Перенесла операцию на бедре
Тотальное протезирование бедра
Операция – Замена головки бедренной кости и вертлужной впадины протезом
Положение – На боку или на спине
Кровопотеря – 300-500 мл, определить группу крови и иметь запас
Практические рекомендации – Спинальная с седацией или ОА/ЛМ. ИВЛ, ЭТТ с манжетой ± спинальная, блок нерва или эпидуральная.
Тотальное протезирование бедра особенно подходит для спинальной анестезии, которая может быть дополнена седацией или общей анестезией и решение о которой может быть принято отчасти под влиянием пожелания пациента. Постпункционная головная боль у этой возрастной группы очень редка при применении иглы 25G.
- Канюлю 16G устанавливают на руке, находящейся снизу (если планируется положение на боку). При соответствующем позиционировании капельница будет функционировать свободно, и это оставит руку сверху свободной для манжеты неинвазивного или прямого инвазивного измерения АД.
- Перед спинальной анестезией проводят инфузионную преднагрузку.
- Инфузия пропофола по целевой концентрации 1,5-3 мкг/мл будет полезной седацией при положении на боку, с подачей кислорода через лицевую маску. Большинство пациентов легко удается вести при помощи только инфузии по целевой концентрации; тем не менее некоторые пациенты могут ощущать беспокойство вследствие болей в пораженных артритом суставах. Дробные дозы мидазолама, осторожное применение наркотиков или энтонокса/изофлюрана через маску Хадсона, может быть полезным. Иногда может потребоваться индукция анестезии с использованием ЛМ.
- При положении на спине, можно применить поверхностную общую анестезию изофлюраном с ларингеальной маской.
- Добавление наркотиков интратекально также можно использовать для обеспечения длительных операций в более сложных случаях протезирования бедра, обычно включающие некоторое восстановление вертлужной впадины. Эта методика применима при операциях длительностью до 2,5 ч. В качестве альтернативы или при более длительных случаях может быть применена комбинированная спинальная/эпидуральная методика. Для обеспечения послеоперационной анальгезии при неосложненном первичном протезировании такой подход редко бывает необходим.
- Общая анестезия (чаще, чем седация) с эпидуральным компонентом может быть рассмотрена для любых сложных первичных операций из-за их длительности.
- Применение эпидуральной анальгезии после операции на некоторых этапах у большинства пациентов потребует установки мочевого катетера (который также поможет мониторировать жидкостной баланс). Лучше всего сделать это во время операции.
- АД поддерживают на адекватном уровне, с ориентиром на предоперационную норму.
- Потребуется интраоперационная антибиотикопрофилактика.
- Перед цементированием бедренного компонента необходима уверенность в адекватности волемического статуса пациента.
- Хирурги обычно предпочитают, чтобы пациент был уложен в кровати на спине, с отведенными с помощью подушки ногами для предупреждения дислокации протеза.
- Таким образом имеет преимущество методика, в результате которой контроль за дыхательными путями и контакт с пациентом восстанавливаются быстрее.
- Пациентов обычно активизируют в срок от 24 до 48 ч, и простые опиоиды в/м с регулярно назначаемым парацетамолом или НПВС, как правило, удовлетворительны для послеоперационной анальгезии. Если был установлен эпидуральный катетер, может быть применена инфузия, но она редко бывает необходима и перед активизацией должна быть прекращена.
При заднем доступе пациент будет в положении на боку, оперируемой стороной вверх. При других вариантах доступа пациент будет в положении на спине. До некоторой степени выбор методики диктуется положением пациента.
Седация с кислородом через лицевую маску значительно проще в положении на боку, при котором проще поддерживать проходимость дыхательных путей. В положении на спине либо седация должна быть достаточно поверхностной для сохранения рефлексов верхних дыхательных путей, либо нужна более глубокая анестезия с ларингеальной маской.
Кровопотеря варьирует при различных типах строения кости и уровня воспаления. Влияет на нее и анестезиологическая методика. Кровопотеря в среднем 300-500 мл. Сопоставимое количество может быть потеряно в дренажи и ткани после операции.
Переливание крови во время операции относительно нехарактерно при адекватном уровне гемоглобина перед операцией. Определение группы крови и сохранение плазмы достаточны, если совмещенная кровь может быть обеспечена в течение 30 мин. Гемоглобин следует проконтролировать через 24 ч после операции, а его снижение корригировать либо трансфузией, либо препаратами железа.
Пациенты с гемоглобином более 90 г/л после операции в трансфузии нуждаются редко. Решение о трансфузии многофакторно и должно учитывать общее состояние, продолжительность хирургических потерь, принятый в клинике подход. Оксигенотерапия в течение до 24 ч может быть рекомендована большинству пациентов.
Замена тотального протезирования бедра
Операция – Замена ранее выполненного тотального протезирования. Может включать только один компонент или оба
Время – 2-6 ч, в зависимости от сложности
Положение – На боку или на спине
Кровопотеря – 1 л, иногда значительно больше. Совместить 2 единицы
Практические рекомендации – Седация/ОА+ЛМ, комбинированная спинальная/эпидуральная, артериальная линия ± ЦВД. ИВЛ, эпидуральная или АКП, артериальная линия ± ЦВД
Совершенно то же самое, что и при первичном протезировании бедра, за исключением длительности операции, кровопотери и послеоперационной боли. Сложность операции весьма вариабельна.
Первая часть ревизии заключается в удалении старого цемента. Инфицированность увеличивает кровопотерю. Могут быть заменены один или оба компонента. Большая реконструкция вертлужной впадины и/или бедра включает костный протез и проволочную конструкцию. Эти операции длительны и кровоточивы. Планируемую операцию следует обсудить с хирургом заранее, но необходима бдительность – эта наука неточна!
Общие принципы те же, что и для тотального протезирования бедра, за исключением:
- Пациенты обычно еще старше, с большим количеством сопутствующих заболеваний.
- Операции более длительные, не менее 2-3 ч, часто больше, и обычно слишком длительны для одноиньекционной спинальной анестезии.
- Кровопотеря может быть значительной (до 1 л или больше).
- Послеоперационная боль может быть значительной проблемой, возможно, вследствие больших хирургических разрезов.
- Общие установки те же, что и при первичном протезировании бедра, включая мочевой катетер.
- Если ожидается значительная кровопотеря или это диктуется сердечно-сосудистым статусом пациента, устанавливают артериальную линию, а иногда и линию ЦВД.
- Возможно применение различных методик — в зависимости от длительности операции, положения во время операции и факторов пациента. Инфузия пропофола по целевой концентрации и комбинированная спинальная/эпидуральная, спонтанное дыхание с дополнительным кислородом, как при тотальном протезировании бедра. При положении пациента на спине, а также в случае, если анестезиолог менее знаком с этой операцией, разумно применение ларингеальной маски.
- Часто необходима интраоперационная трансфузия, кровопотеря может быть значительной. Две единицы совмещенной крови должны быть непосредственно в операционном должна быть возможность в течение 30 мин получить еще.
- Активизация варьирует в зависимости от сложности ревизии и прочности реконструкции. Для обезболивания эпидуральная инфузия полезна до 3 дней при необходимости или менее — если необходима более ранняя активизация. АКП — приемлемая альтернатива.
- Вспомогательная оксигенотерапия необходима, особенно после значительной кровопотери или при сопутствующих кардиореспираторных заболеваниях.
Восстановление крови или аутологичное переливание с использованием устройства Брала или аналогичных часто весьма практично.
Тотальное протезирование коленного сустава
Операция – Замена коленного сустава протезом
Положение – На спине
Кровопотеря – Минимальна с турникетом, 250-300 мл — без. Определить группу крови и иметь в запасе
Практические рекомендации – ЛМ, комбинированный седалищно/бедренный блок ЛМ. Эпидуральная или комбинированная спинальная/эпидуральная/блок нерва. ИВЛ, ЭТТ с перечисленным выше или в/в опиоидами.
Популяция пациентов сходна с таковой при протезировании бедра. В целом операция короче, с меньшей кровопотерей и менее выраженной цементной гипотензией. Применение турникета обычно. Боль после операции может быть чрезвычайной, и это надо предвидеть.
- Как при протезировании бедра.
- Пациент всегда лежит на спине, поэтому контроль дыхательных путей под седации может быть проблемой.
- Комбинированная блокада бедренного и седалищного нервов обеспечивает хорошую послеоперационную анальгезию и активизацию. Наиболее проста в сочетании с легкой общей анестезией и ЛМ.
- Если региональная анестезия противопоказана, возможна стандартная общая анестезия с АКП после операции.
- Обычно применяют турникет и интраоперационная кровопотеря проблемой не становится, хотя в первый час после операции можно ожидать потерь по дренажам до 500 мл (а часто и больше). Есть тенденция к снижению частоты применения турникета.
- Перед снятием турникета необходима уверенность в адекватности преднагрузки. Возникновение кратковременной реперфузии типично (падение АД и SpО2, рост ЕТСО2), и лучшая профилактика — инфузия жидкости перед и во время снятия турникета.
- Артериальная линия необходима только при значительных заболеваниях ССС.
- Послеоперационная боль обычно наиболее значительная проблема и детерминанта анестезиологической методики, как это обсуждено ниже.
- Когда кровь продолжает поступать по дренажам после первых 500 мл, хирурги обычно пережимают дренаж на какое-то время.
Типичная методика — общая анестезия, усиленная эпидуральной, с послеоперационной эпидуральной инфузией. Комбинированная спинальная/эпидуральная или спинальная/блок бедренного и седалищного нервов помогут обойтись без общей анестезии. Спинальная анестезия сама по себе подходит для операции, но не решает проблемы с послеоперационной болью. Эпидуральная анестезия сама по себе может не обеспечить анальгезию адекватной плотности или релаксацию мышц, оптимальную для операции.
Блок бедренного и седалищного нервов имеют следующие преимущества;
- Хорошее послеоперационное обезболивание в первые 12-24 ч. Дополняются регулярно назначаемыми НПВС и оральными анальгетиками плюс наркотики парентерально (АКП или в/м)
- Нет нужды в мочевом катетере.
- Пациент более подвижен в постели.
- Нет трудностей и осложнений, связанных с эпидуральной анальгезией, включая мозаичный блок.
Когда это возможно, блок выполняют по крайней мере за 30 мин до начала операции, что обеспечит достаточное время для развития хирургической анестезии. Эта методика обычно дает очень хорошую послеоперационную анальгезию, но, даже при достаточно заблаговременной установке, только с седацией адекватное периоперационное прикрытие достигается не часто. Обычно ее применяют со спинальной или поверхностной общей анестезией.
Пациенты выполняют упражнения на оперированной ноге через 24 ч после операции и встают с постели через 48 ч. Блокады нервов вполне отвечают этим требованиям, хотя некоторые хирурги полагают, что эпидуральная дает лучшее прикрытие для упражнений. Если применен эпидуральный катетер, его следует удалить до активизации.
То же, что и для первичного протезирования колена, за исключением большей длительности, 2 ч плюс:
- Методика та же, что и для первичного протезирования колена.
- Если операция выполняется без турникета, следует совместить две единицы крови.
Артроскопические операции на нижних конечностях
- Популяция пациентов обычно моложе и крепче тех, кому необходима замена суставов.
- Менее объемные операции выполняют амбулаторно, что требует методик, позволяющих скорее активизировать пациента и выписать его домой. В основном выполняют диагностические операции под наркозом, операции на менисках или удаление свободно лежащего фрагмента, синовэктомию и реконструкцию связок.
- Практически все операции касаются коленного сустава, хотя артроскопию выполняют и на плечевом, голеностопном, локтевом и лучезапястном суставах.
- Многие пациенты — бывшие или действующие спортсмены, часто футболисты или регбисты, которые могут быть на удивление нервными. Индукция анестезии может быть трудной — остерегайтесь тучных, зрелых регбистов, обычно сильно пьющих.
Операция – Артроскопия, осмотр под наркозом и промывание ± иссечение порванного хряща, удаление свободно лежащего фрагмента
Время – 10-60 мин
Положение – На спине с ногой через край стола
Практические рекомендации – ОА/ЛМ. Осмотр под наркозом ± промывание можно только с МА.
Простая диагностическая/промывная артроскопия при необходимости может быть выполнена под местной анестезией. Используют 1 % лидокаин + адреналин для инфильтрации точек вкола + 20 мл бупивакаина 0,25-0,5% инстиллируемых в сустав. Выждать начало действия. Турникет более нескольких минут переносят плохо. Иногда требуется в/в анальгезия.
Операция – Артроскопия с удалением синовиальной оболочки
Положение – На спине
Практические рекомендации – ЛМ + ОА + бедренный блок
Операция – Артроскопическая реконструкция передней крестовидной связки с использованием сухожилия надколенника ± сухожилий, ограничивающих подколенную ямку
Положение – На спине
Практические рекомендации – Только использование надколенного сухожилия: ЛМ+ОА с бедренным блоком. Использование сухожилия надколенника ± сухожилий, ограничивающих подколенную ямку: ЛМ+ОА с комбинацией блокад бедренного и седалищного нервов. ОА+АКП.
Существуют два основных типа этих операций: с использованием для восстановления только сухожилия надколенника и с использованием как сухожилия надколенника, так и сухожилий, ограничивающих подколенную ямку.
- Обычно около 12 ч по настоящему плотной анальгезии необходимо до активизации.
- Если используют только надколенное сухожилие, послеоперационная боль выражена менее и блок бедренного нерва вполне эффективен в течение 12-24 ч.
- Если используются сухожилия, ограничивающие подколенную ямку, операция длится дольше, а послеоперационная боль сильнее. Возможно применение ОА + блокады бедренного и седалищного нервов, которые следует выполнить перед индукцией.
- Если планируется применение блокад нервов, во избежание задержек с активизацией/выпиской применяют более слабые концентрации бупивакаина (0,125-0,25%).
- В качестве альтернативы возможно сочетание ЛМ/блок бедренного нерва/АКП.
Перелом бедренной кости, особенно со смещением, представляет серьезную опасность для жизни человека. В подавляющем большинстве случаев такой перелом требует радикального хирургического вмешательства. Операция позволяет сразу же произвести репозицию отломков и значительно ускорить сроки срастания и заживления тканей.
Целесообразность операции при переломе бедренной кости со смещением
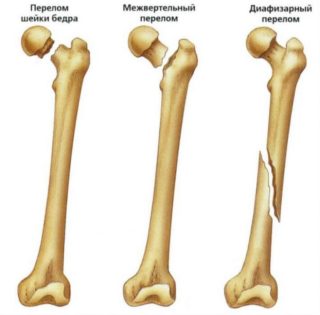
Переломы бедренной кости со смещением отломков у детей и людей молодого и среднего возраста встречаются достаточно редко: травмы такого типа могут возникать лишь при очень сильном ударе, к примеру, падении с большой высоты или в результате дорожно-транспортного происшествия. У людей пожилого возраста перелом такого типа встречается гораздо чаще. Причиной этому становится снижение плотности костной ткани, обусловленное гормональными процессами. Особому риску подвержены женщины в период менопаузы – именно у них чаще всего развивается остеопороз, и кости утрачивают свою прочность. У пожилых людей перелом бедренной кости может произойти даже при незначительном физическом воздействии – ударе, ушибе, падении, подвороте ноги, а в отдельных случаях и без видимой причины. Чаще всего перелом образуется в диафизарном отделе кости, в частности, шейки и головки бедра.
Перелом такой крупной кости, как большая берцовая, требует длительного периода реабилитации. Перелом со смещением костных отломков усугубляет ситуацию, замедляя процессы консолидации костной ткани. Кроме того, естественное замедление процессов регенерации у людей пожилого возраста делает процесс реабилитации ещё более протяженным. И если у молодых людей консервативное лечение может принести желаемый эффект, то у людей старше 60 лет процесс может затянуться на долгие месяцы, при этом пациент полностью лишен возможности нормально передвигаться.
Долгий период иммобилизации больного влечет за собой риски развития осложнений:
- застойная пневмония;
- тромбоз сосудов нижний конечностей;
- формирование ложного сустава;
- коксартроз;
- асептический некроз головки бедренной кости;
- образование трофических язв и пролежней.
По статистике, около 20% пожилых пациентов с переломом шейки бедра при консервативном его лечении погибают от развившихся осложнений со стороны дыхательной и сердечно-сосудистой системы. Поэтому оперативный метод лечения считается предпочтительным и наиболее эффективным, позволяя ускорить консолидацию костных отломков и значительно сократить процесс реабилитации.
Виды операций
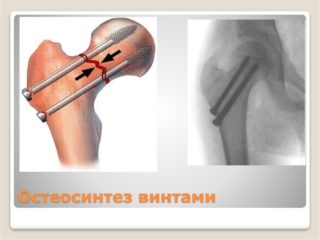
При смещенном переломе бедренной кости могут выполняться два типа операций:
- остеосинтез;
- эндопротезирование.
Операция остеосинтеза проводится под общим наркозом. Область травмы обнажается, костные отломки сопоставляются и скрепляются друг с другом при помощи спиц, гвоздей, винтов, пластин, выполненных из биологически и химически инертных материалов. Остеосинтез у лиц пожилого возраста, особенно при переломе шейки бедра, может не принести желаемого эффекта из-за общего снижения плотности костной ткани.
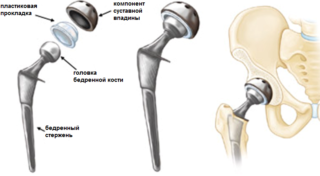
При переломе шейки бедра у пожилых пациентов чаще выполняется операция по эндопротезированию, в результате которой головка и шейка бедренной кости, тазобедренный сустав и вертлужная впадина замещаются протезом.
В отдельных случаях при переломе диафиза бедренной кости в средней или нижней части, у пациентов молодого возраста может выполняться закрытая репозиция отломков.
При закрытой операции костные отломки совмещаются без обнажения области травмы, правильность расположения их контролируется при помощи рентгенографии. После такой операции на бедро накладывается гипс или ортез.
Осложнения и последствия
Как и любые хирургические операции, остеосинтез и эндопротезирование связаны с определенными рисками. Наиболее частыми осложнениями операций при переломах большой берцовой кости являются:
- инфицирование операционного поля;
- кровотечения, в том числе в результате повреждения сосудов;
- жировая эмболия;
- повреждения нервных корешков и нарушение иннервации;
- остеит – воспаление поверхностных слоев костной ткани;
- остеомиелит при проникновении инфекции в костномозговой канал;
- металлоз;
- индивидуальная реакция на материалы фиксаторов и элементов протеза;
- индивидуальная реакция на препараты анестезии;
- повторные переломы;
- асептический некроз нервной и мышечной ткани, возникший в результате нарушения кровообращения в области травмы.
Реабилитация после оперативного лечения

Реабилитационные мероприятия после операции по коррекции смещенного перелома направлены:
- на ускорение образование костной мозоли;
- на улучшение кровоснабжения и питания тканей в области травмы;
- на восстановление функции поврежденной конечности.
С этой целью назначаются лечебные и физиотерапевтические мероприятия:
- электрофорез с препаратами;
- массаж;
- лечебная физкультура;
- магнитотерапия;
- лазерная терапия;
- бальнеотерапия.
Важную роль в процессе восстановления после перелома играет правильное питание, так как дефицит питательных веществ и витаминов в рационе замедляет заживление тканей. У лиц пожилого возраста с переломами бедра часто наблюдается ухудшение аппетита, поэтому в их меню необходимо включать вкусные, высококалорийные блюда.
- В ежедневный рацион должны входить продукты, богатые кальцием, фосфором, железом, а также содержащие витамин Д3 для полноценного усвоения кальция: рыба, яйца, творог и другие кисломолочные изделия, орехи, крупы.
- В меню обязательно должны присутствовать белковые продукты: красное мясо и субпродукты, мясо птицы и рыбы, яйца, молочные продукты.
- Из рациона необходимо исключить продукты с повышенным содержанием соли: марианды, консервы, соления, колбасные изделия, полуфабрикаты. Также стоит сократить до минимума потребление напитков, содержащий кофеин, в том числе чая и кофе. Соль и кофеин ускоряют процессы вымывания кальция из костной ткани, препятствуя полноценной их регенерации.
Для уменьшения отека тканей могут назначаться рассасывающие мази и кремы, а также ношеник компрессионного белья и чулок.
Прогноз
Сроки срастания бедренной кости при переломах со смещением индивидуальны — зависят от тяжести травмы, возраста пациента и общего состояния его здоровья. На первых этапах после проведения операции разрешается ходьба без опоры на пострадавшую ногу при помощи костылей и ходунков. Затем в индивидуальном порядке врач решает вопрос о допущении небольших нагрузок, а затем и ходьбе с опорой на оперированную конечность.
В целом, прогноз после оперативного лечения перелома бедренной кости со смещением благоприятный. В отличие от консервативных методик, он позволяет произвести репозицию отломков, тем самым ускорить формирование костной мозоли и сократить сроки реабилитации. Сравнительно короткий период иммобилизации пациентов старшего возраста снижает риски осложнений со стороны дыхательной и сердечно-сосудистой систем.
Как показывают исследования, осложнения после эндопротезирования тазобедренного сустава развиваются у 1 % молодых людей и у 2,5 % пожилых пациентов. Несмотря на мизерную вероятность развития негативных последствий, они могут коснуться любого, а особенно тех, кто не соблюдал в строгости программу реабилитации.
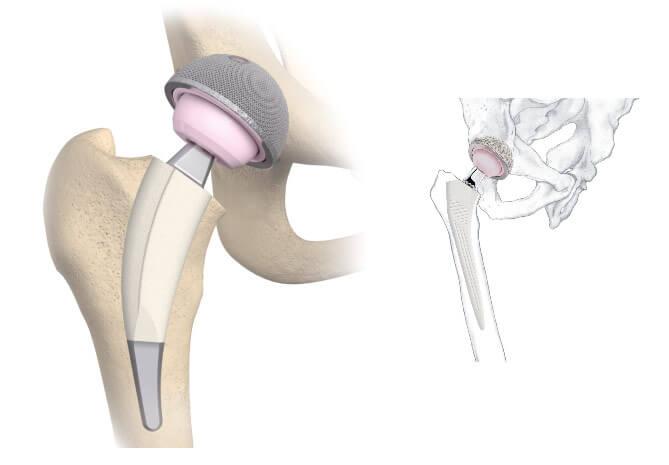
Изображение положения эндопротеза в теле человека.
К осложнениям после эндопротезирования тазобедренных суставов приводят неправильный постоперационный уход и режим физической активности после выписки из стационара. Вторая причина это ошибки врача-хирурга. И третья, это неполноценное предоперационное обследование, в результате которого не были вылечены скрытые инфекции(гланды, цистит и т.д.) На успех лечения влияет квалификация медперсонала, где пациент получал высокотехнологичную медицинскую помощь – хирургическое и реабилитационное лечение.

Статистика осложнений в процентах
- вывих головки протеза развивается примерно в 1,9 % случаев;
- септический патогенез – в 1,37 %;
- тромбоэмболия – в 0,3 %;
- перипротезный перелом возникает в 0,2 % случаев.
Они развиваются не по вине хирурга, а самого пациента, который не продолжил реабилитацию или не придерживался особенного физического режима уже по окончании восстановления. Ухудшение состояния происходит уже дома, когда нет того внимательного контроля со стороны врачей, что был в клинике.

Ни один специалист-ортопед даже с богатым и безупречным опытом работы, не может на 100 % предугадать, как поведет себя конкретный организм после таких сложных манипуляций на костно-мышечной системе, и дать пациенту полнейшую гарантию, что все пройдет гладко и без эксцессов.
Дифференцирование боли: норма или нет
Боли после эндопротезирования тазобедренного сустава будут наблюдаться в раннем периоде, ведь организм пережил серьезнейшую ортопедическую операцию. Болезненный синдром в течение первых 2-3 недель является естественной ответной реакцией организма на недавно перенесенную операционную травму, что не считается отклонением.
Пока операционная травма не заживет, мышечные структуры не придут в норму, пока кости вместе с эндопротезом не станут единым кинематическим звеном, человек будет испытывать какое-то время дискомфорт. Поэтому назначают хорошее обезболивающее средство, которое помогает и легче перенести раннюю болезненную симптоматику, и лучше сконцентрироваться на лечебно-реабилитационных занятиях.
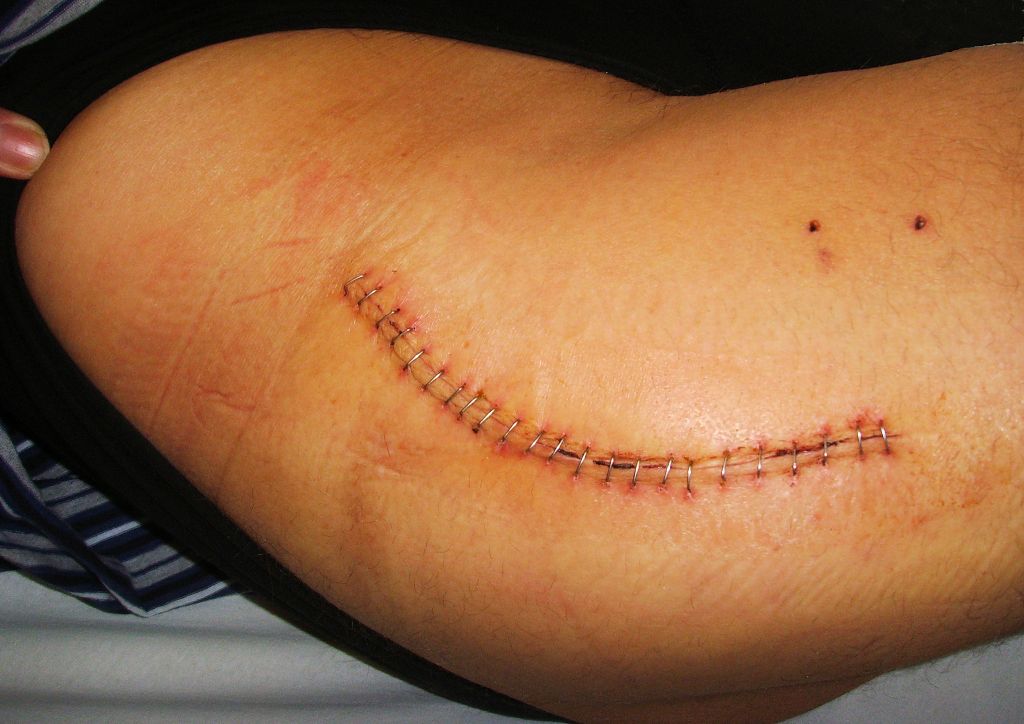
Хорошо заживающий шов после операции. Он ровный, бледный и не имеет выделений.
Болевые ощущения должны быть дифференцированы и обследованы: что из них – норма, а что – реальная угроза. Это может сделать оперировавший хирург. Задача пациента – при любых некомфортных признаках оповещать врача-ортопеда.
Главные факторы риска
Хирургическое вмешательство, не исключает осложнения, причем серьезные. Особенно если были допущены ошибки в интра- и/или постоперационный период. Даже малые погрешности в ходе операции или в течение реабилитации увеличивают вероятность неудовлетворительной артропластики ТБС. Существуют еще факторы риска, которые повышают предрасположенность организма к послеоперационным последствиям и нередко становятся их причиной:
Отметим, что после замены тазобедренных суставов осложнениям больше подвержены люди пожилых лет, а особенно те, кому за 60. У пожилых пациентов кроме основного заболевания, имеются сопутствующие патологии, которые могут усложнить течение реабилитации, например, снизить резистентность к инфекции. Имеются сниженный потенциал репаративно-восстановительных функций, слабость мышечно-связочной системы, остеопорозные признаки и лимфовенозная недостаточность нижних конечностей.

Пожилым людя сложнее восстанавливаться, но и это делается успешно.
Понятие и способы лечения последствий
Симптомы осложнения после эндопротезирования тазобедренного сустава для лучшего восприятия будут представлены ниже в таблице. Быстрое обращение к врачу при первых подозрительных признаках поможет избежать прогрессирования нежелательных явлений, а в отдельных ситуациях сохранить имплантат без ревизионной операции. Чем запущеннее станет клиническая картина, тем сложнее она будет поддаваться терапевтической коррекции.
Негативный эксцесс возникает в первый год после протезирования. Это лидирующее по распространенности патологическое состояние, при котором происходит смещение компонента бедра по отношению к вертлужному элементу, вследствие чего наблюдается разобщение головки и чашки эндопротеза. Провокационный фактор – чрезмерные нагрузки, погрешности в подборе модели и установке имплантата (дефекты угла постановки), использование заднего хирургического доступа, травматизм.
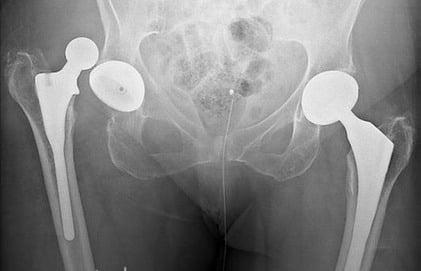
Дислокация бедренного компонента на рентгене.
В группу риска входят люди с переломами шейки бедра, дисплазией, нейромышечными патологиями, ожирением, гипермобильностью суставов, синдромом Элерса, пациенты старше 60 лет. Также особо уязвимы к вывиху лица, перенесшие в прошлом хирургию на естественном ТБС. Вывих нуждается в безоперационном вправлении или открытым способом. При своевременном обращении вправить эндопротезную головку удается закрытым способом под наркозом. Если запустить проблему, возможно, врач назначит повторную операцию с целью переустановки эндопротеза.
Второе по частоте явление, характеризующееся активизацией тяжелых гнойно-воспалительных процессов в районе установленного имплантата. Инфекционные антигены заносятся интраоперационно через недостаточно стерильные хирургические инструменты (редко) или после вмешательства по кровеносному руслу перемещаются от любого проблемного органа, имеющего болезнетворно-микробную среду (часто). Плохая обработка раневой зоны или слабое заживление (при диабете) также способствует развитию и размножению бактерий.

Выделения из операционной раны это плохой сигнал.
Гнойный очаг пагубно воздействует на прочность фиксации эндопротеза, вызывая его расшатывание и нестабильность. Гноеродная микрофлора трудно поддается лечению и, как правило, предполагает снятие имплантата и проведение повторной установки спустя продолжительное время. Основный принцип лечения – тест на установление вида инфекции, долгая антибиотикотерапия, обильный лаваж раны антисептическими растворами.
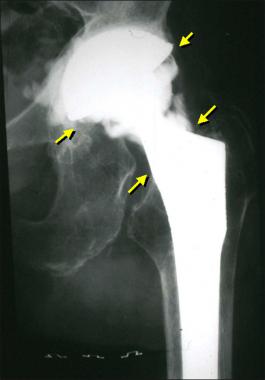
Стрелками указаны зоны инфекционного воспаления, именно так они выглядят на рентгене.
ТЭЛА – критическая закупорка ветвей или главного ствола легочной артерии оторвавшимся тромбом, который образовался после имплантации в глубоких венах нижней конечности из-за низкого кровообращения, ставшего следствием ограниченной подвижности ноги. Виновники тромбоза – отсутствие ранней реабилитации и необходимого медикаментозного лечения, длительное пребывание в обездвиженном состоянии.
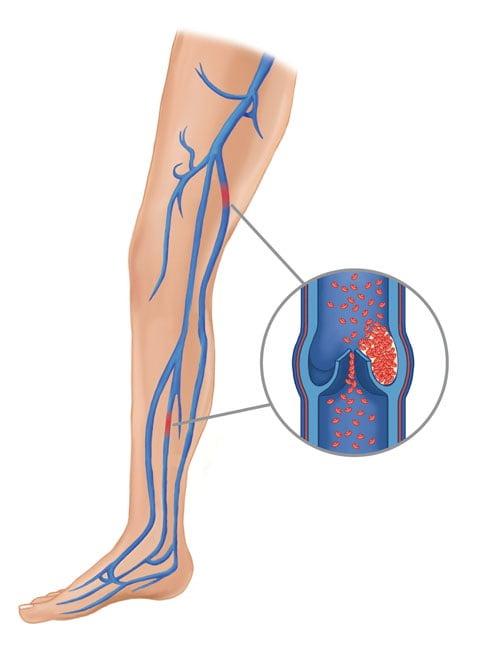
С этим осложнением достаточно успешно работают на данном этапе развития медицины.
Перекрытие просвета легких опасно летальным исходом, поэтому больного немедленно госпитализируют в реанимационное отделение, где, учитывая тяжесть тромботического синдрома: введение тромболитиков и препаратов, уменьшающих свертываемость крови, НМС и ИВЛ, эмболэктомию и пр.
Это – нарушение целостности бедренной кости в зоне ножки при нестабильном и стабильном протезе, возникающее интраоперационно или в любой момент после операции (через несколько дней, месяцев или лет). Переломы чаще происходят по причине сниженной плотности костных тканей, но могут быть следствием некомпетентно произведенной разработки костного канала перед установкой искусственного сочленения, неверно выбранного способа фиксации. Терапия в зависимости от вида и тяжести повреждения заключается в использовании одного из методов остеосинтеза. Ножку, если на то заменяют на более подходящую по конфигурации.
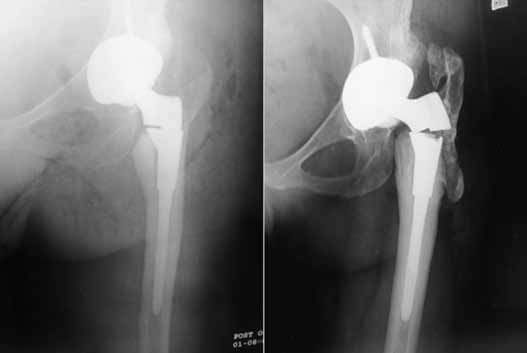
Разрушение импланта происходит очень редко.
Невропатический синдром – это поражение малоберцового нерва, входящего в структуру большого седалищного нерва, которое может быть спровоцировано удлинением ноги после протезирования, давлением образовавшейся гематомы на нервное образование, реже – интраоперационным повреждением вследствие неосторожных действий хирурга. Восстановление нерва выполняется посредством этиологического лечения оптимальным методом хирургии или при помощи физической реабилитации.
При работе неопытного хирурга есть риск травматизации бедренных нервов.
Симптоматика в таблице
Вывих (нарушение конгруэнтности) протеза
Локальный инфекционный процесс
Тромбоз и ТЭЛА (тромбоэмболия)
Перипротезный перелом кости
Невропатия малого берцового нерва
Профилактические меры
Осложнения после протезирования тазобедренного сустава гораздо легче предупредить, чем потом заниматься трудоемким и продолжительным лечением, чтобы от них избавиться. Неудовлетворительное развитие ситуации может свести к нулю все старания хирурга. Терапия не всегда дает положительный эффект и ожидаемый результат, поэтому в ведущих клиниках предусмотрена комплексная периоперативная программа профилактики всех существующих последствий.
Инфекции лечатся антибиотиками, что само по себе достаточно вредно для организма.
На предоперационном этапе выполняется диагностика на предмет инфекций в организме, заболеваний внутренних органов, аллергии и пр. При обнаружении воспалительных и инфекционных процессов, хронических болезней в стадии декомпенсации операционные мероприятия не начнутся до тех пор, пока выявленные очаги инфекций не будут вылечены, венозно-сосудистые проблемы не сократят до допустимого уровня, а другие недуги не приведут в состояние стабильной ремиссии.

В настоящее время практически все импланты изготавливаются из гипоаллергенных материалов.
Если имеется предрасположенность к аллергическим реакциям, этот факт исследуется и берется во внимание, так как от него зависит выбор медикаментов, материалов эндопротеза и вида анестезии. На оценке состояния здоровья внутренних органов и систем, возрастных критериев и веса строится весь хирургический процесс и дальнейшая реабилитация. Чтобы минимизировать до предела риски осложнений после протезирования тазобедренных суставов, профилактику проводят до и в момент процедуры, после операции, включая отдаленный период. Комплексный профилактический подход:
- медикаментозная элиминация инфекционного источника, полная компенсация хронических недугов;
- назначение за 12 часов определенных доз низкомолекулярных гепаринов для предупреждения тромботических явлений, противотромбозная терапия продолжает осуществляться еще некоторый срок после хирургии;
- применение за пару часов до предстоящей замены ТБС и на протяжении нескольких дней антибиотиков широкого спектра действия, активных в отношении обширной группы болезнетворных микроорганизмов;
- безупречное в техническом плане проведение оперативного вмешательства, при этом с минимальной травматичностью, не допуская значительных кровопотерь и появления гематом;
- подбор идеальной протезной конструкции, которая полностью совпадает с анатомическими параметрами настоящего костного соединения, в том числе корректная ее фиксация под правильным углом ориентации, что в будущем гарантирует стабильность имплантата, его целостность и отличную функциональность;
- ранняя активизация подопечного с целью недопущения застойных процессов в ноге, атрофии мышц и контрактур, включение с первых суток занятий ЛФК и процедур физиотерапии (электромиостимуляция, магнитотерапия и пр.), дыхательной гимнастики, а также качественный уход за операционной раной;
- информирование больного обо всех возможных осложнениях, разрешенных и недопустимых видах физической активности, мерах осторожности и необходимости регулярно выполнять упражнения лечебной физкультуры.

Огромную роль в успешном лечении играет коммуникация пациента с медицинским персоналом. Именно это называется сервисом, ведь когда пациента полноценно инструктируют, то он лучше воспринимает процессы происходящие с его организмом.
Пациент должен осознавать, что не только от степени профессионализма докторов зависит итог операции и успешность восстановления, но и себя самого. После протезирования тазобедренного сустава обойти стороной нежелательные осложнения реально, но исключительно при безукоризненном соблюдении рекомендаций специалистов.
Читайте также:


