Риски при эндопротезировании тазобедренного сустава
Операция по вживлению эндопротеза в тазобедренное сочленение широко применяется для возвращения трудоспособности и нормального самочувствия как больным (зачастую пожилым) с поздними стадиями коксартроза, ревматоидного артрита, неврологическими патологиями, так и молодым пациентам, перенесшим травму сустава. Она дает отличные результаты в тех случаях, когда консервативные методы лечения плохо справляются с задачей. Восстановление после протезирования происходит медленно, занимая период около двух месяцев. У юных пациентов с развитым мышечным каркасом ног она проходит не столь долго.

Размещение протеза
Однако иногда по прошествии некоторого времени после хирургического вмешательства реабилитацию могут осложнять неприятные симптомы. Пациенты жалуются на боль в паху, иногда отдающую в колено протезированной ноги или в спину. Также в число возможных последствий входят отечность и высокая температура. Перечисленные симптомы не всегда проявляют себя сразу, иногда они могут быть отдаленными во времени, например, по причине продолжительного инкубационного периода инфекции, и тогда пациент может узнать о наличии проблем слишком поздно. Поэтому пациентов интересует, какие бывают осложнения после эндопротезирования тазобедренного сустава и какими способами их можно устранить и предотвратить.
Виды и признаки послеоперационных осложнений
В зависимости от причины возникновения послеоперационные осложнения могут быть разделены на несколько категорий:
- Аллергическая реакция на вещество-анестетик или материал протеза;
- Попадание в организм инфекции в процессе хирургического вмешательства;
- Отторжение имплантанта как чужеродного тела.
Наиболее распространенными явлениями после операции тазобедренного сустава являются:
- Вывих головки эндопротеза – возникает в двух процентах операций;
- Септический (гнойный) процесс затрагивает около 1,4% прооперированных;
- Перелом кости в районе протеза и тромбоэмболия возникают примерно у 0,2% пациентов. Тромбоэмболия является наиболее тяжелым осложнением и приводит к летальному исходу.
Инкубация возбудителя служит причиной того, что признаки осложнений обнаруживают себя медленно. К тому же пациенты часто игнорируют или не заботятся о точности выполнения предписаний по реабилитации и образу жизни (режиму физиотерапии, гимнастике и т.д.).
Среди факторов риска, увеличивающих вероятность развития осложнений, стоит назвать:
- Пенсионный возраст пациента;
- Тяжелые эндокринные и иммунные патологии (красная волчанка, псориаз, сахарный диабет);
- Имевшие место в прошлом операции (любого рода) на протезируемой ноге, в том числе ранее вживленный эндопротез;
- Наличие в анамнезе септических и воспалительных патологий ног и туловища.

Так эндопротез держится в кости конечности пациента
Возникновение болей после эндопротезирования в первые две недели после операции является нормальным ответом организма на вживление чужеродного тела и не должно вызывать беспокойств. Если же болевые ощущения носят острый характер и у пациента повышается температура, есть основания думать о патологии воспалительного или иного генеза.
Боли могут иметь разную природу, и зачастую ее можно выявить по наблюдаемой симптоматике:
- При септических явлениях имеют место покраснение ноги и местная гипертермия, отек, лихорадочное состояние организма, слабость;
- Контрактура проявляет себя затруднением движения колена. Боли не выражены и наблюдаются в основном при ходьбе;
- Тромбофлебит проявляется судорогами, острыми болями и выраженной гипертермией сустава.
Больному следует дать жаропонижающие и анальгетики для облегчения его состояния и как можно скорее обратиться к доктору. Бороться с состоянием, в зависимости от его выраженности, будут консервативными методами либо оперативным вмешательством.

Металлическая конструкция, соединяющая части кости бедра после перелома
- Резкими болями в районе локализации протеза;
- Отеком и краснотой в области хирургического шва, возможным нагноением;
- Возникновением свища с гнойным содержимым (в основном, если лечение не было начато вовремя);
- Проблемы с основной — двигательной функцией ноги вследствие того, что септический очаг расшатывает эндопротез и вызывает его нестабильность.
Если инфекция сопряжена с гнойным поражением, бороться с ней только антибиотиками обычно малоэффективно. Требуется удаление импланта с последующей установкой нового через некоторый временной срок. В любом случае пациенту назначают антибиотики (пероральный прием и местную блокаду) и обрабатывают рану антисептическими составами.

Протезирование тазобедренного сочленения на рентгене
Распространенность вывиха головки протеза связана с ограниченностью его функциональных возможностей: он неспособен обеспечить настолько же большую амплитуду движений и гибкость, как обычный сустав. Вывих может произойти по следующим причинам:
- несоблюдение правил реабилитации;
- избыточные или сложные физические нагрузки;
- неправильный выбор эндопротеза либо дефекты его установки;
- неудачное падение или травма.
Наибольшему риску вывиха подвергаются пациенты:
- с лишним весом;
- у которых ранее была операция на протезированном суставе;
- с переломом шейки бедра;
- ведущие очень активный образ жизни;
- пожилого возраста.
Вправление вывиха проводится закрытым способом, без операции и наркоза. В запущенных случаях назначается смена протеза. Чтобы предотвратить возникновение вывиха, нужно проявлять осторожность при движении суставом.

Замена поврежденной хрящевой ткани
Так называется нарушение функционирования сочленения, манифестирующее себя тянущей болью во время передвижения. Возникает оно обычно у тех пациентов, которые безответственно относятся к реабилитационным мероприятиям и, в частности, игнорируют лечебную физкультуру. Это приводит к снижению тонуса мышц и ухудшению их способности выполнять свои функции. Если пациент возвращается к упражнениям, контрактура обычно исчезает сама. Больному прописывают курсы массажа и физиотерапии. Стойкая контрактура возникает в тех случаях, когда показана продолжительная обездвиженность конечности, и лечат ее хирургически.
Тромбоэмболия легочной артерии – самое опасное, чреватое летальным сходом осложнение эндопротезирования. Оно провоцируется продолжительной иммобилизацией. Суть патологии состоит в закупорке артерии или ее ветки тромбом, мигрировавшим из глубоких вен ноги, где, в свою очередь, он образуется из-за застоя кровообращения, вызванного неподвижностью. Проблема осложняется тем, что само формирование тромба в ноге зачастую проходит бессимптомно, а все признаки тромбоэмболии дают о себе знать лишь тогда, когда сгусток закупоривает легочную артерию. Иногда, впрочем, тромб обнаруживает себя еще на стадии нахождения в вене ноги ощущением распирания, отеком, тянущими болями. Симптомы тромбоэмболии – затруднение дыхания, упадок сил, потеря сознания; в критических случаях возникают удушье и посинение лица.
При обнаружении описанных симптомов больного нужно срочно госпитализировать. Пациентов с тромбоэмболией направляют в реанимацию, где они получают лечение из тромболитиков и антикоагулянтов.
Иногда после операции у пациента обнаруживается аллергия на материал, из которого делают протез. Это проявляется характерными болями, распространяющимися от протезированного сустава и ниже, в сочетании с покраснением и зудом кожи. Если больной, планирующий операцию, знает о своей предрасположенности к аллергическим реакциям, ему нужно пройти специальное тестирование, и при потенциальной или выявленной аллергии ему изготовят эндопротез из подходящего материала.
Нестабильность сустава возникает из-за нарушения скольжения элементов протеза и может проявиться даже после работы квалифицированного хирурга. В таких случаях показана замена протеза.
Разрушение ткани кости, контактирующей с эндопротезом, возникает у больных остеопорозом. Таким больным назначают медикаментозную терапию в соответствии с результатами инструментальных обследований.
Зная о возможных причинах осложнения после протезирования и методах их предотвращения, пациент, при максимально внимательном отношении к подготовке и реабилитации, минимизирует у себя шанс развития описанных патологий.
Повышенный риск при оперативных вмешательствах на тазобедренном суставе связан, помимо их травматичности, с высокой степенью вероятности общесоматических осложнений, которые составляют до 60% общего их числа. Наиболее часто осложнения наблюдаются со стороны сердечно-сосудистой (3,6%), дыхательной (1,4%) и мочевыделительной (2,0%) систем.
К мерам профилактики подобных осложнений следует отнести внимательное предоперационное обследование, правильную оценку имеющихся противопоказаний, достаточную интраоперационную медикаментозную защиту от хирургической агрессии, предупреждение гиповолемии и анемии, своевременное и полное купирование боли в послеоперационном периоде.
Тромбоз глубоких вен
Имеются многочисленные свидетельства тому, что при вмешательствах на тазобедренном суставе велика опасность эмбологенного тромбоза глубоких вен нижних конечностей.
Частота венозной эмболии, по данным литературы, составляет 0,5 - 1,7%, а тромбоза глубоких вен нижних конечностей в зависимости от применяемых методов его выявления - от 3,4 до 50,0%.
В зависимости от чувствительности используемых диагностических методов тромбоз глубоких вен после эндопротезирования тазобедренного сустава выявляется с частотой до 55 %. Чтобы уменьшить вероятность этого осложнения, требуется достаточно эффективная профилактика, адекватная по объему и составу инфузионная терапия, рациональный выбор методов анестезии и сокращение продолжительности операции. Регионарная анестезия способствует профилактике тромбоза глубоких вен и может ограничить необходимость предоперационной антикоагуляционной терапии.
Тенденция к повышению коагуляции крови особенно характерна для страдающих тяжёлым коксартрозом со слабой компенсацией утраченных функций и высокой скоростью прогрессирования дегенеративно-дистрофических поражений. Исследования Д.М. Пучиньяна и М.С. Сисакяна продемонстрировали наличие у них микроциркуляторных сдвигов, нарушений реологических и коагуляционных свойств крови, которые первоначально носят адаптационный характер, но в определённый момент становятся неотъемлемой частью патологического процесса.
Раннюю профилактику глубокого венозного тромбоза проводят в ПИТ. К мерам неспецифической профилактики относятся поддержание адекватного ОЦК, устойчивой гемодинамики, предупреждение периферического сосудистого спазма, переохлаждения; ранняя активизация больных и ускорение венозного кровотока эластическим бинтованием или перемежающейся пневматической компрессией.
Основными средствами специфической профилактики венозных тромбозов на сегодняшний день являются гепарины. Нефракционированный гепарин в низких дозах снижает риск послеоперационного ТГВ примерно на 2/3, а риск развития ТЭЛА — в 2 раза (нефатальной на 40%, а фатальной — на 64%).
Самым эффективным методом медикаментозной профилактики считается терапия низкомолекулярными гепаринами.
При операциях высокого риска развития тромбо-эмболических осложнений, к которым относятся операции первичного и ревизионного эндопротезирования тазобедренного сустава, в институте придерживаются следующей схемы назначения прямых антикоагулянтов. Назначается один из перечисленных ниже препаратов.
- Гепарин натрий - 2500 МБ через 6 часов после операции, далее по 2500 МБ 4 раза в день подкожно.
- Клексан - 60 мг (0,6 мл) подкожно за 12 часов до операции, далее каждые 24 часа по 60 мг (0,4 мл).
- Фрагмин - 5000 МБ подкожно за 12 часов до операции, далее 5000 МБ через 12 часов после операции, затем по 5000 МБ 1 раз в сутки утром.
- Фраксипарин - 5750 ME (0,6 мл) подкожно за 12 часов до операции, далее каждые 24 часа по 0,6 мл.
С целью предупреждения развития спинальной гематомы при использовании низкомолекулярных гепаринов (НМГ) спинальную пункцию осуществляли не чем через 10-12 часов после начальной профилактической дозы НМГ. Эпидуральный катетер удаляли черед 10-12 часов после последней дозы НМГ и за 2 часа до следующей.
После комбинированной спинально-эпидуральной анестезии с управляемой гипотонией оптимально послеоперационное назначение НМГ (первая доза 2500 ME вводится через 8 - 12 часов после операции).
Значительное число исследований продемонстрировали достоверное снижение частоты подтвержденного тромбоза глубоких вен после антикоагулянтной при эндопротезировании тазобедренного сустава, но летальность от ТЭЛА не снижалась.
Целесообразность превентивной терапии тромбоэмболических осложнений до сих пор подвергается критическому обсуждению из-за неопределенности сроков ее проведения, побочных действий используемых с этой целью лекарственных средств.
Если предупредить возникновение тромбоза глубоких вен не удалось, показана активная антикоагулянтная терапия и иммобилизация. И в этом случае определенные преимущества дает использование гепаринов низкого молекулярного веса.
Нагноение
Редким, но тяжелым осложнением эндопротезирования тазобедренного сустава является глубокое нагноение области эндопротеза.
Согласно данным В.М. Демьянова с соавторами, частота гнойных осложнений эндопротезирования у отечественных хирургов 25 лет назад составляла 6-7% (а нередко 10% и более), что, возможно, было связано с началом освоения метода, а у зарубежных - от 2% до 4%. В 90-х годах прошлого века этот показатель выровнялся и обычно не превышает 1-2%.
Инфицированию способствуют такие особенности тотального эндопротезирования тазобедренного сустава, как наличие большой раневой поверхности кости, которая не только заведомо обладает меньшими защитными способностями по сравнению с остальными тканями организма, но и является источником кровотечения. Массивные инородные тела - металлические бедренный и вертлужный компоненты, керамические головки, полиэтиленовые вкладыши, метилметакрилат, а также шовный материал вызывают реакцию отторжения, какими бы инертными в биологическом отношении они не были.
По мнению Н.В. Кукоша и М.И. Боброва, причиной глубокого нагноения в раннем периоде нередко выступает гематома как следствие несовершенного гемостаза и неадекватного дренирования послеоперационной раны.
Факторами риска развития ранних инфекционных осложнений после эндопротезирования тазобедренного сустава, по данным В.Д. Мамонтова, являются: продолжительность операции свыше 2,5 часов, технические трудности при её выполнении, дополнительное использование биологических или синтетических материалов, операционная кровопотеря, превышающая 1000 мл; повторность вмешательства, наличие у пациента очагов хронической инфекции.
Для развития воспаления необходимо присутствие микроорганизмов и наличие питательной среды для их развития. Такой средой являются кровь, экссудат и тканевой детрит, которые неминуемо наличествуют в ране даже при самом бережном отношении к тканям во время оперативного вмешательства. Как установлено в эксперименте на добровольцах, для развития нагноения в неповрежденной подкожной клетчатке здорового человека необходимо введение 2-8 млн микробных тел. Повреждение жировой клетчатки, как и наличие в ней инородных тел, снижает этот критический уровень в 10 000 раз.
Возбудителями ранних инфекционных осложнений после эндопротезирования тазобедренного сустава в 44,9% случаев были монокультуры и ассоциации условно патогенных грамположительных микроорганизмов, в 21% - ассоциации и в 19,7% - монокультуры граммотрицательных микробов, в 4,2% - неклостридиальные анаэробы.
Развитие нагноения во много раз удлиняет сроки стационарного и общего лечения, требует проведения сложной, дорогостоящей системы мероприятий по его купированию и сохранению, а чаще всего - замены эндопротеза. Поэтому профилактике местных нагноений, развивающихся в разные сроки после операции, всегда уделялось первостепенное внимание.
Поиски простых и доступных мер профилактики, включая разработку режимов антибиотикотерапии, позволяющих существенно снизить частоту инфекции продолжаются; положительную роль играет и приобретение хирургами навыков выполнения данных операций. В тех лечебных учреждениях, где эндопротезирование выполняется редко, и хирурги недостаточно хорошо владеют его техникой, частота нагноений резко возрастает.
Для профилактики раневой инфекции обязательно применение местных антисептических покрытий (губки, клеи) и растворов (хлоргексидин, катапол, повиаргол, диоксидин).
Перечисленные факторы риска инфекционных осложнений эндопротезирования тазобедренного сустава обуславливают необходимость проведения антимикробной профилактики, особенно у больных, имевших ранее осложненные оперативные вмешательства той же локализации или с ослаблением местных и общих механизмов резистентности. Она заключается в предоперационном (или интраоперационном) введении антибиотиков таким образом, чтобы все ткани, повреждаемые в ходе вмешательства, имели терапевтический уровень насыщения этим препаратом в течение всей операции и несколько часов после неё.
Основным путем проведения антибиотикопрофилактики является внутривенный, обеспечивающий максимальную концентрацию препарата в крови и тканях. Решающими для развития инфекции считают первые часы с момента попадания бактерий в рану.
Наиболее важным фактором, определяющим эффект применения антибактериальных препаратов, считается циркуляция их в крови во время бактериальной контаминации.
Спектр активности антибиотика должен включать в себя наиболее возможных возбудителей инфекционных осложнений в области хирургического вмешательства. С точки зрения эффективности и безопасности, наиболее приемлемыми являются цефалоспорины II-III поколения и ингибиторозащищенные аминопенициллины. Временем введения антибиотика для большинства плановых операций принято считать время осуществления индукции анестезии. При вероятности неклостридиальной анаэробной флоры компонентом химиопрофилактики должен быть метронидазол или клиндамицин.
При первичном и ревизионном эндопротезировании тазобедренного сустава применяли кратковременную антимикробную профилактику цефазолином, цефуксимом по следующей схеме: внутривенное введение препарата во время вводного наркоза приблизительно за 30 минут до разреза с последующим введением препарата через каждые 8 часов в первые трое суток послеоперационного периода.
Для своевременной диагностики раннего нагноения А.А. Арутчева с соавторами предлагают контролировать в динамике содержание лизоцима в раневом секрете с одновременным микробиологическим исследованием раневой микрофлоры. Е.А. Шендерова, В.А. Шендеров ориентируются по изменению лейкоцитарного индекса интоксикации, замедленное снижение которого или повторное повышение после нормализации указывает на развитие воспалительного процесса. И.В. Барабаш считает, что прогнозирование этого осложнения возможно с помощью контроля коэффициента средних молекул.
Отсутствие тенденции к снижению частоты глубоких нагноений, по мнению В.П. Москалева с соавторами, свидетельствует о том, что существующие возможности профилактики исчерпаны или почти исчерпаны.
Р.М. Тихилов, В.М. Шаповалов
РНИИТО им. Р.Р. Вредена, СПб
Как показывают исследования, осложнения после эндопротезирования тазобедренного сустава развиваются у 1 % молодых людей и у 2,5 % пожилых пациентов. Несмотря на мизерную вероятность развития негативных последствий, они могут коснуться любого, а особенно тех, кто не соблюдал в строгости программу реабилитации.
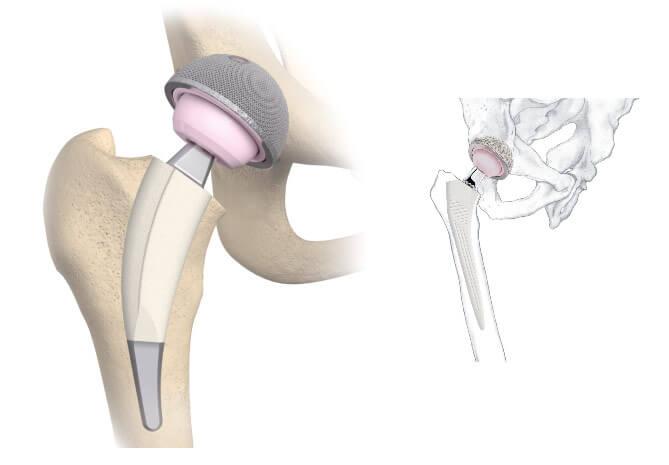
Изображение положения эндопротеза в теле человека.
К осложнениям после эндопротезирования тазобедренных суставов приводят неправильный постоперационный уход и режим физической активности после выписки из стационара. Вторая причина это ошибки врача-хирурга. И третья, это неполноценное предоперационное обследование, в результате которого не были вылечены скрытые инфекции(гланды, цистит и т.д.) На успех лечения влияет квалификация медперсонала, где пациент получал высокотехнологичную медицинскую помощь – хирургическое и реабилитационное лечение.

Статистика осложнений в процентах
- вывих головки протеза развивается примерно в 1,9 % случаев;
- септический патогенез – в 1,37 %;
- тромбоэмболия – в 0,3 %;
- перипротезный перелом возникает в 0,2 % случаев.
Они развиваются не по вине хирурга, а самого пациента, который не продолжил реабилитацию или не придерживался особенного физического режима уже по окончании восстановления. Ухудшение состояния происходит уже дома, когда нет того внимательного контроля со стороны врачей, что был в клинике.

Ни один специалист-ортопед даже с богатым и безупречным опытом работы, не может на 100 % предугадать, как поведет себя конкретный организм после таких сложных манипуляций на костно-мышечной системе, и дать пациенту полнейшую гарантию, что все пройдет гладко и без эксцессов.
Дифференцирование боли: норма или нет
Боли после эндопротезирования тазобедренного сустава будут наблюдаться в раннем периоде, ведь организм пережил серьезнейшую ортопедическую операцию. Болезненный синдром в течение первых 2-3 недель является естественной ответной реакцией организма на недавно перенесенную операционную травму, что не считается отклонением.
Пока операционная травма не заживет, мышечные структуры не придут в норму, пока кости вместе с эндопротезом не станут единым кинематическим звеном, человек будет испытывать какое-то время дискомфорт. Поэтому назначают хорошее обезболивающее средство, которое помогает и легче перенести раннюю болезненную симптоматику, и лучше сконцентрироваться на лечебно-реабилитационных занятиях.
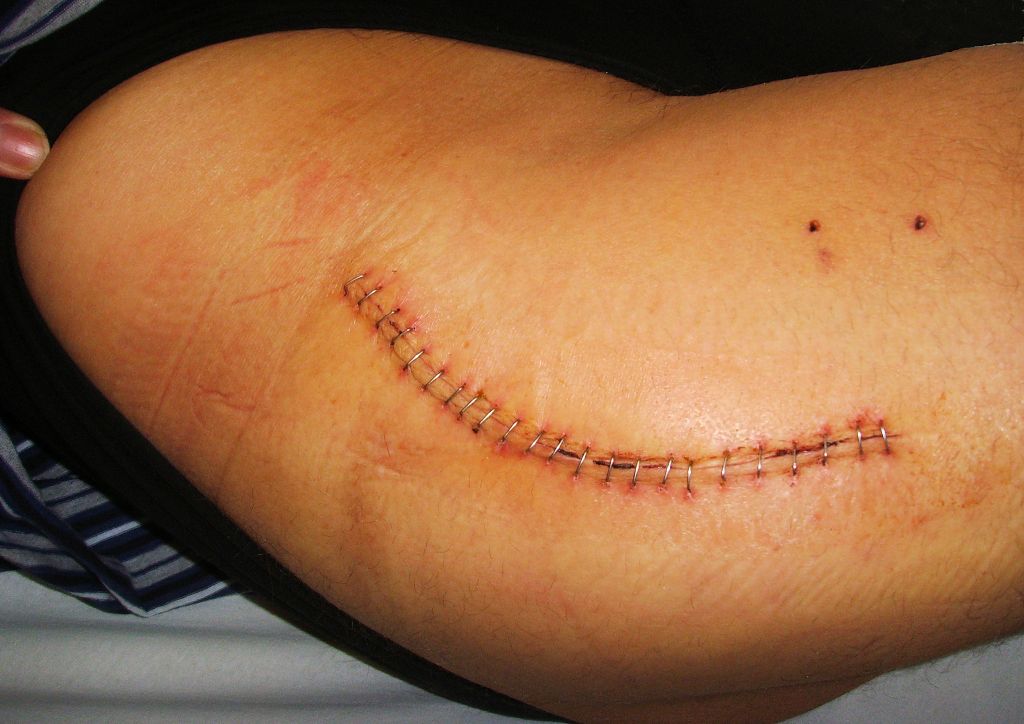
Хорошо заживающий шов после операции. Он ровный, бледный и не имеет выделений.
Болевые ощущения должны быть дифференцированы и обследованы: что из них – норма, а что – реальная угроза. Это может сделать оперировавший хирург. Задача пациента – при любых некомфортных признаках оповещать врача-ортопеда.
Главные факторы риска
Хирургическое вмешательство, не исключает осложнения, причем серьезные. Особенно если были допущены ошибки в интра- и/или постоперационный период. Даже малые погрешности в ходе операции или в течение реабилитации увеличивают вероятность неудовлетворительной артропластики ТБС. Существуют еще факторы риска, которые повышают предрасположенность организма к послеоперационным последствиям и нередко становятся их причиной:
Отметим, что после замены тазобедренных суставов осложнениям больше подвержены люди пожилых лет, а особенно те, кому за 60. У пожилых пациентов кроме основного заболевания, имеются сопутствующие патологии, которые могут усложнить течение реабилитации, например, снизить резистентность к инфекции. Имеются сниженный потенциал репаративно-восстановительных функций, слабость мышечно-связочной системы, остеопорозные признаки и лимфовенозная недостаточность нижних конечностей.

Пожилым людя сложнее восстанавливаться, но и это делается успешно.
Понятие и способы лечения последствий
Симптомы осложнения после эндопротезирования тазобедренного сустава для лучшего восприятия будут представлены ниже в таблице. Быстрое обращение к врачу при первых подозрительных признаках поможет избежать прогрессирования нежелательных явлений, а в отдельных ситуациях сохранить имплантат без ревизионной операции. Чем запущеннее станет клиническая картина, тем сложнее она будет поддаваться терапевтической коррекции.
Негативный эксцесс возникает в первый год после протезирования. Это лидирующее по распространенности патологическое состояние, при котором происходит смещение компонента бедра по отношению к вертлужному элементу, вследствие чего наблюдается разобщение головки и чашки эндопротеза. Провокационный фактор – чрезмерные нагрузки, погрешности в подборе модели и установке имплантата (дефекты угла постановки), использование заднего хирургического доступа, травматизм.
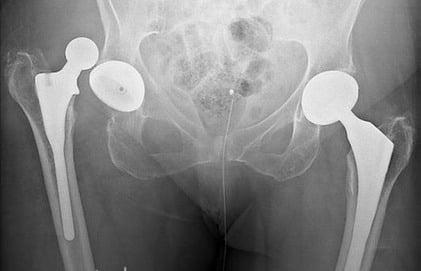
Дислокация бедренного компонента на рентгене.
В группу риска входят люди с переломами шейки бедра, дисплазией, нейромышечными патологиями, ожирением, гипермобильностью суставов, синдромом Элерса, пациенты старше 60 лет. Также особо уязвимы к вывиху лица, перенесшие в прошлом хирургию на естественном ТБС. Вывих нуждается в безоперационном вправлении или открытым способом. При своевременном обращении вправить эндопротезную головку удается закрытым способом под наркозом. Если запустить проблему, возможно, врач назначит повторную операцию с целью переустановки эндопротеза.
Второе по частоте явление, характеризующееся активизацией тяжелых гнойно-воспалительных процессов в районе установленного имплантата. Инфекционные антигены заносятся интраоперационно через недостаточно стерильные хирургические инструменты (редко) или после вмешательства по кровеносному руслу перемещаются от любого проблемного органа, имеющего болезнетворно-микробную среду (часто). Плохая обработка раневой зоны или слабое заживление (при диабете) также способствует развитию и размножению бактерий.

Выделения из операционной раны это плохой сигнал.
Гнойный очаг пагубно воздействует на прочность фиксации эндопротеза, вызывая его расшатывание и нестабильность. Гноеродная микрофлора трудно поддается лечению и, как правило, предполагает снятие имплантата и проведение повторной установки спустя продолжительное время. Основный принцип лечения – тест на установление вида инфекции, долгая антибиотикотерапия, обильный лаваж раны антисептическими растворами.
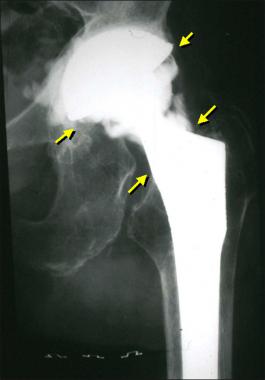
Стрелками указаны зоны инфекционного воспаления, именно так они выглядят на рентгене.
ТЭЛА – критическая закупорка ветвей или главного ствола легочной артерии оторвавшимся тромбом, который образовался после имплантации в глубоких венах нижней конечности из-за низкого кровообращения, ставшего следствием ограниченной подвижности ноги. Виновники тромбоза – отсутствие ранней реабилитации и необходимого медикаментозного лечения, длительное пребывание в обездвиженном состоянии.
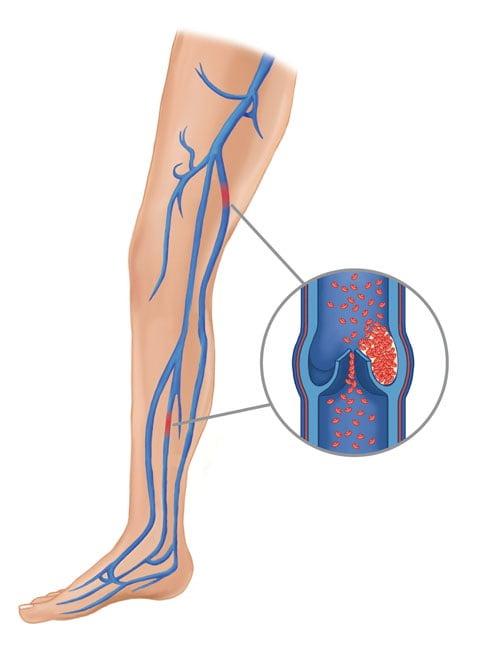
С этим осложнением достаточно успешно работают на данном этапе развития медицины.
Перекрытие просвета легких опасно летальным исходом, поэтому больного немедленно госпитализируют в реанимационное отделение, где, учитывая тяжесть тромботического синдрома: введение тромболитиков и препаратов, уменьшающих свертываемость крови, НМС и ИВЛ, эмболэктомию и пр.
Это – нарушение целостности бедренной кости в зоне ножки при нестабильном и стабильном протезе, возникающее интраоперационно или в любой момент после операции (через несколько дней, месяцев или лет). Переломы чаще происходят по причине сниженной плотности костных тканей, но могут быть следствием некомпетентно произведенной разработки костного канала перед установкой искусственного сочленения, неверно выбранного способа фиксации. Терапия в зависимости от вида и тяжести повреждения заключается в использовании одного из методов остеосинтеза. Ножку, если на то заменяют на более подходящую по конфигурации.
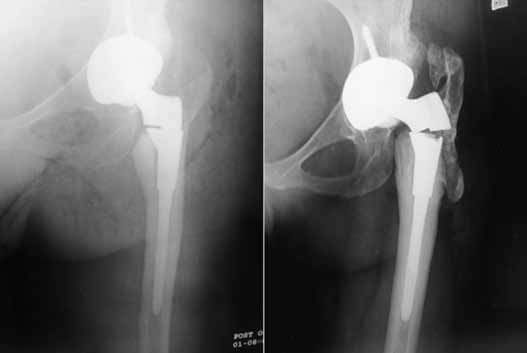
Разрушение импланта происходит очень редко.
Невропатический синдром – это поражение малоберцового нерва, входящего в структуру большого седалищного нерва, которое может быть спровоцировано удлинением ноги после протезирования, давлением образовавшейся гематомы на нервное образование, реже – интраоперационным повреждением вследствие неосторожных действий хирурга. Восстановление нерва выполняется посредством этиологического лечения оптимальным методом хирургии или при помощи физической реабилитации.
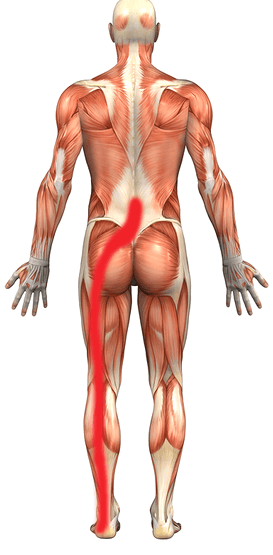
При работе неопытного хирурга есть риск травматизации бедренных нервов.
Симптоматика в таблице
Вывих (нарушение конгруэнтности) протеза
Локальный инфекционный процесс
Тромбоз и ТЭЛА (тромбоэмболия)
Перипротезный перелом кости
Невропатия малого берцового нерва
Профилактические меры
Осложнения после протезирования тазобедренного сустава гораздо легче предупредить, чем потом заниматься трудоемким и продолжительным лечением, чтобы от них избавиться. Неудовлетворительное развитие ситуации может свести к нулю все старания хирурга. Терапия не всегда дает положительный эффект и ожидаемый результат, поэтому в ведущих клиниках предусмотрена комплексная периоперативная программа профилактики всех существующих последствий.
Инфекции лечатся антибиотиками, что само по себе достаточно вредно для организма.
На предоперационном этапе выполняется диагностика на предмет инфекций в организме, заболеваний внутренних органов, аллергии и пр. При обнаружении воспалительных и инфекционных процессов, хронических болезней в стадии декомпенсации операционные мероприятия не начнутся до тех пор, пока выявленные очаги инфекций не будут вылечены, венозно-сосудистые проблемы не сократят до допустимого уровня, а другие недуги не приведут в состояние стабильной ремиссии.

В настоящее время практически все импланты изготавливаются из гипоаллергенных материалов.
Если имеется предрасположенность к аллергическим реакциям, этот факт исследуется и берется во внимание, так как от него зависит выбор медикаментов, материалов эндопротеза и вида анестезии. На оценке состояния здоровья внутренних органов и систем, возрастных критериев и веса строится весь хирургический процесс и дальнейшая реабилитация. Чтобы минимизировать до предела риски осложнений после протезирования тазобедренных суставов, профилактику проводят до и в момент процедуры, после операции, включая отдаленный период. Комплексный профилактический подход:
- медикаментозная элиминация инфекционного источника, полная компенсация хронических недугов;
- назначение за 12 часов определенных доз низкомолекулярных гепаринов для предупреждения тромботических явлений, противотромбозная терапия продолжает осуществляться еще некоторый срок после хирургии;
- применение за пару часов до предстоящей замены ТБС и на протяжении нескольких дней антибиотиков широкого спектра действия, активных в отношении обширной группы болезнетворных микроорганизмов;
- безупречное в техническом плане проведение оперативного вмешательства, при этом с минимальной травматичностью, не допуская значительных кровопотерь и появления гематом;
- подбор идеальной протезной конструкции, которая полностью совпадает с анатомическими параметрами настоящего костного соединения, в том числе корректная ее фиксация под правильным углом ориентации, что в будущем гарантирует стабильность имплантата, его целостность и отличную функциональность;
- ранняя активизация подопечного с целью недопущения застойных процессов в ноге, атрофии мышц и контрактур, включение с первых суток занятий ЛФК и процедур физиотерапии (электромиостимуляция, магнитотерапия и пр.), дыхательной гимнастики, а также качественный уход за операционной раной;
- информирование больного обо всех возможных осложнениях, разрешенных и недопустимых видах физической активности, мерах осторожности и необходимости регулярно выполнять упражнения лечебной физкультуры.

Огромную роль в успешном лечении играет коммуникация пациента с медицинским персоналом. Именно это называется сервисом, ведь когда пациента полноценно инструктируют, то он лучше воспринимает процессы происходящие с его организмом.
Пациент должен осознавать, что не только от степени профессионализма докторов зависит итог операции и успешность восстановления, но и себя самого. После протезирования тазобедренного сустава обойти стороной нежелательные осложнения реально, но исключительно при безукоризненном соблюдении рекомендаций специалистов.
Читайте также:


