Оссификация эпифизов бедренных костей
Возраст до 1 года.Одним из основных показателей доношенности плода служит наличие ядер окостенения дистального эпифиза бедренной кости и проксимального эпифиза большеберцовой кости. Степень оссифицированности метаэпифизов бедренной и большеберцовой костей и надколенника немногим отличается от имеющейся к моменту рождения. На протяжении первого года жизни размеры ядер окостенения несколько увеличиваются, увеличивается и степень оссифицированности метафизов бедренной и большеберцовой костей. Хрящевое строение сохраняют около 2 /3 эпифизов обеих костей, включая межмыщелковое возвышение эпифиза большеберцовой кости, бугристость этой кости, надколенник и головка малоберцовой кости.
Форма условной рентгеновской суставной щели коленного сустава неправильная (условной потому, что анатомическим субстратом промежутка между костными частями сочленяющихся эпифизов являются не только суставная щель и мениски, но и неоссифицированные части хрящевых моделей эпифизов). Высота условной рентгеновской суставной щели и вертикальные размеры обоих эпифизов равны и составляют каждый 1 /3 расстояния между обращенными друг к другу поверхностями метафизов бедренной и большеберцовой костей.
На рентгенограммах в задней проекции критериями нормы анатомических соотношений во фронтальной плоскости являются расположение на одном уровне латеральных краев ос-
сифицированных частей сочленяющихся эпифизов бедренной и большеберцовой костей и одинаковая величина правого и левого краев межметафизарных расстояний. Равномерность высоты рентгеновской суставной щели для анализа анатомических соотношений в коленном суставе использована быть не может ввиду неправильности ее формы. Не могут быть оценены у детей раннего возраста истинные форма, контуры и структура эпиметафизов сочленяющихся костей, форма рентгеновской суставной щели и местоположение надколенника.
Возраст 2-3 года(рис. 19.90). В течение этого возрастного периода не отмечается оссифи-цирования новых анатомических образований. Происходит только изменение соотношений темповокостенения медиального и латерального мыщелков бедренной кости и темпов роста медиального и латерального отделов тела большеберцовой кости. Изменение соотношения темпов оссификации отделов дистального эпифиза бедренной кости заключается в том, что окостенение центрального его отдела происходит медленнее, чем обоих мыщелков, в результате чего костная часть эпифиза приобретает форму, сходную с формой хрящевой модели. Показатели соответствия локального костного возраста паспортному возрасту для данного периода не установлены (рис. 19.113, 19.114).
3,5-5лет — возрастные сроки начала окостенения надколенника и проксимального эпи-физа.Центры оссификации обоих названных анатомических образований появляются практически одновременно в интервале от 3,5 до 4,5 лет. Окостенение надколенника происходит in множественных центров оссификации, проксимального эпифиза — за счет единственного центра. В течение данного возрастного периода происходит более быстрое увеличение вертикального размера костной части латерального мыщелка по сравнению с размером костной часги медиального мыщелка. Нормой соотношения пространственных положений бедра и голени является увеличенное по сравнению с нормой у взрослых вальгусное отклонение последней. Показателем костного возраста ребенка является наличие центров оссификации центрального отдела надколенника и головки малоберцовой кости (рис. 19.108).
В 6-7 лет происходит полное окостенение центральной и дорсальной (несущей суставную поверхность) частей надколенника. Полное окостенение центральной части надколенника как результат увеличения размеров и слияния между собой отдельных центров оссификации заканчивается примерно к 7 годам. Появляются дополнительные центры оссификации эпифиза бедренной кости, которые обеспечивают окостенение боковых и заднего отделов эпифиза. Изменяется соотношение темпов окостенения медиального и латерального мыщелков бедренной кости. Происходит более быстрое увеличение вертикального размера костной части теперь уже не латерального, а медиального мыщелка, в результате чего высота обоих мыщелков сначала становится одинаковой, а затем начинает преобладать высота медиального мыщелка. Ориентировочно может быть оценена высота рентгеновской суставной щели коленного сустава на основании отношения высоты центральной части ее к величине межметафи-зарного расстояния (в норме 1:7). Показателем локального костного возраста ребенка является наличие дополнительных центров оссификации дистального эпифиза бедренной кости (рис. 19.91).
Возраст 9—12 лет (рис. 19.92) соответствует срокам окостенения бугристости большеберцовой кости и краевых отделов надколенника. Надколенник имеет 4 дополнительных центра оссификации — два боковых, передний и верхушечный, появляющийся в возрасте 9 лет. Слияние их с основной частью надколенника происходит к 10—12 годам. Окостенение бугристости большеберцовой кости происходит частично за счет распространения процесса оссификации из передних отделов метафиза большеберцовой кости, частично за счет самостоятельных центров окостенения, появляющихся в возрасте 9 лет. Полное окостенение эпифизов бедренной, большеберцовой и малоберцовой костей завершается несколько раньше (примерно в 8 лет), и к 13
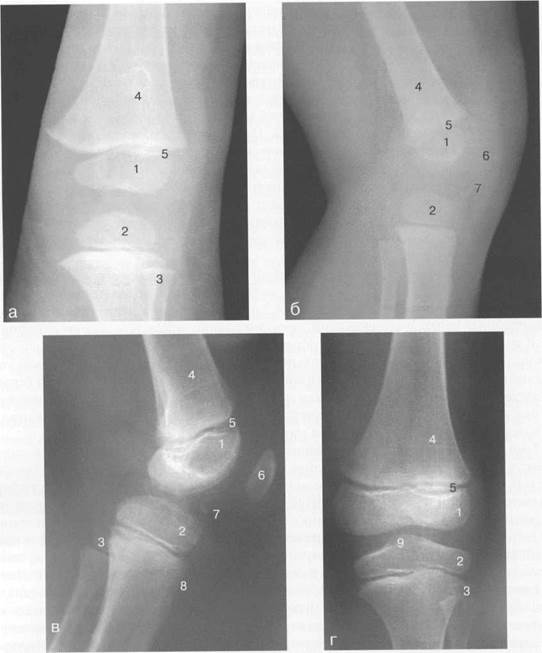
Рис. 19.90. Рентгенограммы коленного сустава.
а, б — 2 г 4 мес (задняя и боковая проекции).
1 — эпифиз бедренной кости; 2 — эпифиз большеберцовой кости; 3 — эпифиз малоберцовой кости; 4 — диафиз бедренной кости; 5 — зона роста; 6 — ядро оссификации надколенника; 7 — инфрапателлярное жировое тело; 8 — хрящевая область бугристости большеберцовой кости; 9 — межмыщелковое возвышение (со сглаженными контурами за счет неполной оссификации).
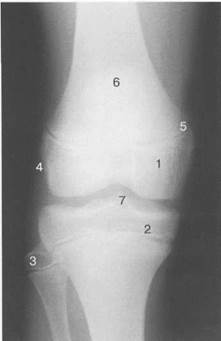
Рис. 19.91. Рентгенограмма коленного сустава, 10 лет.
1— эпифиз бедренной кости (медиальный мыщелок); 2 — эпифиз большеберцовой кости; 3 — эпифиз малоберцовой кости; 4 — латеральный мыщелок бедренной кости (область прикрепления сухожилия m. popliteus); 5 — зона роста; 6 — надколенник; 7 — меж-мыщелковое возвышение большеберцовой кости.
годам хрящевое строение сохраняют только метаэпифи-зарные ростковые зоны и небольшая часть бугристости большеберцовой кости (рис. 19.93).
В 12—14 лет происходит полное окостенение бугристости большеберцовой кости. Отдельные точки оссифи-кации, постепенно сливаясь между собой, выполняют почти всю хрящевую модель бугристости, за исключением небольшого участка в нижнем отделе (рис. 19.94). Хрящевая ткань в течение некоторого времени сохраняется также и между дорсальной поверхностью костной части бугри-
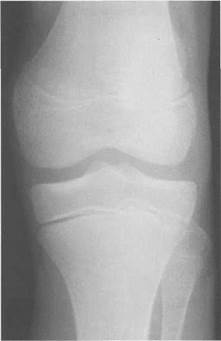
Рис. 19.92. Рентгенограмма коленного сустава (12 лет).
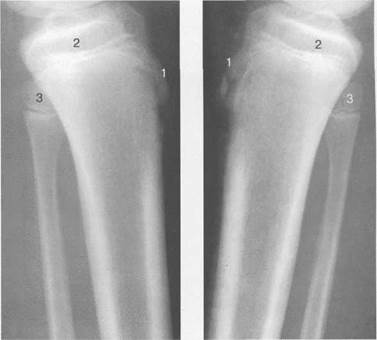
Рис. 19.93. Рентгенограммы коленного сустава
(боковая проекция). 13 лет. Варианты оссификации
Сложной бывает дифференциация у маленьких детей ранних клинико-рентгенологических изменений в тазобедренных суставах при эпифизарной дисплазии и типичной дисплазии тазобедренных суставов. Г. П. Юкиной и О. Л. Нечволодовой подробно изучены эти сложные в диагностическом плане случаи.
Диагностические различия между врожденным двусторонним вывихом бедра и эпифизарной дисплазией заключаются в следующем. У детей с врожденным вывихом бедра в большинстве случаев при осмотре или в анамнезе имеется симптом соскальзывания, при эпифизарной же дисплазии ограничение отведения довольно резкое и всегда одинаковое с обеих сторон.
При врожденном вывихе бедра у детей в возрасте старше 3 — 4 месяцев впадина обычно бывает скошенной, а при эпифизарной дисплазии этого не отмечается. Проксимальные концы бедер при врожденном вывихе бедра чаще стоят не на одном уровне, при эпифизарной дисплазии они всегда очень симметричны.
На рентгенограмме, снятой в положении отведения ног, при врожденном вывихе величина h уменьшается, так как головка, находясь вне впадины, поднимается вверх (М. В. Волков, Г. М. Тер-Егиазаров и Г. П. Юкина, 1972), при эпифизарной же дисплазии величина h почти не меняется, а это говорит о том, что головка бедренной кости находится во впадине. Оссификация эпифизов при этих заболеваниях также происходит по-разному.
При вывихе бедра ядра окостенения появляются раньше и чаще бывают неодинаковыми по размеру (с одной стороны ядро больше, чем с другой). При эпифизарной дисплазии появление ядер окостенения, как правило, очень запаздывает (после года), но ядра симметричны и деформированы. При обследовании родственников больных с эпифизарной дисплазией можно выявить аналогичные заболевания у людей, считающих себя здоровыми.
Особенно важно выявление больных детей, у которых еще нет клинических признаков заболевания. При дисплазии тазобедренных суставов, подозрительных на эпифизарную дисплазию, следует обратить внимание на такие симптомы, как наличие легких сгибательных контрактур в локтевых суставах, трудно поддающиеся лечению genu varum и valgum, или наличие у одного ребенка с одной стороны genu varum, а с другой — genu valgum.
По мере дальнейшего всестороннего изучения врожденных системных заболеваний и ознакомления с ними широкого круга врачей увеличатся возможности выявления эпифизарных дисплазии на ранних этапах, что будет способствовать правильному ведению больных и предупреждению вторичных деформаций.
Прогноз при множественной эпифизарной дисплазии благоприятный для жизни: с наступлением половой зрелости эпифизы уплотняются, но образовавшиеся деформации суставов не исправляются, с возрастом явления деформирующего артроза приводят к тяжелой инвалидности.
Silverman (1961) описал интересный симптом при точечной эпифизарной дисплазии — вертикальную расщелину между задней и средней третью тел позвонков на боковой рентгенограмме. Эти изменения, а также частые при точечной эпифизарной дисплазии клиновидные и бабочковидные позвонки объясняются различными вариантами центров оссификации. В настоящее время имеется много сообщений о том, что в случае выживания детей с точечной…
Дисплазия шейки бедренной кости описывалась под разными названиями: остеодистрофия шейки бедра, остеохондропатия шейки бедра, collilysis и др. В результате нарушения роста физарного хряща шейки бедра наступает при отсутствии разгрузки патологический эпифизеолиз с последующим развитием варусной деформации шейки, поэтому заболевание чаще описывается как coxa vara collilysis. Физарная дисплазия шейки бедренной кости Еще Muller (1889), Lauenstein (1897),…
Матвей А., 9 лет, обратился с жалобами на припухлость и боли в области передней поверхности правого коленного сустава, боли при движениях в коленном суставе, хромоту. Без видимой причины появились боли, припухлость по передней поверхности правого коленного сустава. Температура в течение 3 суток держалась около 38°. Районный педиатр считал, что у мальчика гриппозная инфекция. После нормализации…
Спондило-эпифизарная дисплазия связана с нарушением развития эпифизов, в том числе эпифизарных островков тел позвонков. Как дефект суставного хряща она описана в 1928 г. Е. С. Рабиновичем и И. А. Мухиным и как отдельное заболевание — в 1929 г. Morquio и независимо от него Brailsford. В настоящее время в мировой литературе описано более 100 случаев этого…
Эпифизарные дисплазии – это многочисленная группа генетически гетерогенных скелетных дисплазий, которые объединяет нарушение формирования энхондральной спонгиозной кости в области метафизов и эпифизов костей, а также (в ряде случаев) тел позвонков. Симптомы этого состояния различаются в зависимости от типа заболевания, чаще всего наблюдается искривление ног, аномалии суставов конечностей, уменьшение роста. Диагностика эпифизарных дисплазий осуществляется на основании данных рентгенологических исследований, изучения наследственного анамнеза больного, молекулярно-генетических анализов. Специфической терапии не существует, возможно паллиативное и симптоматическое лечение, в том числе – ортопедические мероприятия и хирургическая коррекция.
МКБ-10

- Причины
- Классификация
- Симптомы эпифизарной дисплазии
- Диагностика
- Лечение эпифизарной дисплазии
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Эпифизарные дисплазии – одни из наиболее распространенных форм врожденного поражения скелета, имеющие генетическую природу с разнообразным характером наследования и клинических проявлений. Многие варианты этой патологии были известны давно, однако в качестве отдельной нозологической единицы ее в 1935 году описал немецкий врач Т. Фейрбанк, сумевший правильно определить причину заболевания – нарушение развития эпифизов костей.
Встречаемость состояния с аутосомно-доминантным характером наследования составляет порядка 1:10 000, частота редкой аутосомно-рецессивной разновидности заболевания неизвестна. Эпифизарные дисплазии большинства типов с одинаковой вероятностью поражают как мужчин, так и женщин, однако некоторые разновидности характеризуется несколько более частой встречаемостью у лиц мужского пола (распределение составляет примерно 3:1).

Причины
Эпифизарные дисплазии характеризуются выраженной генетической гетерогенностью, поэтому в современной ортопедии насчитывается несколько различных вариантов этого заболевания. Кроме того, имеются определенные фенотипические различия в течении патологии и ее прогнозе.
По данным врачей-генетиков, более половины всех клинических случаев эпифизарных дисплазий имеют в своей основе неизвестные на сегодняшний день молекулярно-генетические нарушения, поэтому исследования этого заболевания продолжаются. Большинство форм эпифизарной дисплазии характеризуется аутосомно-доминантным характером наследования, однако пенетрантность и экспрессивность колеблются в очень широких пределах, что отражается на клиническом течении патологии.
Существует еще ряд типов эпифизарных дисплазий, в отношении некоторых выявлены ключевые гены. Но встречаются они намного реже – есть формы этих заболеваний, описанные всего у нескольких семей. Кроме собственно этиологии, различные формы эпифизарных дисплазий могут различаться между собой клиническим течением – разным возрастом начала развития заболевания, наличием или отсутствием иных нарушений (тугоухости, глухоты, миопии, кожных аномалий).
Классификация
Всего в настоящее время известно свыше 10 различных форм данной патологии, наиболее распространенными являются 1, 2, 3 и 4-й типы:
- Эпифизарная дисплазия 1-го типа (болезнь Фейрбанка) является аутосомно-доминантным заболеванием и наиболее часто встречающейся разновидностью данного порока развития скелета. Она обусловлена мутациями в гене COMP, который располагается на 19-й хромосоме и кодирует олигомерный белок хрящевого матрикса – один из протеинов, отвечающий за метаболизм и развитие костной и хрящевой ткани. Помимо эпифизарной дисплазии 1-го типа, мутации в этом гене могут приводить к другому известному заболеванию опорно-двигательного аппарата – псевдоахондроплазии. Одной из причин, обуславливающих широкое распространение этой патологии, является аутосомно-доминантный характер наследования.
- Эпифизарная дисплазия 2-го типа обусловлена мутацией гена COL9A2, который кодирует альфа-2-цепь коллагена 9-го типа, наиболее широко представленного в костной и хрящевой ткани. Как правило, в данном гене отмечаются миссенс-мутации, приводящие к изменению структуры кодируемого белка, что и становится причиной патологических изменений.
- Эпифизарная дисплазия 3-го типа во многом сходна по своей этиологии с предыдущим вариантом заболевания, так как обусловлена мутацией гена COL9A3, расположенного на 20-й хромосоме. Он кодирует другую цепь коллагена 9-го типа, поэтому нарушения в ее структуре приводят к развитию скелетных патологий и осложняют формирование энхондральных костей.
- Эпифизарная дисплазия 4-го типа вызвана мутациями гена SLC26A2, расположенного на 5-й хромосоме. Является аутосомно-рецессивным заболеванием. Продуктом экспрессии данного гена считается трансмембранный белок хондробластов и остеобластов, отвечающий за транспорт сульфат-ионов, крайне необходимых для формирования протеогликанов хрящевой и костной ткани. Особенности строения SLC26A2 приводят к относительно высокой частоте развития в нем дефектов, поэтому мутации этого гена выступают причиной многих наследственных заболеваний опорно-двигательного аппарата. Помимо множественной эпифизарной дисплазии, дефекты SLC26A2 являются причиной некоторых типов ахондрогенеза, ателостеогенеза, диастофической дисплазии.
Характер скелетных нарушений при разных формах очень схож и сводится к аномалиям развития суставов, особенно тех, которые испытывают наибольшие нагрузки – тазобедренных, коленных, голеностопных. Роль физических нагрузок в развитии аномалий скелета при эпифизарных дисплазиях достаточно велика, поэтому различные ортопедические методы лечения позволяют значительно улучшать состояние больных.
Симптомы эпифизарной дисплазии
Из-за выраженной гетерогенности эпифизарной дисплазии возникновение симптомов этого заболевания может начинаться в разном возрасте в зависимости от типа патологии. Некоторые формы приводят к аномалиям скелета, регистрируемым уже при рождении больного, значительная часть разновидностей характеризуется развитием пороков в возрасте 2-3 лет, некоторые редкие типы эпифизарной дисплазии диагностируются в подростковом или даже взрослом возрасте. Причина, по которой это заболевание обычно начинает проявляться в младшем детском возрасте, связана с повышением нагрузок на кости и суставы после начала хождения и увеличения массы ребенка.
Многие формы эпифизарной дисплазии характеризуются развитием искривлений ног Х- или О-образного характера, обусловленных деформацией эпифизов бедренных и большеберцовых костей. В ряде случаев отмечается низкорослость, вызванная как сокращением длины конечностей (из-за укорочения длинных трубчатых костей), так и уменьшением туловища по причине деформации позвоночника.
Практически все типы эпифизарных дисплазий в большей или меньшей степени приводят к гипоплазии тел позвонков и запоздалому формированию в них точек окостенения. Это может становиться причиной уменьшения длины позвоночного столба и к его разнообразных искривлений (сколиоз, лордоз) – особенно при отсутствии методов ортопедической коррекции. Распространенным симптомом многих типов эпифизарных дисплазий является также повышенная подвижность ряда суставов.
Отдельные формы эпифизарных дисплази помимо скелетных нарушений сопровождаются поражениями внутренних органов, глаз, слуховой и эндокринной систем. Например, тип Уолкотта-Ралшсона проявляется ранним развитием инсулинозависимого сахарного диабета и миопией, некоторые другие формы сочетаются с глухотой. Описаны разновидности эпифизарных дисплазий, которые характеризуются также остеопорозом и атрофией кожи.
Интеллектуальное развитие при большинстве типов заболевания не страдает, но при некоторых формах может наблюдаться умственная отсталость различной степени выраженности. Чаще всего эпифизарная дисплазия не влияет на продолжительность жизни больных, но сопутствующие нарушения, характерные для некоторых форм, могут приводить к тяжелым осложнениям.
Диагностика
Ведущую роль в определении любого типа эпифизарной дисплазии играют рентгенологические исследования, общий осмотр больных и молекулярно-генетические анализы. В некоторых случаях дополнительно применяют изучение наследственного анамнеза – его результаты могут различаться в зависимости от аутосомно-рецессивного или доминантного характера наследования патологии.
- Рентгенография. На рентгенограммах в зависимости от формы эпифизарной дисплазии и возраста больных может определяться замедление процессов окостенения эпифизов, их деформация, укорочение длинных трубчатых костей. У более взрослых больных часто выявляется расширение и деформация коленных и голеностопных суставов. Многие формы эпифизарной дисплазии также приводят деформациям тел позвонков, их костный возраст зачастую отстает от фактического.
- Молекулярно-генетическая диагностика. Возможна в отношении лишь некоторых наиболее распространенных форм эпифизарной дисплазии с достоверно известной этиологией. Как правило, большинство лабораторий и клиник предоставляют такую возможность в отношении типов патологии, обусловленных мутациями генов COMP, COL9A2, COL9A3 и SLC26A2. Чаще всего применяется метод прямого автоматического секвенирования вышеуказанных генов с целью выявления мутаций.
Для диагностики форм эпифизарной дисплазии, которые сочетаются с другими пороками развития (например, глухотой, глазными и эндокринными нарушениями) могут потребоваться другие методы исследования – осмотр у специалиста соответствующего профиля, анализы крови и мочи.
Лечение эпифизарной дисплазии
Специфического лечения эпифизарной дисплазии на сегодняшний момент не существует, применяют разнообразные методы поддерживающей и симптоматической терапии. Особенно важно своевременно назначить ортопедическую коррекцию – ношение бандажей и корсетов для снижения нагрузки на позвоночник и суставы ног. Это позволяет избежать тяжелых деформаций и, тем самым, улучшает качество жизни больных эпифизарной дисплазией. Некоторые уже развившиеся искривления и пороки могут быть исправлены путем хирургического вмешательства. Симптоматическое лечение показано и в отношении нарушений, сопровождающих некоторые формы эпифизарной дисплазии – сахарного диабета, миопии, остеопороза.
Прогноз и профилактика
Как правило, прогноз большинства форм эпифизарной дисплазии в отношении выживаемости больных благоприятный – деформации конечностей и низкорослость не угрожают жизни и не сокращают ее длительность. Лишь некоторые тяжелые формы искривления позвоночника могут приводить к нарушениям со стороны внутренних органов, что усугубляет течение заболевания. При своевременном выявлении эпифизарной дисплазии и начале ортопедического лечения инвалидизация больных отмечается относительно редко, многие сохраняют подвижность и трудоспособность (хоть и несколько ограниченную). Ухудшает прогноз наличие сопутствующих нарушений, особенно со стороны эндокринной системы (сахарный диабет).
Профилактика эпифизарной дисплазии возможна только в рамках медико-генетического консультирования родителей перед зачатием ребенка (при отягощенной наследственности) и пренатальной диагностике молекулярно-генетическими методиками.
Асептический некроз головки бедренной кости.
Безоперационное лечение / Пер. с китайского
В.Ф. Щичко. — М., 2010. — 128 с.: ил.
ISBN 978-5-9994-0090-1
7.1. Болезнь Пертеса
Асептическое заболевание эпифиза головки бедренной кости, возникающее в период развития тазобедренного сустава (эпифиз ещё не закрылся), а также ишемический некроз эпифиза головки бедренной кости встречаются чаще всего. Ещё в 1910 г. Legg (США), Calve (Франция) и Perthes (Германия) описали данное заболевание. В детском возрасте в центре оссификации эпифиза головки бедренной кости происходит ишемический некроз, в результате чего формируются плоский тазобедренный сустав, деформирующий остит тазовой кости, эпифизарная остеохондропатия, эпифизит головки бедренной кости, и всё это называют болезнью Легга-Кальве-Пертеса.
Причины и механизм данного заболевания пока не ясны, до сих пор нет единого мнения по этому вопросу. Общепризнанной точкой зрения является то, что ишемия головки бедренной кости приводит к некрозу её эпифиза. Относительно причин ишемии есть различные мнения. Одни учёные утверждают, что некроз эпифиза головки бедренной кости связан с ещё не совершенным в детском возрасте кровоснабжением в её головке, и под воздействием внешних факторов происходит частичное или полное прекращение кровотока, приводящее к некрозу головки. Другие, основываясь на измерении внутрикостного венозного давления, установили, что, кроме обструкции артерий при данной болезни, причиной некроза является застой крови в венах, что способствует недостаточному снабжению внутрикостных артерий, в результате чего повышается внутрикостное давление и возникает ишемический некроз эпифиза головки бедренной кости. Некоторые учёные выдвигают идею о том, что синовит или другие воспалительные заболевания сустава вызывают набухание (отёк) мягких тканей вокруг тазобедренного сустава и синовиальных мембран, происходит экссудация, давление внутри сустава повышается, что приводит к некрозу эпифиза.
Кумулятивный хронический ишемический некроз головки бедренной кости с неясными причинами может замедлять развитие эпифиза или прекращать его рост, а продолжение роста мягких тканей за счёт питания от синовиальной жидкости проявляется в мелких очагах костеобразования и разрастании хрящевой ткани, что называют скрытой болезнью Пертеса. На этапе восстановления при повторной васкуляризации хрящевой ткани головки бедренной кости и внутрихрящевой оссификации формирующаяся под хрящами новая костная ткань довольно тонкая и непрочная, и при нагрузке или срезывающем усилии может произойти перелом кости.
По мнению Salter, ишемический некроз головки бедренной кости сам по себе является осложнением ишемии, а в губчатой кости из-за внутрикостных переломов и коллапса кровеносные сосуды подвергаются сдавливанию. Эта точка зрения совпадает с мнением авторов о том, что из-за разрушения структуры головки бедренной кости кровеносные сосуды сдавливаются, создавая ишемию, в результате которой происходит некроз её головки. Длительная деструкция трабекул и некроз костного мозга в результате разрушения структуры эпифиза, вместе с накоплением продуктов обмена веществ, препятствуют врастанию новых капилляров, что замедляет процесс повторной васкуляризации, и под воздействием напряжения формируется плоская головка бедренной кости. Резорбция кости из-за эпифизита и реакция синовиальной мембраны в процессе обмена веществ в кости, сопровождаемая судорогами и контрактурой мышц, влияют на формирование головки бедренной кости — происходит подвывих наружу и головка бедренной кости принимает плоскую или седловидную форму.
Авторы монографии считают, что концентрация напряжений в эпифизе головки бедренной кости способствует разрушению структуры кости в ней, изменяет напряжение в эпифизе, в результате чего нормальное распределение системы капилляров в кости встречает препятствия, нарушается питание кости и прочность трабекул, их жёсткость, и механические свойства постепенно утрачиваются. В образовавшихся лакунах накапливается большое количество жировых капель, в костномозговой полости исчезают кровеносные синусоиды и разрушается структура хряща, система кровообращения внутри кости подвергается усиленной обструкции, а гибель эндотелия серьёзно ускоряет некроз головки бедренной кости. В поверхностном слое головки бедренной кости возникают трещины, секвестры или коллапс. Обструкция кровеносных сосудов вызывает некроз эпифиза головки бедренной кости.
Таким образом, некроз эпифиза головки бедренной кости связан с концентрацией напряжений, диссоциацией структуры головки, обструкцией кровообращения внутри неё и усилением сопротивления кровотока из-за деформации кровеносных сосудов, что ускоряет разрушение структуры кости и образует порочный круг. Некоторые учёные подразделяют процесс течения данного заболевания на 4 этапа:
I этап — период синовита, когда синовиальные мембраны тазобедренного сустава отекают, наполняются кровью, увеличивается количество синовиальной жидкости, повышается давление внутри сустава, отсутствуют воспалённые клетки. Период синовита длится 1—4 нед, и его нелегко обнаружить;
II этап — период ишемического некроза, когда в центре оссификации возникает частичный или полный некроз, в это время структура трабекул не претерпевает изменений, её чётко видно, но плотность кости повышена, и из-за отсутствия заполнения пространства костного мозга нестабильным костным веществом трабекулы не трескаются и не разрушаются, образуя плотный слой, что можно увидеть на рентгеновском снимке. В метафизе, поблизости от некротического центра оссификации заметна декальцификация, снижена плотность кости или кистозное перерождение, развитие происходит слишком быстро, масса тела становится слишком большой по сравнению с развитием в норме, у детей часто возникает варусное положение шейки бедренной кости или патологический перелом; например, при срезывающем усилии создается разрыв эпифиза;
III этап — период фрагментации и восстановления, когда омертвевшая головка бедренной кости абсорбируется и происходит медленный процесс роста новой кости и её восстановления, грануляционные фиброзные ткани вырастают от костного мозга и заполняют поражённую некрозом зону, завершая процесс восстановления. Особенностью этого периода является расширение суставной щели в тазобедренном суставе. В процессе восстановления активизируется остеокласт, а остеобласт замедляет свою активность; в процессе ускоренной резорбции рост новой кости в зоне некроза замедляется и легко может произойти деформация шейки бедренной кости или перелом кости в результате эпифизеолиза.
Установлено, что омертвевшая кость метафиза рассасывается под эпифизарной линией шейки бедренной кости, создавая нарушение в её развитии вдоль продольной линии, приводя к беспорядочному расширению эпифизарной линии. Эпифизарная пластинка становится неустойчивой, усиливается пластичность из-за избытка коллагенового волокна внутри новой кости, и под воздействием внешнего усилия могут произойти деформация шейки бедренной кости и её изгиб внутрь таза.
IV этап — период заживления или деформации, когда вновь выросшая кость заменяет мёртвую и вновь сформировавшиеся незрелые молодые трабекулы смешиваются и спрессовываются с мёртвой костью. На рентгеновском снимке видны появление бокаловидных дефектов, а в центре оссификации грибовидная деформация: головка бедренной кости становится не только большой (синдром гигантского таза), но и плоской, выпирая из вертлужной впадины и приобретая грибовидную форму. В тазобедренном суставе возникает подвывих, а после взросления часто — вторичный остеоартрит, суставная щель сужается и ощущается боль в области таза.
Клинические проявления данной болезни следующие:
боль → хромая походка → невозможность выдерживать нагрузку → ограничение функции тазобедренного сустава.
При хроническом скрытом течении болезни субъективные симптомы часто незаметны и ими пренебрегают. Возраст, при котором происходит заболевание, варьируется в пределах 3—12 лет, но бывают случаи и в 15 лет, причём соотношение между мальчиками и девочками составляет 4:1.
Судя по имеющимся материалам, данное заболевание имеет склонность к наследственной передаче,и естественное течение болезни продолжается примерно 4 года. В начальный период больные ощущают: дискомфорт в области таза, ригидность как сопротивление выполнению пассивных движений конечностями, боль в области паха, боль с внутренней стороны бедра и коленного сустава. Походка становится тяжёлой, но после отдыха боль смягчается.
В период синовита тело изгибается и поворачивается наружу, в результате чего полость тазобедренного сустава расширяется и боль ослабляется. Походка часто с наклонённым тазом или хромающая из-за неодинаковой длины конечностей, при усилении боли возникает контрактура ягодичных мышц и мышц бедра. К сожалению, родители обращаются к врачу только тогда, когда больные дети испытывают боль и у них уже хромающая походка.
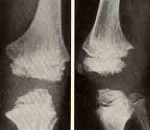
7.2. Отрыв эпифиза головки бедренной кости
Отрыв эпифиза головки бедренной кости часто сочетается с некрозом головки бедренной кости. При этом эпифизарная линия расширяется и занимает беспорядочное положение, соединение эпифиза с метафизом становится нестабильным и под воздействием внешнего усилия происходит отрыв эпифиза, который подразделяют на следующие стадии: профаза отрыва, стадия отрыва, отрыв лёгкой, средней и тяжёлой степени тяжести и последствия отрыва.
Осложнения в профазе данного заболевания происходят в форме ишемического некроза головки бедренной кости — хрящ растворяется, а некроз головки провоцирует отрыв эпифиза. Острый отрыв эпифиза легче всего возникает при ишемическом некрозе головки бедренной кости. Ручное вправление и закрепление, внутренняя фиксация стальными иглами могут увеличить некротические изменения головки. Из всех применяемых способов и приёмов лечения асептического некроза наиболее высока вероятность отрыва эпифиза головки бедренной кости при гипсовой фиксации и пенетрации головки бедренной кости стальными иглами.
Читайте также:


