Наложение швов на бедро
Введение
Известно, что с этой целью еще в середине XX века хирурги выполняли простое иссечение избытков кожи и сшивание ее краев. Ухудшение со временем результатов операции (растягивание рубцов и их дислокация на бедро) привело к усовершенствованию техники ее выполнения. Так с 1988 года кроме шва кожи было предложено накладывать дополнительные глубокие швы между дермой, а в последующем и поверхностной фасцией бедра с латеральной стороны, и фасцией Колеса (Colles) с медиальной. (Фасция Колеса – это глубокий внутренний слой поверхностной фасции промежности, которая расположена позади границы мочеполовой диафрагмы. Начинается от ветвей седалищной и лонной костей и продолжается кпереди и вверх на брюшную стенку) (рис.1).
Данный вариант фиксации тканей при медиальной подтяжке бедер и по сей день считается классическим. Однако, оценивая эти операции по редким публикациям клинических наблюдений, видя пациентов, которым подтяжка бедер ранее была выполнена по известным технологиям в других лечебных учреждениях, для нас совершенно очевидным оказался факт неудовлетворенности отдаленными эстетическими результатами (рис.2а,б).
Все это заставило коллектив авторов искать способ более надежного соединения тканей.
2. Методы авторов.
1. Липосакция других областей
2. Дермолипопластика передней брюшной стенки + липосакция других областей
3. Мастопексия, редукционная маммопластика
4. Омолаживающие операции на лице
5. Подтяжка ягодиц
6. Подтяжка плеч
7. Другие эстетические операции
Более чем у трети из них (31 пациент) иссечению избытков кожи предварялась вакуумная липосакция верхней трети внутренней поверхности бедер. В связи с этим в первые три года выполнения данной операции было отмечено, что у пациентов с одномоментно выполненной липосакцией этой зоны отдаленные результаты были хуже, чем у пациентов, у которых она не выполнялась. Это объяснялось прямым повреждением поверхностной фасции бедра канюлями для липосакции и более рыхлой сетью подкожных фасциальных перегородок между поверхностной фасцией и дермой, вследствие удаления из данного слоя жировых долек.
Поэтому в 2004 году мы модифицировали способ медиальной подтяжки бедер для пациентов с одномоментной липосакцией этой области. Был разработан метод фиксации к лонной кости деэпителизированного участка, ранее удаляемой нами кожи бедра.
3. Клинический опыт. Обсуждение.
- 1. Подготовка к операции.
Госпитализация осуществлялась в день операции. Для анестезии использовали внутривенный наркоз. Укладку на операционном столе выполняли в гинекологической позе с разведением ног и их фиксацией на подколенных упорах: бедра фиксировали со сгибанием 30 – 35° и отведением 45°. Данный вариант укладки пациента обеспечивал хирургу наиболее оптимальный доступ к операционному полю.
Разметку выполняли в операционной после введения пациента в наркоз и укладки ног. Проксимальную часть разреза кожи по центру отмечали в бедренно-промежностной борозде. Кверху линию разметки продолжали строго вертикально с переходом на 4 – 5 см на лобок, книзу переходили в подъягодичную складку, выходя из зоны промежности на 3 - 4 см. Линия разметки на бедре описывала пологую кривую. При этом наибольшая ширина участка удаляемой кожи отмечалась напротив центра промежности, где она, как правило, не превышала 7 – 8 см при расправленной коже (рис.4).
а) Технология фиксации поверхностной фасции бедра к надкостнице лонной кости.
Данную методику применяли у пациентов, которым не требовалось выполнять липосакцию в зоне иссечения кожи.
Операцию начинали с инфильтрации тканей 0,25% раствором лидокаина с добавлением 1% раствора адреналина в разведении – 1 мл на 200 мл раствора лидокаина. Иссечение избытков кожи и подкожной жировой клетчатки проводили согласно разметке скальпелем до поверхностной фасции бедра. Следующим этапом производили поперечное пересечение поверхностной фасции бедра в центральном отделе раны на расстоянии 2-3 см от края разреза кожи на бедре. Затем тупым путем над мышцами и без контакта с большой подкожной веной выполняли отслойку тканей внутренней поверхности бедра на глубину 4-5 см дистальнее разреза кожи. Выделенная таким образом перемещаемая часть тканей бедра своим свободным краем заканчивалась плотной фасциальной пластинкой с прикрепленными к ней дольками глубокого слоя подкожного жира.
Далее в центральном участке раны ножницами проксимально выполняли диссекцию тканей до надкостницы тела и ветви лонной кости в зоне прикрепления мышц приводящей группы бедра (рис.5).
Перемещение к кости подготовленного блока тканей за свободный край поверхностной фасции бедра приводило к сближению краев кожи без натяжения (рис.6 а,б).
Ключевым моментом операции являлось наложение от 5 до 7 прочных узловых швов из не рассасывающегося материала (лавсан USP 1 / metric 4) между поверхностной фасцией бедра и надкостницей лонной кости (рис.7;8).
б) Технология фиксации деэпителизированного участка кожи к надкостнице лонной кости.
Операцию начинали с подкожной инфильтрации внутреннего участка верхней трети бедер 0,125% раствором лидокаина с добавлением 1% раствора адреналина в разведении – 1 мл на 200 мл раствора лидокаина. Выполняли вакуумную липосакцию, которая носила многоуровневый характер – удалялась жировая клетчатка над и под поверхностной фасцией бедра. Затем производили деэпителизацию небольшого участка кожи, прилегающего к центральной части дистальной линии разметки длиной 8 и шириной 3 см.
В связи с тем, что у большинства оперируемых пациентов кожа внутренней поверхности бедер имела малую толщину и выраженную расслабленность, деэпителизацию чаще проводили до выполнения липосакции. Далее производили удаление размеченного участка кожи в обход зоны деэпителизации (рис.9а). При этом дистально отслойку тканей на бедре не выполняли. Диссекцию тканей до лонной кости производили аналогично представленному выше варианту (рис.9б).
Оставалось лишь переместить блок тканей бедра проксимально сближением деэпителизированного участка кожи с лонной костью (рис.9в). Кожа бедра в этом случае также свободно соединялась с кожей промежности. Лавсаном накладывали 5-7 фиксационных узловых швов между дермой и надкостницей.
- 4. Принципы закрытия раны.
После того, как центральный участок кожи бедра шириной около 8 см был перемещен вверх и зафиксирован в данном положении прочными швами, всю рану закрывали послойным швом кожи. Сначала через каждые 1 - 1,5 см на дерму накладывали обратные узловые швы нитью PDS 3-0, равномерно распределяя длину большей стороны раны к меньшей. Затем выполняли непрерывный неудаляемый интрадермальный шов кожи нитью монокрил 4-0. Необходимо признать, что большая часть времени всей операции уходила на наложение двухрядного шва на кожу. Это было связано не только с необходимостью тщательного сопоставления тканей, но и с отсутствием удобств у хирурга, работающего в крайне узком пространстве.
- 5. Послеоперационный период.
После окончания операции пациента переводили в палату под наблюдение дежурного медперсонала. В случаях изолированного выполнения подтяжки бедер пациенту разрешали вставать, ходить и сидеть вечером после операции или с утра на следующий день. В раннем послеоперационном периоде проводили антибактериальную терапию. Пребывание пациента в стационаре клиники не превышало 1,5 суток. Со 2 по 7 день назначали физиотерапевтическую реабилитацию: LPG-помпаж подколенной, паховой и нижнепоясничной областей. Гигиена промежности выполнялась с первых суток, с 3-го дня разрешали мыться в душе.
В ближайшем и отдаленном послеоперационном периоде во всех случаях применения описанных технологий медиальной подтяжки тканей бедра нам удалось получить удовлетворенного пациента. У всех отмечено устранение дряблости кожи и подтянутость внутренней поверхности бедер при наличии относительно узких медиальных послеоперационных рубцов (Рис.11;12).
Постепенно мы отказались от использования компрессионного трикотажа, так как плотный шов на крае белья, расположенный в проекции бедренно-промежностной борозды, натирал послеоперационный шов кожи. Самая частая проблема, с которой мы столкнулись в раннем послеоперационном периоде – осаднение краев кожи в зоне ее шва по причине естественного трения внутренней поверхности бедра о промежность при ходьбе. Так, несмотря на тщательный уход за созревающим послеоперационным рубцом, в половине всех случаев по его ходу в бедренно-промежностной борозде возникали небольшие гранулирующие ранки длиной до 3 см и шириной до 5 мм. Для их лечения мы использовали мазевые прокладки из салфеток. Все ранки по ходу послеоперационного шва заживали в течение 2-3 недель без образования грубых рубцов. Только в 2-х наблюдениях мы были вынуждены прибегнуть к наложению интрадермальных вторичных швов.
На этапе освоения технологий у 6 пациентов была отмечена незначительная дислокация центрального участка послеоперационного рубца на бедро. При этом лишь в одном случае по эстетическим показаниям с обеих сторон была выполнена повторная подтяжка бедер (при первичной операции у пациентки была использована вторая технология).
4. Выводы.
- Основным принципом новых модификаций медиальной подтяжки бедер является жесткая фиксация подвижных тканей бедра к надкостнице тела и ветви лонной кости.
- Технология перемещения и сшивания поверхностной фасции бедра с надкостницей лонной кости позволяет обеспечить максимально прочную фиксацию тканей внутренней поверхности бедер при минимальной потере коррекции их положения в послеоперационном периоде.
- Разработанные нами модификации медиальной подтяжки кожи бедер позволяют получать предсказуемые и эстетически приемлемые результаты: послеоперационные рубцы подвержены минимальному расширению, отсутствиет их дислокации на бедро.
Какую пластическую операцию Вы бы хотели сделать?
Жгут для остановки крови – существенное дополнение аптечки для оказания первой помощи. Травмы поджидают человека везде: в пути, дома, на производстве. Потеря крови угрожает жизни пострадавшего, поэтому применение данного приспособления может уберечь от летального исхода.
Виды кровотечений

Для оказания грамотной первой помощи человек, взявший на себя ответственность, должен знать о том, с каким случаем он столкнулся в конкретной ситуации.
Характеризуется незначительным повреждением тканей. Важные сосуды или органы не задеты.
- Поднять конечность повыше для оттока крови от места повреждения.
- Продезинфицировать рану.
- Перевязать.
Для прекращения потери крови накладывается давящая повязка из нескольких слоев чистой ткани и самодельного валика из ваты, прижимающегося к месту разрыва плоти.
Давление извне помогает образованию тромбов, которые закупорят места повреждения венозных стенок.
Требуется герметичная повязка, которую не развязывают самостоятельно. Если марля полностью пропитались кровью, лучшим выходом будет добавить бинт поверх.
Незначительная травма нуждается в давящей повязке аналогично с повреждением вен.
Если случай серьезный, то необходимо немедленно прекратить кровотечение. В бедренной артерии достаточно зажать артерию пальцем или кулаком. Зажимы применяет только врач.
Классификация по степени тяжести
Различают 4 формы:
- Легкая. Потеря крови составляет менее 0,7 л.
- Средняя. От 1 л до 1,4 л.
- Тяжелая. От 1500 мл до 2 л.
- Массивная. Более 2 л. При превышении порога в 3-4 литра в зависимости от исходной массы человека потеря приводит к летальному исходу.
Опасность артериального кровотечения

Сложность при травме артерии состоит в высокой скорости потери крови. При отсутствии медицинской помощи в первые минуты после повреждения сердцу перестает хватать объема жидкости для нормального функционирования, и оно останавливается.
Стенки в артериях по сравнению с венозными тверже и менее эластичные, а кровяное давление сильнее. Из-за этого обычный зажим пальцем сложно осуществить надолго, поэтому требуется наложение жгута и последующая быстрая помощь врача. Хирург перевязывает артерию отдельно или накладывает швы.
Чем сложнее травма, тем дольше поиск разорванного сосуда. Внутреннее кровотечение требует дополнительного разреза.
Наложение жгута для артерии не является панацеей. По истечении срока от 8 до 10 часов при отсутствии нормального кровотока в конечности начинаются некротические процессы, приводящие к гангрене и ампутации.
При 3 и 4 типе кровопотери больному назначают переливание для восстановления работы сердца.
Общие симптомы кровотечения
Визуальные признаки, фиксируемые врачом:
- бледность кожи из-за уменьшения и оттока значительного объема крови;
- испарина, холодный пот;
- тахикардия, сердце ускоряется из-за недостатка жидкости;
- давление в артериях падает.
Внутренние ощущения пострадавшего:
- резкая усталость, человека тошнит;
- невозможность двигать головой или совершать активные движения из-за головокружения;
- в глазах темнеет, появляются пятна;
- не получается глубоко полноценно вздохнуть.
По локализации кровотечения делятся на:
- наружные;
- внутренние.
В первом случае видна кровь, вытекающая из сосуда.
Второй тип диагностировать может только врач по составу выделений и оценке внешнего вида организма.
Оказание первой помощи при кровотечении

Для прекращения кровотечения из артерии важно действовать быстро. Недопустима паника: она замедляет реакцию и способствует возникновению ошибок.
Порядок действий следующий:
Жгут применяют только тогда, когда не работают остальные средства остановки крови.
Как остановить кровотечение из бедренной артерии?
Обычный, или жгут Эсмарха, представляет собой ленту, выполненную из высокопрочной гипоаллергенной резины длиной в 1,5 метра. Современные приспособления затягиваются самостоятельно, стандартные варианты требуют дополнительной фиксации узла цепочкой или крючком.
Наложение резинового кровоостанавливающего жгута на бедро (плечо) заменяется схожей процедурой с использованием аналогичных материалов (веревки, длинного куска ткани и т.д.).

Перевязка бедренной артерии применяется:
- при потере конечности в результате травмы;
- при чрезвычайной ситуации, связанной с передавливанием руки или ноги;
- в любом другом случае, когда прочие методы неэффективны.
Признаки кровотечении из артерии:
- ярко-красная кровь;
- поток бьет толчкам, со стороны похоже на фонтан;
- объем жидкости стремительно растет.
Жгут можно наложить на паховую область и шею.
Грамотное выполнение каждого этапа – верный способ оказать помощь пострадавшему и не допустить возникновения осложнений в будущем:
- Ногу приподнимают и фиксируют выше уровня тела.
- Линию наложения жгута обязательно укрывают чистым полотенцем или куском одежды.
- Процедура осуществляется со стороны притока как можно ближе к месту травмы.
- Жгут равномерно растягивают, выполняя 2 или 3 тура до полного прижатия артерии к кости или поверхности сустава.
- Указывают точный час и минуты.
- Пострадавшего доставляют в лечебное учреждение.
- Перед снятием жгута больному вкалывают обезболивающие.
Процесс повторяют, если конечность начала отекать, а кожа посинела.
Через час или два после процедуры (в зависимости от времени года) жгут ослабляют на несколько минут. В это время перебитый сосуд зажимается пальцем или кулаком. После повторного накладывания время обновляется.
Признаком перебитой артерии на бедре является стремительно увеличивающаяся лужа крови. Пострадавший нуждается в немедленной помощи, так как данный сосуд – один из крупнейших в человеческом организме.
- артерию сдавливают кулаком в зоне паха;
- накладывают жгут на бедро;
- приподнимают ногу;
- оставляют данные о моменте начала процедуры;
- вызывают врачей.
Первые 3 пункта следует проделать в течение 2-3 минут, иначе кровопотеря приведет к летальному исходу.
Летом жгут накладывают не более чем на 2 часа, зимой – на 1 час.
Жгут наложен правильно, если:
- визуально видна остановка кровотечения;
- нет пульса ниже жгута;
- конечность холодная на ощупь, кожные покровы бледные.

- Накладывать жгут на верхнюю треть бедра, чтобы не повредить нервные окончания. К тому же это не помогает остановить кровь.
- Слабо затягивать ремень, не до конца прижимая стенки сосуда к костям;
- Перетягивать жгут. Это травмирует конечность еще больше, перебивая нервы и мышечные волокна.
- Оказывать помощь на голой ноге. Ремень режет кожу и неэффективен для сдавливания сосудов без тканевой подкладки.
Превышение срока чревато ампутацией.
Каждый тип сосуда имеет свой способ оказания первой помощи, поэтому ошибка в его определении ухудшит положение дел.
- не требует дополнительных конструкций;
- дает возможность подготовиться к дальнейшим процедурам по оказанию первой помощи.
- эффективен в течение 10-15 минут;
- от человека требуется знать, в каком проекционном месте артерии наиболее близко расположены к поверхности, чтобы правильно прижать их к костям. При повреждении бедренной артерии — середина паховой связки. Для подколенной – вершина ямки под коленом. Для средней 1/3 голени – на верхнюю ее часть (большие пальцы помещают на переднюю часть коленки, остальными нащупывают артерию).
Используется в качестве профилактики для оттока жидкостей и скорейшего заживления раны. Его часто применяют врачи скорой помощи для безопасной транспортировки пострадавшего в больницу.
Эффективность метода повышается, если в месте сгиба конечности применить валик.
При травме подколенной артерии максимально сгибают колено.
При повреждении бедренной артерии ногу прижимают к животу.
Особо популярен при кровотечении из:
- вен;
- капилляров.
Польза состоит в следующем:
- жидкости оттекают в брюшину;
- снижается давление в сосудах;
- быстрее формируется кровяной сгусток.

В качестве перевязочного материала применяют:
- бинт;
- марлю;
- специальную стерильную ткань.
Подходит для остановки венозного или капиллярного кровотечения.
- На место раны кладут стерильные салфетки.
- В место разрыва – валик.
- Перевязывают.
- Поднимают конечность выше уровня туловища.
Способ выполним только опытным специалистом. Часто применяется при хирургическом вмешательстве.
Полость раны заполняется тампоном до полного прекращения кровотечения. Так же, как и пальцевой метод, это временная остановка, дающая время подготовиться к дальнейшим процедурам.
По способу действия схожа со жгутом и имеет те же опасности.
Реализуется следующим образом:
- Берется любой предмет, который можно завязать (кусок ткани, платок, ремень, резиновая трубка).
- Приспособление свободно завязывается в необходимом месте.
- В пространство между ним и кожей вставляется палка или другой твердый предмет.
- Последний вращают вокруг своей оси, в итоге закручивается и ремешок. Результат – кровотечение останавливается.
- Палку фиксируют возле руки.
- Указывают время проведения процедуры.
Массированная потеря крови за считанные минуты приводит к смерти пострадавшего. Наиболее опасным является травмирование крупных артерий, так как скорость вытекания максимальная. Наложение жгута на конечность – эффективная мера, имеющая особенности и недостатки. Главное правило – писать точное время оказания первой помощи. После оперативной ликвидации опасности следует как можно быстрее вызвать врача.
а) Одиночный шов. Для многих пациентов кожный шов - это фирменный знак хирурга. Принцип, лежащий в основе всех кожных швов, заключается в достижении заживления первичным натяжением и с минимальным рубцом. Предпосылкой к этому является точное сопоставление краев кожи и подкожной ткани без натяжения.
Края кожи должны хорошо кровоснабжаться; следует избегать формирования полостей и карманов. Общее правило гласит, что расстояние между швами должно соответствовать ширине захвата ткани в шов (то есть, расстояние между швами и ширина шва должны образовывать квадрат). Одиночные швы используются чаще всего, и это наиболее простой из всех способов соединения тканей нитью. Нить последовательно проводится сквозь края раны, удерживаемые пинцетом.
Для этого иглу проводят перпендикулярно через кожу и косо через подкожную клетчатку. Расстояние от вкола до края раны и глубина стежка должны быть одинаковы с обеих сторон раны. Нити следует завязывать с небольшим натяжением, чтобы избежать ишемии тканей (ткани под швом не должны побледнеть).

в) Вертикальный матрацный шов по Донати. Матрацный шов дает превосходное сопоставление краев раны.
В вертикальном матрацном шве по Донати нить видна с обеих сторон раны. Однако наилучшее сопоставление достигается только тогда, когда ширина и глубина прямого и обратного стежка абсолютно симметричны, и если все четыре точки вкола и выкола лежат на одной прямой линии, перпендикулярной ране. Чем ближе к поверхности кожи проведен обратный стежок, тем лучше закрытие раны.

г) Вертикальный матрацный шов по Альговеру. При этой модификации матрацного шва нить видна только с одной стороны раны. С другой стороны нить захватывает подкожный слой и часть кожи. Таким образом, для достижения хорошего косметического результата необходимы те же условия, что и при шве по Донати. Однако снять этот шов труднее, особенно, если места вкола и выкола расположены достаточно близко друг к другу, и нить завязана слишком туго.

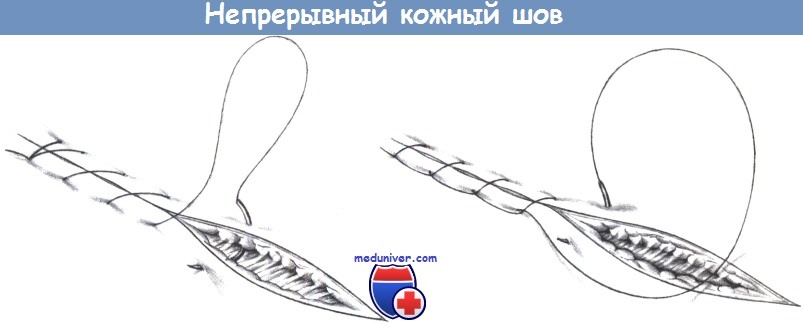
д) Непрерывный подкожный шов. При непрерывном подкожном шве нить выходит на кожу только в начале и в конце раны. Шов полностью проходит в коже и дает прекрасное сопоставление путем точного стыкующего хода нити через оба края раны. На каждом конце раны нить фиксируется пластиковой клипсой.
Видео урок наложения матрацного шва
е) Отдельные подкожные швы. Отдельные подкожные швы нитью из PGA 5-0 или 6-0 дают хорошее сопоставление кожи, особенно у детей. Снятие швов не требуется. Однако рекомендуется разгрузка этих швов от какого-либо натяжения раны с помощью дополнительного наложения хирургических самоклеющихся лент.

ж) Хирургические самоклеющиеся ленты (Steri-Strips). Современные хирургические ленты способны сопоставлять края раны и удерживать их вместе без натяжения. Они редко показаны в качестве самостоятельного средства закрытия раны, так как легко отклеиваются при промокании. Чаще всего они используются как дополнительная мера при поверхностных ранах.

з) Снятие кожных швов. Для удаления швов нить слегка приподнимается зажимом, перерезается близко к коже с одной стороны, а затем извлекается. Это предотвращает протаскивание загрязненной внешней части нити через ее подкожный канал. Лучшее время для снятия швов определяется состоянием раны, а также местом наложения шва.
Кожные швы на лице и шее можно снимать на 5 день, тогда как кожные швы в других областях тела следует оставлять на месте от 6 до 14 дней, в зависимости от их локализации.

и) Кожные скобки. Самый быстрый путь закрытия раны заключается в использовании автоматического скобочного устройства, которое внедряет и изгибает квадратные металлические скобки в краях раны. Края раны должны симметрично захватываться зажимами с зубцами и слегка выворачиваться в момент наложения скобки. Наложение такого шва требует хорошего взаимодействия хирурга и ассистента.
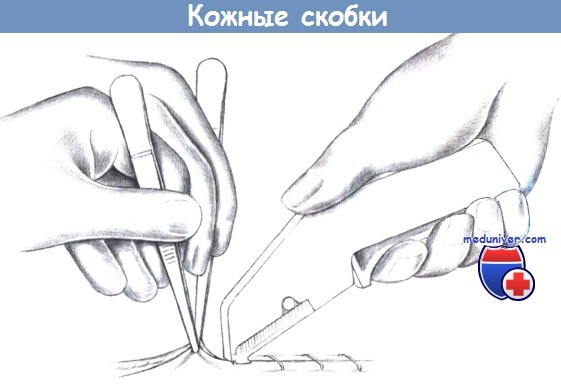
к) Снятие скобок. Скобки извлекаются соответствующими специальными щипцами, которые изгибают закрытые скобки в форме буквы М, в результате чего их подкожные части освобождают рубец.
Первичной хирургической обработкой ран (ПХО) называют основной компонент лечения ран, который представляет собой первичное хирургическое вмешательство во время повреждения органов, а также мягких тканей.
ПХО может проходит с наложением и без наложением швов, в зависимости от степени тяжести повреждения кожного покрова. Благодаря такой обработке случайное инфицированное ранение превращается в антисептическую резаную рану, за счет чего заживление происходит быстрее и без осложнений.
Виды ПХО
Чем раньше будет произведена обработка ранения, тем меньше риск осложнений. В зависимости от давности получения раны медики используют 3 вида ПХО:
- Ранняя. Наиболее рекомендованный вариант. Проводится до 24 ч с момента получения повреждения, включает в себя все этапы, заканчивается наложением первичного хирургического шва. Если подкожная клетчатка была обширно повреждена, или нет возможности окончательно остановить кровотечение из капилляров, хирург оставляет дренаж, который снимается через 1-2 дня.
- Отсроченная. Производится через 1-2 суток после получения повреждения. Именно в этот период начинают развиваться воспаления, появляется экссудат и отек. Операция осуществляется с введением антибиотических средств в рану и наложением шва.
- Поздняя. ПХО, которая производится спустя двое суток после получения ранения. В это время воспаление в ране уже максимальное, развивается неизбежный инфекционный процесс. Вероятность нагноения все равно остается большой, даже уже после проведения ПХО, поэтому пациенту в обязательном порядке прописывается курс антибиотиков, рана не ушивается на протяжении терапии, т.е. остается открытой. Хирург сможет наложить швы лишь спустя 1-3 недели, когда вся поверхность раны будет покрыта грануляциями и возникнет стойкая резистентность к ее инфицированию.
В любом случае, длительное существование раны никак не может способствовать скорейшему восстановлению функциональности организма пациента.
Ключевые показания к проведению процедуры
Главным показанием к проведению ПХО является наличие случайной глубокой раны. Не могут подвергаться ПХО:
- царапины,
- ссадины,
- неглубокие необширные ранения до 1 см,
- множественные ранения (неглубокие),
- простые колотые раны,
- некоторые случаи пулевых ранений, задевших только мягкие ткани.
Противопоказано проведение ПХО, если в ранении присутствуют признаки гнойного процесса, а также если пациент находится в критическом состоянии (например, шок первой степени).
Как проходит процедура
Эта операция выполняется при обязательном соблюдении всех необходимых антисептических условий, может потребовать обезболивания. Подготовка к обработке заключается в проведении туалета раны: врач смывает кровь и загрязнения, освобождает раневой канал от инородных тел и т.д.
Сама ПХО состоит из нескольких этапов:
- Рана рассекается,
- Проводится детальная ревизия канала ранения,
- Хирург аккуратно иссекает края, а также дно и все стенки раны,
- Гемостаз кровотечения,
- Восстановление целостности всех структур и органов,
- При необходимости производится наложение хирургических швов и дренирование раны.
Первый этап необходим для того, чтобы осуществить контроль ревизии раневого канала, а также определить тип случайного повреждения. Края, дно и стенки раны подвергаются иссечению с целью ликвидации некротизированных тканей и любых инородных тел, которые могли попасть под кожу. Рана теперь становится абсолютно стерильной. Все последующие манипуляции врач проводит только после замены использованных в течение операции инструментов и перчаток (либо обработки рук антисептиком).
Если есть возможность, края, а также дно и стенки раны нужно иссекать вместе, одним блоком, на 0,5-2 см. Врач учитывает не только локализацию ранения, но и его глубину. Если рана загрязнена или разможжена, приходится выполнять достаточно широкое иссечение. Это касается и ран на нижних конечностях.
Если рана расположена на лицевой части, необходимо удалить только некротизированные ткани. При резаном ранении этап иссечение вовсе пропускается. Противопоказано также иссекать жизнеспособные стенки и дно раны в случае, если они представлены тканями любых внутренних органов.
После того, как рана будет уже открыта для проведения процедуры, хирург осуществляет детальный гемостаз с целью профилактики гематомы, а также чтобы избежать вероятное инфекционное осложнение.
Заключительный, а именно восстановительный этап, включает в себя сшивание нервов, поврежденных сосудов, сухожилий, а также при необходимости соединение костных тканей. Рекомендуется выполнять этот этап незамедлительно, иначе придется проводить ПХО повторно.
Завершение операции может иметь несколько вариаций:
- глухое послойное хирургическое ушивание раны (для ранений с небольшой зоной повреждения дермы, например, колотых и резаных, а также малозагрязненных ранений, локализованных на шее или на лице).
- ушивание раны с оставленными дренажами (при риске развития инфекции, например при локализации ранения на стопе или в том случае, если ПХО проводится спустя более 6 ч с момента получения повреждения).
- рана не ушивается (если есть риск инфекционного осложнения, а именно в случае позднего проведения ПХО, обильного загрязнения раны, массивного повреждения тканей, сопутствующих заболеваний, локализации на голени или стопе, пожилого возраста пострадавшего).
Не зашивают также огнестрельные ранения, в частности, сквозные.
- глухое ушивание раны при наличии какого-либо неблагоприятного фактора — неоправданный риск и считается тактической врачебной ошибкой,
- обработка раны должна проводиться в подходящих санитарных условиях,
- не следует производить полное иссечение раны при узком раневом канале,
- если в результате ранения была повреждена слюнная железа, необходимо первоначально наложить швы на паренхиму железы, потом на капсулу, и только затем — фасцию и кожу,
- если ранение пришлось на лицевую часть и привело к деформации, после ПХО делается пластическая маскировка дефекта.
Восстановление целости тканей
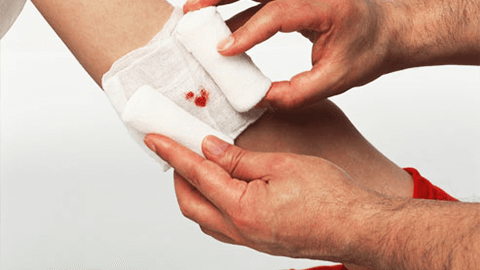
Любая ПХО завершается сближением краев раны. Чаще всего для этого необходимо наложение хирургических швов. Эта процедура значительно ускоряет заживление, ощутимо улучшает функциональный и косметический эффект, облегчает последующую обработку ранения, а также уменьшает вероятность его повторного нагноения.
Производится сшивание тканей кожи с помощью специальных хирургических игл (атравматических или травматических), а также определенного шовного материала, которых подбирается врачом-хирургом в зависимости от состояния ранения.
Используемый шовный материал должен обязательно быть гладким, эластичным, гибким, прочным, иметь скользящую поверхность. Если используются саморассасывающиеся швы, важно, чтобы нить рассасывалась не быстрее, чем образовался рубец. Не менее важным моментом является биосовместимость тканей пациента и шовного материала.
Если операция производится в области лица, может применяться любой шовный материал, кроме металлических скоб и проволоки, а также шелка и лавсана. Для ушивания мышц и слизистой оболочки используют любые саморассасывающиеся нити.
Читайте также:


