Контузионного повреждения латерального мыщелка бедренной кости
Отеки коленей – серьезный сигнал развития сложной патологии. В организме человека нет ни взаимосвязанных между собою систем. Их тесная связь наиболее очевидна во время болезни. Локальные повреждения колена проявляются особыми признаками, из них первый и наиболее важный – это отеки. Они не считаются отдельной болезнью, это только симптомы, сопровождающие разные травмы и заболевания, что важно вовремя распознать, диагностировать и начать лечиться. Одно из серьезнейших осложнений – отек костного мозга большеберцовой кости коленного сустава.
Продолговатый мозг играет незаменимую роль в иммунитете и кровообразовании. Он расположен в трубчатых и грудинных костях, в реберной, позвонковой костных структурах. Отклонения от нормы в его функциях отражаются на общем самочувствии человека.
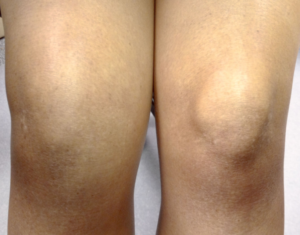
Обычно отечность продолговатого мозга – ответ организма на травмирование, заражение инфекциями, дисфункция тока крови. Основными причинами отечности на коленях являются их травмы. Повреждение меняет структуру суставов, травмируются ткани суставов, не регулируется их кровоснабжение. В межклеточном пространстве скапливается жидкое вещество, мешающее функциям суставного сочленения.
По каким причинам отекает костный мозг
Факторами образования припухания коленных чашечек чаще всего становится отек костного мозга надколенника, повреждения большой берцовой кости. Патология формируется после повреждений на тренировках. Отекание мозгового вещества в коленных суставах приводит к нарушению анатомической структуры кости. Осложнения на костном мозге могут произойти на фоне синовита, контузии кости.
Болит и отекает коленный сустав по причине:
- повреждений связочного аппарата;
- травмы менисков;
- нарушения в структуре синовиальной капсулы.
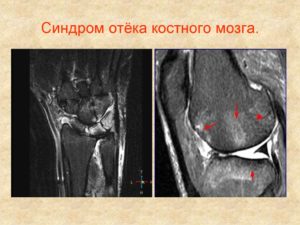
Виды отечности
Классификация отечности костного мозгового вещества основывается на нескольких аспектах: на факторах формирования отечности, на происхождении и возникновении отечности; на особенностях течения заболевания и патогенеза.
Причины появления классифицируют отечность:
- опухолевого типа;
- токсического происхождения;
- травматического характера;
- гипертензивного осложнения;
- послеоперационного вида;
- ишемического типа;
- воспалительного характера.
Происхождение отечности классифицируется как:
Цитотоксические отеки с нарушением обмена веществ на клеточном уровне; их появление обусловлено нехваткой кислорода; действием токсинов, ишемической болезнью мозга.
- трабекулярный отек коленного сустава: остов коленного сочленения составляют трабекулы – лат. trabeculae, они призваны укреплять основу сустава, в структуре которого есть тяжи, перегородки, состоящие из соединительных тканей с коллагеновым веществом. Трабекулярная отечность коленей вызывается артрозами, артритами, из-за чего в данном случае требуется начинать с лечения непосредственного заболевания, что снимет воспаление и выведет застойное жидкое вещество;
- субхондральный: может образоваться как результат повреждения хрящей, самой легко травмируемой тканью в составе костей. Хрящ может полностью необратимо разрушиться за 3 месяца;
- асептический: чаще всего затрагивает тазобедренные суставы, и только в запущенной форме отеки доходят до коленного сустава;
- реактивный: последствие хирургических манипуляций, устраняется в ходе реабилитации;
- контузионный отек: посттравматическая патология, чаще всего сопровождается порывом крестообразных связок; чтобы установить точный диагноз, требуется проведение МРТ, артроскопической аутопластики;
- перифокальный отек: жидкое вещество скапливается из-за повреждения нервного волокна; как следствие травмы, увеличивается межклеточное пространство, где и скапливается патологическое вещество.
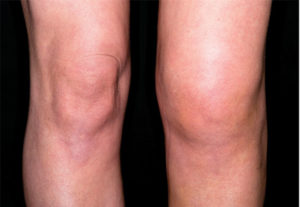
Костное мозговое вещество колена травмируется на фоне дегенеративных изменений суставной структуры. Это происходит из-за высоких физических нагрузок, поэтому в числе пациентов обычно активные люди, занимающиеся физкультурой и спортом. Часто в простых бытовых движениях случается неудачное приземление на ногу, человек и не понимает, что случилась травма, относится к болям как к проходящему явлению. Но в таких ситуациях повреждается надколенник, как следствие – образуется отек костного мозга коленного сустава.
Все виды отеков колена сопровождаются болевым синдромом, длительным сохранением, постепенным увеличением в размерах. Если заболевание тянется длительное время, у пациента уменьшается анатомическая длина бедра, страдает берцовая кость, уменьшается объем хрящей. Человек начинает хромать.
Лечение отечности костного мозга на коленях
Врач выбирает направление лечения по виду патологии.
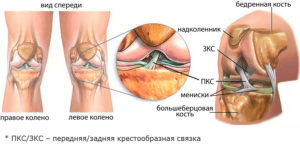
У контузионной отечности обязательно есть характерный признак – заклинивание, резко ограничивающее движения, сопровождающееся острой болью. Контузионные отеки определяются на МРТ, где показывается порыв крестообразной связки.
Тяжелые повреждения, вызывающие отечность, лечат артроскопической аутопластикой, в ходе которой врач восстанавливает крестообразную связку, удаляет участки поврежденного мениска. При необходимости производится другая процедура – резекция латерального мениска.
Для лечения перифокального травмирования используются традиционные или операционные методики. Перифокальная деформация костного мозгового слоя формируется из-за расширения свободного пространства между клетками и скопления в нем патологического жидкого вещества. Оно поступает из глиальных клеток с поврежденными мембранами. В зоне поврежденных клеток локализованы капилляры, у которых мембраны и эндотелий обладают высокой проницаемостью.
В ходе формирования отечности мозговой прослойки большеберцовой кости нечасто бывают костные деструкции. Область поражения такого типа проявляется отеком костного мозга латерального мыщелка бедренной кости, размеры отечности прямо зависят от условий ее формирования.
Отечность мозга кости только симптом, сопровождающий травмы или заболевания, особенно если своевременно не начато лечение. Он становится спутником контузий, разрывов связок, поражения тканей, синовита. Если появляются ограничения движений коленных суставов, надо обязательно обратить на это внимание, и своевременно получить медицинскую помощь.
- Аритмология
- Компьютерная томография
- Магнитно-резонансная томография (МРТ)
- Функциональные методы диагностики
- Эндоскопия
- Биопсия
- Лабораторная диагностика
- Аритмология
- Гастроэнтерология
- Гематология
- Гинекология
- Дерматовенерология
- Кардиология
- Неврология
- Нефрология
- Онкология
- Оториноларингология
- Офтальмология
- Ревматология
- Сердечно-сосудистая хирургия
- Стоматология
- Терапия
- Травматология
- Урология
- Флебология
- Хирургия
- Эндокринология
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Повреждение мыщелков бедренной кости возникает при прямом действии травмирующего агента. Чаще всего, такая травма возникает в результате удара по колену или падении на него. Также, перелом мыщелков происходит при падении с высоты.

Мыщелок - парный фрагмент бедренной кости, который находится в её нижней части и формирует коленный сустав. Различают медиальный (ближе к срединной оси тела) и латеральный (боковой) мыщелки. Их переломы делятся на низко- и высокоэнергетические, в зависимости от характера травмы. Может наблюдаться изолированный перелом одного из мыщелков или их комбинированное повреждение. некоторые переломы сопровождаются образованием осколков.
Причины развития травмы
- травма во время спортивного занятия;
- падение с высоты;
- аварии, ДТП.
Во время автомобильной аварии большое значение имеет удар ногами о переднее сидение или панель приборов. если ноги при этом согнуты в коленном суставе - перелом мыщелков произойдет с большей вероятностью. При сильных ударах также играет роль направления силы- для данной травмы характерно прямое действие в боковой проекции колена.
Низкоэнергетическая травма происходит при незначительном ударе или обычном падении. Основную роль тут играет нарушение структуры костной ткани, что встречается при остеопорозе или в следствие возрастных изменений.
Если произошел изолированный перелом латерального мыщелка, скорее всего причина заключается в насильственном отклонении голени кнаружи. Если она движется в срединном направлении - перелом произойдет в участке медиальной структуры.
Основной синдром при данном повреждении - болевой. Локализация болезненности - коленный сустав, который становится более сглаженным и теряет привычные контуры;
Внутреннее кровоизлияние приводит к выпячиванию тканей, отеку, болезненности при пальпации;
Нажатие на надколенник дает возможность почувствовать его непривычное положение и то, как он “пружинит” под давлением собравшейся внутри сустава крови;
Если произошло смещение мыщелка, это отражается на отклонении голени в сторону;
Пациент не может совершать активные движения, а пассивные вызывают резкую боль.
Подобные симптомы сопровождают переломы надколенника, мыщелков голени, а также растяжение связок колена и повреждение мениска. Поэтому для точной постановки диагноза требуется дополнительная диагностика. Отличием переломов мыщелков бедра от повреждения аналогичных структур голени является тот факт, что в первом случае боль локализуется выше суставной щели колена, а во втором - ниже её.
Диагностика патологии
Диагностика осуществляется на основе клинических данных и дополнительных методов исследования. Начинается постановка диагноза с опроса пациента и осмотра. Врач отмечает визуальные признаки переломов, характерные для повреждения мыщелков. Во время сбора анамнеза необходимо уделить должное внимание характеру полученной травмы, поэтому пациент четко должен описывать её в разговоре с врачом.
“Золотым стандартом” является выполнение рентгенограммы. Снимок делают в двух проекциях - прямой и боковой. Есть еще дополнительные методы исследования, но к ним прибегают реже.
Если данные рентгеновского снимка малоинформативны или есть сомнения - проводится томография на компьютерном аппарате.
Магнитно-резонансная томография не дает необходимых данных о состоянии кости - к этому методу прибегают, если есть риск повреждения мягких тканей и необходимо исключить их травму.
Современные методы лечения повреждения мыщелков бедренной кости
Лечения травмы мыщелка проводится в условиях стационара. Если у пациента диагностирован перелом без смещения костных фрагментов, тактика лечения заключается в следующих этапах:
- эвакуация крови из полости сустава;
- адекватное обезболивание;
- иммобилизация конечности;
- при необходимости - повторные пункции сустава.
Одним из важных принципов лечения является ограничение нагрузок на сустав. Пациенту рекомендуется щадящий режим, хождение с костылями в течении 2-3 месяцев с начала лечения.
Если имеет место смещение фрагмента, под местной анестезией проводится ручная репозиция - то есть восстановление анатомического положения фрагмента. Для этого врач отклоняет голень в сторону, противоположную от травмы. Правильное движение включает в работу связки сустава и мыщелок сам “становится” на место. После манипуляции все равно необходима иммобилизация конечности.
Оперативное лечение требуется при некоторых видах травмы и при неэффективности консервативных методов. Операция проводится в раннем периоде после получения травмы и сопровождается наркозом.
Из суставной полости удаляют кровь и небольшие осколки. после этого происходит вправление мыщелка и устранение смещения. Для укрепления фрагмента в него вводят несколько металлических винтов. После ушивания ран на ногу накладывается гипсовая повязка от стопы до верхней части бедра.
Реабилитационные мероприятия заключаются в применении скелетного вытяжения или гипсовых повязок после операции. При восстановлении двигательной активности пациенту рекомендуют физические упражнения, которые сначала носят пассивный, а затем - активный характер.
Ранний послеоперационный период сопровождается рациональной антибиотикотерапией, тромбопрофилактикой, а также адекватным уходом за раной.
Популярные материалы
- ПП-панкейки. 5 рецептов панкейков для тонкой талии.
- Черничный творожник: замена калорийным тортам!
- 5 рецептов нежнейших ПП-котлеток. ПП куриные котлеты
- Денежная воронка. Практики дня. Практика "Денежная Воронка".
- ПП-рецепты из куриной грудки. Как правильно приготовить куриную грудку: 5 вкуснейших диетических рецептов.
- 3 лучшие подкормки для герани без химии.
- Как принимать кыст-аль-хинди. Его применение.
- Контузионные изменения медиального мыщелка большеберцовой кости. Подробнее
- Внутрисуставной перелом большеберцовой кости. Как проводится диагностика
- Импрессионный перелом мыщелка большеберцовой кости форум. Просмотр полной версии : имкомпрессионный перелом мыщелка б/б кости?
- Контузия латерального мыщелка бедренной кости, что это. Латеральный мыщелок бедренной кости.
- Мыщелок бедренной кости. Строение бедренной кости
- Строение проксимального конца
- Тело бедренной кости
- Строение бедренной кости: дистальный конец
- Субкортикальный перелом это. Классификация открытых и закрытых переломов
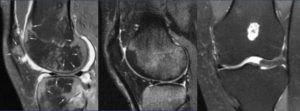
Контузионные изменения медиального мыщелка большеберцовой кости. Подробнее
Получено изображение коленного сустава в 3х взаимно перпендикулярных плоскостях с использованием импульсных последовательностей Т1-ВИ, Т2-ВИ и Stir.
Гиалиновый хрящ истончен, в области смежных суставных поверхностях медиальных мыщелков бедренных и большеберцовых костей до 1мм, а так же в области смежных суставных поверхностях латеральных мыщелков бедренных и большеберцовых костей до 2мм.
Краевые костные разрастания определяются вдоль краев суставных поверхностей.
Суставные поверхности большеберцовой, бедренной костей.
Надколенник расположен высоко.
В области медиального мыщелка бедренной и большеберцовой кости определяется участок трабекулярного отека костного мозга (реактивные воспалительные изменения дегенеративного или контузионного характера) – зона повышенного МР-сигнала по Т2, Stir и пониженного по Т1.
Латеральный мениск коленного сустава с признаками дегенеративных изменений.
В области переднего и заднего рога медиального мениска коленного сустава определяется полосовидная зона с неровными контурами, повышения МР-сигнала по Т1 и Stir, не выступающая на поверхность контура мениска.
Волокна передней и задней крестообразных связок прослеживаются на всем протяжении, без признаков повреждения.
Медиальная (большеберцовая) и латеральная (малоберцовая) коллатеральные связки прослеживаются, не имеют признаков разрывов.
Медиальный и латеральный ретинакулумы надколенника без признаков повреждения.
Полость сустава содержит умеренное количество синовиальной жидкости.
Впереди надколенника определяется киста с четкими ровными контурами и однородным жидкостным содержимым (характеристики МР-сигнала: гиперинтенсивный по Т2 и гипоинтенсивный по Т1), размерами 1,5х2,1х2,0см (киста Бейкера подколенной ямки).
Внутрисуставной перелом большеберцовой кости. Как проводится диагностика
Опытный специалист может определить перелом мыщелка бедренной кости уже по основным признакам и после пальпации. Но так как травма обычно бывает сочетанной, то для уточнения применяется дополнительная диагностика.
Довольно точную картину поражения можно увидеть при помощи рентгена, который делается в двух проекциях (прямо и боком).
Это позволяет увидеть наличие трещины, перелома, степени смещения мыщелков с деформацией, а также возможные нарушения других структур и тканей в области коленного сустава.
При вдавленном переломе используется снимок суставной площадки. Для определения протяженности перелома назначаются снимки в косой проекции.
Обычно проведения рентгеновской диагностики бывает достаточно для уточнения диагноза. Если по какой-то причине ее результаты не устраивают специалиста, то более точную картину патологии можно получить с помощью КТ или МРТ. Эти исследования помогают диагностировать скрытые формы переломов и разрывы связок.
Важно! Обычно лечение проводится врачом-травматологом. Но если признаки указывают на повреждение сосудов или нервов, то в данном случае рекомендуется консультация нейрохирурга или сосудистого хирурга.
Импрессионный перелом мыщелка большеберцовой кости форум. Просмотр полной версии : имкомпрессионный перелом мыщелка б/б кости?
Добрый вечер! Мне 41 год. В декабре 2007 года получил травму левого коленного сустава. После травмы были силные боли в суставе при ходьбе, колено опухло, чувствовалась нестабильность в суставе. В результате двух летних мытарств по разным больницам и востанновительным поликлиникам поставлен диагноз "не сросшийся импрессионный перелом мыщелка большой берцовой кости"! Сейчас направлен в очередной институт для решения вопроса об аперативном лечении. Сделаны рентген, УЗИ, МРТ и КТ коленного сустава. Диагнозы с каждым разом разные. До настоящего момента симптомы теже, сустав переодически опухает, ходить трудно. Теряю надежду. Не могли бы вы по снимкам МРТ и КТ определить что за травма и дать рекоммендации. Снимки доступны по ссылкам: и
С уважением Максим Владимирович.
У вас есть простой рентген-снимок, а то КТ очень мелкие? Или выложите, пожалуйста, КТ покрупнее.
добавил рентгенограмму
снимки КТ доступны по ссылке разрешением 640X640 pic.,
сообщите какого формата и какого разрешения нужны снимки, вышлю по e-mail. С уважением Максим Владимирович.
Сейчас направлен в очередной институт для решения вопроса об аперативном лечении.
Да тут сомнений никаких нет в том, что нужно оперировать (при условии что вас не устраивает та функция, которую имеете).
Диагнозы с каждым разом разные.
Достаточно часто диагнозы врачей не повторяются слово в слов, что может служить причиной растеряности пациента. Да, был импрессионный (вдавленный, вколоченный и т.д.) перелом наружнего (латерального) мыщелка большеберцовой кости. Перелом СРОССЯ (он не может не срастись в вашем случае) "со смещением" - наружный отдел сустава "просел", от этого перераспределение нагрузки, боль, отеки и т.д. изменилось натяжения связок - нестабильность.
Теряю надежду. Не могли бы вы по снимкам МРТ и КТ определить что за травма и дать рекоммендации.
Нужно оперировать. Надежду терять не надо. В настоящее время целесообразна коррегирующая остеотомия (просевший мыщелок приподнимают и фиксируют пластиной). Подобные операции достаточно отработаны и дают хороший результат. Вопрос эндопротезирования (замены сустава на новый) в вашем случае рассматривать рано. Очень даже может быть, что обойдется.
Контузия латерального мыщелка бедренной кости, что это. Латеральный мыщелок бедренной кости.
Мыщелок бедренной кости. Строение бедренной кости
В данной статье будет рассмотрено строение бедренной кости. Строение эпифизов и тела бедренной кости. Интересные факты про бедренную кость.
В данной статье будет рассмотрено строение бедренной кости. Это довольно крупная кость, трубчатой формы, длинная, имеет утолщённые проксимальный и дистальный концы.
На проксимальном конце имеется головка бедренной кости (caput femoris) для соединения с тазовой костью. Рассмотрим строение головки поподробнее. Проксимальный конец имеет:
- Ямку головки бедренной кости (fovea capitis femoris),
- Большой вертел (trochanter major) – располагается вверху и с латеральной стороны, имеет на внутренней поверхности вертельную ямку (fossa trochanterica).
- Малый вертел (trochanter minor), в отличие от большого, наоборот располагается медиально и кзади.
- Межвертельную линию (linea intertrochanterica) – соединение между вертелами впереди.
- Межвертельный гребень (crista intertrochanterica), – в отличие от линии, это соединение сзади.
Теперь обратим внимание на строение тела бедренной кости. Тело похож на цилиндр, имеет:
- шероховатую линию (linea aspera) – находится сзади, образует губы:
- Медиальную губу (labium mediale), переходящую вверху в гребенчатую линию.
- Латеральную губу (labium laterale), заканчивающаяся вверху ягодичной бугристостью (tuberositas glutea).
Дистальный конец – крупный, образует:
- Медиальную мыщелку (condylus medialis) – большой, на нём располагается небольшого размера приводящий бугорок (tuberculum adductorium).
- Латеральную мыщелку (condylus lateralis).
- Межмыщелковую ямку – находится сзади.
- Надколенниковую поверхность (facies patellaris) – располагается спереди между мыщелками.
- Межмыщелковую линию (linea intercondylaris) – находится между одноимённой ямкой и надколенной поверхностью.
- Подколенную борозду (sulcus popliteus) – находится на латеральном мыщелке сзади.
Мыщелки соответственно переходят в надмыщелки (медиальный и латеральный; надмыщелок — epicondylus).
Субкортикальный перелом это. Классификация открытых и закрытых переломов
Нижний отдел бедренной кости, переходящий в конструкцию коленного сустава, состоит из наружного мыщелка, называемого латеральным, и внутреннего – медиального. Оба мыщелка — это верхняя часть коленного сустава. Большеберцовая кость образует нижнюю часть коленного сустава. Надколенник формирует его переднюю часть.
По своему строению мыщелки бедренной кости имеют полукруглую форму с губчатой внутренней структурой. Снаружи эта составная часть сустава покрыта гладкой хрящевой тканью для лучшего скольжения и облегчения многократного разгибания и сгибания.
Остеонекроз латерального мыщелка бедренной кости классифицируется ортопедами как тяжёлое поражение коленного сустава, имеющее дегенеративную природу. Частота его приближается к двум десяткам процентов всех случаев дисфункции коленного сустава.
Что собой представляет болезнь

Остеонекроз – это отмирание остеоцитов (костных клеток) и тканей костного мозга в результате нарушенного кровоснабжения кости.
Остеонекроз снижает возможности сустава выполнять свои функции и вызывает боль. В запущенных случаях подвижность сустава утрачивается необратимо, и тогда требуется протезирование.
При травматической природе возникновения болезни наибольшему разрушению подвергаются конкретные травмированные суставы. При нетравматическом патогенезе дистрофические изменения поражают суставы симметрично в местах максимальной нагрузки. Дифференциация случаев остеонекроза по полу выражается в том, что остеонекроз головки бедренной костинаиболее характерен для мужчин, а остеонекроз коленного сустава — для женщин.
Возрастные категории пациентов, подверженных болезни – от 20 лет и выше.
Болезнь прогрессирует в течение нескольких этапов:
Причины возникновения
Причины, приводящие к развитию дегенеративных процессов в суставах, делятся на травматические и нетравматические.
Нетравматические факторы развития некроза суставов связаны в большинстве своём с чрезмерным поступлением в кровоток химических веществ в составе лекарств, а также тем или иным токсическим воздействием на организм.

- Употребление алкоголя в повышенных дозах;
- Курение;
- Употребление наркотических препаратов, особенно таких, как дезоморфин, стремительно увеличивающего риск остеонекроза челюсти;
- Лечение кортикостероидами на протяжении продолжительного времени. Накапливаясь в организме, эти вещества оказывают угнетающее действие на жизнеспособность остеобластов;
- Химиотерапия;
- Приём глюкокортикоидов;
- Анемия;
- Кессонная болезнь;
- Повышенное содержание в крови холестерина низкой плотности;
- Опухолевые процессы;
- Болезни соединительной ткани;
- Подагра, отложение солей в суставах;
- Радиационное излучение, в том числе и при лучевой терапии.
Симптомы остеонекроза
На начальном этапе развития болезни нет её явных проявлений. Такое затишье может длиться несколько месяцев. Но постепенно, по мере ухудшения состояния костной и хрящевой ткани, появляется и усиливается боль.
Сначала боль даёт о себе знать при движениях в суставе, затем она остаётся и в состоянии покоя. В дальнейшем усиление интенсивности болевого синдрома лишает человека возможности вести привычную жизнь. Поражённый сустав ограничен в движении и утрачивает свою функцию.
Симптоматика некроза различна в зависимости от того, какой сустав поражён.
- Остеонекроз тазобедренного сустава проявляется хромотой и болью средней интенсивности в районе тазовых органов;
- Остеонекроз коленного сустава отличается внезапной резкой болью. Отмечаются болезненность при прикосновении, хромота;
- Остеонекроз плечевой кости не причиняет таких мучений, как предыдущие виды, но уменьшается подвижность верхней конечности;
- Остеонекроз блока таранной кости распознаётся не сразу, болевые ощущения в районе надпяточного пространства постепенно усиливаются и приводят к хромоте.
Диагностика остеонекроза
Несмотря на то, что на начальных стадиях болезнь себя проявляет только незначительными болевыми ощущениями, аппаратные исследования позволяют диагностировать изменения в костной и хрящевой тканях.

В случае, если имеют место повторяющиеся боли в суставах и присутствуют факторы риска дегенеративных изменений в костях, есть предпосылки предполагать остеонекроз.
- Наиболее чувствительный и точный анализ доступен при методе МРТ;
- При невозможности воспользоваться МРТ назначают рентгенографическое обследование, показывающее картину дегенеративных изменений в суставах;
- КТ назначается нечасто, может быть полезна при специфических локальных изъязвлениях кости;
- Сцинтиграфия.
Дополнительно могут быть назначены лабораторные анализы мочи и крови. По их результатам, хотя их специфика не отражает наличие остеонекроза, можно получить данные об основном клиническом заболевании, послужившем причиной проблем с суставами.
Лечение
Не доводя до обострения болезни и осложнений, своевременно обратившись к врачу, можно избежать хирургического вмешательства.
В числе первых мероприятий 
для улучшения самочувствия пациента применяется разгрузка поражённого сустава. При остеонекрозе латерального мыщелка бедренной кости, если есть возможность продолжать движение без опоры на больную ногу, пользуются ортопедическими приспособлениями (костыли и др.). В случае затруднения показан режим минимальной активности.
Для снятия боли используют обезболивающие препараты, назначаемые пациенту индивидуально в зависимости от его состояния.
Медикаментозное лечение имеет благоприятный прогноз чаще при остеонекрозе коленного сустава, чем при остеонекрозе тазобедренного сустава.
Кроме того, небольшие дефекты кости при снятии нагрузки и устранении провоцирующих болезнь факторов могут восстановиться самостоятельно.
В случае неэффективности консервативной терапии и наличии обширных очагов повреждения медики прибегают к оперативному лечению.
Хирургические методы лечения:
- Декомпрессия. Метод заключается в снятии внутрикостного давления путём создания пор в структуре сустава. Прогноз хороший, удовлетворительное течение выздоровления пациентов превышает 65%. Эффективность метода особенно велика на начальных этапах заболевания.
- Трансплантация, аутотрансплантация и остеотомия. Эти непростые методики требуют ограничения движения до полугода. Применяются редко.
- Эндопротезирование. Тазобедренный или коленный сустав, будучи заменён, полностью обеспечивает двигательную функцию. Качество жизни пациента восстанавливается до оптимальных возможных параметров. Долговечность протеза составляет не менее 15 лет.
- Артропластика головки бедра, как полумера, позволяющая выиграть время.
Профилактика
Профилактика остеонекроза суставов заключается в следовании принципам здорового образа жизни, отказе от табачных изделий и наркотических веществ, ограничении употребления спиртных напитков.
Следует помнить о необходимости избегать накопительного действия препаратов, имеющих побочное действие на костные ткани. Кортикостероиды и глюкокортикоиды, назначенные врачом другого профиля, должны приниматься в минимально необходимых дозах. По возможности, курс приёма их должен быть непродолжительным.
При возникновении травм, особенно переломов со смещением, нужно учитывать риск осложнений. Соблюдать в этот период назначения лечащего врача и обращать особое внимание на ход выздоровления.
При долго не проходящих болях в суставах лучшим выбором будет обращение в медицинское учреждение.
Читайте также:


