Эндопротезирование тазобедренных суставов стопы
Как показывают исследования, осложнения после эндопротезирования тазобедренного сустава развиваются у 1 % молодых людей и у 2,5 % пожилых пациентов. Несмотря на мизерную вероятность развития негативных последствий, они могут коснуться любого, а особенно тех, кто не соблюдал в строгости программу реабилитации.
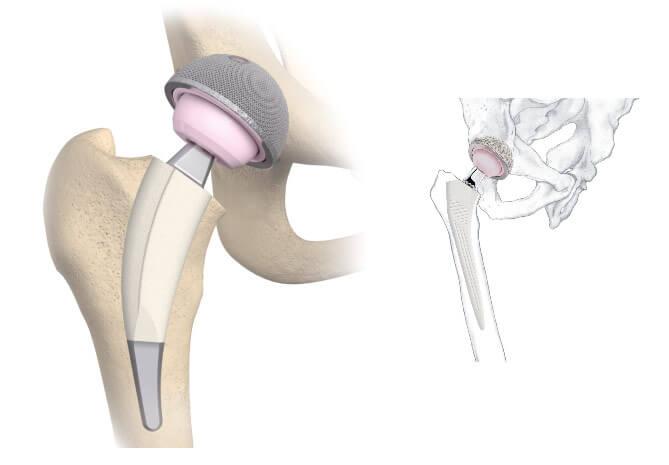
Изображение положения эндопротеза в теле человека.
К осложнениям после эндопротезирования тазобедренных суставов приводят неправильный постоперационный уход и режим физической активности после выписки из стационара. Вторая причина это ошибки врача-хирурга. И третья, это неполноценное предоперационное обследование, в результате которого не были вылечены скрытые инфекции(гланды, цистит и т.д.) На успех лечения влияет квалификация медперсонала, где пациент получал высокотехнологичную медицинскую помощь – хирургическое и реабилитационное лечение.

Статистика осложнений в процентах
- вывих головки протеза развивается примерно в 1,9 % случаев;
- септический патогенез – в 1,37 %;
- тромбоэмболия – в 0,3 %;
- перипротезный перелом возникает в 0,2 % случаев.
Они развиваются не по вине хирурга, а самого пациента, который не продолжил реабилитацию или не придерживался особенного физического режима уже по окончании восстановления. Ухудшение состояния происходит уже дома, когда нет того внимательного контроля со стороны врачей, что был в клинике.

Ни один специалист-ортопед даже с богатым и безупречным опытом работы, не может на 100 % предугадать, как поведет себя конкретный организм после таких сложных манипуляций на костно-мышечной системе, и дать пациенту полнейшую гарантию, что все пройдет гладко и без эксцессов.
Дифференцирование боли: норма или нет
Боли после эндопротезирования тазобедренного сустава будут наблюдаться в раннем периоде, ведь организм пережил серьезнейшую ортопедическую операцию. Болезненный синдром в течение первых 2-3 недель является естественной ответной реакцией организма на недавно перенесенную операционную травму, что не считается отклонением.
Пока операционная травма не заживет, мышечные структуры не придут в норму, пока кости вместе с эндопротезом не станут единым кинематическим звеном, человек будет испытывать какое-то время дискомфорт. Поэтому назначают хорошее обезболивающее средство, которое помогает и легче перенести раннюю болезненную симптоматику, и лучше сконцентрироваться на лечебно-реабилитационных занятиях.
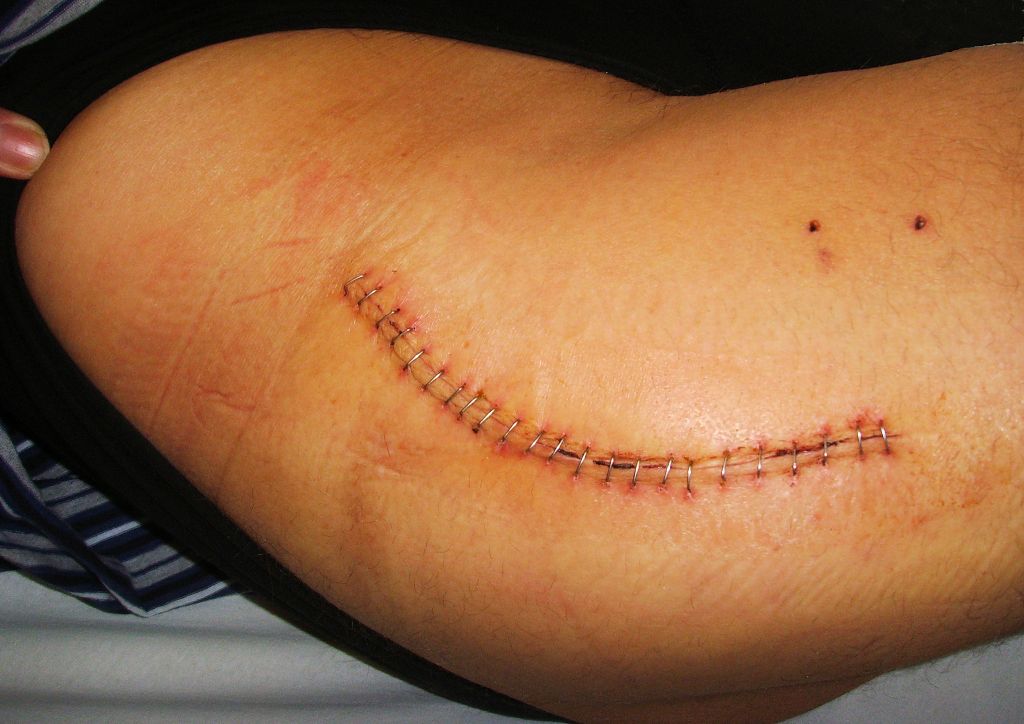
Хорошо заживающий шов после операции. Он ровный, бледный и не имеет выделений.
Болевые ощущения должны быть дифференцированы и обследованы: что из них – норма, а что – реальная угроза. Это может сделать оперировавший хирург. Задача пациента – при любых некомфортных признаках оповещать врача-ортопеда.
Главные факторы риска
Хирургическое вмешательство, не исключает осложнения, причем серьезные. Особенно если были допущены ошибки в интра- и/или постоперационный период. Даже малые погрешности в ходе операции или в течение реабилитации увеличивают вероятность неудовлетворительной артропластики ТБС. Существуют еще факторы риска, которые повышают предрасположенность организма к послеоперационным последствиям и нередко становятся их причиной:
Отметим, что после замены тазобедренных суставов осложнениям больше подвержены люди пожилых лет, а особенно те, кому за 60. У пожилых пациентов кроме основного заболевания, имеются сопутствующие патологии, которые могут усложнить течение реабилитации, например, снизить резистентность к инфекции. Имеются сниженный потенциал репаративно-восстановительных функций, слабость мышечно-связочной системы, остеопорозные признаки и лимфовенозная недостаточность нижних конечностей.

Пожилым людя сложнее восстанавливаться, но и это делается успешно.
Понятие и способы лечения последствий
Симптомы осложнения после эндопротезирования тазобедренного сустава для лучшего восприятия будут представлены ниже в таблице. Быстрое обращение к врачу при первых подозрительных признаках поможет избежать прогрессирования нежелательных явлений, а в отдельных ситуациях сохранить имплантат без ревизионной операции. Чем запущеннее станет клиническая картина, тем сложнее она будет поддаваться терапевтической коррекции.
Негативный эксцесс возникает в первый год после протезирования. Это лидирующее по распространенности патологическое состояние, при котором происходит смещение компонента бедра по отношению к вертлужному элементу, вследствие чего наблюдается разобщение головки и чашки эндопротеза. Провокационный фактор – чрезмерные нагрузки, погрешности в подборе модели и установке имплантата (дефекты угла постановки), использование заднего хирургического доступа, травматизм.
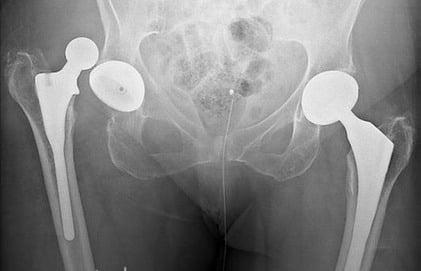
Дислокация бедренного компонента на рентгене.
В группу риска входят люди с переломами шейки бедра, дисплазией, нейромышечными патологиями, ожирением, гипермобильностью суставов, синдромом Элерса, пациенты старше 60 лет. Также особо уязвимы к вывиху лица, перенесшие в прошлом хирургию на естественном ТБС. Вывих нуждается в безоперационном вправлении или открытым способом. При своевременном обращении вправить эндопротезную головку удается закрытым способом под наркозом. Если запустить проблему, возможно, врач назначит повторную операцию с целью переустановки эндопротеза.
Второе по частоте явление, характеризующееся активизацией тяжелых гнойно-воспалительных процессов в районе установленного имплантата. Инфекционные антигены заносятся интраоперационно через недостаточно стерильные хирургические инструменты (редко) или после вмешательства по кровеносному руслу перемещаются от любого проблемного органа, имеющего болезнетворно-микробную среду (часто). Плохая обработка раневой зоны или слабое заживление (при диабете) также способствует развитию и размножению бактерий.

Выделения из операционной раны это плохой сигнал.
Гнойный очаг пагубно воздействует на прочность фиксации эндопротеза, вызывая его расшатывание и нестабильность. Гноеродная микрофлора трудно поддается лечению и, как правило, предполагает снятие имплантата и проведение повторной установки спустя продолжительное время. Основный принцип лечения – тест на установление вида инфекции, долгая антибиотикотерапия, обильный лаваж раны антисептическими растворами.
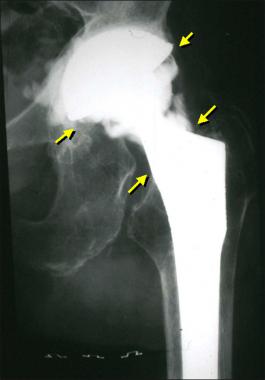
Стрелками указаны зоны инфекционного воспаления, именно так они выглядят на рентгене.
ТЭЛА – критическая закупорка ветвей или главного ствола легочной артерии оторвавшимся тромбом, который образовался после имплантации в глубоких венах нижней конечности из-за низкого кровообращения, ставшего следствием ограниченной подвижности ноги. Виновники тромбоза – отсутствие ранней реабилитации и необходимого медикаментозного лечения, длительное пребывание в обездвиженном состоянии.
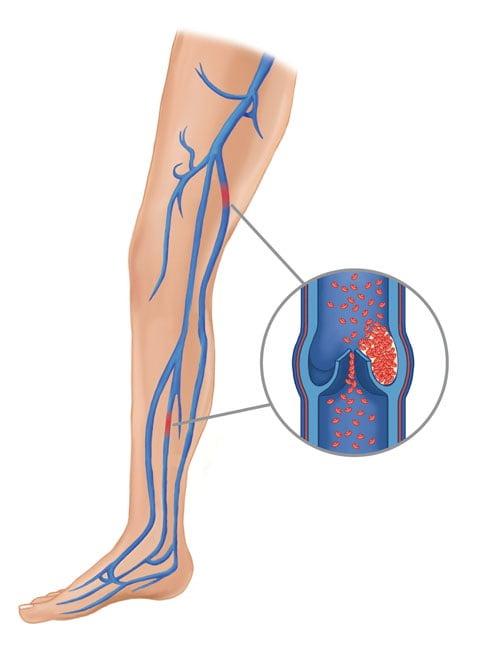
С этим осложнением достаточно успешно работают на данном этапе развития медицины.
Перекрытие просвета легких опасно летальным исходом, поэтому больного немедленно госпитализируют в реанимационное отделение, где, учитывая тяжесть тромботического синдрома: введение тромболитиков и препаратов, уменьшающих свертываемость крови, НМС и ИВЛ, эмболэктомию и пр.
Это – нарушение целостности бедренной кости в зоне ножки при нестабильном и стабильном протезе, возникающее интраоперационно или в любой момент после операции (через несколько дней, месяцев или лет). Переломы чаще происходят по причине сниженной плотности костных тканей, но могут быть следствием некомпетентно произведенной разработки костного канала перед установкой искусственного сочленения, неверно выбранного способа фиксации. Терапия в зависимости от вида и тяжести повреждения заключается в использовании одного из методов остеосинтеза. Ножку, если на то заменяют на более подходящую по конфигурации.
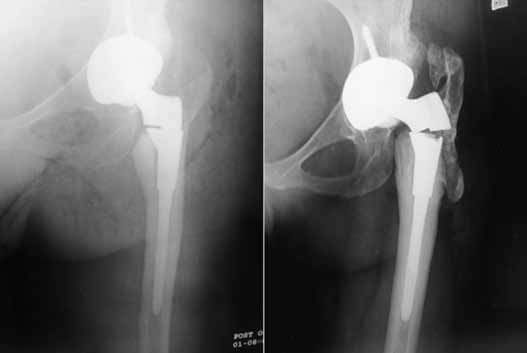
Разрушение импланта происходит очень редко.
Невропатический синдром – это поражение малоберцового нерва, входящего в структуру большого седалищного нерва, которое может быть спровоцировано удлинением ноги после протезирования, давлением образовавшейся гематомы на нервное образование, реже – интраоперационным повреждением вследствие неосторожных действий хирурга. Восстановление нерва выполняется посредством этиологического лечения оптимальным методом хирургии или при помощи физической реабилитации.
При работе неопытного хирурга есть риск травматизации бедренных нервов.
Симптоматика в таблице
Вывих (нарушение конгруэнтности) протеза
Локальный инфекционный процесс
Тромбоз и ТЭЛА (тромбоэмболия)
Перипротезный перелом кости
Невропатия малого берцового нерва
Профилактические меры
Осложнения после протезирования тазобедренного сустава гораздо легче предупредить, чем потом заниматься трудоемким и продолжительным лечением, чтобы от них избавиться. Неудовлетворительное развитие ситуации может свести к нулю все старания хирурга. Терапия не всегда дает положительный эффект и ожидаемый результат, поэтому в ведущих клиниках предусмотрена комплексная периоперативная программа профилактики всех существующих последствий.
Инфекции лечатся антибиотиками, что само по себе достаточно вредно для организма.
На предоперационном этапе выполняется диагностика на предмет инфекций в организме, заболеваний внутренних органов, аллергии и пр. При обнаружении воспалительных и инфекционных процессов, хронических болезней в стадии декомпенсации операционные мероприятия не начнутся до тех пор, пока выявленные очаги инфекций не будут вылечены, венозно-сосудистые проблемы не сократят до допустимого уровня, а другие недуги не приведут в состояние стабильной ремиссии.

В настоящее время практически все импланты изготавливаются из гипоаллергенных материалов.
Если имеется предрасположенность к аллергическим реакциям, этот факт исследуется и берется во внимание, так как от него зависит выбор медикаментов, материалов эндопротеза и вида анестезии. На оценке состояния здоровья внутренних органов и систем, возрастных критериев и веса строится весь хирургический процесс и дальнейшая реабилитация. Чтобы минимизировать до предела риски осложнений после протезирования тазобедренных суставов, профилактику проводят до и в момент процедуры, после операции, включая отдаленный период. Комплексный профилактический подход:
- медикаментозная элиминация инфекционного источника, полная компенсация хронических недугов;
- назначение за 12 часов определенных доз низкомолекулярных гепаринов для предупреждения тромботических явлений, противотромбозная терапия продолжает осуществляться еще некоторый срок после хирургии;
- применение за пару часов до предстоящей замены ТБС и на протяжении нескольких дней антибиотиков широкого спектра действия, активных в отношении обширной группы болезнетворных микроорганизмов;
- безупречное в техническом плане проведение оперативного вмешательства, при этом с минимальной травматичностью, не допуская значительных кровопотерь и появления гематом;
- подбор идеальной протезной конструкции, которая полностью совпадает с анатомическими параметрами настоящего костного соединения, в том числе корректная ее фиксация под правильным углом ориентации, что в будущем гарантирует стабильность имплантата, его целостность и отличную функциональность;
- ранняя активизация подопечного с целью недопущения застойных процессов в ноге, атрофии мышц и контрактур, включение с первых суток занятий ЛФК и процедур физиотерапии (электромиостимуляция, магнитотерапия и пр.), дыхательной гимнастики, а также качественный уход за операционной раной;
- информирование больного обо всех возможных осложнениях, разрешенных и недопустимых видах физической активности, мерах осторожности и необходимости регулярно выполнять упражнения лечебной физкультуры.

Огромную роль в успешном лечении играет коммуникация пациента с медицинским персоналом. Именно это называется сервисом, ведь когда пациента полноценно инструктируют, то он лучше воспринимает процессы происходящие с его организмом.
Пациент должен осознавать, что не только от степени профессионализма докторов зависит итог операции и успешность восстановления, но и себя самого. После протезирования тазобедренного сустава обойти стороной нежелательные осложнения реально, но исключительно при безукоризненном соблюдении рекомендаций специалистов.

При поражении суставов стопы возникает боль и ограничение подвижности, появляется хромота, затрудняется подбор удобной обуви.
В случаях, когда страдают малоподвижные суставы наилучший результат даёт артродез суставов.
Однако, для тех суставов, движения которых важны для нормальной ходьбы целесообразно выполнение эндопротезирования.
Эта операция показана при заболеваниях и деформациях суставов пальцев, в первую очередь – первого плюснефалангового (сустав в основании большого пальца), а также межфаланговых суставов 2-го, 3-го и 4-го пальцев.
Показания к эндопротезированию первого плюснефалангового сустава стопы
Первый плюснефаланговый сустав – основной сустав большого пальца. При явлениях артроза движения сопровождаются стойкой болью, а тугоподвижность сильно ограничивает возможность ходить и, особенно, бегать. Кроме того, артроз этого сустава часто сопровождается появлением костных шипов, которые деформируют стопу и затрудняют ношение обуви.
Этот сустав часто подвержен травмам. Вывих, внутрисуставной перелом и даже сильный ушиб могут способствовать развитию такого заболевания как артроз.
Межфаланговые суставы пальцев стопы часто подвергаются контрактуре при их деформации. Даже при устранении причины деформации, подвижность в межфаланговых суставах может не восстановиться.
В чём особенности операции?
Эндопротез для этого сустава сконструирован таким образом, чтобы обеспечить максимальную подвижность сустава после операции.
Методика операции предусматривает минимальное удаление костной ткани и сохранность всех сухожилий, необходимых для нормальных движений сустава.
Эндопротезирование плюснефалангового сустава может быть полным или однокомпонентным. В первом случае эндопротез состоит из двух компонентов: один замещает разрушенную суставную поверхность плюсневой кости, другой – суставную поверхность фаланги первого пальца. Однокомпонентное эндопротезирование предполагает установку только одной искусственной суставной поверхности – головки плюсневой кости.
Как выполняется операция?
Операция эндопротезирования плюснефалангового сустава имеет стандартные для операций эндопротезирования этапы.
В большинстве случаев после операции необходима лишь разгрузка переднего отдела стопы. С этой целью применяется ношение специального типа обуви – туфель Барука. На следующий после операции день можно начинать разработку движений в суставе.
Реабилитация
После эндопротезирования плечевого сустава, как и после любого серьезного хирургического вмешательства, необходим восстановительный период. Полноценное восстановление функций плюснефалангового сустава не обременительно: для вас определят длительность режима ограничения нагрузок и разработают программу физиотерапевтических процедур. Как правило, необходима ходьба в туфлях Барука в течение нескольких недель.
Уже в день хирургического вмешательства разрешено вставать. Движения в оперированном суставе под контролем специалиста-реабилитолога можно выполнять уже на следующий день.
Через 2-3 дня возможна выписка из стационара домой.
Результат эндопротезирования
 |
Эндопротезирование позволяет нормализовать функцию первого плюснефалангового сустава, а, следовательно, и всей стопы.
Происходит заметное улучшение качества жизни:
- прекращается боль,
- восстанавливаются движения, столь необходимые для ходьбы и бега,
- становится возможной повседневная и даже спортивная активность,
Щадящая методика выполнения операции и применение высококачественных эндопротезов обеспечивает отличный результат, полностью нормализуя функцию стопы.
Операция непродолжительна и не требует долгого периода иммобилизации гипсовыми повязками. Современные методики анестезии делают операцию безболезненной и безопасной. Реабилитация в послеоперационном периоде не сложна и не требует специальных дорогостоящих средств.
Возврат к обычной активности и работе возможен через 1,5-2 месяца после операции.
Какова стоимость операции?
В случае наличия у вас показаний к эндопротезированию плюснефалангового сустава в клинике Федерального бюро медико-социальной экспертизы (ФГБУ ФБ МСЭ) мы можем оформить необходимые документы для получения квоты. Платить ни за операцию, ни за эндопротез в этом случае не придётся. Однако надо понимать, что получение квоты, как правило, сопряжено с оформлением некоторых документов и определённым (иногда длительным) сроком ожидания операции.
Полис ОМС (обязательного медицинского страхования) есть у каждого и обратиться в клинику Федерального бюро медико-социальной экспертизы (ФГБУ ФБ МСЭ) возможно, имея лишь паспорт и полис ОМС (любого региона!).
При необходимости операции эндопротезирования, всё лечение (госпитализация, операция, лекарства, реабилитация), за исключением необходимых в некоторых случаях имплантов, оплачиваются вашим полисом.
Стоимость самих имплантов (эндопротезов) очень различна и зависит от индивидуальных особенностей пациента.
Имейте в виду, что на госпитализацию может быть некоторая очередь!
Если нет возможности ждать очереди, то можно воспользоваться платными услугами клиники. Стоимость лечения в этом случае рассчитывается индивидуально с учётом необходимого срока пребывания, включения реабилитационных процедур, а также от условий комфортности — одно- или двухместная палата. Эта стоимость, конечно, окажется ниже, чем цена услуги в частной клинике (см. ниже).
Безусловно, сильной стороной клиники ФГБУ ФБ МСЭ является возможность комплексной реабилитации по разумной цене.
Стоимость зависит от цены собственно эндопротеза. Большинство наиболее распространённых эндопротезов стоят в пределах 60-100 тысяч рублей. Подбор подходящего эндопротеза – одна из важнейших составляющих успеха операции.
В целом, стоимость услуги по эндопротезированию плюснефалангового сустава в условиях клиники “Союз” составляет от 320 000 рублей.
Перед госпитализацией составляется более точная смета на лечение, которая учитывает индивидуальные особенности каждого пациента, тип необходимого ему эндопротеза и включает необходимые ему дополнительные условия или услуги.
Предварительно оценить стоимость услуги можно непосредственно на очной консультации у специалиста.
Видеоотзывы

Романова Мария
Прием и лечение пациентов производится в клинике ФГБУ Федеральное бюро медико-социальной экспертизы по адресу улица Ивана Сусанина, 3 (часы приема и схема проезда).
Плюснефаланговые и междуфаланговые суставы стопы часто страдают от подагрического артрита, поражающего в среднем 6-7% пожилых людей старше 50 лет. Сильнее всего подвергается деформации и разрушению 5-й плюснефаланговый сустав. Наиболее результативным вмешательством для лечения суставов стопы является эндопротезирование. Эта операция применяется в том случае, если сустав или его часть оказались полностью разрушены или необратимо деформированы.
Эндопротезирование суставов стопы в клинике Этианум
Немецкая клиника ортопедической и эстетической хирургии Этианум предлагает услуги по эндопротезированию суставов стопы. Целью операции является возвращение пациента к привычному образу жизни и устранение хронических болей в суставе.
Для замены суставов применяются эндопротезы немецкой фирмы Aesculap, фиксирующиеся бесцементным способом. Отличие протезов Aesculap от обычных состоит в специальном покрытии протеза, улучшающем процессы остеоинтеграции. Это дает возможность устанавливать протезы с бесцементной фиксацией даже пожилым людям — при использовании обычных протезов пациентам старше 45 лет рекомендовалось цементное крепление. Бесцементный способ фиксации надежен и с ним легче работать при ревизионном протезировании.
В клинике Этианум устанавливаются полные и частичные протезы суставов стопы:
- Полные протезы имеют модульную биполярную конструкцию и состоят из двух стержней, между которыми закреплена прокладка, имитирующая хрящ. Это универсальная конструкция, которую используют на любых суставах стопы.
- Частичный эндопротез представляет собой накладку на разрушенную часть сустава. Он тоже крепится при помощи стержня.
Показаниями для установки эндопротезов суставов стопы могут быть:
- Деформирующие остеоартрозы и остеоартриты
- Травмы стопы
- Некроз сустава
- Плоскостопие 3-степени
- Дефекты развития сустава
Ход эндопротезирования суставов стопы
При решении заменить сустав, пациент ложится в стационар для обследования. Тщательное обследование позволяет выявить противопоказания и выбрать оптимальную стратегию лечения. Пациент сдает общие анализы, а также проходит ЭКГ и МРТ. Противопоказаниями к эндопротезированию суставов стопы являются:
- Хронические инфекции
- Воспалительные процессы
- Тяжелые сердечно-сосудистые заболевания
- Ожирение 3-й степени
- Атрофия или дистрофия мышц стопы
При выявлении противопоказаний, врач назначает корректирующую терапию, чтобы подготовить пациента к операции.
В отличии от эндопротезирования коленного и тазобедренного суставов, замена суставов стопы малоинвазивная — пациенту не нужно проводить перестановку мебели, или любую другую подготовку жилищных условий. Доктора советуют воздержаться от вредных привычек за 1-2 недели до операции.
Операция проводится под местной анестезией. Хирург делает на внутренней стороне стопы разрез длинной 5-6 см, после чего удаляет больной сустав. После освобождения пространства хирург приступает к установке протеза. Затем разрез зашивается, а на рану накладывается повязка.
Восстановление после эндопротезирования суставов стопы проходит в 3-4 раза быстрее, чем при замене крупных суставов — пациент выписывается из стационара уже на 3-и сутки. После операции стопа практически не отекает, а боли значительно ниже, чем при замене коленного или тазобедренного сустава.
Для профилактики инфекций лечащий врач назначает курс антибиотиков, а для разработки нового сустава применяется комплекс упражнений лечебной физкультуры. Восстановление пациента проходит под руководством опытных реабилитологов клиники Этианум. Спустя один-два месяца пациент сможет вернуться к привычной жизни и даже заняться спортом. Срок службы эндопротезов суставов стопы составляет 10-15 лет.
Операции по эндопротезированию проводятся доктором Гердом Грубером — опытным немецким хирургом с 25-ти летним стажем работы. Доктор Г. Грубер — ведущий специалист в Германии в области эндопротезирования и ультразвуковой диагностики, член DGOU, VSOU, DEGUM и BVOU.
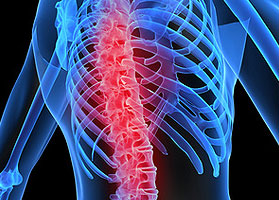
Сколиоз выражается в отклонении позвоночника от вертикальной оси. При этом часть позвонков может вращаться. Зачастую это становится причиной сдавливания грудной клетки и деформирования ребер.
Лечение остеоартрита в Германии – это комплексные программы по восстановлению нормальной работы суставов. В клинике Этианум у Вас есть возможность пройти качественное обследование. На основе полученного отчета наши профессионалы подберут для Вас высокоэффективные лечебные мероприятия.
Традиционная техника операции, применяемая при тотальном эндопротезировании тазобедренного сустава, предполагает использование одного достаточно протяженного разреза, обеспечивающего возможность выполнения всех необходимых этапов операции.
Вариантом этого доступа является минимально инвазивный доступ, при котором производится один или два менее протяженных разреза.
Основной задачей минимально инвазивного вмешательства являются снижение выраженности послеоперационной боли и сокращение сроков реабилитации пациента. В отличие от традиционного эндопротезирования тазобедренного сустава, применение минимально инвазивных методик возможно не у всех пациентов. Этот и другие интересующие вас вопросы вы можете обсудить со своим хирургом.
При любом эндопротезировании тазобедренного сустава мы удаляем участки поврежденной и измененной кости и мягких тканей. При минимально инвазивном вмешательстве используется относительно небольшой хирургический доступ, связанный с мобилизацией и рассечением меньшего числа окружающих сустав мышц. Несмотря на эти различия, как тотальное, так и минимально инвазивное эндопротезирование тазобедренного сустава являются технически требовательными операциями и позволяют добиться хороших результатов только при наличии у хирурга и всей операционной бригады достаточного опыта выполнения подобных вмешательств.
Традиционное эндопротезирование тазобедренного сустава предполагает:
- Использование кожного разреза длиной 25-30 см вдоль боковой поверхности тазобедренного сустава. Окружающие сустав мышцы разделяются или отсекаются от места прикрепления, обеспечивая возможность доступа к тазобедренному суставу и вывиху головки бедра.
- Измененная головка бедра удаляется и заменяется металлической ножкой протеза, которая устанавливается в костномозговой канал бедренной кости, и устанавливаемой на ножку металлической или керамической головкой. Этой головкой замещается удаленная поврежденная головка бедра.
- Поврежденная поверхность суставной впадины таза также удаляется и меняется на металлический вертлужный компонент, для фиксации которого иногда используются винты или костный цемент.
- Между вертлужным компонентом и головкой протеза устанавливается полиэтиленовый, керамический или металлический вкладыш, обеспечивающий беспрепятственное скольжение головки протеза.
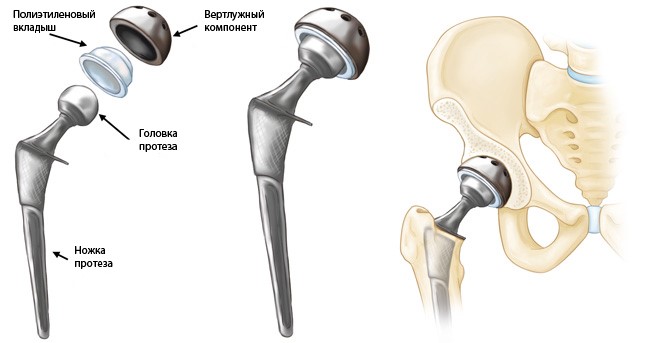
Слева: модульные компоненты тотального эндопротеза тазобедренного сустава. В центре: эндопротез в сборе. Справа: схема имплантированного эндопротеза тазобедренного сустава.
При минимально инвазивном протезировании тазобедренного сустава основные этапы операции те же, что и при традиционном, однако объем мобилизуемых в ходе операции тканей в области тазобедренного сустава меньше. Компоненты протеза, используемые в ходе операции, ничем не отличаются от таковых при традиционном эндопротезировании. Однако для обработки вертлужной впадины и бедра используется специально созданный для минимально инвазивных вмешательств инструментарий.
Минимально инвазивное эндопротезирование тазобедренного сустава может выполняться с использованием одного или двух небольших доступов. Использование менее протяженных доступов способствует меньшей травматизации мягких тканей в области операции.
При данном типе минимально травматичного эндопротезирования тазобедренного сустава хирург использует единственный доступ длиной 7-15 см. Протяженность разреза зависит от размеров пациента и сложности вмешательства.
Разрез обычно располагается по наружной поверхности тазобедренного сустава. Мышцы и сухожилия разделяются или отсекаются от бедра, однако в меньшей степени, чем при традиционном эндопротезировании. По завершении имплантации компонентов протеза мышцы рефиксируются обратно. Это ускоряет сроки реабилитации и позволяет предотвратить вывих эндопротеза.
При данном типе минимально инвазивного эндопротезирования хирург использует два небольших доступа:
- 5-7 см длиной — в области паховой складки, используемый для имплантации вертлужного компонента эндопротеза;
- 3-5 см длиной — в ягодичной области (для установки бедренного компонента эндопротеза).
Выполнение операции с использованием двух доступов может потребовать интраоперационного рентгенологического контроля. Продолжительность вмешательства в таком случае может быть больше, чем эндопротезирования с использованием традиционного доступа.
Продолжительность пребывания пациентов в стационаре после минимально инвазивных вмешательств аналогична таковой при традиционном эндопротезировании — от 1 до 4 дней. Важнейшей частью восстановительного лечения является физическая реабилитация. Ваш лечащий врач или физиотерапевт предоставят вам весь необходимый комплекс упражнений, которые позволят максимально быстро восстановить объем движений в суставе и силу мышц.
Тотальное эндопротезирование тазобедренного сустава с использованием мини-доступов возможно не у всех пациентов. Перед тем как решить, возможна ли эта операция в вашем случае, лечащий врач должен провести всестороннее обследование и принять во внимание целый ряд факторов.
При прочих равных условиях минимально инвазивное тотальное эндопротезирование тазобедренного сустава возможно у пациентов худощавого телосложения, относительно молодого возраста, не имеющих тяжелой сопутствующей патологии и готовых активно участвовать в реабилитационном процессе.
Минимально инвазивные операции в меньшей степени подходят для пациентов с избыточной массой тела и пациентов, ранее уже перенесших хирургические вмешательства на тазобедренном суставе. Кроме того, риск возникновения проблем при минимально инвазивном эндопротезировании тазобедренного сустава может быть повышен у пациентов с выраженными деформациями тазобедренного сустава, у пациентов с хорошо развитой мускулатурой в области сустава и у пациентов с сопутствующей патологией, которая может отрицательно сказываться на сроках заживления послеоперационной раны.
Минимально инвазивное тотальное эндопротезирование тазобедренного сустава является развивающейся областью ортопедии, поэтому его отдаленные результаты, как и сроки службы установленных таким образом имплантов, требуют дальнейшего изучения.
Преимущества минимально инвазивного эндопротезирования тазобедренного сустава включают меньшую по сравнению с традиционным эндопротезированием операционную травму мягких тканей, способствующую сокращению сроков восстановления пациентов и более быстрому возвращению их к активной жизни. Имеющиеся на сегодняшний момент данные доказывают, что отдаленные результаты минимально инвазивных вмешательств, в отличие от результатов эндопротезирования тазобедренного сустава с использованием традиционного доступа, гораздо лучше.
Как и традиционное эндопротезирование тазобедренного сустава, минимально инвазивное протезирование должно выполняться хорошо подготовленным, имеющим достаточный опыт хирургом. Наши хирурги-ортопед обязательно расскажут Вам о собственном опыте проведения подобных вмешательств, возможных рисках и преимуществах различных методик операций, которые могут быть использованы в вашем конкретном случае.
Читайте также:


