Вывих руки рука как плеть
Плечевое сплетение — крупное, протяженностью до 20 см, сплетение, расположенное в нижней боковой части шеи и подмышечной области. Оно состоит из четырех передних шейных ветвей и одной грудной ветви, иннервирующих верхние конечности, плечевой сустав, боковую часть шеи, грудную область, ключицу, лопатки. Проблемы со сплетением, если заболевание запущено, приводят к параличам и инвалидности. Рассмотрим подробнее анатомию плечевого сплетения, чтобы разобраться в таком сложном заболевании, как плексит плечевого сустава.
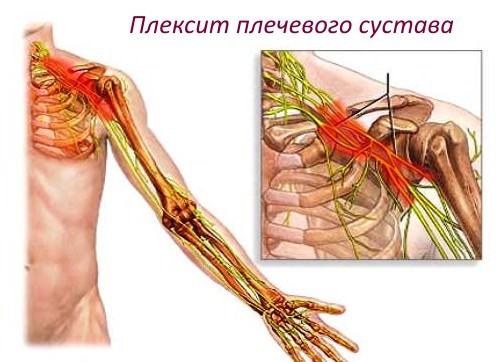
Анатомия плечевого сплетения
Передние ветви плечевого сплетения находятся в щели, разделяющей среднюю и переднюю лестничные мышцы. В их состав входят:
- 5 — 7-е шейные нервы, направленные вниз;
- 8-й шейный нерв, идущий горизонтально;
- первый грудной нерв, следующий вверх.
Иногда к плечевому сплетению присоединяются дополнительные тонкие ветви от 5-го шейного и второго грудного нервов.
Все ветви пересекаются в надключичной ямке, образуя в ней три крупных ствола:
- верхний (из первых трех шейных ветвей);
- средний, продолжающий 8-й шейный нерв;
- нижний, объединяющий 8-й шейный и первый грудной нерв.
Из этих стволов отходят короткие нервы, иннервирующие мышцы верхнего плечевого пояса (кроме трапециевидной), непосредственно сам плечевой сустав и часть шейных мышц. Стволы разделяются на передние и задние ответвления. Задние следуют под ключицей до подмышечной впадины и образуют в ней подключичную часть, состоящую:
- из заднего пучка, образованного задними ответвлениями всех трех стволов;
- медиального пучка, который состоит из передних ответвлений среднего и верхнего нервных стволов;
- латерального пучка, продолжающего переднюю ветвь нижнего ствола.
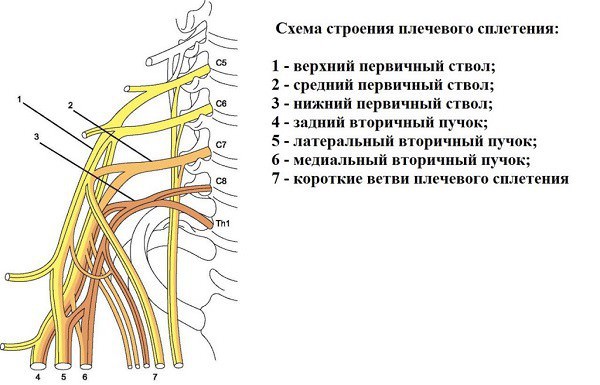
Отходят от надключичной части плечевого сплетения такие нервы:
- дорсальный лопаточный, надлопаточный, подключичный (из верхнего ствола);
- подлопаточный, медиальный и латеральный (из всех трех нервных стволов);
- длинный грудной и подмышечный нервы (из верхнего и среднего ств.).
Из подключичной части сплетения берут начало длинные нервы, иннервирующие руки:
- Срединный нерв, сформированный из пары корешков, выходящих из латерального и медиального пучка.
- Локтевой нерв (выходит из медиального пучка).
- Лучевой нерв (из заднего пучка).
- Мышечно-кожный нерв (из латерального пучка).
Медиальные кожные нервы плеча и предплечья (из медиального пучка).
Что такое плечевой плексит и каковы его причины
Плексит плечевого сустава — это воспалительный процесс, происходящий в стволах и нервных пучках, входящих в состав плечевого сплетения. Обычно поражаются отдельные нервы и стволы. Тотальное поражение всего сплетения бывает редко.
Вызвать подобное может целый ряд причин. В первую очередь это травматические повреждения (оскольчатые переломы ключицы, вывихи плеча, родовые травмы, огнестрельные раны), при которых происходит ущемление плечевого сплетения.

Также возможна данная патология при следующих обстоятельствах:
- сдавливание сплетения ручками костылей;
- постоянная поза во время сна с заложенной за голову рукой;
- падение на вытянутую верхнюю конечность;
- профессиональная деятельность, связанная с применением вибрационных инструментов (дрель, болгарка, перфоратор и др.);
- сквозняки и переохлаждения;
- инфекционные болезни (например, туберкулез, сифилис, ОРВИ, грипп, бруцеллез, герпес );
- наличие позвоночной аномалии — дополнительных шейных ребер;
- опухоли в верхней части легких и позвоночника;
- поражение подмышечных лимфоузлов;
- хирургические операции на грудном отделе, повлекшие повреждение нервного сплетения;
- аневризма артерий (подмышечной либо подключичной);
- алкогольные и химические интоксикации ртутью, свинцом, угарным газом
Эта патология вызывается вазомоторными нарушениями, происходящими в нервных двигательных, чувствительных и вегетативно-трофических волокнах сплетения, из-за чего в окружающих тканях наблюдаются отеки.
Поражения выражены неравномерно, что объясняется различным строением ветвей и различным метаболизмом в них. Помимо плечевого плексита, встречаются еще шейный и пояснично-крестцовый.
Плексит плечевого сустава: симптомы и лечение
Плексит плечевого сплетения чаще бывает односторонним, нежели двухсторонним. Плексопатия может проявляться в двух формах:
- неврологической (в начале воспалительного процесса или при частичном повреждении);
- паралитической (в запущенной фазе или при полном травматическом пересечении пучка или ствола).
Признаки при плексите зависят от того, какой именно нервный пучок или ствол поражен.
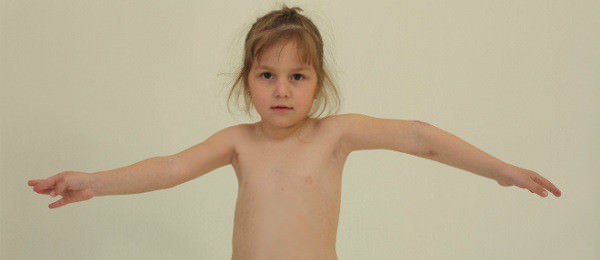
В неврологической стадии процесса возникают такие характерные симптомы:
- Спонтанные боли по внутренней (иногда по наружной) плечевой области руки, усиливающиеся при попытке поднять руку высоко, завести ее за спину.
- Боль также усиливается при надавливании на надключичные и подключичные ямки (точки Эрба), подмышечную впадину
- Возможны ночные болевые приступы.
В паралитической фазе плексита возникают:
- параличи отдельных мышц;
- изменения рефлексов, например, хватательного и сгибательного рефлекса;
- мышечная атрофия;
- пропадание чувствительности;
- отеки тканей;
- вегетативно-трофические кожные нарушения (при поражении кожных нервов).
Данные симптомы наблюдаются при периферическом параличе Дежерин-Клюмпке мышц-сгибателей пальцев и кисти, происходящем при поражении нижнего нервного ствола плечевого сплетения:
- В кистях рук появляется слабость, неловкость, с трудом даются прежде привычные действия, выпадают предметы.
- Теряется чувствительность внутренней области плеча.
- Наблюдается синдром Бернара-Горнера: опущение века, сужение зрачка, западание глазного яблока на пораженной стороне.
Невозможно согнуть/разогнуть кисть и локоть, повернуть кисть вовнутрь — признак поражения среднего ствола и нарушение функций лучевого и срединного нерва, проявляемого в параличе локтевой, трехглавой мышцы, длинного лучевого сгибателя и разгибателя кисти, круглого пронатора.
Происходит паралич Дюшена-Эрба, когда поражается верхний ствол плечевого сплетения.
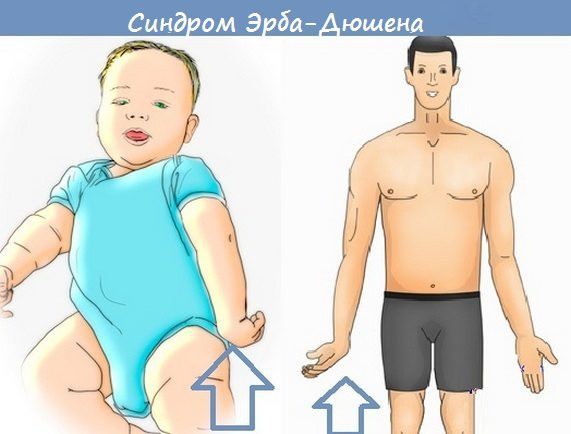
- Рука свисает как плеть, повернута вовнутрь, невозможно поднять и согнуть конечность в локте и отвести плечо.
- Супинация (вращение наружу) затруднена.
- Понижена чувствительность наружной плечевой области.
- Отсутствует рефлекс бицепса и понижаются рефлексы дельтовидной, плечевой и плечелучевой мышц.
- Атрофия мышц приводит к утоньшению и зрительному удлинению конечности.
- Надавливание специфической точки Эрба, расположенной в надключичной ямке, болезненно.
- При поражении латерального пучка нарушаются полностью функции мышечно-кожного и частично лучевого и срединных нервов. При этом возникает симптоматика, похожая на паралич Дюшена-Эрба: не функционируют бицепс, плечелучевая м-ца, круглый пронатор, подкожная длинная ладонная м-ца; ослаблены сгибатели запястья и пальцев.
- Поражение медиального пучка ведет к полному выключению локтевого и медиальных кожных нервов и к частичному выключению срединного. Симптомы напоминают периферический паралич, но без синдрома Бернара-Горнера.
- Если же поражен задний пучок сплетения, то нарушаются функции подмышечного, а также лучевого нервов. Страдает при этом дельтовидная м-ца и кожная область вокруг нее: в результате паралича и мышечной атрофии исчезает способность поднимать вверх руку; кожная чувствительность утрачивается.
При поражении кожно-мышечных и кожных медиальных плечевых и предплечевых нервов проявляются признаки вегетативно-трофических патологий:
- бледность, с оттенком синевы кожных покровов;
- повышенная потливость;
- отечность кистей;
- лоснящаяся кожа;
- расслоение и ломкость ногтей.
Выявить патологию на паралитической стадии возможно при физикальном осмотре по признакам снижения чувствительности и рефлексов, двигательным расстройствам, мышечной атрофии, кожных трофических нарушений.

На стадии неврологической плексит иногда могут перепутать с шейно-грудным радикулитом, плечелопаточным периартритом, невритом, полинейропатией:
- При радикулите двигательные, чувствительные и трофические нарушения корешкового типа, а на электромиографии видны потенциалы фибрилляций.
- При неврите наблюдаются неврологические нарушения, в основном, в дистальных отделах.
- Полинейропатии не сопровождаются локальными местными болями в области сплетений, для них характерна потеря чувствительности концевых отделов конечностей по типу носков и перчаток.
Для уточнения диагноза лечащий врач может больного направить на рентгенографию, УЗИ или точное томографическое исследование (КТ, МРТ). Также существует такой способ диагностики, как электронейромиография, которая при плекситах и невритах может достоверно показать, в каких именно нервах и мышцах произошли нарушения проводимости и изменения функций.
Как лечить плексит плечевого сустава
Лечение плексита плечевого сустава в первую очередь должно устранить причину поражения сплетения. Затем необходимо восстановить поврежденные нервные стволы и пучки, улучшить нервно-мышечную проводимость, а также устранить вегетативные нарушения.
Для этого прибегают к мерам:
- Местное обезболивание в виде блокады с использованием медикаментов новокаиновой группы.
- Прием анальгетиков.
- Для восстановления двигательной активности: галантамин, эзерин, аденозинтрифосфат, лидаза.
- Для восстановления нервных волокон и нервной проводимости: витамины В1, В12.
- Физиотерапия при помощи водного лечения, теплолечения, электронейростимуляции, иглоукалывания, массажа, лечебной физкультуры.
- Санаторное лечение с использованием лечебных грязей, радоновых и сероводородных ванн.
К операционным методам прибегают, если диагностика выявила травматические повреждения нервных ветвей, входящих в сплетение, опухоли или аневризмы сосудов. Операцию проводят под контролем нейрографии: в сосуды, перед тем как сделать рентген, вводят контрастное вещество.
Плексит плечевого сплетения, если лечение начато вовремя, имеет благоприятный прогноз. В неврологической стадии шансы на полное излечение и восстановление больше, чем в паралитической. Также успех лечения и прогноз выздоровления зависят от количества поврежденных волокон — чем их меньше, тем лучше. Не запускайте плексит плечевого сустава, своевременно обращайтесь к врачу.





(1 оценок, среднее: 5,00 из 5)
Вывих представляет собой травму, при которой конечность принимает неправильное расположение, даже самые незначительные движения становятся невозможными, а попытки сопровождаются сильной болью. Для вывиха рукитакже часто характерен разрыв связок или суставной сумки. Пораженный участок опухает, появляются кровоизлияния, суставная форма меняется. Травмы пальцев, вывих кисти, локтя или ключицы являются наиболее распространенными.
При возникновении подобных ситуаций стоит сразу обращаться в больницу, так как самостоятельно вправлять кисть руки не рекомендуется из-за риска осложнений. Как диагностировать вывих, что делать при вывихе руки и каким образом будет проходить лечение?
Классификация
При классификации вывихов руки принято ориентироваться на следующие факторы.
- Согласно происхождению: патологические, врожденные, привычные травматические и острые;
- Согласно объему принято различать частичные и полные вывихи;
- Учитывая локализацию, в роли травмированной зоны может выступать палец, предплечье, локтевой сустав или плечо. Часто в практике травматологов встречается также вывих кисти руки;
- Тип повреждения определяет закрытые и открытые вывихи;
- Согласно длительности они могут быть застарелыми, несвежими и свежими. При застарелых вывихах руки их давность составляет более месяца. При несвежих – свыше 3 недель, при свежих – не более 3 дней.

Причины и предрасполагающие факторы
Среди ключевых причин следующие факторы:
- Непрофессиональный массаж;
- Поднятие тяжести;
- Падение или сильный удар.
Прогрессирование имеющихся патологий также повышает вероятность получения травмы:
- Артриты и артропатии;
- Туберкулез костей;
- Артроз.
Симптоматика
Общие признаки вывиха руки при закрытой травме следующие:
- Сильная боль – основной симптом вывиха запястья руки или любого другого участка верхней конечности;
- Подвижность сустава резко уменьшается, сгибание и разгибание сопровождается сильным болевым синдромом. Полностью разогнуть конечность невозможно, также она может пружинить. Последний признак чаще всего рассматривается как симптом вывиха кисти руки или перелома лучевой кости в типичном месте;
- Припухлость и отек появляются спустя некоторое время после травмы. Пострадавшая рука может казаться визуально более короткой. Прощупывание поврежденного сустава позволяет нащупать выбухание головки кости из суставного мешка.

Оказание первой помощи
Первостепенно следует определить, к какому виду травмы относится вывих, от этого этапа зависит лечение вывиха кисти руки и скорость дальнейшего восстановления. Последовательность действий следующая:
- Определение выраженности болевой симптоматики;
- Сравнение суставов на обеих руках для визуального определения смещения;
- Оценка локализации отека. При переломе он расположен в области кости, а при вывихе – в области сустава;
- Оценка возможности шевелить пальцами и наличия чувствительности пальцев и самой руки;
- Использование шины и ткани для фиксации поврежденной области относительно туловища;
- Наложение холодного компресса и срочное посещение травматолога.
Среди народных способов обезболивания до посещения врача стоит выделить примочки из свежих листьев полыни или повязку с густым тестом, приготовленным из уксуса и муки.
Также эффективен компресс из масла лаванды с подсолнечным маслом в пропорции 1 к 5. Недостаток последнего метода заключается в том, что лекарственную жидкость необходимо настаивать более 5 месяцев.
Что касается народных методов лечения после вправления, можно использовать корень брионии для приготовления отвара для компресса. Измельчите сухой корень, проварите чайную ложку такого порошка 15 минут и приложите компресс к пораженному участку после остывания.

Диагностика вывиха руки
После того, как пациент будет доставлен в больницу, травматолог проведет осмотр, пальпацию и опрос.
- Пальпация позволяет не только определить чувствительность поврежденного участка, но также оценить двигательную функцию, оценить ритм пульсации артерии и обнаружить патологии нервно-сосудистого пучка. Также прощупывание позволяет определить характер изменения формы сустава и обнаружить западение в области локализации суставных окончаний;
- На следующем этапе пациент пройдет рентгенографию, которая позволяет выявить сопутствующие повреждения в виде трещин или переломов. Традиционно делается двухмерный или трехмерный рентген, а результаты выдаются пациенту по запросу;
- Направление в хирургическое отделение будет актуально при обнаружении серьезных деформаций конечностей, которые нужно исправить посредством неотложной операции. Если вывих одного и того же сустава диагностируется чаще 3 раз, хирургическое вмешательство будет обязательным, после чего пациент получит группу инвалидности.

Особенности лечения
Обезболивание является первым этапом лечения вывиха руки, поскольку острая боль – первое, что будет беспокоить пациента. Общую анестезию целесообразно делать при сильном повреждении. Поскольку после обезболивания поврежденные сегменты необходимо вправить, анальгетик должен быть сильнодействующим.
После вправления необходимо использовать гипсовую повязку. В течение 3-4 недель ее нельзя будет снимать.
Свежие вывихи кисти
При свежем вывихе кисти используется наркоз. Вправлением занимается хирург с ассистентом, так как вправить кисть руки правильно сможет только два человека. Ассистент нужен, чтобы обеспечить плечу неподвижность, тогда как хирург растягивает кистевой сустав путем растяжения по оси предплечья. Одна рука специалиста должна тянуть за один палец кисти, а вторая – за остальные.
Чтобы исправить тыльную дислокацию, хирург должен надавить на выпирающую область в районе кистевого сустава, используя собственные большие пальцы. Далее актуальна фиксация под углом 40 градусов относительно нейтральной позиции в 90 градусов. Фиксируется участок от локтевого до пястно-фалангового сустава. На завершающем этапе проводится контрольный рентген.
Через пару недель кисть необходимо вывести из заданного положения и снова зафиксировать посредством гипсовой лангеты на 2 недели.

Нестабильность сустава
Использование спиц Киршнера актуально, когда сразу после вправления снова происходит вывих. После вставления спиц рана зашивается послойно, а сустав фиксируется на месяц или полтора. Если же речь идет о чрезладьевидно-перилунарном вывихе, срок увеличивается до 4 месяцев. Допускается использование дистракционных аппаратов в таких ситуациях:
- Позднее обращение к травматологу;
- Отсутствие сдавливающей симптоматики;
- Закрытое вправление не представляется возможным.
Если срединный нерв сдавливается в канале запястья, вывих необходимо вправлять посредством хирургического вмешательства, иначе возрастает риск дегенерации нерва.
Застарелые вывихи
Лечение вывиха кисти руки в домашних условиях и игнорирование необходимости посетить травматолога часто приводит к осложнениям, исправить которые без хирургического вмешательства уже нельзя. Обращаясь за помощью с запозданием, будьте готовы к следующим процедурам.
- Наложение дистракционного аппарата для растяжения сустава;
- Открытое вправление вывиха с последующим снятием аппарата. Длительность такой процедуры может достигать 10 дней;
- Использование спиц Киршнера для фиксации сустава;
- Восстановительная физиотерапия.
При наличии сопутствующего артроза необходимо провести артродезирование, а курс реабилитации будет более длительным.
Истинные вывихи кисти
Такая ситуация требует проведения артродеза лучезапястного сустава по методике Брокмана. Также проводится резекция головки локтевой кости, поверхности лучевой кости в области сустава. Экономная резекция проводится в отношении суставных поверхностей трехгранной, ладьевидной и полулунной кости. Фиксирующее положение – под углом 20-30 градусов относительно оси предплечья.
Фиксацию обеспечивают спицы Киршнера.
Реабилитация
Курс реабилитации является обязательной мерой восстановления работоспособности руки после снятия гипса. Восстановительный этап состоит из следующих методик:
- Лечебная гимнастика и выполнение комплекса физиотерапевтических процедур, рекомендованных специалистом;
- Магнитотерапия, лечение грязями и водолечение;
- Массаж;
- Механотерапия – физиотерапевтические процедуры с использованием тренажеров.

Вывих руки у ребенка
У детей вывих запястья или другой части руки наблюдается намного реже, чем у взрослых, поскольку в юном возрасте эластичность суставов и хрящевых тканей более высокая. Также наблюдается повышенный объем мягких тканей в виде подкожной клетчатки и мышц, поскольку природа предусмотрела неугомонность и любознательность детской натуры.
В момент травмы можно услышать характерный хруст, через время пораженная область слегка опухает, ребенок не двигает рукой и ведет себя беспокойно. Исправить ситуацию сможет ортопед-травматолог. По пути к врачу обязательно нужно зафиксировать травмированную руку.
Достаточно просто вправить головку лучевой кости, даже нет необходимости накладывать повязку для фиксации (за исключением повторных вывихов). После травмы водить ребенка за поврежденную руку нельзя. К 5 годам лучевая кость окрепнет, и риск возникновения такой травмы сведется к минимуму.
Подводя итоги, стоит еще раз акцентировать внимание на необходимости сразу после травмы обратиться к врачу для вправления вывиха. В противном случае, вы рискуете усугубить ситуацию, которую нельзя будет исправить без хирургического вмешательства. В запущенных случаях сложным будет не только вправление, но также дальнейшее восстановление функций верхней конечности.

Висящая стопа, кисть, рука — это симптомы, которые встречаются при различных заболеваниях. Иногда они имеют сходные причины, в основном, неврологическую патологию.
![]()
Симптомы и причины висящей стопы, кисти, руки
Парез стопы чаще всего является патологией неврологической, мышечная встречается гораздо реже. Причиной недуга врачи называют поражение большеберцового и малоберцового нервов из-за нейропатий различного происхождения: токсическая, компрессионно-ишемическая либо травматическая. Часто висящая стопа развивается вследствие поражения 5 поясничного нервного корешка, а также диабетической нейропатии.
Свисающая кисть напоминает такую же патологию, как и на ноге (висящая стопа). Только здесь пациент не может согнуть руку в 
лучезапястном суставе. Доктору предстоит разобраться в причинах, поскольку недуг может иметь как центральное, так и периферическое происхождение.
Слабость при разгибании кисти имеет 2 неврологические причины
- Центральную (при патологии средней мозговой артерии).
- Периферическую, когда повреждается лучевой нерв на руке.
Для того, чтобы различить эти 2 состояния, проводится тест Вартенберга. Доктор держит перед собой палку в горизонтальном положении и просит пациента взяться за нее. В норме происходит сокращение мышц кисти и предплечья. Если поражен лучевой нерв, то человек не может этой рукой сжать палку. При центральном происхождении симптома наблюдаются некоторые движения в кисти плюс дополнительные движения в соседних суставах (локтевом).
Висящая (свисающая) рука — также преимущественно неврологическая патология, когда не только кисть, но вся рука свисает плетью и 
не дает возможности производить движения.
Чаще всего причиной этого неприятного состояния является плексит — поражение нервов (точнее, передних ветвей спинномозговых нервов). Плечевой плексит отличается тем, что рука отекает, повисает и бледнеет, однако остается возможность шевелить пальцами. Боли ощущаются в ключичной области, отдают в руку. При этом может быть нарушена чувствительность, а в некоторых случаях развивается паралич.
Причиной плексита могут быть: травмы, инфекции (грипп, бруцеллез, ангина, туберкулез), остеохондроз. Встречается поствакцинальный плексит, его еще называют инфекционно-аллергическим, а также вследствие сдавления нервов обломками костей при травмах либо при растущей опухоли.
Лечение висящей стопы, кисти, руки
Лечение всех этих патологических состояний различное, зависит от основной причины заболевания. При инфекционных поражениях нервов основное внимание уделяется антибиотикотерапии.
При травмах производится восстановление анатомии руки (ноги), лечение переломов при помощи иммобилизации или даже хирургическим путем.
Онкологические заболевания лечат, используя радиотерапию, химиотерапию, оперативное вмешательство.

При диабете эндокринологи назначают специальную диету и прописывают инсулин (в таблетках или инъекционно).
Во многих случаях при подобной патологии применяются различные физиотерапевтические методы.
Например, парез стопы лечится при помощи лазеротерапии, электрического тока, ультразвука. Эти методы воздействуют благоприятно: снимают болезненность и отек, ускоряют детоксикацию, улучшают кровообращение и питание тканей. Применяются также массаж, иглорефлексотерапия, миллиметровая волновая терапия на биоактивные точки.
При плекситах физиотерапевты назначают следующие методы: лечение импульсными токами, УВЧ, электрофорез с гидрокортизоном, парафино- и криотерапию, электро- и индуктофорез, лазеротерапию, массаж.
Последствия
Говорить о последствиях парезов и параличей всегда непросто. Настолько много их разновидностей и причин, к ним приводящим. Однако вовремя начатое лечение, использование новейших разработок как медикаментозных, так и физиотерапевтических, может не только улучшить состояние пациента, но и полностью восстановить функции руки или ноги.
Факторы риска
К факторам риска, к примеру, травм, можно отнести малоподвижный образ жизни, недостаток физических упражнений, а отсюда — слабость мышц, частые падения.
При многих болезнях стресс выступает как толчок к началу недуга, сегодня диабет и аутоиммунные заболевания связывают именно с постоянным нервным напряжением.
Отсюда общие рекомендации: следите за своим распорядком дня, за правильным питанием, выполняйте несложную зарядку, старайтесь не нервничать, получать больше положительных эмоций. Эти вроде бы банальные наставления врачей на самом деле помогают предотвратить многие болезни.
Травмы верхних конечностей – не редкость для спортсменов, людей физического труда и просто активных личностей. В течение дня мы совершаем огромное количество движений руками. Благодаря их уникальному строению эти движения происходят достаточно легко, непринужденно. Вместе с тем при излишней резкости могут иметь место повреждения. Ослабление суставов руки, а также физическая истощенность связочно-мышечного аппарата – это прямой путь к тому, чтобы получить вывих руки.
При повреждении происходит изменение положения компонентов сустава, наступает его деформация, утрата нормальной функциональности. Такой вид травм типичен при наступлении экстренных ситуаций (ДТП, суматоха, резкие моменты в спорте, бытовые падения, травмы). Огромное количество пострадавших с вывихами верхних конечностей врачи наблюдают во время гололеда зимой.
С вывихом многие пострадавшие справляются самостоятельно, не обращаясь в медицинское учреждение. Подобный подход нельзя назвать безопасным, поскольку вывих может принести осложнения.
Причины и симптомы повреждения
Степень тяжести травмы предопределяется способом ее получения. Чем сильнее было воздействие на конечность, тем более явными оказываются симптомы вывиха руки, тем острее ощущения человека. Так, при подвывихе, получить который вполне реально, даже находясь в общественном транспорте, пострадавший может чувствовать лишь легкий дискомфорт.
Существует две группы причин:
- механические причины – это падение на руку или удар по руке, поднятие тяжести, неудачные действия массажиста,
- патологические причины – это наличие у человека хронических болезней: артритов, туберкулеза костной ткани, артроза, артропатии, а также любых других заболеваний с повреждением костей либо суставов.
При подобных травмах наблюдаются, как правило, следующие проявления:
Классификация вывихов
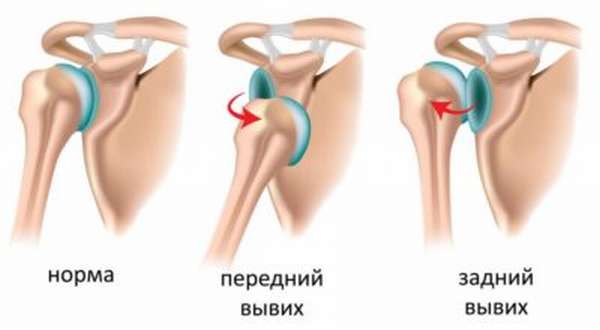
Вывих руки относится к травмам, которые описывать, а также лечить проще на основании определенной типологизации.
- По первопричине повреждения говорят про следующие виды вывихов: врожденные, патологические (вызванные приобретенным заболеванием), травматические острые, травматические привычные (повторяющиеся) или хронические.
- Степень тяжести травмы позволяет выделить полные (значительное смещение костных компонентов внутри сустава) и частичные (легкая деформация внутри сустава) вывихи.
- Наличие или отсутствие разрыва мягких тканей говорит об открытой или закрытой травме.
- Исходя из того, имеют ли место дополнительные проблемы (перелом, разрыв связок или мышц, нарушение нервных ходов), говорят об осложненных, а также неосложненных вывихах.
- Отдельно классифицируют травмы по времени, прошедшему после повреждения:
- свежими вывихи являются на протяжении трех дней,
- на протяжении месяца травму считают несвежей,
- после четвертой недели повреждение рассматривается как застарелое.
Виды вывихов
С медицинской точки зрения говорят о вывихах, выделяемых на основе анатомического строения верхних конечностей человека:
- плечевые,
- повреждения предплечья,
- локтевые,
- лучезапястные,
- кистевые,
- межфаланговые – травмы пальцев.
Дополнительно выделяют травмы на основании того, какие именно кости в том или ином суставе пострадали. Особенно много вариаций формирует вывих кистевой области. Не исключена возможность наличия сразу нескольких вывихов на одной конечности или на обеих. Читайте также вывих пальца.
Первая помощь при травме
Главная задача доврачебных мероприятий по отношению к пострадавшему при вывихе руки – это обезболивание. Рекомендован прием анальгетиков, использование холода для снижения чувствительности травмированного места. Также первая помощь состоит в обездвиживании сустава. Конечность фиксируется за счет шины, подвязки, либо просто обеспечивается покой. Руку также можно подвесить на ткани, закрепив ее концы сзади на шее.
При этом лучшее, что можно сделать – это как можно скорее обратиться в медицинское учреждение, доставив туда пациента либо вызвав специалиста на дом. Врач-травматолог проведет квалифицированную диагностику, а также окажет профессиональную помощь для скорейшего восстановления нормального состояния сустава. Только медикам можно доверить вправление вывихнутого сустава. Самостоятельно проводить эту рискованную процедуру категорически запрещено, поскольку велик риск еще больше ухудшить ситуацию. Больше информации об первой помощи при вывихе сустава.
Диагностика
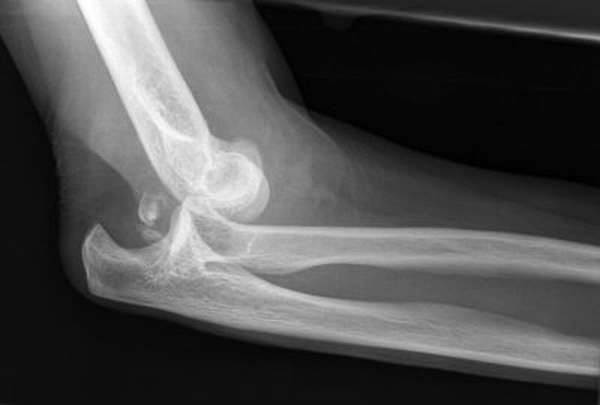
Медицинские специалисты идентифицируют вывих верхней конечности благодаря опросу пациента, осмотру места повреждения, а также по итогам специальных мероприятий. Самое простое из них – пальпация. Профессиональный врач с помощью этого процесса определит наличие на руке травмы, уровень ее сложности, наличие осложнений.
Для окончательного подтверждения диагноза потребуется рентген. Он особенно важен для установления возможных переломов. Рекомендуется делать снимок в двух или трех проекциях. Еще более точные данные дают современные технологии: компьютерная томография, магнитно-резонансная томография.
Лечение
Терапию начинают либо сразу после диагностики (если были выявлены серьезные проблемы), либо по врачебному назначению.
Медики применяют анестезию (местную либо общую, исходя из тяжести), после чего приступают к вправлению сустава. Это может быть реализовано консервативно или оперативно. Легкие вывихи врач, вызванный к пострадавшему, может вправить в домашних условиях, не забирая пациента в больницу.
Особенно опасной является ситуация, когда один сустав одновременно поврежден в трех и более местах. Это основание для присвоения пострадавшему группы инвалидности, освобождения от воинской обязанности, а также изменения требований к условиям трудовой деятельности.
Дополнительная информация по оказанию первой помощи при вывихе.
Данная процедура зависит от профессионализма осуществляющего ее специалиста. Важна аккуратность, плавность, но в то же время выверенная четкость движений. Для того, чтобы сделать все правильно, специалист должен знать строение сустава, понимать, какое положение его элементов является верным. Именно поэтому только квалифицированный врач вправит сустав руки лучшим образом.
Консервативный подход предусматривает, что сустав вправляется внешним способом, без хирургического вмешательства. Оперативный метод связан с надрезами, применением инструментов. Он показан при застарелых, осложненных, серьезных травмах.
Консервативный способ вправления основывается на методах Гиппократа, Кохера либо Мота-Мухиной. В процедуре участвует врач, а также один или двое помощников. Конечность вытягивается в суставе, а затем посредством механического давления возвращается к анатомической норме. Оперативное вправление предусматривает разрез мягких тканей и прямое возвращение частей сустава в естественное положение. Оба способа могут быть связаны с использованием спиц Киршнера.
Исправление застарелых вывихов проводится только после суставного вытяжения длительностью около полутора недель.
По завершении вправления сустав фиксируется гипсом, иногда специальными спицами. Носить фиксаторы придется от двух недель и более.
Реабилитация

Снятие гипсовой повязки говорит о начале процесса восстановления. Это важно для того, чтобы вернуть руке нормальную дееспособность. Современная медицина обращается к таким процедурам, как физиотерапия (водолечение, магнитотерапия, УВЧ, озокерит, кварцевание, грязелечение), ЛФК, массажи. Внимание обращается конкретно на пострадавшее место – запястье, пальцы, локтевой отросток, плечо.
Основной посыл, который несут все описанные процедуры возобновление нормального кровотока на поврежденном участке, возвращение мышечного тонуса, а также разработка самого сустава. Чем сложнее была операция, тем больше времени уйдет на полноценное восстановление.
Хорошим подспорьем при реабилитации станет прием витаминных препаратов, качественное питание, здоровый образ жизни.
Читайте также:



