Перелом лучевых костей голени
Как известно, эволюция поставила человека вертикально, оставила ноги для опоры, и приспособила руки для труда. И травматология (если бы в те давние времена она существовала) сразу обогатилась бы следующими фактами: перелом лучевой кости в типичном месте – это самый частый перелом: 12% всех травм, связанных с переломами изолированных костей, приходится именно на него.
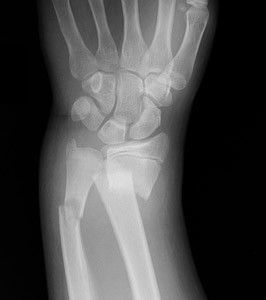
Перелом лучевой в типичном месте — что это?

На фото стрелкой обозначено типичное место перелома
В данном случае, речь идет об изолированном переломе нижней части лучевой кости. Сломать кость здесь можно как сгибанием, так и разгибанием. Разгибание играет значительно большую роль в патогенезе травмы, чем сгибание.
Перелом луча в типичном месте, соответственно, бывает двух видов:
- Разгибательный, или экстензионный вариант (Коллиса). Он возникает при падении на вытянутую руку с попыткой упасть на ладонь, хотя возможен и при драке, и боевых видах спорта. При этом виде травмы костный отломок смещается в сторону тыла кисти;
- Сгибательный, или флексионный перелом (Смита). Он возникнет, если упасть не на разогнутую ладонь, а на согнутую. Конечно, это бывает реже, поскольку человек инстинктивно при падении старается упасть на ладонь, а не на ее тыльную сторону. Поэтому костный отломок здесь смещен в сторону ладони.
Где может ломаться луч, и как это выглядит?

Лучевая кость — довольно длинное образование. Она соединяет локтевой и лучезапястный сустав, и ломаться может в следующих местах:
- головка и шейка лучевой кости около локтевого сустава.
Чаще всего, это является итогом резкого переразгибания в локте, либо рывка предплечья наружу или внутрь вокруг локтевого сустава. Возникает припухлость в области локтя, по передней и наружной поверхности предплечья. После этого движение в локте, особенно поворот и разгибание, вызывает сильную боль;
- диафизарный перелом лучевой кости (в ее средней части).
Довольно часто перелом диафиза сочетается с переломом локтевой кости. Одиночный перелом луча протекает более скрыто, поскольку нет деформации предплечья, и отсутствуют признаки грубой дисфункции.
- переломовывихи Монтеджа и Галеацци.
Так называют сочетанные повреждения, при которых одна кость ломается, а вторая – вывихивается. При травме Монтеджа ломается локтевая кость (в верхней трети, ближе к локтю), а головка лучевой кости вывихивется, но остается целой. А вот переломовывих Галеацци приводит к тому, что лучевая кость ломается в нижней трети, а локтевая – вывихивает свою головку.
Травма Монтеджа возникает, если по верхней трети предплечья приходится удар. Возникает резкое нарушение движения в локте, слегка укорачивается предплечье, и оно отечно около локтя.
При травме Галеацци отек и боли возникают в районе лучезапястного сустава, возникает деформация контуров лучевой кости под некоторым углом.
Все эти разновидности травм могут лечиться консервативно, а могут оперативно, в зависимости от тяжести травмы, наличия смещения, интерпозиции тканей и других факторов.
Симптомы перелома лучевой кости
Наиболее вероятны следующие симптомы при данной локализации травмы:
- Возникает боль в районе лучезапястного сустава;
- Появляется отек;
- В случае смещения костного отломка его можно прощупать на тыльной, или на ладонной стороне предплечья;
- Если смещения нет, то нет и деформации, а возникает только гематома;
- При попытке прощупать лучезапястный сустав появляется сильная боль, особенно на тыльной стороне;
- При попытке создать осевую нагрузку (например, при упоре ладонью) возникает резкая боль в области запястья;
- В случае если при переломе пострадали ветви лучевого нерва, то могут возникнуть симптомы поражения лучевого нерва. О них будет написано, когда речь пойдет об осложнениях.
В области предплечья может произойти несколько вариантов смещения:
- По ширине – костные отломки расходятся под действием травмирующей силы;
- Обломки растягиваются вдоль, и не соприкасаются друг с другом. В этом виновато сокращение мышц предплечья;
- Также смещение может быть угловым – обломок поворачивается, вследствие неравномерной тяги одной из мышечных групп.
Но смещение – не единственная неприятность, которая может произойти. Все – таки, мы имеем дело с двумя обломками. А вот в том случае, если имеется оскольчатый перелом, да еще на фоне остеопороза, при котором возникло значительное смещение отломков, с интерпозицией тканей – это всегда показание к оперативному лечению. Точно так же, если возник вколоченный осевой перелом, то требуется операция, иначе возникнет укорочение кости и нарушение работы сустава.
Диагностика переломы
Как лечить перелом лучевой кости?

Важно помнить, что срастание перелома лучевой кости предусматривает выполнение следующих условий:
- Точно свести отломки по линии излома;
- Плотно сжать их, чтобы исчез зазор;
- Максимально обездвижить отломки хотя бы на 2/3 срока иммобилизации.
Конечно, это – идеальные условия, и именно от них зависит как качество, так и срок срастания. Что обычно делают врачи при неосложненных типах переломов луча?
Вначале травматолог проводит анестезию места перелома. Для этого вполне достаточно 20 мл 1% раствора новокаина, и выполняет ручную закрытую репозицию отломков. Для этого предплечье сгибают, и создают противотягу в локтевую сторону по продольной оси за кисть. Такое положение нужно выдержать 10 – 15 минут. Это нужно, чтобы расслабилась нужная группа мышц, и не препятствовала репозиции. После этого отломок обычно легко смещается в сторону ладони и локтя.
Для того чтобы исчезла углообразная деформация, проводят сгибание кисти вместе с отломком в ладонном направлении, обычно на краю стола. После этого, при ладонном сгибании и легком отведении к локтю, накладывается гипсовая лонгета на тыл кисти. Она должна охватывать пространство от верхней трети предплечья и до пястно-фаланговых суставов, оставляя свободными только пальцы.
Разница в том, что здесь усилие и направление создается перемещением отломка в тыльную сторону, а не в ладонную. Чтобы предотвратить угловое смещение, все делают наоборот, то есть разгибают кисть под углом в 30 °, и так же накладывают гипсовую лонгету.
После того, как проведена репозиция, нужно убедиться, что все сопоставлено верно. Для этого выполняется рентгеновский снимок, а в сложных случаях (например, при винтообразной линии перелома) сама репозиция проводится под рентгеновским контролем.
К счастью, нечастым, но неприятным осложнением является травма или разрыв лучевого нерва. Это является показанием к срочной операции. Симптомами поражения являются:
- тыльное онемение кисти, и первых трех пальцев (от большого);
- каузалгия (жгучая боль на тыле кисти).
Тогда следует проводить оперативное лечение, иногда с привлечением нейрохирурга, если планируется применение операционных микроскопов и микрохирургическое вмешательство.
Чаще всего, удается восстановить целостность лучевой кости безо всяких разрезов, остеосинтеза и прочих видов операций. Но бывают случаи, когда без хирургической помощи не обойтись, и тогда нужна срочная госпитализация в травматологическое отделение. Ведь если пропустить несколько недель, то тогда способность концов кости к консолидации резко снижается, и возможно либо неправильное срастание, либо формирование ложного сустава. Существуют следующие абсолютные показания к операции при любом виде перелома:
Как лечить перелом луча во время ношения лонгеты и после снятия?
Важно соблюдать диету, с большим количеством белков, микроэлементов и витаминов. Больной должен в обязательном порядке получать творог, рыбу, яйца, мясо. Возможен прием витаминно – минеральных комплексов. С 10 – 15 дня после травмы рекомендовано применение препаратов кальция – в виде хлорида или глюконата.
Восстановительный период и его продолжительность
- Обычно трудоспособность возвращается через месяц после снятия гипса, или спустя 6 – 8 недель после травмы.
Срок срастания перелома лучевой кости руки со смещением зависит не только от варианта лечения, но и от возраста. Так, после репозиции смещенного перелома в молодом возрасте через 8 недель возможно полноценное выздоровление. А вот при постменопаузальном остеопорозе возможен и вдвое более продолжительный срок заживления.
Не следует думать, что в период ношения гипсовой лонгеты ничего нельзя делать. Это не так. Уже в раннем периоде после травмы применяются сеансы УВЧ. Именно для этого вида физиотерапии гипс не является преградой. Целью физиотерапии является уменьшение отека, боли. Проводят 6 – 8 сеансов по режиму слабого тепла с 3 – 4 дня после травмы. Продолжительность каждого сеанса около 10 минут.
Также показаны и диадинамические токи. Лонгета не является сплошной повязкой, и есть место для присоединения электродов. В комбинации с УВЧ диадинамотерапия хорошо обезболивает.
В том случае, если логнета имеет окно, то можно применять электрофорез с местными анестетиками, показаны сеансы магнитотерапии.
Лечебная гимнастика показана даже тогда, когда не снят гипс: ведь пальцы свободны. С 10 дня можно слегка напрягать мышцы, находящиеся под лонгетой (статические, или изометрические упражнения).
После снятия гипса очень важно ликвидировать гипотрофию мышц, нормализовать кровообращение в зоне перелома и окружающих тканей, и начать пользоваться лучезапястным суставом. В этом помогает лечебная гимнастика. Ее нельзя заменить никаким другим средством физиотерапии, поскольку движение – это жизнь.
Вначале выполняются пассивные движения, когда помогает другая рука, а затем – и активные. Затем применяют вновь методики электрофореза, например, с дибазолом, витаминами, лидазой. Это способствует улучшению нервной трофики и профилактике рубцов и спаек, особенно после операций. Применяют фонофорез, тепло – и светолечение, озокеритотерапию, аппликации парафина.
Если произошло несчастье, требуются меры первой помощи. Травмпункт – главное место, желательно очутиться в учреждении в кратчайшие сроки, для получения квалифицированной медицинской помощи, выполнения рентгена. Первую помощь полагается оказывать правильно, во избежание ухудшения ситуации.
Перелом, переломивший жизнь
При неудачном падении преимущественно страдают руки и ноги. Перелом ноги – явление нередкое. Летом на даче, в лесу, зимой на скользкой улице – везде человека подстерегает опасность травмироваться, виновником становится любое занятие – гимнастика, игра в футбол, урок физкультуры. Требуется знать симптомы переломов, для оказания помощи посторонним людям либо самопомощи. Для профилактики стоит носить ортез. Открыты санатории, где проводят процедуры выздоровления опорно-двигательного аппарата, выполняется физиотерапия, рядом медицинская помощь.
Ряд трудностей возникает, когда нарушается анатомическая целостность ноги. Повреждаются мягкие ткани, находящиеся рядом с травмированным местом. Нога способна пострадать неожиданно – зависит от места нагрузки, превысившей прочность кости, поддавшейся неожиданному и сильному давлению.
Травматологи советуют включать в рацион продукты, обогащенные кальцием и прочими полезными веществами, укрепляющими кости, периодически ездить в санатории, аккуратно заниматься физкультурой, носить ортез и использовать ходунки в виде профилактики.

Когда страдают кости
Если случился перелом ноги, симптомы и признаки варьируются, исходя от места поражения. Допустим, пострадали трубчатые кости. Значит, нанесена травма кости:
- малоберцовой;
- большеберцовой;
- бедренной.
В указанных случаях после перелома наблюдаются патологическая подвижность в месте перелома, заметно укороченной становится часть конечности, нога с заметной деформацией. Ощущается нестерпимая боль, если на поврежденную кость происходит нагрузка, на ногу опереться невозможно, боль носит ноющий непреходящий характер. Кожные покровы нарушены, приобретают синюшный оттенок, заметны кровоизлияния и отёки.
Берегите руки
К распространенным травмам относят перелом лучевой кости – часто происходит в бытовых условиях, однако риск возможно снизить, используя ортез.
В районе предплечья легко повредить кости, особенно при игре в футбол, зимой, падая на выпрямленную руку. Происходит лучевой перелом поближе к кистевому суставу.
Если лучевой перелом оказался открытым, первый симптом – заметны отломки костей, кожный покров нарушен. Если закрытый – начнётся отёк. Медицинская статистика убеждает, что лучевой перелом кости чаще случается без смещения.
При травме возможна травма лучевой кости с повреждением суставов. Больной получит лист нетрудоспособности, в котором указывается травма лучевой кости.
Выделяют разные виды повязок:
- антисептическая повязка;
- иммобилизирующая повязка;
- окклюзионная повязка.
Исходя из перелома, стоит определить подходящую повязку.
После снятия гипса, чтобы после лучевой травмы рука быстрее начала работать, потребуются лечебная гимнастика и массаж, лучезапястный ортез. Стоит пользоваться ходунками, потом – ездить в санатории.
Все зависит от степени тяжести
Бывают различные виды перелома, симптомы помогают медикам делить их на группы по степени тяжести.
- Неосложненный, кости относительно быстро срастаются, не вызвав патологических изменений.
- Полный либо неполный перелом ноги происходит со смещением либо без него.
- Закрытый перелом случается в мягких тканях.
- Если повреждены кожные покровы, кость вышла наружу, налицо – открытый перелом ноги.
Переломы вызывают большие осложнения: проявляется жировая эмболия, травмируются прочие органы, больной испытывает болевой шок, происходит инфицирование раны.
Место локализации играет большую роль, когда требуется принять срочные меры для экстренной помощи потерпевшему. Повреждена бедренная кость – вид травмы проксимального конца, переломы мыщелков бедра и диафизарные, перелом дистального конца кости. Повреждение голени – при травме страдают мыщелки большеберцовой кости, лодыжки. Если ушиблены стопы, значит, нарушены функции плюсневых костей, предплюсны или фаланги пальцев.
От специфической линии изломов обуславливаются возможные травмы стопы:
- поперечный перелом – линия расположилась поперечно кости;
- перелом продольный, если провести линию вдоль травмы;
- косой, когда возможно провести линию под углом к травмированной кости;
- винтообразный перелом – обнаруживается своеобразная линия, идущая по спирали.
Более сложные – переломы с осколками, в случае отделения от кости куска. Классифицируют по определенным категориям. Отрывной называется травма, когда оторвался маленький кусочек кости, не играет роли, использовался ли ортез для профилактики – риск для всех одинаков.
Кусок побольше либо несколько частей, отделившихся от основной кости, называют полифокальной травмой.
Случается, осколки входят друг в друга, значит, травма вколоченная. Освобождение от гипса предстоит нескоро.
Сложный перелом – оскольчатый: при получении раны кода образовались осколки от раздробленной кости. При раздробленной маленьких осколков гораздо больше. Компрессионная травма вызывает сжатие конечности. Все виды патологий требуют скорейшей помощи, долгого лечения с соблюдением предписаний врача. Когда врач разрешит, потребуется использовать ходунки, чтобы быстрее привыкнуть к ходьбе. Чтобы потом перелом не сказался на жизни, стоит ездить в специальные санатории несколько лет. Лист нетрудоспособности выпишут на долгое время.
Перед оказанием первой помощи при закрытом переломе, врач определит – вид произошедшего перелома, есть ли отломки, смещения кости. Если обнаружены осколки, нога сильно деформирована.
Правдивую информацию узнают после готовности снимка из рентген-кабинета, симптомы не дают точно определить – произошел сильный ушиб либо действительно случился перелом.
Различные переломы опасны для здоровья
Возможно распознать настоящий перелом, исследовав ногу. Конечность сильно изменила форму, опухла. При лёгком нажатии слышится хруст, в месте, где нет сустава, кость весьма подвижна.
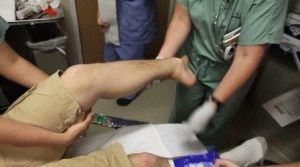
Если требуется помощь человеку с закрытым переломом ноги, которая сильно болит, требуется зафиксировать, потом дать обезболивающие лекарства. В качестве надежного фиксатора подойдут подручные вещи – ровная палка, неширокая прочная доска, твердый картон, остаток тонкой трубы. Полагается тщательно прикрепить к поврежденной ноге найденное средство, не слишком туго, оказав первую помощь, срочно доставить больного в травматологический пункт.
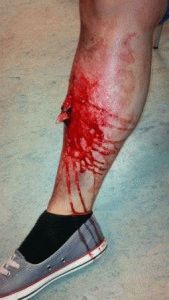
Если произошел открытый перелом ноги, травма намного опаснее, чем закрытый перелом. Вызвана сложность повреждением кости, мягких тканей. Поставить диагноз при указанном виде травмы для врача не представляется сложным. Кость видна снаружи, травмированное место сильно болит, обнаружен отёк и кровоизлияние. Если не обратиться к врачу, последствия предвидятся слишком плачевные.
Открытый перелом ноги отличается истечением крови, остановить которую проблематично. В качестве первой помощи смочите повязку, предотвращая прилипание и дальнейшее трудоёмкое отдирание от раны. По цвету возможно определить характер задетых сосудов. Если пострадали артерии, это понятно:
- по цвету крови: характерен алый цвет;
- по интенсивности: сложно остановить.
Рекомендуется поверх артерии наложить жгут.
Когда задеты вены, кровь приобретает тёмный цвет. Для остановки понадобится повязка, расположенная чуть ниже травмированного участка. Нельзя забывать о стерильности.
Чтобы оказать первую помощь пострадавшему, следует быстро найти длинную ровную палку, либо, как альтернатива – похожее приспособление, обмотать мягким материалом, аккуратно зафиксировать ногу, чтобы травмированный человек не смог конечностью шевелить. Положение тела и ноги обязаны иметь правильное физиологическое положение, больной не должен пытаться вставать.
Помните, рана открытая, легко внести инфекцию, о стерильности позаботиться придется. Рану по окружности желательно обработать: антисептические средства помогут. Потребуется правильно перевязать. Следите, чтобы повязка в итоге не оказалась прилипшей из-за крови, окажется больно убирать. Затем дать обезболивающие лекарства, срочно обратиться за квалифицированной помощью, дальнейшее лечение вправе осуществлять только врач.
Чтобы не навредить больному при оказании первой помощи, не стоит пытаться вправить кость самостоятельно, иначе процесс выздоровления затянется на долгое время.
Перелом надколенника вызывает расхождение отломков, нередко, по данным рентгена, до 0,5 см. Опорная функция бывает полностью утраченной. Чаще случается со спортсменами, играющими в футбол.
Лечение предвидится долгим и консервативным, придется проводить иммобилизацию в течение месяца, пациент сможет передвигаться, используя ходунки. После выздоровления не нужно забывать, что потребуется пару раз съездить в санатории.
Если потребуется оперативное вмешательство, приходится сшивать разорванные мышцы и связки, сближать отломки.
Если сломаны фаланги пальцев на ноге, действенная помощь – приложить лед к больному месту, чтобы облегчить боль и уменьшить появляющийся отёк. Потом необходима шина, чтобы поврежденная поверхность находилась без движения, больной не пытался вставать. В случае открытого перелома первая помощь выразится в необходимости остановки кровотечения. В указанном месте не отмечается крупных артерий, кровотечение сильным не будет.
Палец на ноге сломать просто во время спортивных занятий: футбол, гимнастика. Патологический процесс перелома пальцев обеих стоп возникает также по причине отдельных заболеваний, снижающих уровень прочности костей.
Переломы фаланг происходят при закрытом и открытом переломе, включая комбинированные. Лечение приходится проводить одновременно во всех пострадавших местах.
- в месте поражения при надавливании слышится хруст;
- функции пальцев полностью нарушены;
- появился отёк в повреждённом месте;
- острая боль, при попытке ходить боль становится сильнее;
- палец расположен в неестественном положении, патологически подвижен.
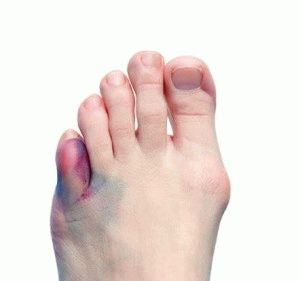
Затруднение в дистальной фаланге пальцев ног – боль не ощущается острой, как при переломе основной фаланги, что соединяется с костями стопы. Нередко человек не сразу обращается с бедой в больницу. Когда начинается сильный отёк стопы, распространяясь на соседние пальцы и стопу, палец становится синего цвета, обратившись в травмпункт и сделав рентген, становится понятно, что произошел перелом.
Опасен тип перелома, когда повреждается целостность бедренной кости. Перелом шейки бедра происходит в тонкой части – где проходит соединение тела кости и головки. После подобной травмы потребуется операция, лечение проходит длительно, но диагноз – не приговор, разработано множество методов облегчить реабилитацию.
Плоскостопие может спровоцировать маршевый перелом. Страдает плюсневая кость. Долгочасовой спорт, к примеру, футбол, многочасовая ходьба (военных на плацу), неудобная обувь, после которой нога будто горит, отекает тыльная сторона стопы – последствия указанного нарушения. Диагноз определяется после рентгена: на снимке виден участок маршевого перелома.
Характер назначаемого лечения врач определяет, исходя из формы болезни, выписывается лист нетрудоспособности. Маршевый перелом обязывает постельный режим, ходить будет тяжело, если пострадали обе стопы. Если заболевание носит хроническую форму, необходимы тёплые ванночки и массаж. После заживления – физиотерапия, как альтернатива – ходунки и санатории.
Кость таранная редко, но ломается. Лечение предусмотрено продолжительное, с оформлением больничного листа. Функции кости: перекинуть нагрузку с голени на прочие кости стопы, она принимает на себя тяжесть тела. Сломаться таранная кость способна во время падения человека с высоты, либо при игре в футбол, опираясь во время игры на обе пятки либо слишком активно опираясь на стопу. Лечение состоит из консервативных методов, хирургическое вмешательство – не редкость. Когда ломается таранная кость, возможно омертвение небольшого участка.
Перелом сесамовидной кости обычно зарабатывают спортсмены: баскетбол, бег, футбол – способны спровоцировать несчастье, неправильно ступать на пятки крайне опасно. Если виноват спорт, сесамоидит лечится легче, с применением ультразвука. После излечения поможет физиотерапия.
Перелом сопровождается болью в области сесамовидной кости, однако при рентгене у врача порой ворзникают сомнения в характере лечения. У избранных людей отмечается особое строение сесамовидной кости – она поделена на две части. Применяют сканирование – радиоизотопное, выполняют рентген. Больной не должен вставать. Меры первой помощи аналогичны прочим видам переломов.
Приходится пациентам, не обращая внимания на боль, давать нагрузку на ноги – в виде лечения, желательно в первое время ходить, применяя ходунки, после выздоровления использовать ортез. Санатории и физиотерапия помогут достичь нормы.
Гипсовая необходимость
Если пациент вовремя пошел к доктору, рентген показал, что действительно случился перелом, ногу закрепляют гипсом. Перед процедурой производится хирургическое вмешательство, нередко с вживлением металлического приспособления. Риск возрастает при неоказании первой помощи.
Верный старый метод, применяемый при переломе – гипс. Время нахождения на ноге напрямую зависит от тяжести раны и места инцидента. В гипсе установленные сроки вынуждены ходить травмированные люди, пока рентген не покажет заживление повреждения. Лучше временно поносить ортез, периодически делать ванночки.
Часто при игре в футбол травмируется голень. Когда пострадала голень без смещения, придется ходить в гипсе в пределах трёх месяцев. При смещении лечение затянется на 5 дополнительных недель.
Когда пострадала большеберцовая кость, гипс снимают после 4 месяцев. После перелома стопы накладывают гипс на полтора месяца, при смещении приготовьтесь ходить в гипсе до трёх месяцев. Как правило, у человека происходит стрессовый период. Позже требуется физиотерапия, придётся пользоваться ходунками. В ближайшее время активной физкультуры не предвидится.
Повреждённые фаланги пальцев срастаются гораздо быстрее – хватит 15 дней. После быстрого заживания стоит ходить с ортезом, делать солевые ванночки. Приведённые сроки условны, бывают различные отклонения в обе стороны.
Реабилитация поможет восстановить движения
перед наступлением желанного улучшения пройдёт не меньше 5 недель. После указанного срока допустимо опираться на ногу, давать нагрузку. Отдельные люди используют специальные ходунки, чтобы разработать неподвижную столько времени ногу. Атрофированные мышцы требуется восстановить, предоставляя ежедневную нагрузку. Отлично справляется с задачей ортез, разгружая и защищая поврежденную конечность. Стоит делать специальные ванночки для реабилитации. Продолжительность мероприятий решает врач.
Пора вспомнить про спорт. Ходьба, велотренажер, плавание помогут восстановить травмированную ногу. Про интенсивную физкультуру и активный спорт придется временно забыть. Лекарства не назначают, лишь в первое время во время основных процедур. Лечение заключается в назначении препаратов кальция и препаратов, восстанавливающих организм. Применяется физиотерапия.
Новейшая терапия далеко шагнула, умеет побыстрее заживить кость. Помимо гипса пациенту предлагаются репозиция костей (закрытая) и остеосинтез, причем с незаметными разрезами.
После продолжительного нахождения в гипсовых оковах, нога редко начинает нормально функционировать, приходится оказывать конечности посильную помощь, разрабатывая и тренируя. Часто занятия становятся стрессовой терапией, но иначе не получится.
Гимнастика поможет вернуть атрофированным мышцам эластичность и былую силу, восстановить процессы, замедлившиеся в суставах и кровеносных сосудах. Спорт поможет полностью убрать отёк.
Программа реабилитации разрабатывается для пациента индивидуально. В режим входит диета, ванночки с различными ингредиентами, массаж. Для длительного лечения потребуется лист нетрудоспособности, чтобы реабилитация проходила в нормальной спокойной обстановке.
Психосоматика нередко нарушена у травмированных людей: ограниченность движения, стрессовый измененный ритм жизни, непредсказуемость будущего – здоровье или инвалидность, влияет на эмоциональное состояние.
Психосоматика принимает разные формы болезни, прослеживаются единые симптомы: страх, эмоциональная возбужденность, психическая неуравновешенность, хроническая форма. Стресс и психосоматика заболеваний – губительны, доказано клиническими наблюдениями.
Для предупреждения повреждений в области коленного сустава, после снятия гипсовой повязки применение ортеза окажется спасительным, особенно после хирургического вмешательства.
Переломом голени называют нарушение костной целостности в данном участке нижней конечности. Затрагиваются, в частности, малая и большая берцовые кости, которые соединяют стопу с коленом. Непосредственный раскол происходит, в основном, в большеберцовой кости или же в обеих костях сразу.
Такая травма считается одной из наиболее распространенных. Именно поэтому каждому человеку необходимо знать, что является фактором риска травмы, как ее идентифицировать, как лечить. Важно распространять знания не только на самого себя, но и при травмах, происходящих с окружающими.
Перелом костей голени несет серьезную опасность, поскольку нередко приводит к осложнениям. Поэтому квалифицированная врачебная помощь является обязательным условием.
Разновидности травмы

Повреждения классифицируются по нескольким основаниям.
- По конкретному месту травмирования выделяют перелом костей голени в районе лодыжки, большой и/или малой берцовой кости (либо перелом обеих берцовых костей голени), мыщелков и возвышения между большой берцовой и мыщелком.
- В зависимости от вовлеченности конечностей в травму, может иметь место травма на одной или двух ногах. Во втором случае речь идет про так называемый бамперный перелом (название связано с самым распространенным механизмом получения повреждения – от удара бампером автомобиля).
- С учетом количества костных разломов принято говорить про единичный и множественный либо оскольчатый перелом голени. Именно множественными обычно бывают бамперные травмы.
- Линия разлома кости позволяет выделить прямые (горизонтальные), косые (диагональные), спиралевидные переломы. Линия располагается в месте падения на ногу тяжелого предмета или в месте удара.
- По вовлеченности в травму суставных элементов костей голени определяют внутрисуставные повреждения (участвуют мыщелки или лодыжки) и, соответственно, внесуставные (когда затронуты диафизы).
- Как и в случае с повреждениями других частей тела, переломы костей голени бывают открытыми, закрытыми, без или со смещением отломков костей.
В зависимости от вида перелома подбирается оптимальный формат лечения и подходы к реабилитации.
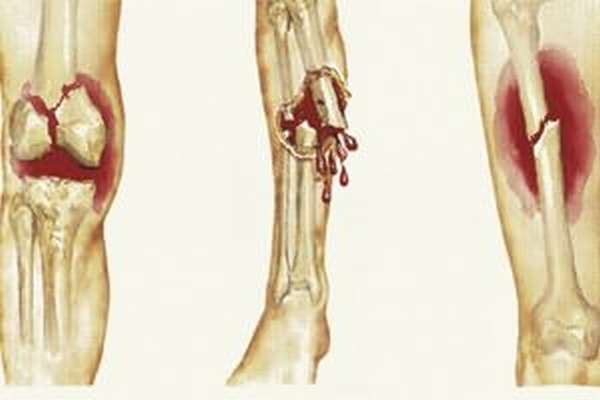
Обломки костей голени меняют положение, отклоняясь от естественного состояния. Перелом голени со смещением хорошо заметен внешне: характерен деформированный вид конечности, нога укорачивается, неестественно выворачивается.
В этом случае кости раскалываются, либо появляется трещина, однако обломки не смещаются. Внешне перелом голени без смещения идентифицировать невозможно, поэтому проверкой служит наличие ирридационного симптома. Суть проверки в том, что при переломе надавливание на голень в любом месте будет отражаться болью в зоне перелома.
Бывают случаи, когда происходит перелом левой и правой голени одновременно, причем из них первым будет замечено именно повреждение со смещением.
Разрыва кожи и мышц не происходит, сильное кровотечение не наблюдается, части сломанных костей (обломки) не видны. Однако при этом пострадавший не может поднять поврежденную конечность. Закрытый перелом голени вызывают прямые и непрямые удары, а также скручивания средней силы.
Характеризуется сильными и ярко выраженными проявлениями. Открытый перелом голени сопровождает кровотечение, разрыв мягких тканей, наружу выходят костные обломки. Пострадавший испытывает головокружение и общую слабость из-за потери крови. Часто встречается открытый перелом костей голени со смещением. Это крайне серьезная и опасная травма, которая требует скорейшего медицинского вмешательства.
Симптомы и причины перелома

Основные симптомы перелома голени различаются в соответствии с тем, какая из частей кости затронута. Общие признаки – это сильные болевые ощущения у пострадавшего человека, гиперемия, отек места травмы. Кроме того, при попытке движения поврежденной ногой слышится характерный костный хруст. Опора на травмированную ногу невозможна.
Ниже рассмотрим признаки конкретных видов нарушения костной целостности голени.
- локализация боли и отека в коленном суставе, сочленении,
- резкое усиление болей при любой попытке совершить движение,
- излияние крови в коленный сустав (гемартроз), увеличение его размера,
- подвижный наколенник,
- в случаях, когда происходит смещение костных отломков – поворот голени на сторону.
- острая боль в районе большой и малой берцовой кости,
- выраженная деформация конечности,
- отек в области тела кости голени (иногда – с гематомами, кровоизлиянием),
- укороченная конечность,
- отсутствие возможности двигать ногой, а при переломе большой берцовой кости – возможности опираться на ногу,
- характерный скрип частей кости друг от друга,
- при повреждении нервных путей – падение чувствительности конечности, отвисание стопы,
- при параллельной травме сосудов – синюшность, бледность, падение температуры конечности.
- боль и отечность концентрируются в голеностопе,
- нога в нижней части увеличивается в размере,
- движение голеностопа невозможно, активность ноги ограничена,
- гематома либо открытая рана,
- стопа развернута в неестественное положение,
- пострадавший не может опираться на ногу.
Окончательно подтвердит факт сломанной голени только врач – с помощью рентгена, магнитно-резонансной или компьютерной томографии.
Данная травма может стать результатом сильного удара или давления. Как правило, она происходит при автокатастрофах и иных чрезвычайных ситуациях, занятиях спортом или бытовых серьезных падениях. К травме приводит также резкое скручивание ноги при фиксированной стопе. Кроме того, по статистике в 5% случаев такое повреждение встречается при патологиях костной ткани (туберкулез, онкология, остеопороз, остеомиелит, врожденные дефекты).
Оказание первой медицинской помощи при травмах голени
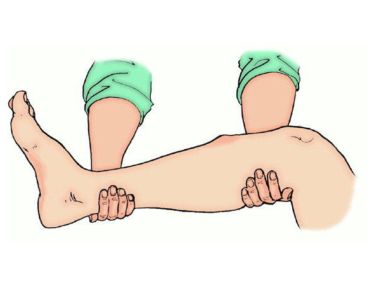
- Следует обеспечить пострадавшего любым обезболивающим (таблетки, внутримышечные инъекции).
- Освободить травмированную конечность от обуви и одежды. Если такие действия требуют значительного нарушения покоя ноги, то лучше их исключить.
- Если после перелома голени началось кровотечение, то оно должно быть остановлено, а рана обработана антисептическим средством.
- Обездвижить ногу в месте травмы и двух соседних суставов (за счет шины) до наложения гипса врачом. Шина накладывается с захватом области колена и голеностопа, степень фиксации конечности выбирается средняя – во избежание передавливания и излишнего расслабления. Фиксация поверх костных отломков запрещена.
- При переломе голени со смещением запрещены самостоятельные попытки возвращения костей в нормальное положение.
Оперативность доставки человека с переломанной ногой или двумя ногами в стационар является также определяющим фактором. Не исключено, что врачам пострадавшего необходимо будет оперировать немедленно.
Принципы лечения после травмы голени
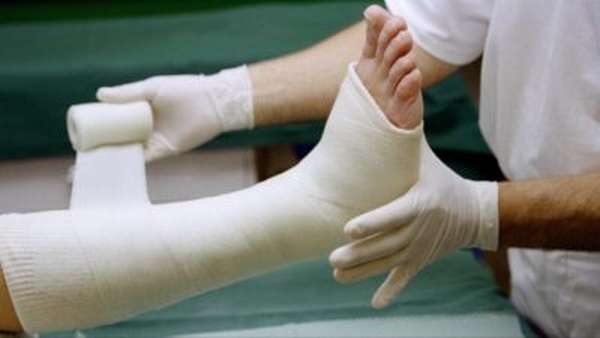
Лечить переломы голени положено с учетом специфики повреждения. Ниже поэтапно описан общий механизм для всех типов травм.
- Необходимо возвращение костных обломков на место. В медицине это называется репозицией. После перелома голени кости могут разойтись, сместиться, что приведет впоследствии к неправильному сращиванию. Вернуть голени анатомическую форму можно вправлением (консервативный подход) или операцией (открытый подход). Оперативное вмешательство используется, если у пострадавшего открытый и/или оскольчатый перелом костей голени. В сложных случаях для репозиции применяется скелетное вытяжение (экстензионный подход) длительностью не менее месяца.
- Для дальнейшего заживления и срастания кости потребуется фиксация. С учетом прочности и размера костей ноги обязательно используются специальные медицинские инструменты и аппараты – болты, шурупы, спицы, пластины, петли. В случае переломов с появлением осколочных обломков применяются аппараты Илизарова, Гофмана, Ткаченко и другие такие конструкции. Продолжительность фиксации составляет от нескольких недель до 1,5-2 месяцев.
- Последний этап, принцип лечения – это иммобилизация. Речь идет об обездвиживании ноги с помощью туторов, лонгетов, а также особых приспособлений. Часто врачи накладывают гипсовую повязку на 1 месяц или более. В целом этот период может занять до полугода.
При травмах проксимального отдела дополнительно к описанным мерам требуется пункция сустава для удаления скопившихся там крови и суставной жидкости. При серьезных проблемах с повреждением кожи есть вероятность заражения крови. В таких условиях может быть показана ампутация конечности во избежание развития гангрены.
На каждом из этапов разные подходы могут чередоваться и заменять друг друга по решению врача. Также для правой и левой ноги при их одновременном переломе часто используются разные формы лечения.
Переход к реабилитации допускается примерно через 2 месяца при переломах без смещения костей, через 3 месяца – при повреждениях со смещением и через 5-6 месяцев – при оскольчатых и спиральных травмах. Для людей преклонного возраста и маленьких детей период лечения по мере возможности сокращается. Общий прогноз зависит от хода и успешности лечения.
Реабилитация и период восстановления
Поскольку перелом костей голени относится к серьезным травмам, важно подходить к восстановительному периоду со всей серьезностью. Пациенту придется набраться терпения. После перелома голени реабилитации подлежит не только двигательная активность, но также и состояние мягких тканей на пораженном участке тела.
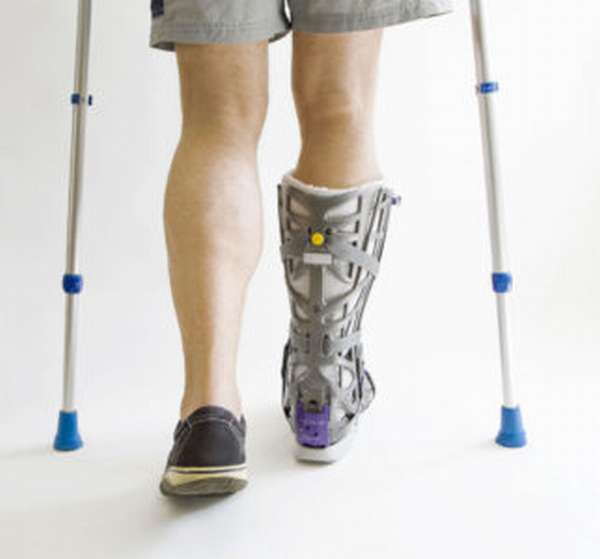
Восстановить все функции после перелома ноги можно с помощью массажа, физиотерапии, а также стандартной ЛФК и сбалансированного питания. Средняя продолжительность реабилитации составляет около месяца.
Главные цели этого этапа – устранение мышечной атрофии, приведение тела в тонус, восстановление нормального кровоснабжения конечности, а также разработка суставов и общее возвращение подвижности ноге.
Ежедневные растирания, переходящие в разминание и пощипывания позволяют устранить мышечную дистрофию, усиливают кровообращение, лимфоток, положительно влияют на заживление поврежденных тканей и подвижность в области суставов. Массаж начинают сразу после снятия гипса и проводят с использованием противовоспалительных кремов, мазей.
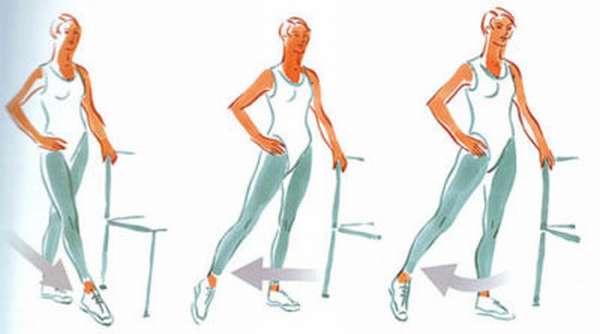
Упражнения необходимо делать ежедневно по 30-60 минут на протяжении всего периода реабилитации после перелома голени. Гимнастика выполняется лежа, сидя или стоя, в зависимости от состояния больного. Конкретный набор движений (махи, вращения, перекаты, ходьба обычная и на носках/пятках, велотренажер), количество подходов подбирает специалист.
Этот метод реабилитации является очень важным аспектом с точки зрения устранения воспалительных процессов и полноценного восстановления целостности тканей. Это также хороший способ улучшить метаболизм, укрепить иммунитет человека. Используются солевые и медикаментозные ванны, обертывания, электрофорез, УВЧ, УФ-облучение.
Правильный рацион служит дополнительным источником полезных веществ, которые способствуют общему восстановлению, укреплению организма. Рекомендовано питание продуктами с большим содержанием кальция и магния, а также легко усваиваемой натуральной пищей (овощи, фрукты, кисломолочные и молочные продукты, орехи, рыба). Дополнительной мерой выступает витаминотерапия (витамин С, Е, D либо поливитаминные комплексы).
Некоторое время после реабилитации пациентам предписывается ношение специальной обуви с использованием лечебного супинатора.
При переломе костей голени важно избежать следующих осложнений:
- заражение крови и закупоривание сосудов,
- нарушение нервных ходов,
- пападание к кровоток жировых тканей из кости (жировая эмболия),
- инфицирование тканей,
- деформация ноги,
- синдром ложного сустава, когда теряется двигательная возможность конечности,
- остеоартроз, остеомиелит.
Осложнения бывают результатом неправильно подобранного лечения, несвоевременно принятых мер реагирования или ошибок в процессе реабилитации. Поэтому пациенту надлежит внимательно отслеживать свое состояние совместно с врачом на всех этапах лечения.
Читайте также:


