Ревматоидная кисть деформации по типу бутоньерки
а) Молоткообразный палец. Эта деформация развивается при отрыве сухожилия-разгибателя от точки прикрепления к дистальной фаланге пальца. Такое повреждение может наступать вследствие прямой травмы пальца, однако чаще оно возникает при форсированном сгибании находящейся в положении разгибания дистальной фаланги пальца, например, при заправке простыни под матрас или попытке поймать летящий мяч.
Для исключения костных повреждений выполняется рентгенография пальца. При отрыве сухожилия с костным фрагментом и минимальном подвывихе дистальной фаланги лечение заключается в иммобилизации ДМФС в положении разгибания на протяжении шести недель. Оперативное лечение показано только при наличии значительного по размеру костного фрагмента (более 50% суставной поверхности) и подвывихе в ДМФС.
В остальных случаях оперативное лечение не рекомендуется, поскольку уровень осложнений после операции достаточно высок, а частота положительных исходов не велика.
При отрыве сухожилия без костного фрагмента лечение заключается в иммобилизации дистальной фаланги пластиковой шиной в положении разгибания на протяжении восьми недель с последующим использованием этой же шины в ночное время еще на протяжении четырех недель. Такое лечение оказывается эффективным даже при начале его через несколько недель после травмы. Положительного результата лечения удается добиться в подавляющем большинстве случаев.
Старые повреждения нуждаются в лечении только при наличии выраженной деформации пальца и значительном нарушении функции кисти. Вариантами оперативного лечения в таком случае будут артродез (при выраженных дегенеративных изменениях сустава) или реконструкция сухожилия.
б) Разрыв сухожилия длинного разгибателя первого пальца. Разрыв сухожилия длинного разгибателя первого пальца кисти может наступать вследствие его перетирания или ишемии в зоне лучезапястного сустава (например, при переломах Коллеса или ревматоидном артрите). Дистальная фаланга первого пальца принимает положение сгибания, пассивное разгибание ее сохранено, возможно также слабое активное разгибание ввиду сохранения зоны прикрепления мышц тенара к разгибательному аппарату пальца, однако активное разгибание пальца выше плоскости кисти (ретропозиция) невозможно.
Прямая реконструкция сухожилия обычно неэффективна, поэтому рекомендуется перемещение на первый палец сухожилия разгибателя указательного пальца. В 90% случаев после такой операции удается добиться удовлетворительных результатов.
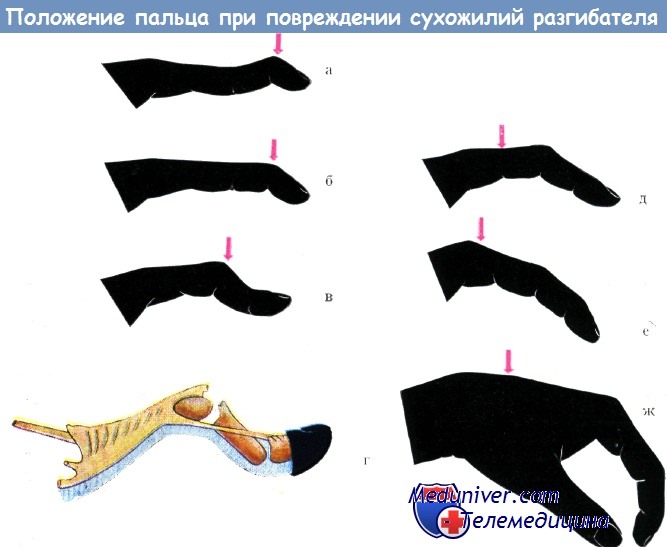
Характерное положение пальца при повреждении сухожилия разгибателя на различном уровне
в) Свисающий палец. Внезапная утрата активного разгибания пальца в ПФС обычно обусловлена разрывом сухожилия-разгибателя на уровне лучезапястного сустава (например, при ревматоидном артрите). Прямая реконструкция сухожилия в таких случаях зачастую оказывается невозможной, поэтому обычно рекомендуется фиксация дистальной культи сухожилия к соседнему сухожилию-разгибателю или перемещение сухожилий.
Иногда аналогичная деформация пальца бывает связана с разрывом коллатеральной связки ПФС вследствие ее контакта с остеофитом головки пястной кости или разрывом сагиттального пучка сухожилия, который централизует сухожилие относительно тыльной поверхности головки пястной кости.
г) Деформации типа Бутоньерки. Данное состояние представляет собой сгибательную деформацию ПМФС и разгибательную деформацию ДМФС, обусловленную разрывом или растяжением центрального пучка разгибательного аппарата пальца в зоне его прикрепления к основанию средней фаланги. Боковые пучки разгибательного аппарата при этом расходятся и головка проксимальной фаланги проникает в образовавшийся дефект как бутоньерка в петлицу воротника.
При выявлении деформации вскоре после травмы пальца обычно эффективна иммобилизация пальца в положении разгибания ПМФС на протяжении шести недель, ДМФС при этом должен оставаться свободным для осуществления в нем пассивных движений, направленных на предотвращение спаяния боковых пучков разгибательного аппарата с окружающими тканями. При открытых повреждениях центрального пучка разгибателя показано его восстановление, при этом сустав фиксируют спицей Киршнера на три недели.
При позднем обращении пациента в условиях, когда сформировавшаяся деформация все еще поддается пассивной коррекции, предложен ряд способов оперативного лечения (что говорит в первую очередь о том, что ни один из них нельзя считать достаточно надежным). Самым простым и, возможно, самым эффективным способом хирургического лечения является рассечение сухожилия разгибателя сразу проксимальнее зоны его прикрепления к дистальной фаланге пальца. Это позволит переместить разгибательный аппарат пальца в проксимальном направлении и увеличит объем разгибания в ПМФС с одновременным уменьшением выраженности разгибательной деформации в ДМФС.
Длительно существующие фиксированные деформации крайне сложно поддаются какой-либо коррекции, поэтому в таких случаях может быть лучше ничего не предпринимать.
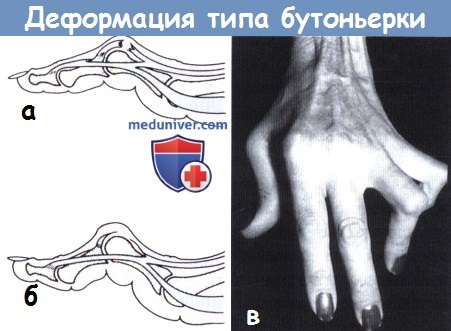
Деформация типа бутоньерки.
(а) При разрыве среднего пучка разгибательного аппарата пальца утрачивается способность только лишь активного разгибания в ПМФС.
(б) В последующем сохранившиеся боковые пучки разгибателя постепенно смещаются в ладонную сторону,
головка проксимальной фаланги проникает в дефект разгибательного аппарата как бутоньерка в петлицу воротника,
а ДМФС за счет тяги боковых пучков принимает положение переразгибания.
(в) Внешний вид деформации.
д) Деформации типа лебединой шеи. Эта деформация обратна только что описанной деформации типа бутоньерки и характеризуется переразгибанием в ПМФС и сгибанием в ДМФС пальца. Некоторые люди, в частности те, у которых имеет место генерализованная гипермобильность суставов, могут произвольно придавать пальцу описанное положение. Причин развития данной деформации достаточно много, при этом для них характерны два общих момента: нарушение баланса между разгибатель-ным и сгибательным аппаратом пальца в отношении движений в ПМФС и гипермобильность ладонной фасциальной пластинки.
Деформацию можно наблюдать при (1) гиперфункции разгибателей ПМФС (например, вследствие спазма или контрактуры собственных мышц кисти, при молоткообразной деформации пальца или при ладонном подвывихе в ПФС), (2) при недостаточности функции сгибателей ПМФС (слабость или повреждение поверхностного сгибателя пальца) или (3) при недостаточности ладонной фасциальной пластинки ПМФС (при ревматоидном артрите, генерализованной гипермобильности суставов или вследствие травмы). В отсутствии лечения деформация приведет к вторичной контрактуре собственных мышц кисти, а затем и контрактуре ПМФС, что в значительной мере затруднит коррекцию деформации или сделает ее невозможной вовсе.
Тактика лечения зависит от причин, лежащих в основе деформации, и от того, фиксирована деформация или нет. Если деформация поддается пассивной коррекции, то бывает достаточно иммобилизации пальца 8-образной повязкой в положении небольшого сгибания ПМФС. Если такой метод оказывается эффективным, однако плохо переносится пациентом, показан тенодез ПМФС, заключающийся в фиксации одной из ножек сухожилия поверхностного сгибателя пальца к проксимальной фаланге для предотвращения переразгибания в ПМФС либо перемещении одного из боковых пучков разгибателя в ладонную сторону так, чтобы он стал сгибателем, а не разгибателем ПМФС. При контрактуре собственных мышц кисти выполняют их релиз.
При фиксированной деформации может быть эффективна аккуратная редрессация пальца с последующей временной фиксацией ПМФС в положении легкого сгибания спицей Киршнера. Если деформация не фиксирована, то возможен релиз боковых пучков разгибательного аппарата от центрального. Кожу на тыле пальца после операции можно не ушивать. Если в основе деформации лежит молоткообразная деформация пальца, показано лечение именно ее согласно принципам, описанным выше.
При выраженном нарушении функции пальца и отсутствии эффекта от описанных выше мероприятий выполняют артродез ПМФС в более или менее функционально приемлемом положении.
В большинстве случаев РА протекает по типу хронического воспалительного полиартрита. При этом вся коварность РА заключается в том, что инициирование заболевания (продромальный период) сопровождается медленным (от нескольких недель до нескольких месяцев) развитием неспецифической симптоматической картины с вовлечением как суставов, так и других систем органов. Так, у 55-65% на начальном этапе развития РА могут отмечаться повышение утомляемости, недомогание, дискомфорт, общая слабость, анорексия, снижение массы тела, диффузные мышечные боли, опухание кистей рук с последующим более поздним присоединением симптомов синовита (воспаления синовиальной оболочки суставов).
Ретроспективно пациенты первоначально отмечают признаки воспаления в одном суставе, а вскоре и других периферических суставах. Подобная асимметричная презентация на первоначальном этапе заболевания встречается примерно у 1/3 пациентов, однако вскоре после этого короткого периода асимметрии течение РА ассоциируется симметричным поражением одновременно нескольких периферических суставов, прежде всего, кистей рук, запястья, колен и стоп. Следует отметить, что именно подобная симметрия отличает РА от большинства других ревматических заболеваний (артритов), в частности от серонегативных спондилоартропатий. В то же время причина симметричности суставного синдрома при РА остается до настоящего времени неизвестной.
Примерно у 8-15% пациентов начальная фаза РА характеризуется более острым течением с быстрым присоединением симптомов полиартрита с сопутствующими конститутивными симптомами, в том числе повышение температуры 17 , развитием спленомегалии и лимфаденопатии. Пик симптоматической картины достигается в течение нескольких дней. В некоторых редких случаях наступление этих симптомов может отмечаться в какое-то определенное время или в момент физической активности, например, в момент открывания окна или занятия спортом.
Наличие утренней скованности в суставах у пациентов является критическим симптомом артропатии воспалительной природы. При этом скованность в суставах может предшествовать развитию болевого синдрома и, вероятно, обусловлена накоплением жидкости в тканях воспаленного сустава в период сна. После пробуждения и некоторого периода двигательной активности жидкость покидает суставные ткани и вместе с продуктами воспаления удаляется через венулы и лимфатические сосуды в циркуляторное русло, что в конечном итоге приводит к восстановлению подвижности сустава. Как правило, на начальных этапах развития РА утренняя скованность в суставах сохраняется в течение 30-45 мин.
Суставные проявления РА. На этапе инициирования РА боль (усиливающаяся при движении), припухлость (Рисунок 15) и болезненность (при пальпации) в области воспаленных суставов может носить плохо локализованный характер. Однако в последующем эти симптомы, а также скованность в суставах по утрам, ограничение их подвижности, локальное повышение температуры (тепло) и покраснение (редко) являются важнейшими клиническими признаками синовиального воспаления. Снижение физической активности, вызванной болью и воспалением в суставах, а также потеря трудоспособности у пациентов уже на раннем этапе развития РА указывает на наличие его более агрессивной формы.
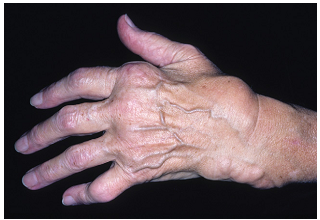
Рисунок 5. Типичные деформации суставов кистей рук у пациентов с ревматоидным артритом: выраженная припухлость кисти и вздутие мышцы-разгибателя в области запястья, указывающие на пролиферативный характер заболевания (Hochberg M.C., Rheumatology, 2011)
Как правило, в суставном синдроме на фоне РА задействованы следующие суставы: метакарпофалангеальные (пястно-фаланговые), проксимальные межфаланговые, плюснефаланговые, лучезапястные суставы (Таблица 16, Рисунок 6). Симптомы воспаления крупных суставов могут также отмечаться на фоне РА, однако они присоединяются в более поздний период (после небольших суставов), что указывает на то, что синовит крупных суставов, например, коленных, остается длительное время асимптоматичным. Существует утверждение, что суставы, для которых значения соотношения площади (см2) синовиальной мембраны к площади гиалинового суставного хряща высоки, в условиях воспаления (РА) поражаются первыми.
Таблица 16. Распределение пациентов с РА по типу пораженных суставов (Guerne P-A, Weisman MH, 1992)*
Число пациентов (%)
Пястно-фаланговые и проксимальные межфаланговые суставы
"Движение - это и есть жизнь". Одна из самых часто произносимых фраз, но, к большому сожалению, люди с ревматоидным артритом, только подумав об этом, испытывают чувство боли.
Что такое ревматоидный артрит?
Ревматоидный артрит (РА) — это заболевание, известное с древних времён, первые следы которого были обнаружены ещё в 4500 году до н.э. на скелетах индейцев, живших на территории Америки. Представляет собой заболевание системного характера, преимущественно поражающее мелкие суставы, чаще кисти, неизвестного происхождения с весьма сложным аутоиммунным генезом.
Наиболее чаще поражает женщин, нежели мужчин (соотношение 1:2.5 или 1:3). Встречается абсолютно в разных возрастных группах, но особенно в возрасте 30 — 45-ти лет. Всего в мире поражено около 50 — 60-ти млн. человек, и с каждым годом их число стремительно приумножается.
Первым человеком, описавшим ревматоидный артрит, стал О. Ж. Ландре-Бове, но он считал его лишь разновидностью другой патологии суставов — подагры.
Факторы, провоцирующие появление ревматоидного артрита
К данным факторам могут относиться:
- инфекционные агенты — вирусы паротита, краснухи, гепатита В, герпеса (Herpes zoster и др.), Эпштейна-Барра, кори, ретровирусной инфекции;
- переохлаждение или солнечный удар;
- стрессовые ситуации;
- эндокринная патология;
- приём некоторых лекарственных средств — колхицина, иммунодепрессантов после пересадки органов и др.;
- аутоиммунные процессы, обусловленные генетической предрасположенностью;
- курение. Учёными совсем недавно была доказана связь между курением и артритом. Важен отказ от курения особенно у людей первой линии родства, если в семье были случаи ревматоидного артрита.
Долгое время обсуждался вопрос о роли неизвестного инфекционного организма, который мог бы вызывать РА, ведь об этом свидетельствует бурный рост скорости оседания эритроцитов. Но назначение антибактериальной терапии никаких результатов не дало, поэтому от данной теории пришлось отказаться.
Коротко о механизме возникновения
Помимо перечисленных факторов в поддержании деструкции (разрушения) суставов играют роль такие вещества, как металлопротеиназа (стромелизин), субстанция Р, анафилотоксины С3а, факторы фибринолиза и др. Висцеральные проявления, т.е. поражение внутренних органов связаны с активацией комплемента (система, отвечающая за иммунный ответ) и поражением микроциркуляторного русла из-за образованных иммунных комплексов. Они формируются за счёт взаимодействия белковых клеток иммунной системы (IgG) с ревматоидными факторами, которые представляют собой иммуноглобулины с патологически изменёнными участками.
Виды ревматоидного артрита
Отмечается тяжёлым вариантом течения, может развиться даже цирроз печени. Характеризуется увеличением селезёнки, лимфатических узлов, пигментацией кожи, анемическими проявлениями (бледность кожного покрова, головокружение, обморочные состояния, снижение гемоглобина и др.), резким похудением, повышением температуры тела до высоких цифр.
Проявляется ревматоидным артритом и сочетаемым с ним пневмокальцинозом (отложение солей кальция в лёгких). Чаще заболевают работники горнодобывающей промышленности, шахтёры, ввиду специфичности их труда. Отмечается тяжёлое течение артрита и поражение лёгких.
Чаще возникает в юношеском возрасте (ювенильный артрит) и характеризуется специфической сыпью эритематозного характера, чаще возникающей на верхних конечностях, лице; увеличенными лимфатическими узлами различной локализации, лихорадкой, повышением скорости оседания эритроцитов и лейкоцитозом (увеличением лейкоцитов). Ревматоидный фактор при этом не определяется.
Явления артрита отступают на второй план, но становятся выраженными повышение цифр температуры до высоких значений, сильная мышечная слабость, потоотделение, анемия.
Заболевание начинается очень бурно, суставы становятся опухшими, воспалёнными. Также возникает лихорадка, появляется сыпь полиморфного характера, возможно увеличение печени, различные нарушения сердечного ритма.
Первые симптомы ревматоидного артрита
Для ревматоидного артрита характерен так называемый продромальный период (от первых симптомов), который длится от пары недель до нескольких месяцев. Он характеризуется:
- заметной потерей массы тела;
- повышенной утомляемостью;
- снижением аппетита;
- субфебрильной температурой тела (в промежутке от 37 до 37.5 градусов);
- периодическими болями в суставах, особенно кистей обеих рук (довольно часто при колебаниях атмосферного давления);
- бессонницей;
- умеренными проявлениями анемии (головокружением, предобморочными состояниями и др.);
- увеличением скорости оседания эритроцитов.
7 самых серьёзных деформаций суставов при ревматоидном артрите
К несчастью, руки людей, страдающих такой тяжёлой патологией, как ревматоидный артрит, очень сильно видоизменяются, и человек просто теряет способность самостоятельно одеваться, становится тяжело и больно брать ложку, вилку и другие столовые приборы, а о профессиональной деятельности и вовсе забывает навсегда.
Кисти и стопы людей приобретают следующие формы:
Кроме этого, поражение суставов характеризуется значительной утренней скованностью (затруднение и болезненность суставов) более 1 часа. Большой палец крайне редко поражается при ревматоидном артрите. При его повреждении стоит искать другую причину артрита.
Также редко поражаются и такие суставы, как:
- грудино-ключичный;
- перстнечерпаловидный;
- акромиально-ключичный.
Довольно часто поражается височно-нижнечелюстной сустав. Проявляется болью при открывании рта при попытке покушать, ограничением движений нижней челюсти.
Поражение различных органов при ревматоидном артрите
Ревматоидный артрит — это мультисистемное заболевание, которое может поражать всевозможные органы и ткани человеческого организма, не останавливаясь лишь на повреждении суставов.
Основными симптомами будут являться:
- подкожные кровоизлияния (экхимозы);
- повышенная ломкость ногтей, реже — выпадение волос;
- образование ревматоидных узелков в 3% случаев — грамотный врач только по этому образованию способен выставить верный диагноз. Узелки подвижны, безболезненны, плотной консистенции, размером до пары сантиметров. Появляются на разгибательных отделах локтевых суставов и суставах кисти, намного реже в лёгких, мозге, сердце. Количество может достигать от 1-го до 10-ти штук;
- омертвение (некроз) мягких тканей в околоногтевой зоне;
- кожные изъязвления.
Присутствует примерно у 70% людей с ревматоидным артритом. В процесс вовлекаются чаще мышцы, которые прилегают к поражённым суставам. Постепенно снижается мышечной тонус, способность к сокращению, появляется слабость в мышечном аппарате, уменьшаются их функциональные возможности. Это всё приводит к атрофическим процессам в мышцах и дополнительному деформированию суставов. В тяжёлых случаях наблюдается некроз участков мышц.
Воспалительный процесс аутоиммунной природы или васкулит является одним из характерных проявлений ревматоидного артрита. В его основе лежит панартериит — воспаление всех слоёв стенок артерий. Повреждение сосудов чаще отмечается у мужчин. Возможно поражение сосудов кишечника, лёгких, почек, сердца. Особенно часто поражаются сосуды пальцев рук — дигитальный артериит. Также характерна пальпируемая пурпура — скопление крови под кожей, в слизистых оболочках или мягких тканях.
Своеобразной мишенью для ревматоидного артрита в дыхательной системе является промежуточная (интерстициальная) ткань лёгких и плевра — оболочка, выстилающая грудную полость и покрывающая лёгкие и другие органы. Развиваются плевриты сухого или выпотного характера и пневмонии — воспалительные процессы, в результате которых участки лёгких замещаются бесполезной соединительной тканью (формируется пневмосклероз), а на плевре откладываются очаги фибрина (плеврофиброз). Также возможно развитие бронхоэктазов (мешотчатых образований бронхов) и бронхиолитов (диффузных, облитерирующих, фолликулярных) — воспаления бронхиол. Тяжёлым выражением болезни считается отложение в лёгких специфического белка амилоида с развитием заболевания — амилоидоза.
Специфических проявлений нет, а обычные часто ассоциированы с приём противовоспалительной терапии. Возможны:
- эрозивные поражения различных локализаций желудочно-кишечного тракта;
- незначительное увеличение печени (гепатомегалия);
- метеоризм — вздутие живота из-за повышенного образования газов;
- ноющие боли или чувство тяжести в животе;
- изжога, отрыжка, тошнота;
- снижение аппетита.
Возникают редко и проявляются воспалительными изменениями в виде миокардита, перикардита, эндокардита. Значительно реже поражаются сосуды сердца с развитием коронарного артериита (воспаление артерий, питающих сердечную мышцу) и гранулематозного аортита (поражение аорты).
Одной из наиболее частых причин смерти при ревматоидном артрите является амилоидоз почек. При этой патологии из-за длительного воспалительного процесса накапливается белок амилоид, значительно нарушающий функцию почек с развитием почечной недостаточности. Он также способен откладываться в селезёнке, кишечнике, головном мозге, сердце. Кроме этого, развивается гломерулонефрит — специфические воспалительные изменения в клубочках почек.
Характеризуются развитием парезов и параличей различных частей тела (ослабление или полная утрата движений), нарушением процессов терморегуляции, головокружениями, повышенным потоотделением и др. Связаны с аутоиммунным поражением сосудов, питающих головной и спинной мозг.
Диагностика ревматоидного артрита
Но, к сожалению, диагноз выставляется спустя несколько месяцев или даже лет после начала заболевания ввиду неспецифических проявлений данной патологии.
Также в диагностике используют:
- проведение ревмопроб (С-реактивный белок, ревматоидный фактор, антистрептолизин-О). Является обязательным методом. С-реактивный белок повышается при всех воспалительных явлениях в организме;
- анти-ЦЦП (циркулирующий цитруллиновый пептид). Высоко специфический показатель, который определяется у 85 — 90% пациентов с РА;
- общий анализ крови. Возможно снижение гемоглобина, повышение скорости оседания эритроцитов, лейкоцитов, тромбоцитов, эозинофилов. Снижение уровня нейтрофилов (нейтропения) — признак синдрома Фелти;
- определение уровня антинуклеарных антител — повышение отмечается примерно в 40% случаев;
- уровень HLA-DR4. Является маркером тяжёлого течения ревматоидного артрита и плохого прогноза;
- магнитно-резонансная томография — наиболее чувствительный метод для определения воспаления синовиальной оболочки сустава (синовита) даже в дебюте заболевания;
- компьютерная томография — для оценки поражения лёгких;
- УЗИ сердца — для диагностики сердечно-сосудистой патологии;
- артроскопия — специальным прибором (артроскопом) внедряются в полость сустава и оценивают его состояние изнутри;
- рентгенография суставов — для определения стадии поражения.
Современное лечение ревматоидного артрита. Основные группы препаратов
Современное лечение РА заключается в назначении:
Что такое серопозитивный и серонегативный артрит?
Если в крови определяется более 25 МЕ (международных единиц) ревматоидного фактора, ревматоидный артрит считает серопозитивным. В противном случае — серонегативным. Наличие данного фактора свидетельствует о неблагоприятном течении и прогнозе заболевания. Этот фактор может присутствовать в небольшом количестве и в норме, например, после перенесённых инфекционных патологий.
Ревматоидный артрит и беременность
Лечение базисными противоревматическими препаратами может привести к серьёзным проблемам со здоровьем будущей матери, а также даже к бесплодию. Поэтому диагноз ревматоидный артрит является трагедией для женщин, планирующих семью. Есть два варианта развития событий:
- В редких случаях отмечается спонтанная ремиссия заболевания при зачатии. Также хотелось отметить, что длительное кормление грудью считается профилактикой для развития ревматоидного артрита (снижает риск в два раза).
- Но всё же намного чаще идёт лишь прогрессирование заболевания с ухудшением симптоматики, и встаёт вопрос о прерывании беременности.
В любом случае, выбор всегда остаётся за нашим прекрасным полом.
Заключение
С появлением современных препаратов для лечения ревматоидного артрита он уже не считается такой грозной патологией. Базисное лечение намного снизило процент инвалидизации и заметно улучшило качество жизни пациентов. Поэтому помните, чем раньше начато лечение, тем быстрее вы сможете вернуться ко всем радостям жизни.
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Поражение суставов в начальной стадии РА может быть нестойким. Иногда у больных развивается спонтанная ремиссия с исчезновением суставного синдрома. Однако через некоторое время патологический процесс вновь возобновляется с поражением большого количества суставов, боли становятся более сильными, требующими назначения НПВП или глюкокортикоидов.
Типичным для РА является симметричное поражение пястно-фаланговых, межфаланговых проксимальных и II—V плюснефаланговых суставов. В дальнейшем в патологический процесс вовлекаются лучезапястные, коленные, плечевые, тазобедренные, локтевые, голеностопные суставы, суставы предплюсны, шейный отдел позвоночника, а также височно-нижнечелюстные суставы. В начальной стадии заболевания боли возникают лишь при движениях, однако по мере его прогрессирования они беспокоят пациентов и в покое. Развивается припухлость и покраснение кожи над пораженными суставами, скованность движений и, как следствие, нарушение функции суставов. Как правило, в процесс вовлекаются сухожилия, суставные сумки, мышцы и кости. Развивается атрофия мышц на дорсальной поверхности кистей.
Утренняя скованность является одним из важнейших симптомов РА и является диагностически значимой, если ее продолжительность составляет более одного часа. Одной из причин развития утренней скованности является нарушение нормального ритма выработки гормонов надпочечников со смещением пика их продукции на более поздний период суток, а также аккумуляция цитокинов в отечной жидкости воспаленных суставов во время сна.
У больных РА наблюдается ограничение активных и пассивных движений в пораженных суставах как проявление защитной реакции в связи с болевым синдромом, а также в результате развивающихся мышечных контрактур. Прогрессирующий воспалительный процесс в суставах приводит к значительному ограничению их подвижности, развитию суставных девиаций, деформаций и анкилозов.
Суставные деформации появляются в результате распространения воспалительного процесса на суставной хрящ и костные сегменты, а также развития контрактур близлежащих мышц. Из-за растяжения суставной капсулы и связок развиваются подвывихи суставов.
Анкилозы образуются в результате разрушения хряща и формирования между субхондральными костными структурами обоих эпифизов соединительнотканных (фиброзный анкилоз), а затем костных элементов, окончательно фиксирующих сустав (рис. 4.3). Развивающиеся анкилозы существенно ограничивают подвижность больного и приводят к развитию выраженной функциональной недостаточности суставов.
Этому способствует также развитие теносиновитов разгибателя пальцев на тыле кисти и длинного разгибателя большого пальца. Кроме того, на сухожилиях могут формироваться ревматоидные узелки, вызывающие сильные боли при сгибании пальцев. Теносиновит кисти может сопровождаться синдромом запястного канала с признаками компрессионной нейропатии. Нарушает функцию кисти и формирующаяся контрактура большого пальца.
Воспалительное поражение локтевого сустава приводит к ограничению движений с последующим образованием контрактуры в положении полусгибания и полупронации, возможно ущемление локтевого нерва с развитием парестезии зоны иннервации.
Для поражения плечевого сустава характерна его припухлость, болезненность при пальпации, активных и пассивных движениях, нарушение подвижности с последующим развитием мышечной атрофии. В воспалительный процесс вовлекается не только синовиальная оболочка сустава, но и дистальная треть ключицы с развитием бурсита, синовиальные влагалища и мышцы плечевого пояса, шеи и грудной клетки. Иногда наблюдается передний подвывих плечевой кости из-за развивающейся слабости суставной сумки.
Тазобедренный сустав при РА вовлекается в патологический процесс сравнительно редко (рис. 4.5). Его поражение проявляется болевым синдромом с иррадиацией в паховую или нижние отделы ягодичной области и ограничением внутренней ротации конечности. Наблюдается тенденция к фиксации бедра в положении полуфлексии. Развивающийся в некоторых случаях асептический некроз головки бедренной кости с последующей протрузией вертлужной впадины резко ограничивает движения в тазобедренном суставе и требует проведения эндопротезирования.
Артрит коленных суставов проявляется их болезненностью при выполнении активных и пассивных движений, дефигурацией из-за развивающегося синовита, при пальпации в таких случаях определяется баллотирование надколенника. За счет высокого внутрисуставного давления нередко образуются выпячивания заднего заворота суставной сумки в подколенную ямку (киста Бейкера). Для облегчения болей пациенты иногда стараются держать нижние конечности в состоянии сгибания, что может приводить с течением времени к появлению сгибательной контрактуры, а затем и анкилоза коленных суставов (рис. 4.7). Нередко формируется вальгусная (варусная) деформация коленных суставов.
Суставы стоп, как и кистей, вовлекаются в патологический процесс достаточно рано, что проявляется не только клинической картиной артритов, но и ранними изменениями на рентгенограммах стоп и кистей. Более характерно поражение плюснефаланговых суставов II—IV пальцев стоп с последующим развитием их дефигурации за счет множественных подвывихов и анкилозов (рис. 4.8, см. цвета, вклейку). У больных также часто формируется hallux valgus. Поражение голеностопного сустава проявляется его болезненностью и отеком в области лодыжек.
Поражение суставов позвоночника, как правило, не сопровождается их анкилозированием, но характеризуется болезненностью, особенно в шейном отделе, и развитием ригидности. Иногда наблюдаются подвывихи атлантоосевого сустава, еще реже — признаки компрессии спинного мозга.
Крестцово-подвздошные сочленения при РА поражаются крайне редко, а признаки сакроилеита выявляются только при рентгенологическом исследовании.
Читайте также:


