Перелом ладьевидной кости кисти армия
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
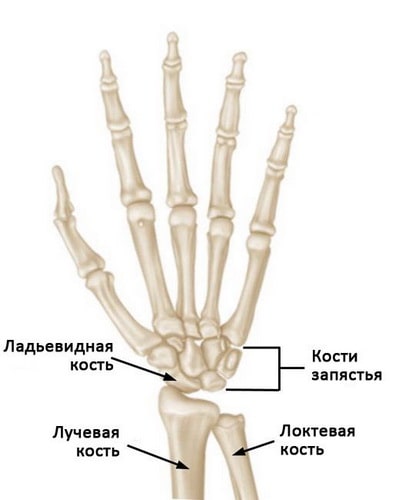
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
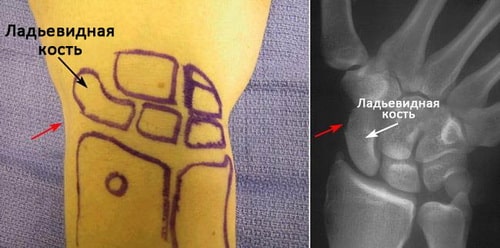
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
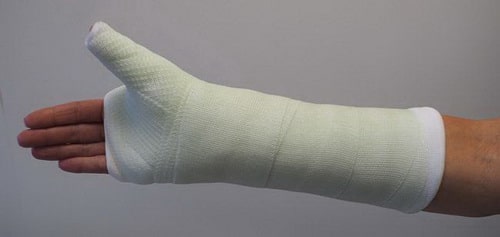
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
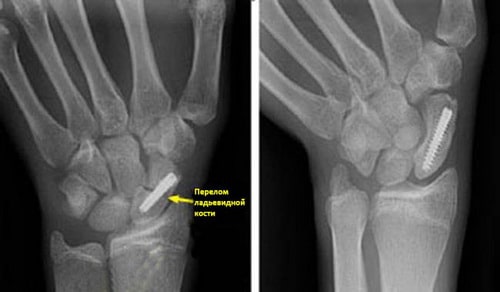
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2016
Общая информация
Перелом ладьевидной кости, костей запястья нарушение целостности кости, вызванное физической силой или патологическим процессом ладьевидной кости, костей запястья [1].
Соотношение кодов МКБ-10 и МКБ-9:
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| S62.0 | Перелом ладьевидной кости кисти. | 79.13 | |
Дата разработки/пересмотра протокола: 2016 год.
Пользователи протокола: врачи/фельдшеры скорой медицинской помощи, врачи общей практики, хирурги, травматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |


Классификация
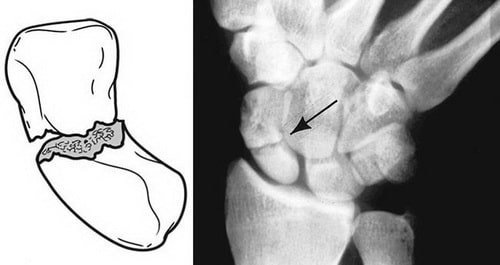
Классификация [1]
Переломы ладьевидной кости:
Класс А: переломы средней трети;
Класс Б: переломы проксимальной трети;
Класс В: переломы дистальной трети;
Класс Г: переломы бугорка.
Рисунок-1. Классы переломов ладьевидной кости.

Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы и анамнез
Анамнез:
· указание на травму.
Лабораторные исследования: нет.
Инструментальные исследования:
· рентгенограммы костей запястья в трех проекциях (переднезадней, боковой и полупрофильной) – линии переломов: поперечные, косые, спиральные, продольные, краевые внутрисуставные и внесуставные.
Диагностический алгоритм: 
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы и анамнез: см. амбулаторный уровень.
Физикальное обследование: см. амбулаторный уровень.
Лабораторные исследования: нет.
Инструментальные исследования: см. амбулаторный уровень.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· общий анализ крови;
· кровь на микрореакцию;
· определение группы крови;
· определение резус-фактора;
· общий анализ мочи;
· рентгенография лучезапястного сустава в двух проекциях
· определение времени свертываемости.
Перечень дополнительных диагностических мероприятий:
· глюкоза крови;
· ЭКГ;
· биохимический анализ крови (билирубин общий АЛаТ, АСаТ, мочевина, креатинин, белок общий).
Дифференциальный диагноз
Лечение
| Ванкомицин (Vancomycin) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Линкомицин (Lincomycin) |
| Прокаин (Procaine) |
| Трамадол (Tramadol) |
| Цефазолин (Cefazolin) |
| Цефтазидим (Ceftazidime) |
| Цефуроксим (Cefuroxime) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
Лечение переломов ладьевидной кости, костей запястья требует полной и непрерывной иммобилизации до полной консолидации перелома, которая контролируется лучевыми методами исследования. При переломе без смещения проводится иммобилизация лучезапястного сустава и первого пальца с небольшим отведением в течение 2 месяцев, пока перелом срастается.
NB! Если перелом ладьевидной кости происходит без смещения отломков, то линию перелома на рентгенограмме можно и не увидеть. При любой травме кисти выполняется шинирование на 10 дней, на 10-й день повторить.
NB! Если имеется смещение отломков, присутствует риск асептического некроза, то рекомендуется хирургическое лечение перелома.
Немедикаментозное лечение:
· режим 2;
· стол №15.
Медикаментозное лечение: для купирования болевого синдрома применяются ненаркотические анальгетики
· кетопрофен;
· кеторолак.
Показания для консультации специалистов:
· консультация невропатолога: при наличии неврологической патологии;
· консультация терапевта: при изменениях на ЭКГ.
Профилактические мероприятия
Профилактика травматизма:
· соблюдение правил техники безопасности в быту и на производстве;
· соблюдение правил дорожного движения;
· соблюдение мер по профилактике уличного травматизма;
· создание безопасной среды на улице, в быту и на производстве (гололедица, установление дорожных знаков и.т.д.);
· проведение информационно-разъяснительной работы среди населения о мерах профилактики травматизма.
Мониторинг состояния пациента:
· индивидуальная карта наблюдения пациента.
Индикаторы эффективности лечения:
· купирование болевого синдрома;
· стабильный остеосинтез репонированных костных отломков;
· консолидация перелома;
· восстановление функции кисти.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб и анамнеза, клиническая диагностика повреждения;
· физикальное обследование.
Медикаментозное лечение:
Первая помощь при переломе ладьевидной кости руки: 
Обезболивание ненаркотические анальгетики:
· кеторолак;
· кетопрофен.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
Лечение переломов ладьевидной кости требует полной и непрерывной иммобилизации до полной консолидации перелома, которая контролируется рентгенологически/компьютерной томографией. При переломе без смещения проводится иммобилизация лучезапястного сустава и первого пальца с небольшим отведением в течение 2 месяцев, пока перелом срастается.
NB! Если перелом ладьевидной кости происходит без смещения отломков, то линию перелома на рентгенограмме можно и не увидеть. При любой травме ладъевидной кости выполняется иммобилизация на 10 дней, с последующим контрольным осмотром и рентгенологическим исследованием на 10-й день.
NB! Если имеется смещение отломков, присутствует риск асептического некроза, то рекомендуется хирургическое лечение перелома.
Немедикаментозное лечение:
· режим II, III;
· диета – №15.
Медикаментозное лечение:
Ненаркотические и наркотические анальгетики применяются с целью обезболивания и предоперационной премедикации (таблица 1). НПВС в целях обезболивания назначается перорально, в целях послеоперационного обезболивания следует начинать за 30-60 мин до предполагаемого окончания операции внутривенно.
NB! Не показано внутримышечное введение НПВС для послеоперационного обезболивания из-за изменчивости концентраций препаратов в сыворотке крови и боли, вызванной инъекцией, исключением является кеторолак (возможно внутримышечное введение). НПВС противопоказаны пациентам с язвенными поражениями и кровотечениями из желудочно-кишечного тракта в анамнезе.
Антибактериальные средства используются для проведения периоперационной антибиотикопрофилактики при проведении оперативного вмешательства и при инфицировании послеоперационной раны (таблица 1). Изменение перечня антибиотиков для должно проводиться с учетом микробиологического мониторинга в стационаре.
Перечень основных лекарственных средств
Местноанестезирующие препараты:
· прокаин.
Периоперационная антибиотикопрофилактика:
· цефазолин
или
· ванкомицин
Антибиотикотерапия:
· цефуроксим
или
· линкомицин
или
· цефтазидим
Опиоидные анальгетики:
· трамадол
Нестероидные противовоспалительные средства:
· кетопрофен
· кеторолак
Перечень дополнительных лекарственных средств: нет.
Таблица – 1. Лекарственные средства, применяемые при переломе ладьевидной кости.
| № | Препарат, формы выпуска | Дозирование | Длительность применения | Уровень доказательности |
| Местноанестезирующие препараты | ||||
| 1 | Прокаин | |||
Хирургическое вмешательство
Название оперативного вмешательства:
· костная пластика кортикальным трансплантатом;
· костная пластика по Matti-Russe.
Цель проведения процедуры/вмешательства: стабилизация перелома ладьевидной кости.
Показания:
· нестабильные переломы со смещением на 1 мм или более;
· оскольчатые переломы;
· переломы проксимального полюса ладьевидной кости;
· переломы с увеличением угла ладьевидной кости более 45°;
· при нестабильности запястья;
· открытая репозиция с внутренней фиксацией отломков.
Противопоказания к процедуре/вмешательству:
· гнойно-воспалительные заболевания кожи;
· наличие ран в области лучезапястного сустава;
· наличие нейротрофического синдрома (синдром зудека).
Операция обычно выполняется с использованием либо региональной анестезии (блок нерва плечевого сплетения)/местной. Во время операции устраняется смещение костных фрагментов и выполняется их фиксация имплантатом (винтом) для стабилизации. Во время операции выполняются рентгенограммы для подтверждения восстановления анатомии кости и правильной фиксации отломков. В большинстве случаев, используют один винт для стабилизации костных отломков. Разрез может быть выполнен на ладонной или тыльной стороне запястья. В случаях, когда кость ломается на более чем две части, используется костный трансплантат. Костный трансплантат – это синтетический аналог костной ткани, который помещается вокруг сломанной кости и используется для стимуляции заживления костной ткани. Он увеличивает производство костной ткани. Либо же трансплантат может быть взят из лучевой кости предплечья, гребня подвздошной кости.
Удаление проксимального отломка ладьевидной кости показано при его размере менее 4/3 и наличии асептического некроза.
В случае развития деформирующего артроза кистевого сустава при ложном суставе ладьевидной кости выполняют ограниченные костно-пластические артродезы цилиндрическим трансплантатом по Ашкенази. Выбор варианта артродеза зависит от степени дегенерации в области различных сочленений. Иммобилизация после таких операций 8-12 недель.
Другие виды лечения: нет.
Показания для консультации специалистов: см. амбулаторный уровень.
Показания для перевода в отделение интенсивной терапии и реанимации:
· угнетение сознания;
· резкое нарушение жизненно важных функций (ЖВФ): гемодинамики, дыхания, глотания, вне зависимости от состояния сознания;.
Индикаторы эффективности лечения:
· купирование болевого синдрома;
· стабильный остеосинтез репонированных костных отломков;
· консолидация перелома;
· восстановление функции кисти.
Другие виды лечения: нет.
Госпитализация
Показания для плановой госпитализации:
· переломы с неустраненным смещением;
· переломы неправильно сросшиеся;
· переломы несросшиеся.
Показания для экстренной госпитализации:
· переломо – вывихи.
Информация
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Шаповалов В.М., Грицанов А.И., Ерохов А.Н. Травматология и ортопедия / Под ред. проф. В.М. Шаповалова, проф. А.И. Грицанова, доц. А.Н. Ерохова..— 2-е изд. – СПб.: ООО "Издательство Фоллиант", 2004. — 544 с. 2) MedUniver,11.09.2015.(http://meduniver.com/Medical/travmi/perelomi_kostei_kisti.html ) 3) Травматология и ортопедия: Руководство для врачей / под ред. Н.В.Корнилова: в 4 томах. – СПб.: Гиппократ, 2004. – Т. 1: 4) Клюквин И.Ю., Мигулева И.Ю., Охотский В.П. Травмы кисти / Москва, 2009.-188с 5) Кипшакбаев Р.К. Анализ новых медицинских технологий на основании доказательной медицины и фармакоэкономических показателей. Методические рекомендации, -Алматы. 2008. - 125с. 6) Грицюк А.А. Реконструктивная и пластическая хирургия боевых повреждений конечностей : автореф. дис. д-ра мед. наук / Грицюк А.А.-М.,2006.-43с. 7) Травматология: Ортопедия: национальное руководство/ под ред. С.П. Миронова, Г.П. Котельникова. - М.: ГЭОТАР-Медиа,2008.-808с. 8) Родоманова Л.А., Кочиш А.Ю.Реконструктивные микрохирургические операции при травмах конечностей. Руководство для врачей,- Санкт-Петербург. 2012.-115с. 9) Валетова С.В. Хирургическое реабилитационное лечение больных после реплантации (реваскуляризции) длинных пальцев кисти: автореф. дис. … канд. мед.наук/С.В. Валетова,-СПб.,2004.-23с. 10) The epidemiology of hand injuries in The Netherlands and Denmark / C.F. Larsen, S. Mulder, A.M. Johansen, C. Stam // Eur J Epidemiol. -2004 .-Vol. 19 .-№4 .-P.323-327. 11) Moran S.L., Berger R.A. Biomechanics and hand trauma: what you need //Hand Clin. -2003.-Vol. 19.-№1.-P.17-31. 12) Родоманова JI.A., Полькин А.Г. Реконструктивная микрохирургия верхней конечности //Травматология и ортопедия России—2006—№4 (42). — С. 15—19. 13) Рекомендации по оптимизации системы антибиотикопрофилактики и антибиотикотерапии в хирургической практике. А. Е. Гуляев, Л. Г. Макалкина, С. К. Уралов и соавт., Астана,2010г, 96стр. 14) Пархотик И.И. Физическая реабилитация при травмах верхних конечностей, 2007.
| АЧТВ | – | активированное частичное тромбопластиновое время |
| АЛТ | – | аланинаминотрансфераза |
| АСТ | – | аспартатаминотрансфераза |
| КТ | – | компьютерная томография |
| НПВС | – | нестероидные противовоспалительные средства |
| НПВС | – | нестероидные противовоспалительные средства |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ЭКГ | – | электрокардиограмма |
Указание на отсутствие конфликта интересов: нет.
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Читайте также:


