Операция при переломе руки какой наркоз
Переломы конечностей случаются у большого числа пациентов, могут быть составной частью при политравме и изолированными. Срочность репозиции перелома зависит от:
- Возраста пациента (дети > взрослых).
- Признаков дистальной ишемии (срочно).
- Наличия открытого перелома (срочно).
- Наличия компартментного синдрома (срочно).
- Других сопутствующих повреждений (включая травму головы).
- Надобности в других операциях.
Хотя обобщать довольно трудно, существует три основных метода репозиции перелома конечности:
- закрытая репозиция с последующей фиксацией гипсом/вытяжением/повязкой;
- открытая репозиция с последующей фиксацией пластиной/гвоздем/костным трансплантатом;
- наружная фиксация.
Жировая эмболия может произойти через несколько часов после травмы или даже через несколько дней и наиболее характерна для переломов голени/бедра. Необходимо следить за кардинальными ее симптомами: нарушение дыхания, оглушенность, тревожность, беспокойство или необъяснимая кома. Признаки включают: крепитацию в легких, петехиальные кровоизлияния верхней части тела/ субконъюнктивальные, ворсинчатые экссудаты глазного дна.
В тяжелых случаях исследования указывают на гипоксию, рентгенограммы грудной клетки — на отек легких. Липурия надежным признаком не является. Лечение заключается в коррекции шока вследствие правожелудочковой недостаточности, коррекции гипоксии и экстренной фиксации перелома. Роль стероидов противоречива.
Анестезия
- Пациента следует расспросить об имеющихся сопутствующих повреждениях, включая травму головы. Следует тщательно взвесить все, прежде чем предпринимать не жизнеспасающую операцию у пациента с недавней (менее 24 часов) средней или тяжелой травмой головы. Важны время и состав последнего приема пищи, так как эвакуация содержимого желудка при тяжелых травмах может быть существенно замедлена. Это может влиять на тип анестезии и потребовать предосторожностей, применяемых при полном желудке.
- Кровопотеря очень вариабельна, зависит от длительности и сложности процедуры, типа и срока перелома. Проксимальные переломы конечностей (бедро, плечо) и применение костных трансплантатов имеют тенденцию к заметно большей кровопотере. Применение турникетов снижает кровоточивость, но может быть противопоказано в связи с типом/локапизацией перелома.
- Если пациенту с недавней травмой головы планируется операция с вероятной длительностью более 1 ч, необходимо тщательно все обдумать. Общая анестезия может скрыть признаки ухудшения уровня сознания, а анестезия может стать одной из причин повышения ВЧД. Следует проанализировать возможность переноса операции на более позднее время или выполнение КТ черепа до начала индукции анестезии. Пациенты с имеющимся или потенциальным повышением ВЧД выиграют от его мониторинга, вентиляция с ориентацией на нормокарбию и нейрохирургически ориентированных методик.
- Уровень необходимой послеоперационной анальгезии зависит от длительности, локализации и характера операции по стабилизации перелома. Закрытая репозиция часто может быть выполнена с применением опиоидов во время операции с НПВС/парацетамол/опиоид орально. Более сложные репозиции, включая наружную фиксацию, могут потребовать АКП.
Операция — Закрытая/открытая репозиция переломов конечностей
Время — 5 мин-3 ч
Боль — Вариабельна, значительно меньше при закрытой репозиции
Положение — Обычно на спине, может быть на боку при некоторых переломах лодыжки
Кровопотеря — Минимальная при закрытых репозициях, до 2 л при открытом металлоостеосинтезе бедра
Практические рекомендации — Только региональная блокада. ОА ± региональный блок ± местная инфильтрация в соответствии с местом/ характером репозиции
- Следует обсудить с хирургом характер и длительность предстоящей репозиции (манипуляция под анестезией может перерасти в открытую репозицию и фиксацию).
- Необходимо убедиться в том, что никакая другая операция не нужна или не ожидается надобности в ней.
- Необходимо убедиться в отсутствии других значительных повреждений грудной клетки/ живота/головы.
- Необходимо убедиться в том, что состояние шейного отдела позвоночника исследовано достаточно полно и повреждений не выявлено.
- Необходимо проверить волемический статус пациента и время последнего приема пищи/питья по отношению к времени травмы. На практике, у некоторых пациентов эвакуация содержимого желудка может отсутствовать, особенно у детей, и это делает применение стандартных правил бесполезным. Необходим гибкий подход, и при малейших сомнениях пациента надо рассматривать как имеющего полный желудок.
- У всех пациентов с большой травмой следует просмотреть рентгенограммы грудной клетки.
- Следует обсудить с пациентом/хирургом применение регионального блока, имея в виду возможность наличия компартментного синдрома.
- Всем пациентам для открытой репозиции, включающей проксимальные переломы конечностей, например, голень, бедро или плечо, устанавливают в/в канюлю большого диаметра и систему обогревания инфузионных растворов. Нельзя ставить венозную линию на повреждённой конечности.
- Антибиотикопрофилактика перед началом операции/наложением турникета.
- У пациентов с высоким риском жировой эмболии устанавливают прямой артериальный мониторинг и капнографию.
- Пациентам с травмой головы может потребоваться мониторинг ВЧД и ИВЛ после операции.
- Анальгезию следует обсудить с пациентом и хирургом. В/в морфин в виде АКП/длительной инфузии часто комбинируют с НПВС и другими простыми анальгетиками.
Региональная анестезия может быть полезным дополнением для обеспечения анальгезии, а при некоторых репозициях переломов (например, блок Бира при репозиции переломов запястья) может быть использована как самостоятельный вид анестезии.
В то же время необходимо подумать о возможности сокрытия региональной блокадой неврологических признаков развития компартментного синдрома. Такие признаки при естественном развитии компартментного синдрома появляются относительно поздно, и можно возразить, что синдром должен быть спрогнозирован ранее. Это часто возможно на основании клинической картины повреждений высокого риска или повторными прямыми измерениями компартментного давления. Несмотря на это, многие хирурги предпочитают, чтобы анестезиолог не применял местные анестетики у пациентов группы риска. Наилучшей стратегией будет сбалансированное обсуждение проблемы с хирургом.
Жировая эмболия изредка может случаться во время хирургических манипуляций в зоне перелома, особенно бедра, голени и плеча. Двумя стадиями легочного поражения являются правожелудочковая недостаточность с последующим развитием ОРДС-подобной картины. Повышают содержание кислорода во вдыхаемой смеси, корригируют правожелудочковую недостаточность (если есть) и, по возможности, обеспечивают быструю стабилизацию перелома. Ценность стероидов сомнительна.
Компартментный синдром
Компартментный синдром есть состояние, серьезно угрожающее потерей конечности, которое может развиться при травме или интенсивной терапии. Тугие, неподатливые фасциальные футляры окружают мышцы, нервы и сосуды конечностей. Когда давление внутри компартментов превышает давление в капиллярах, перфузия падает, что ведет к локальной ишемии мышц и нервов. Если это давление не будет снижено в течение нескольких часов с момента возникновения, возможно развитие необратимых изменений в виде некрозов мышц и контрактур, плюс повреждение нервов и сосудов.
Признаками и симптомами компартментного синдрома являются:
- Боль, в основном над зоной вовлеченного компартмента, усиливающаяся при пассивном напряжении мышц.
- Напряженный отек зоны компартмента, цилиндрическое напряжение фасции и кожи над ней.
- Парестезии в зоне иннервации нервами, проходящими через компартмент.
- В поздней стадии — слабость или паралич конечности.
- Пульс дистальнее зоны поражения обычно есть.
Компартментный синдром следует ожидать при любых повреждениях конечности, с переломом или без, в случаях раздавливания или происшествия с длительным по времени извлечением. Повышение давления может быть следствием кровотечения или отека. Компартментный синдром может возникнуть при открытых переломах, когда декомпрессия компартмента через открытую рану невозможна.
У пациентов без сознания или оглушенных, а также при повреждениях спинного мозга смазанность клинических признаков может затруднять диагноз. В этих ситуациях может быть показано прямое измерение компартментного давления. Эго может быть выполнено при помощи трансдуцера давления (как при инвазивном измерении АД), присоединенного к игле, введенной в подозрительный компартмент. Если давление в компартменте в пределах 30 мм рт. ст. диастолического давления, диагноз считается подтвержденным.
Ослабляют или снимают все повязки, бандажи и шины, циркулярно охватывающие конечность. Если это не приводит к быстрому стиханию симптомов, для спасения конечности потребуется экстренная хирургическая фасциотомия.
- Конечность поддерживают на уровне сердца. При подъеме выше этого уровня, возможно критическое снижение перфузионного давления.
- После фасциотомии конечность должна быть шинирована во избежание контрактур, а перелом стабилизирован для предупреждения кровотечений.
Местные или эпидуральную блокады у пациентов с риском развития компартментного синдрома не применяют, так как анальгезия будет маскировать ранние признаки синдрома. Кардинальным симптомом является боль, рано развивающаяся при этом синдроме. Риск особенно высок при переломах голени и предплечья, блокады в этих ситуациях применять не стоит.
Если применению блокады альтернативы нет, например, у пациентов с высоким риском общей анестезии, то компартментный синдром должен быть исключен интраоперационным мониторингом компартментного давления при помощи катетера, заведенного в компартмент.
Сложные переломы костей в области плечевой кости — или лучевой и локтевой — могут потребовать оперативного их лечения, чтобы не допустить осложнений и деформации, потери функциональности верхней конечности.
Открытая репозиция и внутренняя фиксация (ORIF) — это тип операции, используемый для стабилизации и заживления сломанной кости. Эта процедура может понадобиться для лечения сложного комбинированного перелома руки.
Перелом плечевой кости и ORIF
Плечевая кость — это кость в верхней части руки между плечом и локтем. Различные виды травм могут повредить эту кость, в результате чего она разламывается на 2-е или более частей. Это может произойти в области плечевой кости около плеча, в середине плечевой кости или в области плечевой кости около локтя — так называемые типичные переломы костей
При определенных типах переломов, хотя плечевая кость и сломана, но ее части (костные отломки) все еще выровнены правильно относительно друг друга. При других типах переломов (смещенные переломы), травма приводит к смещению отломков.
Если человек ломает плечевую кость со смещением и раздроблением, ему может понадобиться открытая репозиция и внутренняя фиксация (ORIF), чтобы вернуть кости на место и помочь им зажить. При наличии открытого перелома, хирурги-ортопеды хирургически переставляют части плечевой сломанной кости, чтобы отломки вернулись в правильное положение.
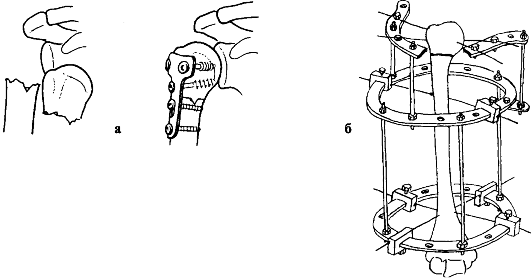
а) Открытая репозиция и фиксация при переломе плечевой кости; б) Остеосинтез кости по Илизарову
При закрытом переломе врач физически возвращает кости на место без хирургического воздействия на кость.
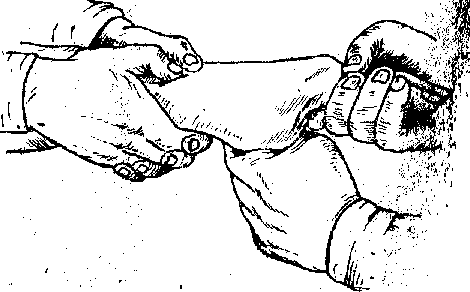
Закрытая репозиция при переломе руки
Внутренняя фиксация относится к методу физического восстановления костей. Этот метод использует специальные винты, пластины, проволоку или штифты для правильного выравнивания костей, что предотвращает неправильное их заживление.
Вся операция обычно происходит во время сна, под общим наркозом.
Зачем нужна открытая репозиция перелома руки и внутренняя фиксация?
Некоторые медицинские условия могут повысить вероятность перелома плечевой кости. Например, остеопороз увеличивает риск перелома руки у многих пожилых людей.
Но не всем пострадавшим с переломом плечевой кости нужен ORIF. На самом деле, для большинства людей этого не делают. Если возможно, лечащий врач будет лечить перелом руки с помощью консервативных методов — таких, как обезболивание, шина и гипс. Вероятно, пациенту не понадобится ORIF, — если только по какой-то причине полученный перелом не заживает нормально при консервативных методах лечения.
Есть ситуации, когда пострадавшему понадобится ORIF.
- Части плечевой кости – костные отломки, значительно смещены.
- Край плечевой кости пробил кожу и есть открытая рана.
- Пораженная плечевая кость разбилась на несколько частей.
В этих случаях, ORIF может выровнять отломки кости обратно, в их правильную конфигурацию. Это значительно увеличивает вероятность того, что поврежденная кость заживет правильно.
Возможно, пациенту понадобится ORIF для перелома, который происходит в любом месте вдоль плечевой кости, включая участки около плеча и локтя.
В некоторых случаях, лечащий врач может обсудить с пациентом другие хирургические варианты — например, замену плеча, если у пациента имеется значительное повреждение верхней части плечевой кости. Нужно поговорить со своим врачом о рисках и преимуществах всех вариантов.
Каковы риски подобной операции?
Большинство людей чувствуют себя очень хорошо после выполнения ORIF. Однако иногда могут возникнуть редкие осложнения.
- Винтовая перфорация головки плеча.
- Сломанные винты или деформации пластины.
- Инфекция.
- Кровотечение.
- Повреждение нерва.
- Гибель тканей из-за плохого кровоснабжения (аваскулярный некроз) плечевой кости.
- Потеря диапазона движения.
- Смещение кости.
- Осложнения от анестезии.
Существует также риск того, что перелом не заживет должным образом, и человеку потребуется повторная операция.
Индивидуальный, собственный риск осложнений может варьировать, в зависимости от возраста, анатомии перелома плечевой кости и имеющихся заболеваний. Например, люди с низкой костной массой или диабетом могут подвергаться более высокому риску осложнений. Курильщики могут также увеличить риск.
Нужно уточнить степень риска операции перед ее началом.
Как подготовиться к ORIF, что нужно сделать?
ORIF часто происходит, как экстренная или срочная процедура.
Перед хирургической процедурой врач изучит в целом историю болезни и проведет медицинский осмотр пострадавшего. Ему сделают снимок плечевой кости, — возможно, с помощью рентгеновской или магнитно-резонансной томографии (МРТ).
Важно рассказать своему врачу обо всех лекарствах, которые пациент принимает, включая безрецептурные лекарства – такие, как аспирин.
Кроме того, нужно сообщить врачу, когда в последний раз пациент принимал пищу.
Пациенту нужно отказаться от еды и питья после полуночи накануне процедуры.
Что происходит во время репозиции перелома руки и внутренней фиксации?
Лечащий врач объяснит детали конкретной операции, — которые будут зависеть от локализации и тяжести полученной травмы.
Хирург-ортопед и команда специалистов сделают операцию, которая по времени может занять несколько часов.
- Он получит общий наркоз, так что будет спать во время операции и ничего не почувствует. (Или же человек может получить местную анестезию и лекарство, которое поможет ему расслабиться.)
- Анестезиолог будет внимательно следить за жизненными показателями — такими, как сердцебиение и кровяное давление во время операции. Во время операции в горло может быть вставлена дыхательная трубка, которая поможет пациенту дышать.
- После очистки пораженного участка, хирург сделает разрез через кожу и мышцы поврежденной руки. При некоторых видах травм хирург может сделать разрез через верхнюю часть плеча.
- Затем хирург вернет кусочки плечевой кости в исходное положение (репозиция).
- Далее оперирующий хирург прикрепит кусочки плечевой кости друг к другу (фиксация). Для этого он может использовать винты, металлические пластины, проволоку и штифты. (Нужно спросить, что хирург будет использовать в конкретном случае.)
- Затем доктор сделает любые другие необходимые манипуляции. После того, как команда закрепит кость, оперирующий врач хирургически закроет слои кожи и мышц вокруг кости пораженной руки.
Что происходит после операции – восстановление
Некоторое время после операции может наблюдаться жидкость, вытекающая из разреза. Это нормально.
- Пациент видит увеличение покраснения, припухлости или отек вокруг хирургического разреза.
- У него высокая температура или озноб.
- Появилась сильная боль в руке.
- Возникла потеря чувствительности в конечности.
- Обязательно сделают рентгеновский снимок, чтобы убедиться, что операция прошла успешно.
- Пациент после процедуры может испытывать сильную боль, но обезболивающее средство может её уменьшить.
- В зависимости от степени имеющейся травмы и других заболеваний, пациент может вернуться домой в тот же день. Нужно как можно скорее вернуться к привычному питанию и режиму.
- Некоторое время после операции необходимо держать руку неподвижной. Часто это означает, что пациенту нужно носить шину или слинг в течение нескольких недель. Обязательно нужно защитить шины от воды.
- Пациент получит инструкции о том, как он может двигать рукой.
- В какой-то момент может потребоваться методика физиотерапии для восстановления силы и гибкости мышц. Выполнение упражнений в соответствии с назначением может повысить шансы на полное выздоровление.
Также врач может запретить пациенту принимать определенные безрецептурные лекарства от боли, потому что некоторые из них могут помешать заживлению кости.
Специалист может посоветовать придерживаться диеты с высоким содержанием кальция и витамина D при заживлении костей.
Важно обязательно являться вовремя к врачу на все последующие консультации. Возможно, пациенту понадобится удалить швы или скобы примерно через неделю после операции.
Большинство людей могут вернуться к обычной деятельности в течение нескольких месяцев.
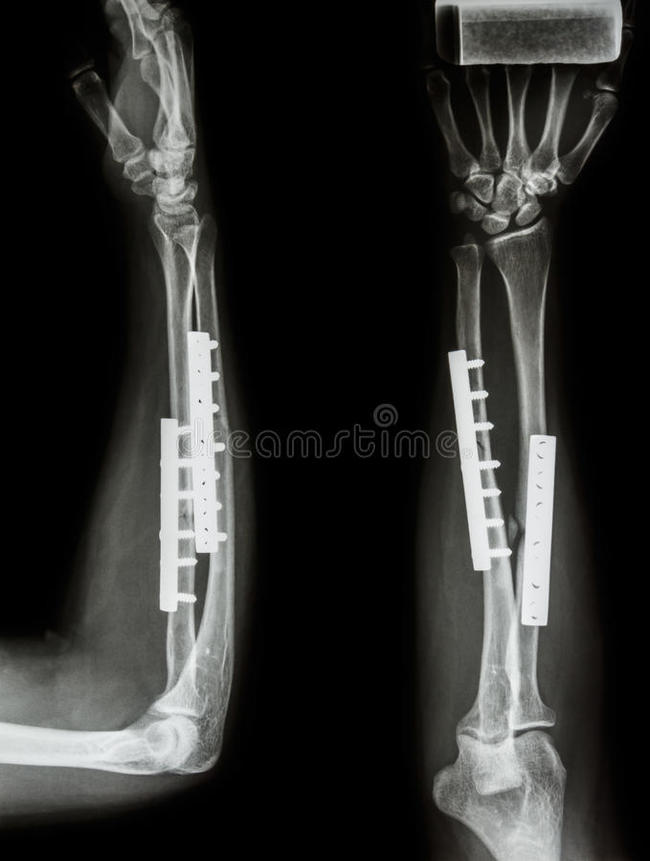
Никогда не думал, что могу себе что-нибудь сломать. Весьма самонадеянно, как оказалось, было так думать.
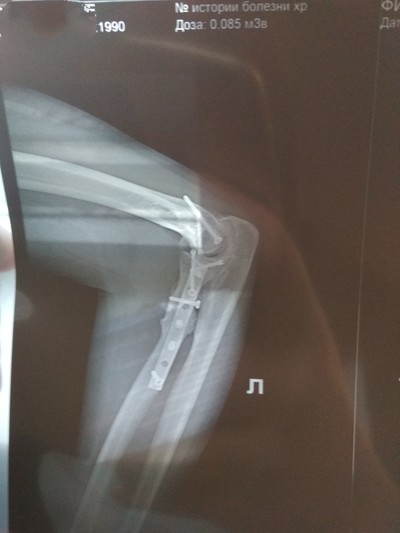
Осень, вечер. Гладко вымытый моей благоверной пол. Вымытый и скользкий. Падение, удар рукой о старую чугунную батарею. Помню, что боли не было, лишь резко потяжелевшая и извивающаяся как змея левая рука. Это уже потом мне сказали, что торчала кость,двойной открытый перелом и крапинки крови на одежде. Скорая, как ни странно, приехала быстро, обезбаливающее, шина. Толком пришел в себя уже в палате, после приемного покоя, анализов и процедуры по накладыванию лангеты. Состояние ужасное, кисть руки, торчащая из лангеты, покраснела и раздулась как у утопленника, пальцы почти не шевелятся. Перелом лучевой и локтевой костей со смещением, впереди операция, она же остеосинтез. Скрепление сломанных костей путем установки на титановых пластин на винтах.
Долгожданный день операции. Медсестры завозят в палату каталку, сказав мне раздеться догола, вогнав меня в краску. Ну, надо так надо.
Уже лёжа на каталке, у дверей операционной, держал здоровой рукой сломанную, жуткое чувство, когда твоя рука ходуном ходит и сгибается там, где не должна. В операционной играет спокоййная музыка и приятно охлаждает кондиционер. Наркоз локальный, отключает только часть тела, сам при этом в сознании, но лицезреть манипуляции врачей не придется, сломанную конечность закрывают ширмой. Укол в шею, дикая секундная боль, словно в вену загнали кислоту, и тут же моментальное умиротворение. Боли в руке нет, но почему-то чувствуешь манипуляции врача с ней. Когда он вытягивает руку, начинает сверлить отверстия под винты в кости. Запах при этом дико неприятный, такой же, как при сверлении зуба, думаю, многим он знаком.
Пластины установлены, рука зашита и обработана, вместо лангеты-бинтовая повязка с постепенно проступающей кровью. Операция закончена, каталка, лифт, палата. Врачи сказали не вставать, ибо от наркоза нужно отойти, но, полежав немного, пошел я в буфет, кофе дико хотелось. Очень странно поднимать свою, еще пару часов назад сломанную руку, о переломе которой напоминает лишь повязка и слабость пальцев.
Самое интересное началось позже. Начинаешь отходить от наркоза, соответственно, и обезбаливающий эффект проходит. Боль в руке такая, что чуть ли не в спинку кровати пинаешь,хорошо хоть, недолгая. Еще неделя в больнице, перевязки, контрольный рентген. После того, как вышел из больницы, сразу же уверенно мог держать телефон, чашку, ключи и прочие мелочи. К слову сказать, на работу вышел уже спустя полтора месяца.
Плюсы и минусы данной операции:
1. Быстрая возможность восстановить функции конечности, разумеется, при условии следования рекомендациям врачей.
2. В отличии от гипса, конечность срастается правильно с куда большей вероятностью.
3. Не нужно носить гипс или лангету.
1.Первое время после операции довольно болезненные ощущения.
2. Пластины, как и винты, постоянно создают дискомфорт, так как чувствуются, рука как в тисках, хотя у всех индивидуально.
3. Остаются довольно заметные шрамы, что для женской половины весьма значимо.
4. Психологический дискомфорт, все-таки инородное тело в организме.
Как вывод, могу сказать, что операция нужная, основным фактором могу выделить то, что спустя год после сращения костей, пластины желательно удалить, дабы избежать возможных осложнений в будущем, и избавиться от психологического дискомфорта.
Спасибо за внимание!
П. С. Фото ренгена не мое, но очень похожее, фото шрама моё)

У меня локтевой сустав в дребезги.
В ДТП сломал.
Лучевая кость "отделилась" о сустава.
До операции пальцы работали все.
После, только мизинец и безымянный. Лучевой нерв коцнули.
Сейчас всё работает, кроме вращения лучевой кости.
Жду квоту на замену сустава)
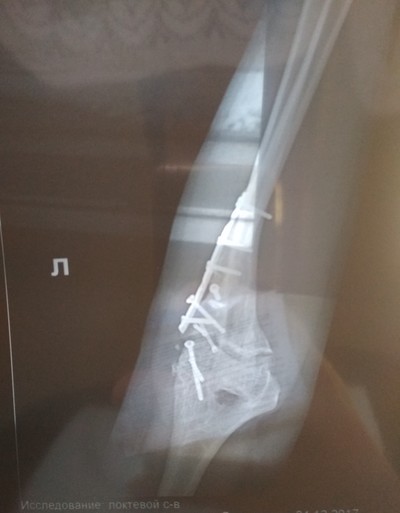
Мне не давно исполнилось 13 лет) Руку сломала 10 апреля в 20:27 в 12 лет( Сломала левую. Перелом двух лучевых со смещением. Кричала как резаная. Вызвали скорую, приехала минут через 10, но минуты длились как часы.
Болталась 5 часов по больнице со сломанной рукой. Наркоз дали. Выравнивали в живую, без наркоза. Наложили гипс, всё как положено. Приехали с бабушкой домой в 2 часа ночи, и сразу спать.
Положили в больничку, оказалось что тот козёл выравнил не правильно. Лежала там где-то 2 недели.
Настал день "X". Ждала операции долго. Пожили на носили, дали общий наркоз, всё прошло замечательно. Для меня было как телепортация.
Очнулась на своей койке, рядом обеспокоенная бабушка, и жуууутко раскалывающайся бошка. Потом приехала мама, а позже выписали из больницы.
Итог: не ломайте руку, если не хотите на потом проблем!
Здоровья Вам! Мне говорили, хорошо, что кость нерв не порвала. Можно узнать, а что за квота? Разве это не ОМС?
Ясно, я пока пластины не снимал, времени нет. Но, думаю, примерно , тоже с этим же столкнусь. Ибо сперва направление нужно получить. Это та ещё бюрократия.
Эх, если бы не вращение руки, я бы забыл (забил) на этот титан. Не стал демонтировать.
Спустя 6 лет, я его не замечаю. Ну если не искать его специально.
Если Вам, титан, доставляет дискомфорт, то нужно демонтировать.
И это существенно проще, чем мне. (мне-то локтевой заменят на шарикоподшипниковый(шучу) я не знаю на что )
А Вам нужно обратится в больницу, по месту операции, на консультацию(лучше платную, так быстрее и не так уж и дорого) и они расскажут дальнейший ход Ваших действий.
Здоровья! Не ломайтесь больше!
Мне при подобном двойном переломе, со смещением, закрытом, никаких пластин не ставили, под общим наркозом накладывали гипс. Всё срослось ровно и работает нормально. Зачем сейчас ставят пластины?
Ну, срасталось бы дольше, и не факт, чтр правильно. Да и с гипсом ходить долго и неудобно.
Разучились без пластин работать? Мне делали в первой половине 90х.
Ну, каждый день в больницу ходила)
Нет, проверено, не пищу)

Теперь ты киборг.
Меня на работе терминатором называют)
Тогда твоя цель Джон Конор, не облажайся в этот раз!
P/S Ну а потом можешь в губернаторы Калифорнии подаваться и дожидаться победы Скайнета.
Фото не ваше? А я уже хотел задать вопрос про тот маленький отколовшийся кусочек. Что с ним делать?
Кусочек удаляют при операции, насколько я знаю
Халатность врачей уже сделала из здорового человека инвалида 2 группы!
Товарищи Пикабушники, помогите пожалуйста! Комментов для минусов оставлю сколько потребуется! Необходима огласка, совет, всё что угодно, что поможет спасти человека.
Пруфы оставлю в посте и в комментах. Я друг семьи, помогаю с распространением информации по просьбе мужа пострадавшей.

Коротко суть (подробнее ниже):
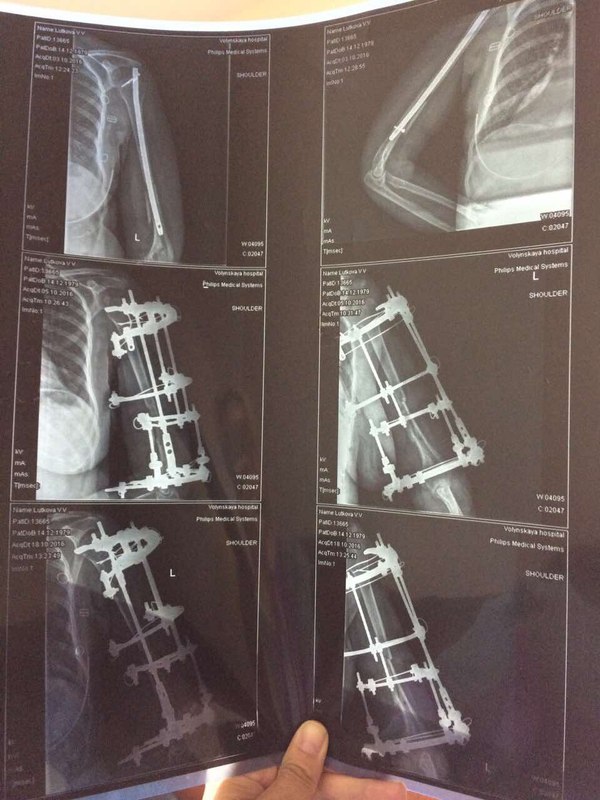
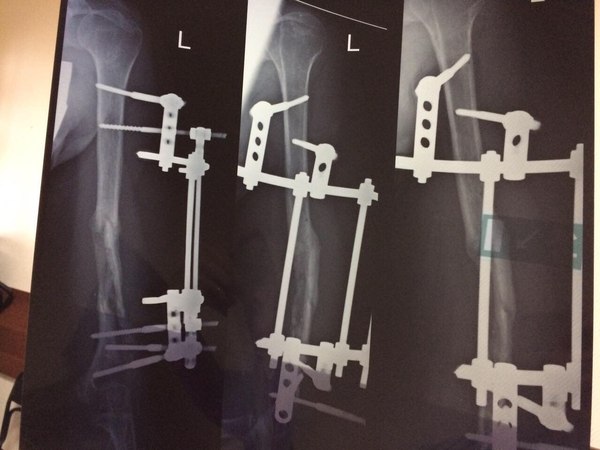
"4-мя хирургическими вмешательствами медики из России навредили моей жене настолько, что из простого закрытого перелома "выросла" инвалидность второй группы с осложнённым хроническим остеомиелитом, деформацией плечевой кости, ложным суставом. Теперь половину плечевой кости нужно удалять, уже инфицирован локтевой сустав и инфекция распространилась ниже на предплечье, кость разломана на мелкие куски, из свища течёт гной, с каждым днём ситуация становится всё хуже.
Нужен целый ряд серьёзных операций.
В России больше нет клиник и врачей которые могут нам помочь, все что в их силах это ампутировать руку. Прошу, помогите нам!"
На данный момент есть предложение из Немецкой клиники (письмо в комменты выложу) где обозначено лечение в 3 этапа, за каждый необходимо заплатить примерно 33000 евро.
Пострадавшая:
"Здравствуйте! Меня зовут ***, мне 37 лет. Живу во Владимиркой области. 10.08.2016 мы с семьёй попали в ДТП по дороге на море на трассе М4-Дон. Закрытый перелом средней трети левого плеча. На месте аварии прошла обследование, перелом идеально ровно сопоставили и зафиксировали лангетой. Боли сразу утихли и я смогла на поезде доехать до Москвы ( почти двое суток без обезболивающих). Я работаю в автотранспортном комбинате УДП РФ, поэтому есть возможность получать мед. обслуживание в их лечебных заведениях. Ночью 12.08.2016 на скорой была доставлена с вокзала в Федеральное государственное бюджетное учреждение "Клиническая больница №1" Управления делами Президента РФ (Волынская). Уже девятый месяц я мечтаю вернуться в тот день. чтоб бежать подальше от этой больницы! К сожалению, это невозможно. 12.08.2016 днем ***. сделал мне операцию остеосинтеза при помощи штифта. С этого начался настоящий ад! Дикие, нестерпимые боли, очень длительное время, я просто была на грани безумия первые сутки, медсестры не знали что мне уже уколоть, а это пятница вечер.. Дальше бессонные ночи, море слез, боли, крови и лимфы, вытекающих прямо через зашитый шов и заливающих все повязки и одежду, и сильнейший отёк всей руки, начиная с кончиков пальцев, которые превратились в "мячики" У всех остальных пациентов я не видела ничего подобного, поэтому постоянно спрашивала всех врачей нормально ли это, отвечали невпопад, отводя глаза. На третий день поднялась температура. Один из швов постоянно мок. Выписали. Сообщили только, что операцию не смогли довести до конца, поэтому через два месяца надо будет вернуться и довести начатое до конца. При выписке я попросила сделать мне снимок, *** нервничал, ругался, но сделал. Выяснилось, что теперь у меня не только перелом средней трети, а ещё и перелом нижней трети. На мои вопросы как же этот отломок прирастет орал ищи того травматолога, который туда полезет, там проходит нерв. Так и уехала я домой с отломком, ничем не зафиксированным. А далее выяснилось, что штифт больше диаметром, чем канал в кости, да еще и не введен в него не полностью, поэтому проходит через плечевую кость и плечевой сустав, что причиняет очень сильную боль при движении руки, на считанные сантиметры. Из швов сразу потек гной, температура постоянно скакала, лихорадило. Ощущение было, что я умираю, сил не было вообще. Вернулась на скорой на Волынку. Написала главврачу жалобу. *** уволили. Почти пол года они пытались что-то исправить или делали вид, что пытаются, поставили аппарат Илизарова, Но дистанции между отломками и в месте перелома были очень большими, отломок вообще "жил" отдельной жизнью от всего "ансамбля", точнее умирал. После снятия аппарата все развалилось, рука опухла и посинела-покраснела. Остеомиелит шёл полным ходом, из проблемного шва, где был болт постоянно текло, шов превратился в свищ. Меня уверяли, что остеомиелита нет. Не было его и ни в одной выписке, хотя я была госпитализирована 4 раза. Терпение иссякло и мы с супругом стали требовать консультации профессора ЦИТО. Диагноз: ложный сустав, осложненный ХРАНИЧЕСКИМ ОСТЕОМИЕЛИТОМ! Мне сообщили, что начинаем не с нуля, а с глубокого минуса. Еще одна операция, удаление того отломка и снова металлоконструкция уже в стенах ЦИТО в феврале уже этого года. Но к сожалению перелом не срастается, инфекция не побеждена, свищ функционирует уже девятый месяц. Предлагают снова лечь под нож. Вот уже почти год я не могу работать, жить полноценной жизнью, растить своих четверых детей. Кажется это никогда не закончится. 21 век, просто нелепо. Я не хочу терять руку и жизнь. "
Читайте также:


