Молоткообразная деформация пальцев рук лечение
Искривление второго и третьего пальца на ноге имеет несколько причин. Давайте разбираться почему это происходит.
Молоткообразный палец стопы как образуется
Изменение формы фаланг пальцев происходит постепенно. Как правило, в течение нескольких лет. Кто говорит, что произошло это быстро, не правы. Только если причиной искривления не послужил перелом или вывих.
Потому что часто люди не замечают проблемы с суставами, пока те не заявят о себе. Возможно болью, неудобствами и неподвижностью.
Причин деформации несколько. Наследственность в этом случае менее вероятная причина искривления пальцев. Более распространены прочие причины.
Кривые пальцы на ногах причины
◉ Излишне узкая обувь
◉ Частое ношение высоких каблуков
Плоскостопие, особенно поперечное, приводит к тому, что передний отдел стопы делается шире. Изменение формы происходит вследствие дисбаланса между мышцами стопы. Потому что возникает недостаточность в связке поперечного свода. А значит, свод стопы у основания пальцев плохо поддерживается снизу.
Из-за неправильной установки стопы, неравномерной нагрузки человек получает поперечное плоскостопие.
Далее нога ищет новые дополнительные опорные точки. После чего пальцы начинают искривляться. Подгибаясь, превращаются в молоткообразные.
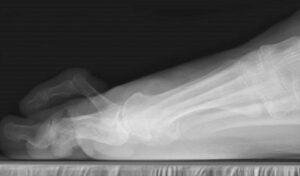
Постепенно все более и более пальцы скрючиваются. Иногда только на одной ноге, иногда на обеих сразу. Эта проблема вносит ограничения в повседневную жизнь. Например определенную проблему с подбором обуви. Также из-за боли вы можете меньшее время находится на ногах.
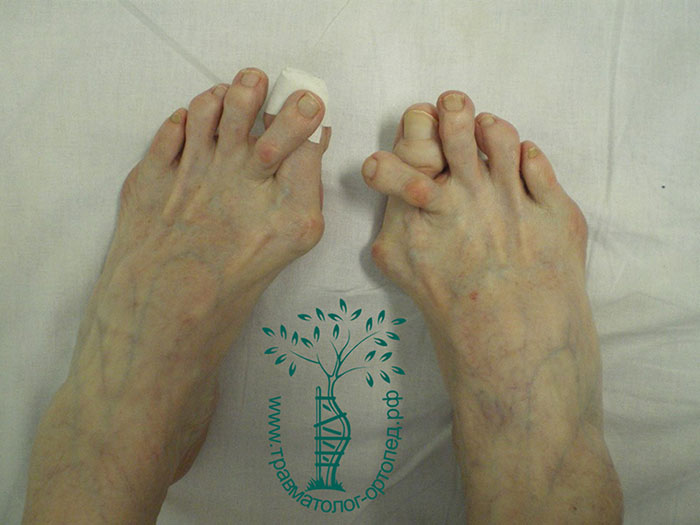
Второй и третий пальцы на ноге приобретают вид молоткообразных. Кончик пальца из-за поднятия пальца перестаёт соприкасаться с полом.
Если в начале искривления пальцы еще с усилием можно разогнуть, то со временем они затвердевают. Приподнятые пальцы укорачиваются. Но больше места занимают в обуви по высоте.
В результате сверху пальцы прижимаются к обуви. В местах соприкосновения возникают сухие мозоли.
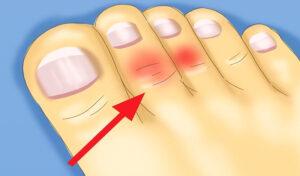
Когда женщина долго и часто ходит на каблуках, связки пальцев перенапрягаются. То есть из-за повышенного давления на пальцы связки удлиняются. Если бы они были хорошо тренированы, то после растяжения легко бы приняли прежнюю форму.
Но без тренировки они не имеют такой эластичности. Мышцы современных людей частично атрофированы. Поэтому связка удлиняется, а пальцы из-за вынужденного неправильного положения остаются согнуты.
Молоткообразная деформация пальцев стопы что делать
Для того чтобы обеспечить фалангам пальцев прежнее положение, надо на них оказать определенное давление. Так как кости и суставы изменили правильное положение, его надо вернуть. Как вы понимаете, процесс это не быстрый.
Помочь себе можно кремами и растирками. Но надо понимать, что они только снимут воспаление суставов и немного снизят болевые ощущения. Втирать мази необходимо продолжительное время.
Исправить положение деформированного пальца можно лишь с помощью специальных приспособлений. Такими являются ортопедические корригирующие приспособления.
Лечебные меры при когтеобразном пальце возможны две:
Не операционное или консервативное лечение будет направлено на то, чтобы исправить молоткообразные пальчики. То есть компенсировать неверное положение фаланг. К подобным мерам исправления можно отнести:
◐ Исправление ортопедическими приспособлениями. Сюда относятся вкладки межпальцевые, ночные ортезы, дневные вкладыши.
◑ Гимнастика для стоп. Для этой цели могут использоваться любые предметы небольшого размера. Чтобы был возможен захват их пальцами ноги. Камушки, шарики, карандаши и что-то подобное.
◐ Массаж пальцев и всей стопы. Кроме того, что улучшается кровообращение в стопах, возвращается эластичность связок и мышц. Тут хорошо использовать массажные коврики или тапочки.
◑ Удобная мягкая обувь. В идеале со специальными вставками в зоне трения фаланг пальцев. Такие вставки не допускают трения на проблемные зоны стоп.
◐ Уходовые процедуры для стоп. Ванночки, сведение сухих мозолей. Снятие тёркой излишне ороговевшей кожи. Удаление кремом участков с ороговелой кожей.

Однако если отсутствует результат от лечения, приходится проводить операцию. Например, если сухожилие чрезмерно напряжено. И палец как-будто закостеневает в согнутом положении.
Хирург удаляет часть излишнего окостенения. Точнее выступающую вверх головку основной кости. Там где образуется уплотнение. Оперативная мера позволяет навсегда избавиться от искривления пальца.
После операции желательно обеспечить фиксацию пальца в физиологическом положении. Чтобы не допустить повторения проблемы, на протяжении двух или трёх месяцев следует носить ортопедические изделия.
Молоткообразная деформация пальцев стопы ортопедические изделия
◉ Избегайте слишком узкой обуви
◉ Каблуки должны быть не выше трёх сантиметров
◉ Делать упражнения для ног
◉ Следить, чтобы перекат стопы при ходьбе был правильным — с пятки к пальцам.
Гимнастикой для ног пренебрегать не стоит. Ведь связкам и мышцам нужна тренировка. Только тогда они будут достаточно эластичными и крепкими. Так предотвратится смещение суставов в стопе и пальцах.
Приспособления для молоткообразных пальцев
◍ Колпачки тканевые на палец
Эти изделия представляют собой узкую трубочку. Внутри она имеет гелевый слой. Сверху — трикотажная тянущаяся ткань. Гель увлажняет ороговевшую кожу на искривлённой фаланге. Также предотвращает трение об обувь молоткообразного пальца.

Кроме этого палец в колпачке оказывается выпрямленным. То есть получает физиологически правильное положение. Носят его в обуви, он не занимает много места. На ночь нет смысла его надевать. Выпрямить палец он способен лишь при ходьбе.
◍ Силиконовые колпачки на палец
Изготовленные из специального геля, имеют в составе минеральные масла. Масла хорошо увлажняют кожный покров и смягчают натёртую кожу.
Все повреждения и деформации пальцев, мозоли — показания для ношения этих изделий. Надетый колпачок на когтеобразный палец, защитит его в месте трения об обувь. Но в отличии от тканевого приспособления, стянуть пальчик он не способен.
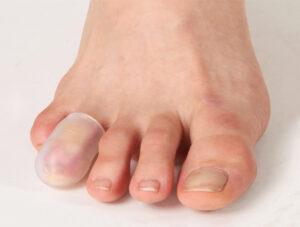
◍ Стельки ортопедические
С помощью колпачков мы сможем бороться с последствием деформации. Но с причиной, которая привела к сгибанию пальцев, поможет справиться стелька ортопедическая .
Только с её помощью можно обеспечить стопе анатомическое положение. Значит поддержать своды — поперечный и продольный. С этим справятся супинаторы в стельке. В то время, когда вы ходите со стельками, ваши своды находятся в физиологичном положении.

Благодаря этому вы приостановите дальнейшую деформацию пальцев. Натоптыши в переднем отделе тоже перестанут образовываться. Так как поперечный отдел стопы будет приподнят супинатором.
◍ Корригирующее приспособление
Помимо вышеперечисленных ортопедических изделий, рекомендуется носить корригирующее приспособление. Оно представляет собой полустельку под плюсневые кости и пальцы стопы.
Утягивающая лента либо резинка позволяет оказывать давление на приподнятые пальцы. Желательно вставлять изделие не только в обувь, ни в домашние тапочки. Когда вы отдыхаете ночью, в приспособлениях нет необходимости.
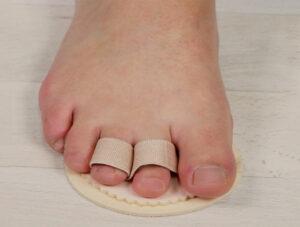
Более быстрый результат принесёт комплексное использование всех приспособлений. Ещё можно добавить межпальцевые вкладыши между пальчиками.
Непосредственно выпрямлению фаланг они не способствуют. Но помогают не допустить, чтобы большой палец не отклонялся ко второму и третьему. Соотственно не давил на соседние пальцы, и они не приподнимались.
Молоткообразная деформация пальцев стоп
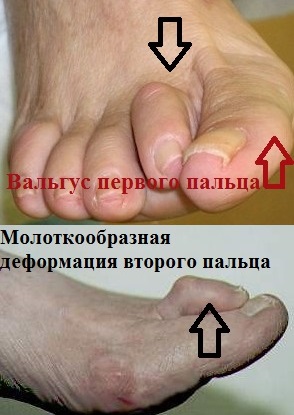
Молоткообразная деформация одна из наиболее распространенных деформаций малых пальцев стоп. В большинстве случаев эта проблема сочетается у пациента с вальгусной деформацией первого пальца (hallux valgus), а также наблюдается у пациентов с полой стопой и с выраженными хроническими сопутствующими заболеваниями. Однако стоит отметить, что чаще всего причину молоткообразной деформации пальцев выявить не удается.
Некоторые считают, что причиной этого заболевания является плохо подобранная тесная обувь, однако научно это не доказано.
В этой статье мы познакомим Вас с анатомией переднего отдела стопы, с условиями при которых чаще всего возникает эта проблема, а также с вариантами лечения молоткообразной деформации пальцев доступными медицине на данный момент.
Плюсневые кости и пальцы врачи относят к переднему отделу стопы. Пальцы стоп состоят из нескольких костей. Большой или первый палец состоит из двух фаланг. Остальные четыре пальца состоят из трех фаланг (основной, средней и ногтевой).
В плюсне-фаланговых суставах пальцы соединяются с плюсневыми костями. Между фалангами пальцев также есть суставы.
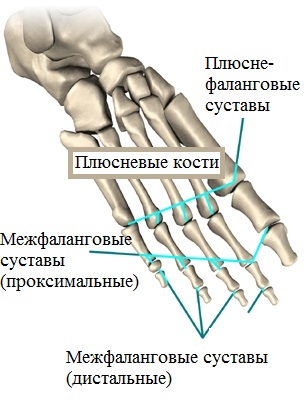
Проксимальный межфаланговый сустав образует основная и средняя фаланга пальца. Дистальный межфаланговый сустав образует средняя и ногтевая фаланга. Каждый из суставов окружен суставной капсулой, а кости в суставе удерживают связки.
По верхней или тыльной поверхности пальца проходит сухожилие, которое разгибает палец, по подошвенной или нижней поверхности следуют два сухожилия, которые сгибают палец.
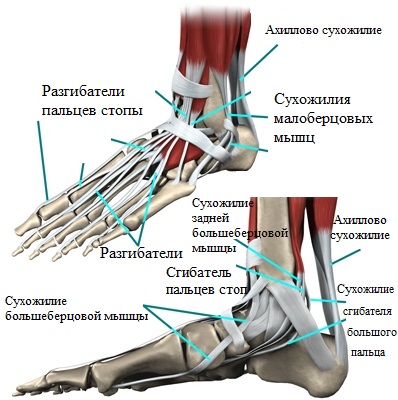
В быту пациенты или врачи других специальностей называют все деформации пальцев молоткообразными. Однако хирурги-ортопеды выделяют несколько разновидностей деформаций пальцев стоп: молоткообразная, когтеобразная, молоточкообразная.
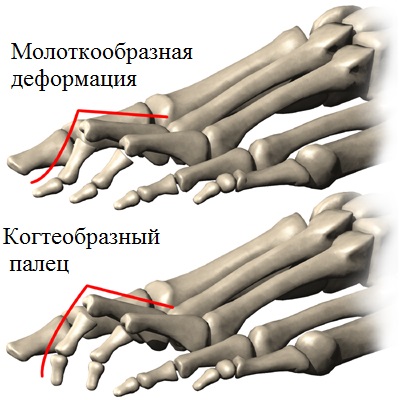
При молоткообразной деформации определяется сгибание только в проксимальном межфаланговом суставе.
Когтеобразная деформация характеризуется разгибанием в плюсне-фаланговом суставе и сгибанием в обоих межфаланговых суставах.
В зависимости от вида и типа деформации пальца хирург подбирает соответствующий определенный метод ее лечения.
Молоткообразная деформация стоп может быть результатом ношения обуви, которая по длине слишком коротка. У многих людей, второй палец длиннее, чем первый. Так как обувь чаще всего подбирается по длине первого или большого пальца, второй и иногда третий палец должен находиться в положении сгибания, чтобы уместиться в тесную обувь. Длительное ношение модельной, узкой обуви с заостренным носом и высоким каблуком еще больше предрасполагает к развитию молоткообразной деформации пальцев стоп.
Молоткообразная деформация второго и третьего пальца часто встречается у пациентов с вальгусной деформацией первого пальца (hallux valgus) и поперечным плоскостопием.
Когтеобразная деформация в основном встречается у людей с высоким продольным сводом стопы (полая стопа). Деформации пальцев при полой стопе связаны с дисбалансом мышц стопы и нередко наблюдаются при неврологических расстройствах.
Длительное нахождение пальцев стопы в тесной обуви в вынужденном положении приводит к развитию фиксированной молоткообразной деформации. В области кожи межфаланговых суставов из-за постоянного давления обувью образуются болезненные натоптыши и мозоли.
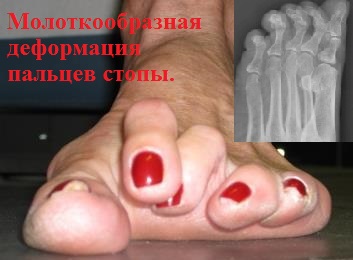
Пациенты предъявляют жалобы на боли в переднем отделе стопы и в области головок плюсневых костей.
Молоткообразная деформация пальцев в значительной мере ограничивает функцию ходьбы. Пациенты быстро утомляются при передвижениях и длительном нахождении в положении стоя.
При сочетании молоткообразной деформации малых пальцев и вальгусной деформации большого пальца образуются обширные, болезненные омозолелости и натоптыши по подошвенной поверхности стоп. В редких тяжелых случаях в области мозолей могут наблюдаться изъязвления кожи.
Диагноз, как правило, очевиден при осмотре стопы. Так же клинический поиск может быть направлен на выявление и оценку сопутствующей патологии, например Hallux valgus или Pes Cavus.
Немаловажно провести неврологическое обследование пациента, особенно при когтеобразной деформации пальцев стоп.

Способ лечения зависит от того, как далеко зашел процесс. Уже на ранних стадиях болезни, при небольшой деформации, просто переход на более удобную обувь с просторным носком может остановить деформацию и вероятно вернуть пальцы к их первоначальному состоянию.
Ношением специальных вкладышей в области мозолей, ортопедических суппортов и стелек можно добиться облегчения жалоб пациента.
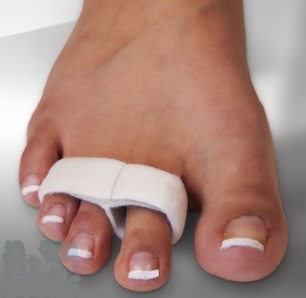
Важное значение имеет регулярное выполнение упражнений на укрепление мышц стопы. Если вышеизложенные мероприятия оказались неэффективными, можно задуматься об операции.
Если степень молоткообразной деформации большая, а болезнь протекает длительное время, можно наблюдать контрактуру пальца.
При контрактуре пациент или врач не может выпрямить молоткообразный палец в исходное положение. Контрактура развивается в тех случаях, когда рубцовая ткань заполняет суставы пальца и ограничивает движения в них.
При подобных фиксированных деформациях и контрактурах возможным вариантом лечения может быть операция.
Известно большое количество различные операций, применяемых при деформации малых пальцев стопы. Выбор операции зависти от вида и типа деформации, а также на основании индивидуальных особенностей пациента и наличия сопутствующих заболеваний.
При молоткообразной деформации коррекция положения пальца достигается за счет резекции межфалангового сустава. Во время операции также иссекается болезненный натоптыш на пальце. Палец выводится в прямое положение и фиксируется спицей на 4 недели. Если у пациента имеется комбинация молоткообразной дефорации второго пальца и вальгусной деформации первого пальца, производится дополнительная операция по исправлению hallux valgus.
При поперечном плоскостопии, когда головки плюсневых костей опущены к подошве стопы, а в плюснефаланговых суставах определяется подвывих пальцев, показана дополнительная остеотомия плюсневой кости, например Weil.
Остеотомия — это создание искусственного перелома в определенной зоне с целью устранить деформацию кости.
Цель остеотомии Weil устранить подвывих пальца и подошвенное смещение головки плюсневой кости. После остеотомии плюсневой кости и подъема ее головки к тылу стопы, пациент может рассчитывать не только на исправление молоткообразной деформации пальца, но также и на избавление от болезненных натоптышей в области подошвы стопы.
Фиксация плюсневой кости в новом положении после остеотомии осуществляется специальными винтами Барука или Герберта. Винт сконструирован особым образом из специального титанового сплава, и сочетает в себе большую прочность при небольших размерах.

При закручивании винта достигается сильная компрессия в зоне остеотомии. Этот вид фиксаторов обеспечивает надежную фиксацию зоны остеотомии до полного сращения кости, что позволяет пациенту передвигаться сразу после операции в специальной обуви. Винт не мешает пациенту в его повседневной жизни и не требует последующего удаления.
Артродез мефаланговых суставов
Еще одной часто используемой операцией особенно при когтеобразных пальцах является артодез межфалангового сустава. Артродез — это операция, при которой иссекается сустав, а кости его составляющие сопоставляются друг с другом в требуемом положении и жестко фиксируются вместе до их полного сращения.
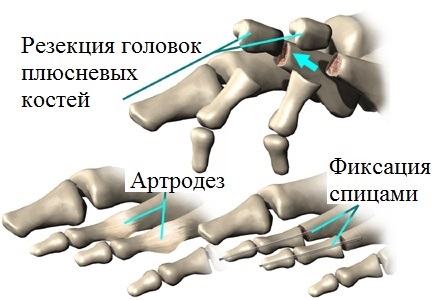
После сращения костей движения в области артродеза отсутствуют.
При артродезе межфалангового сустава суставные площадки иссекаются, концы фаланг обрабатываются специальным способом, палец выпрямляется и в этом положении фиксируется спицей на месяц. За это время кости фаланг срастаются друг с другом в выпрямленном положении. Объем движений в межфаланговых суставах ограничен, но это не так важно для пациента и для функции стопы. Пациент отмечает значительно снижение болевого синдрома, дискомфорта при ношении обуви и хороший косметический результат.
Также в комбинации с операциями на костях производятся различные операции на мягких тканях в основном сухожилиях.
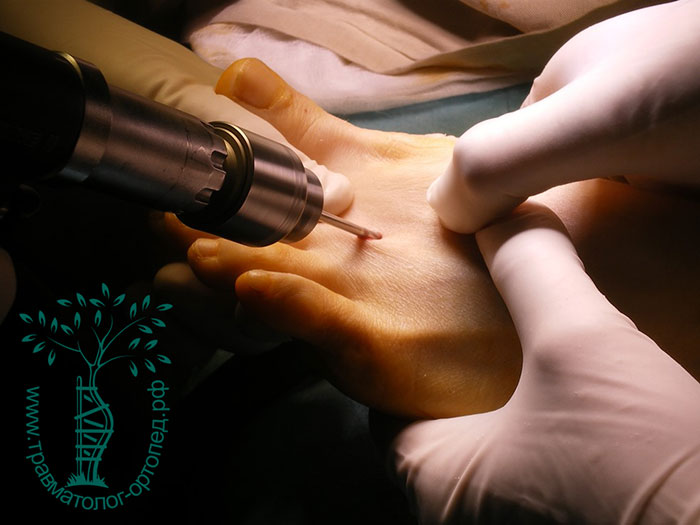
После операции пациент, как правило, в течение 4-5 недель носит специальную обувь. В этой обуви полностью разгружается передней отдел стопы (пальцы и плюсневый кости), тем самым создаются условия для быстрого заживления ран и сращение костей в зонах остеотомий или артродезов. Швы, как правило, снимаются через 12-14 дней после операции.

В нашей клинике мы широко применяем современные методы лечения заболеваний и деформаций стопы. Операции проводятся на современном медицинском оборудовании с использованием качественных и зарекомендовавших себя расходных материалов, фиксаторов и имплантов от крупных мировых производителей.
Однако результат операции зависит не только от оборудования и качества имплантов, но и от навыка и опыта хирургов. Специалисты нашей клиники имеют большой опыт лечения травм и заболеваний стоп в течение многих лет.
Ограничение подвижности, артралгия, деформация суставов пальцев рук – яркие симптомы поражения хрящевой ткани. Самая распространенная причина патологических отклонений – артроз. Зарождаясь в суставном хряще, хроническое заболевание сопровождается воспалительной реакцией, которая вовлекает в процесс мышцы, связки, капсулу, синовиальную мембрану, субхондральную кость.
Дегенеративно-дистрофические изменения затрагивают одновременно межфаланговые и пястно-фаланговые сочленения. У женщин артроз мелких суставов кисти диагностируется гораздо чаще, чем у мужского населения. Возраст увеличивает риск развития деформации. Клинические проявления дают основание при определении заболевания употреблять термины-синонимы – полиостеоартроз, деформирующий остеоартроз.

Развитие отклонений
Своим зарождением патология обязана нарушению процесса восстановления и обновления хрящевых клеток. Утрата регенерационных способностей приводит к преждевременному износу хрящевых тканей. Суставной элемент утрачивает амортизирующие способности – упругость и эластичность. Нарушается синтез синовиальной жидкости, обеспечивающей подвижное сочленение естественной смазкой. В результате хрящевые волокна подвергаются послойному истиранию, разволокнению.
Маленькие частицы, отделенные от хряща, проникают в суставную жидкость, нанося травму синовиальной оболочке. Из-за постоянного повреждения внутренний слой суставной сумки утолщается, на нем образуются ворсинки. Пытаясь восстановить нормальные функции биологическая система на участках, наименее подверженных разрушению, избыточно формирует хрящевую ткань (хондроциты). Со временем отростки уплотняются, кальцинируются, перерождаются в костную ткань (остеофиты).
Не остается без участия и связочно-мышечный аппарат, на котором возникают участки фиброзного перерождения. В некоторых случаях отмечается состояние подвывиха сустава. Прогрессируя отклонения провоцируют развитие воспалительных процессов, сопровождающихся болью, отечностью, деформацией кистей рук, ограничением подвижности, образованием анкилозов.

Патогенетические факторы
Заболевание имеет многофакториальную полиэтиологическую основу. Первичный (идиопатический) тип деформаций суставов инициируется неустановленными причинами.
В качестве предпосылок к развитию вторичного типа выступают:
-
травматические поражения подвижных сочленений; воспаление суставных тканей из-за проникновения инфекционного агента по кровотоку; сбой гормональных и обменных процессов; асептический некроз костных структур; врожденные особенности в строении сустава; аутоиммунные заболевания; слабость связочного аппарата, приводящая к нестабильности подвижных соединений; наследственная гемофилия.
Причины нарушения регенерации хрящевой ткани связывают также с воздействием внешних факторов:
-
переохлаждение; хирургические вмешательства; влияние отравляющих веществ; чрезмерные физические нагрузки.
Повышают риски зарождения дегенеративно-дистрофических изменений в мелких суставах рук наследственная предрасположенность, возраст, избыточная масса тела, витаминно-минеральный дефицит.
Симптоматика
На ранней стадии деформирующего артроза отклонения не визуализируются. Полная клиническая картина проявляется постепенно. Возникающий болевой синдром носит маловыраженный характер. В отсутствие двигательной активности в кистях рук, быстро проходит, при нагрузках усугубляется.
Прогрессируя дегенеративные изменения сопровождаются постоянным дискомфортом, отмечается утренняя скованность и тугоподвижность кистевых суставов. В межфаланговых областях возникает покраснение, отечность, жжение, покалывание. Болезненные ощущения обостряются в ночное время суток, обнаруживается метеозависимость.
На местах поражения формируются узелки Гербера (дистальные межфаланговые суставы) и узелки Бушара (проксимальные). Новообразования принимают разные формы – от крохотного зернышка до крупной горошины.

Болезненные отклонения чаще всего проявляются на тыльной стороне указательного и среднего пальца. Для узелков Гербера характерно симметричное поражение обеих кистей. Ситуация затрудняется развитием воспалительного процесса в узелковом уплотнении, который сопровождается острыми пульсирующими болями. Состояние облегчается только после вскрытия узелка и истечения его содержимого наружу.
Выбрав местом локализации боковую поверхность проксимальных суставов, узелки Бушара придают пальцам уродливую форму веретена. Отличаются костные наросты постепенным и маловыраженным развитием.
Терапевтические методы
Лечение дегенеративных изменений – длительный процесс. Главная цель комплексных мероприятий – нормализация и предупреждение дальнейшего разрушения хрящевых тканей.
С поставленной задачей эффективно справляются хондропротекторы. Препараты стимулируют выработку синовиальной жидкости, регенерацию хряща, снижают дефицит гликозаминогликанов в организме. Входящие в их состав компоненты снижают активность воспалений на ранних стадиях, уменьшают боль, возвращают функциональные способности. Минимальная продолжительность курсовой терапии – 6 месяцев.
Острые состояния регулируют с помощью нестероидных противовоспалительных средств (Диклофенак, Ибупрофен). Для местного применения рекомендованы мягкие формы лекарственных веществ (Долгит, Фастум-гель, Индометациновая мазь, гель Вольтарен). В особо тяжелых случаях прибегают к глюкокортикостероидным препаратам на гормональной основе.

С учетом показаний медикаментозная терапия дополняется седативными препаратами и миорелаксантами. Дефицит необходимых питательных веществ устраняют витаминно-минеральными комплексами.
Физиотерапия
Уменьшить выраженность клинических проявлений, улучшить микроциркуляцию в околосуставных тканях помогают физиопроцедуры:
-
озокеритовые и парафиновые аппликации; лекарственный ионофорез с Тримекаином, Димексидом, Новокаином, Гидрокортизоном; лазеротерапия; УФО; электромиостимуляция; магнитотерапия; грязелечение; массаж.
Если функциональное состояние позволяет, пациенту назначают комплекс упражнений с выверенной дозированной нагрузкой.

Нетрадиционные способы
Выбирая народные способы лечения нужно следить, чтобы они работали в одном направлении с традиционными методами.
-
Смесь из 1 ст.л. меда и 1 ч. л. морской соли поместить на проблемный сустав, укрыть пленкой, оставить на ночь. Косметическую глину любого вида слегка развести водой, наложить на руку в виде аппликации, выдержать 25 минут. После процедуры увлажнить кожу кремом или глицерином. Корень хрена измельчить, смешать в равных пропорциях с медицинским вазелином, смазать пораженный сустав. Листья, либо корни лопуха искрошить, приложить к воспаленному месту, утеплить пленкой и шерстяной тканью. 2 ст. л. девясила залить рюмкой водки, настоять в защищенном от света месте 10 дней. Тщательно втирать средство в пальцы.
Хорошо зарекомендовал себя бишофит – природный минерал, извлекаемый при добыче нефти. Бинт или марлевый отрез пропитать рассолом, обернуть тканью каждый палец и кисть. Забинтованную руку укрыть пленкой, одеть рукавицу, выдержать 2 – 3 часа. В течение месяца процедуру повторяют через день.
Укрепить общее состояние организма помогут настойки, отвары, сиропы из шиповника и боярышника.

Последствия
Последствия артроза в запущенной стадии – неутешительны. Кроме деформации суставов пальцев рук, временное ограничение двигательной активности сменяется полным обездвиживанием. Болевой синдром приобретает перманентный характер.
Заключительный этап – потеря трудоспособности (инвалидность). Человек теряет возможность самообслуживания. Механические действия, которые раньше совершались на подсознательном уровне (застегнуть пуговицу, взять ложку), оказываются за гранью возможного.
Вывод напрашивается сам собой: при малейших симптоматических признаках – незамедлительное обращение за медицинской помощью. Назначенное лечение и рекомендации врачей никоим образом нельзя игнорировать.
Заболевания
Операции и манипуляции
Истории пациентов
Молотообразная деформация пальцев стопы характеризуется сгибанием в проксимальном межфаланговом суставе, разгибанием в дистальном межфаланговом суставе, и лёгким разгибанием в плюсне-фаланговом суставе. Является наиболее часто встречаемой из деформаций 2,3,4 пальцев стопы. Частота встречаемости значительно выше среди пожилых женщин, чаще всего страдает второй палец стопы.
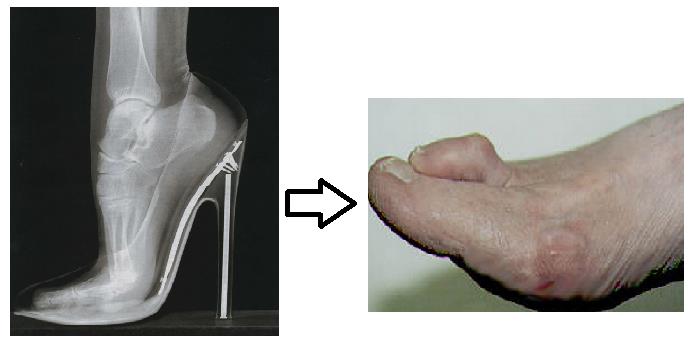
Существует несколько основных теорий формирования молоткообразной деформации пальцев стопы. Основные теории связывают возникновение деформации либо с мышечным дисбалансом либо с дисфункцией капсульно-связочного аппарата плюсне-фаланговых суставов.
Молотообразная деформация пальцев формируется за счёт избыточной тяги длинного разгибателя пальцев стопы и нарушения мышечного баланса собственных мышц стопы. Пальцам придаёт положение натяжение прикреплённых к ним сухожилий, нарушение нормального положения пальца за счёт обуви с узким мысом, малоразмерной обуви, обуви на высоком каблуке, в конечном счёте, приводит к стойкой деформации за счёт стойкого перерастяжения одних и ослабления натяжения противоположных им сухожилий. Помимо чисто механических причин, к молотообразной деформации пальцев может приводить нарушение мышечного баланса за счёт нарушения иннервации мышц при алкоголизме, диабете, нейродегенеративных заболеваниях.
Дистальный межфаланговый сустав
Проксимальный межфаланговый сустав
Классификация деформаций малых пальцев стопы.
Для диагностики достаточно данных осмотра, рентгенография не требуется. Для определения степени деформации используется простой тест - надавливание на головку вовлечённой плюсневой кости. Если деформация гибкая, то за счёт снижения тяги собственных мышц стопы палец выпрямляется. Если деформация ригидная, выпрямления не происходит.
Консервативное лечение складывается из ношения специальной обуви с высокой, свободной, мягкой передней частью, использование силиконовых подушечек, которые позволяют избежать возникновения мозолей.
При неэффективности консервативных мер показано оперативное лечение. При гибкой деформации показана изолированная транспозиция сухожилия сгибателя пальца на его тыльную поверхность. При ригидной деформации показана резекционная артропластика проксимального межфалангового сустава, удлинняющая Z-пластика сухожилия разгибателя, транспозиция сухожилия сгибателя, релиз капсулы плюсне-фалангового сустава.
При хирургической коррекции молотообразной деформации крайне важно устранить патологию на всех уровнях: восстановить нормальные костные взаимоотношения, восстановить правильный сухожильный баланс, удалить гипертрофированные воспалительно изменённые ткани в области вовлечённых суставов.
Транспозиция сухожилий сгибателей пальца на место разгибателей впервые было описано Trethowan в 1925 году для лечения когтевидной деформации. В 1951 году она описана для лечения молотообразной деформации Taylor, но так как годами ранее она уже активно использовалась Girdlestone то сейчас она известна как операция Girdlestone- Taylor.
В качестве хирургического доступа используется продольный разрез по тыльной поверхности стопы в проекции плюсне-фалангового сустава, основной фаланги и проксимального межфалангового сустава.
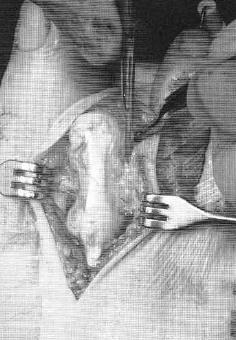
После бережной диссекции мягких тканей и тщательного гемостаза, производится капсулотомия проксимального межфалангового сустава, сухожилие длинного разгибателей пальца отсепаровывается от сухожилия короткого разгибателя и пересекается дистально, коллатеральные связки также рассекаются в положении сгибания средней фаланги. В последующем сухожилие длинного разгибателя большого пальца будет садаптировано к сухожилию короткого разгибателя с укорочением так, чтобы избежать избыточного натяжения сухожильного комплекса.
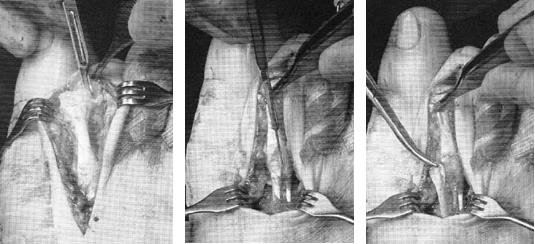
Следующим этапом выполняется релиз плюсне-фалангового сустава. При этом иссекается суставная капсула по тыльной и боковым поверхностям сустава. Выполнять релиз удобнее всего при тракции за дистальный отдел пальца.
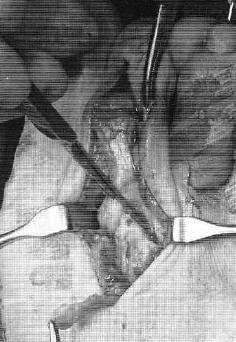
После выполнения релиза производится резекционная артропластика проксимального межфалангового сустава. Для этого может использоваться осцилляторная пила на малых оборотах с орошением физиологическом раствором или ручные инструменты, такие как долото и кусачки Листона, что позволяет снизить риск термального некроза кости. Необходимо максимально экономить костную ткань, так чтобы не укоротить палец слишком сильно.
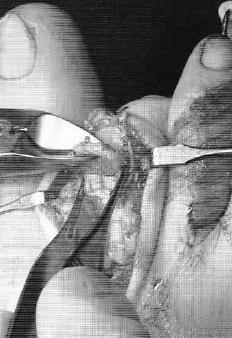
Далее выполняется выделение комплекса сгибателей пальца. После его продольного рассечения на уровне проксимального межфалангового сустава и идентификации сухожилия длинного сгибателя, оно рассекается в продольном направлении и отсекается дистально.
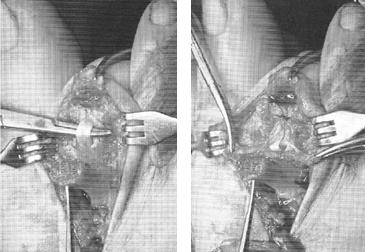
После разделения сухожилия длинного сгибателя пальца на два листка, к его дистальному фрагменту подшивается оставшееся сухожилие короткого сгибателя.
Перед выполнением транспозиции завершается артродез проксимального межфалангового сустава. Также важно выполнить артродез под углом в 10° физиологического сгибания, свойственного здоровым пальцам в состоянии покоя. Для артродеза могут использоваться тонкие спицы Киршнера или винты.
Следующим этапом листки сухожилия длинного сгибателя пальца сшиваются на тыльной поверхности основной фаланги так, чтобы скорректировать его избыточное разгибание, и предотвратить в дальнейшем рецидив заболевания за счёт устранения его основного патогенетического механизма.
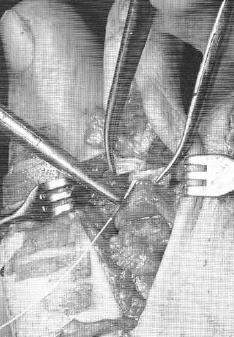
В тех случаях когда все вышеперечисленные этапы недостаточны для полной коррекции молотообразной деформации её можно дополнить остеотомией по Weil.
Современная теория развития когтевидной и молоткообразной деформации пальцев стопы базируется на дисфункции плантарной пластинки. Плантарной пластинкой называется плоская толстая соединительно тканная пластинка состоящая из коллагена 3 типа и фиброзного хряща. Её основной функцией является адсорбция стрессовых нагрузок на головки плюсневых костей во время ходьбы и бега, а также возвращает палец в исходное положение в состоянии покоя. При её дисфункции в плюсне-фаланговых суставах развивается нестабильность, приводящая к подвывиху основания основной фаланги в тыльную сторону. Изменения сухожилий носят вторичный характер и связаны с нарушением взаимоотношений плюсневой кости и основной фаланги.
После продольного рассечения кожных покровов и суставной капсулы плюсне-фалангового сустава визуализируется истончённый и удлинённый участок повреждённой плантарной пластинки.
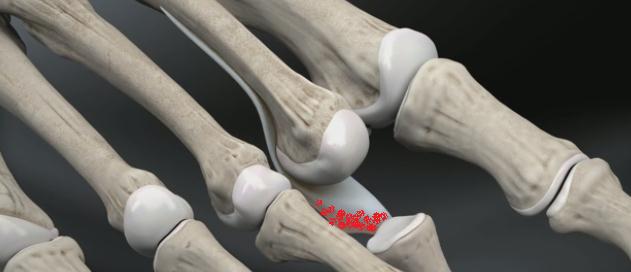
Производится тупое отслаивание плантарной пластинки в проксимальном направлении.
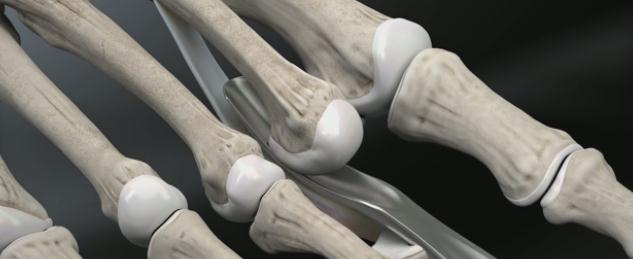
Выполняется остеотомия Weil при помощи осцилляторной пилы.
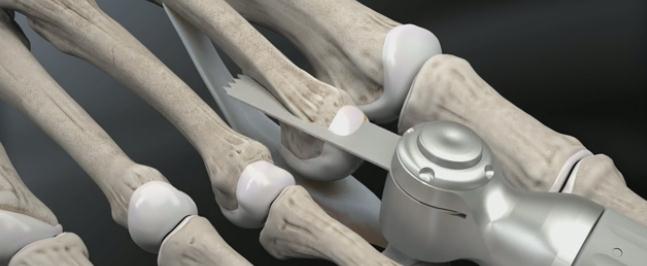
Головка плюсневой кости смещается максимально проксимально с целью обеспечения лучшей визуализации.
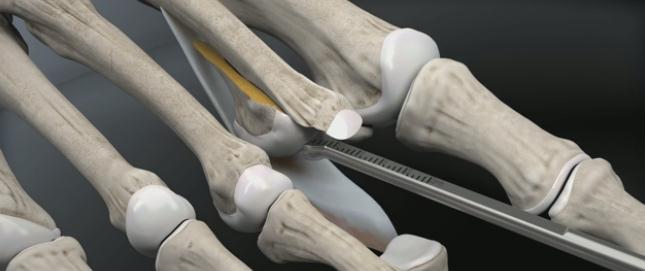
Производится прелиминарная фиксация остеотомированного фрагмента спицей Киршнера.
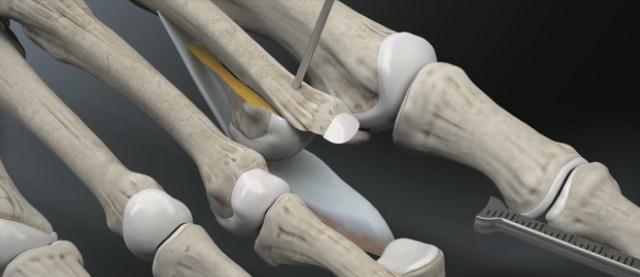
Производится установка ещё одной спицы Киршнера в основание основной фаланги, при помощи специального дистрактора плюсне-фаланговый сустав растягивается для лучшей визуализации, производится отсечение плантарной пластинки максимально дистально.
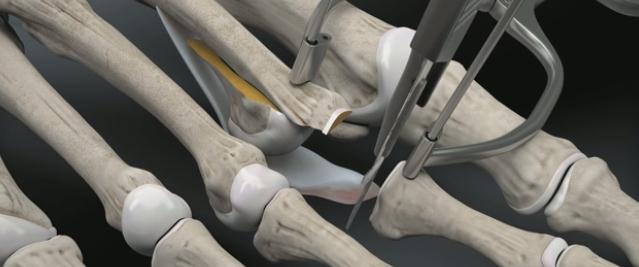

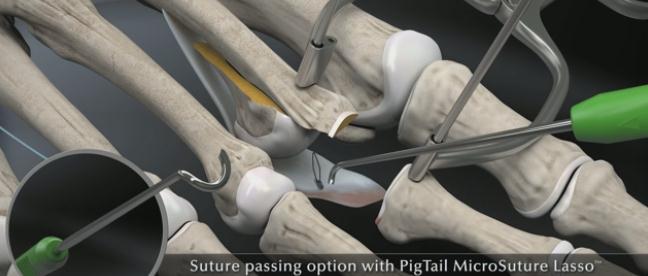
Выполнение прошивания возможно и при помощи обыкновенной хирургической иглы но оно более трудоёмко.
Выполнение прошивания возможно и при помощи обыкновенной хирургической иглы но оно более трудоёмко.
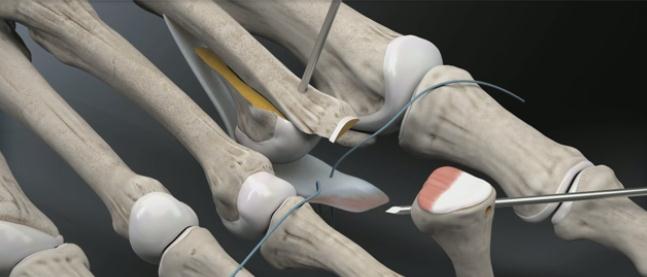
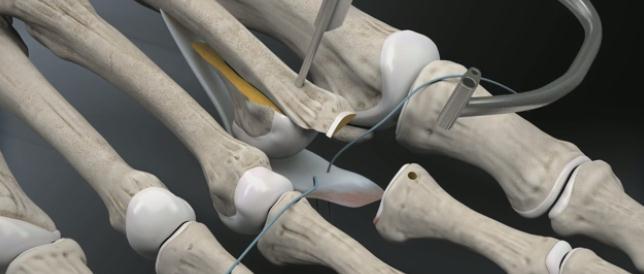
Через полученные туннели при помощи проводника проводятся нити, прошивающие плантарную пластинку.
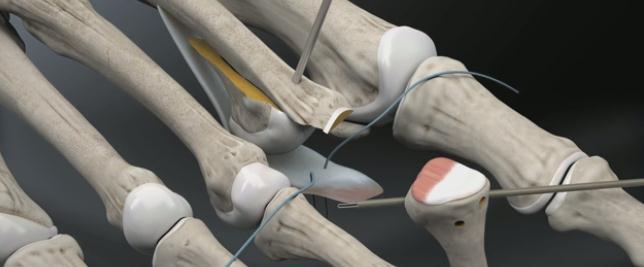
Прелиминарная спица Киршнера удаляется. Остеотомированный фрагмент устанавливается в желаемое положение (обычно это 2-5 мм укорочения).
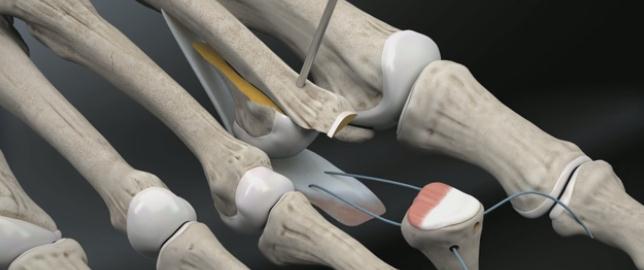
Производится фиксация Weil остеотомии винтами.
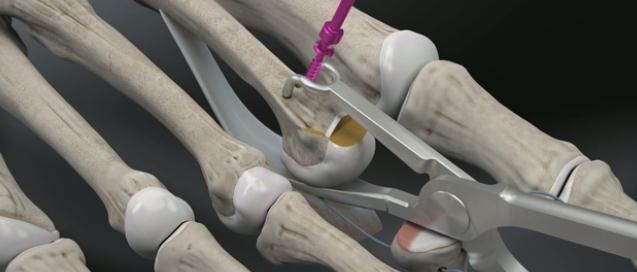
После фиксации остеотомии производится затягивание нитей прошивающих плантарную пластинку. Оценка полученного результата. Послойное ушивание раны.
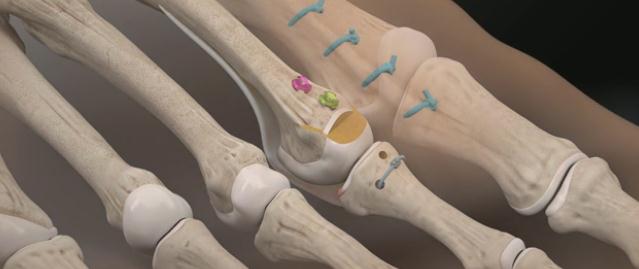
Данная методика ещё не получила широкого распространения в нашей стране, однако она широко используется за рубежом и отлично себя зарекомендовала.

Никифоров Дмитрий Александрович
Специалист по хирургии стопы и голеностопного сустава.
Читайте также:


