Болит трицепс возле локтя
Иногда кажется, что не прожить и дня без боли в локтях? Поднимаете корзину с бельем, открываете дверь или просто пытаетесь открутить крышку с бутылки – и вот снова простреливает локоть. Что же, вероятно, это просто результат неудачных тренировок или долгой, монотонной работы.
Боль в локтях по статистике одна из самых распространенных проблем, с которыми сталкиваются физиотерапевты и спортивные врачи. Диагноза, как правило, два: локоть теннисиста или локоть игрока в гольф (эпикондилит). Оба развиваются по банальной причине – растяжение сухожилия.
Независимо от причины и очага боли её можно легко и эффективно устранить с помощью нескольких простых шагов.
Для начала разберемся с базовой анатомией локтя. Для обоих видов травм характерны повторяющиеся мелкие движения, в котором задействованы кисти и запястья. Раньше эпикондилит называли профессиональной болезнью швей-мотористок, а сейчас им все чаще страдают киберспортсмены и просто любители подолгу сидеть перед монитором с мышкой в руке.
Вдоль предплечья (сзади) идет мышца-разгибатель запястья (Musculus extensor carpi ulnaris). Она служит для вращения кисти. Мышца-разгибатель идет вдоль предплечья и соединена с латеральным надмыщелком.
Мышца-сгибатель запястья (Musculus flexor carpi ulnaris), соответственно, крепится к медиальному надмыщелку.
Боль в локтях возникает при спазме либо сгибателя, либо разгибателя запястья, либо обеих мышц сразу. При длительном спазме развивается воспаление сухожилий, известное в медицине как тендинит.
Итак, чрезмерная нагрузка на запястье – самая распространенная причина боли в локтях. Носите тяжелые коробки, работаете с большими весами в спортзале, играете в гольф или теннис – все это может привести к мышечному спазму. Случаются боли в локтях и после печатания за компьютером, или после многочасовой поездки за рулем.
В любом случае: первым делом определите причину боли и по возможности устраните её – хотя бы на время.
Шаг 3: Начать терапию
Иногда боль в локтях проходит сама по себе. Это может занять и пару недель, и растянуться на несколько месяцев. Но если она становится все более изнурительной, лучше начать лечение, обратившись к хорошему травматологу.
Локоть теннисиста и локоть гольфиста – это наиболее очевидные диагнозы, но врач может заподозрить другие проблемы и назначить дополнительное обследование.
Впрочем, есть 4 вещи, которые вы можете сделать против боли в локтях и без помощи специалиста.
На это время рекомендуется избегать нагрузок, вроде силовых тренировок или поднятия тяжестей, нахождения в неподвижной позе и т.д.
Самые травмоопасные упражнения для локтей
С повреждениями локтей по очевидным причинам чаще всего сталкиваются либо пожилые, либо спортсмены-любители. Здесь мы перечислим самые опасные движения для локтевых суставов, которые вы можете совершить в тренажерных залах
Акцентированное движение на трицепс – такое, как отжимание от брусьев – всегда нагружает локтевые суставы. У неподготовленного атлета с недостаточно крепкими связками это может вызвать серьезное растяжение.
Жим штанги со сгибанием локтей лежа, сидя или стоя тоже серьезно нагружает локти. Особенно легко получить травму, если вы берете большой вес на малое количество повторений.
Абсолютно бесполезное и травмирующее движение, которое нужно навсегда исключить из своей тренировочной программы. Его часто выполняют, чтобы получше растянуть грудные мышцы (спойлер: это не работает). Во-первых, разводка гантелей опасна для плеч, поскольку может спровоцировать импичмент-синдром плечевого сустава, во-вторых, некоторые разводят прямые руки, что закономерно ведет к лишней нагрузке на локти.
В целом, это нужное и важное движение для базовой проработки бицепса. Однако неподготовленный человек при полном разгибании рук может серьезно травмировать локти. Чтобы избежать травмы, подтягивайтесь узким хватом, разгибая руки сначала до прямого угла, а затем на 2/3.
Лечение эпикондилита в домашних условиях
Если боль в локтях продолжается не менее 1–2 недель, она уже начинает приобретать хронический характер. Чтобы уменьшить её, оборачивайте локоть и предплечье влажным и горячим полотенцем (старайтесь избегать прямого контакта с кожей) – это обеспечит приток крови и ускорит процесс заживления.
Сухожилия и мышцы – как эластичные резинки. Если регулярно не растягивать их, то в конечном итоге они начинают утрачивать подвижность. В итоге более-менее серьезная нагрузка вроде тяги блока или штанги могут травмировать локоть.
Поэтому нужно постоянно растягивать и разогревать мышцы и связки перед каждой тренировкой. Для предплечий есть хорошее упражнение:
Вытяните вперед и разогните руку в локте.
Возьмите себя за кисть второй рукой и мягко потяните её вниз.
Удерживайте растяжку в течение 10 секунд. Вы должны чувствовать, как растягиваются мышцы, но ни в коем случае не боль.
Повторите упражнение второй рукой и сделайте ещё не менее 10 растяжек на каждую руку.
Упражнение следует делать для разминки перед каждой тренировкой, либо просто для профилактики, если ваши руки постоянно находятся в согнутом положении.
Возможно, вам встречались люди со специальной повязкой в районе локтя. Скорее всего это спортивный суппорт, который помогает погасить нагрузку до того, как она причинит болевые ощущения.
Для правильной фиксации суппорта его самая мягкая часть должна располагаться на 2–3 пальца ниже точки боли. Суппорт должен плотно прилегать к суставу, но не слишком давить на него, чтобы не мешать циркуляции крови. Носите суппорт только во время физических работ или на тренировке. При этом, разумеется, нагрузку на локоть лучше уменьшить.
Если боль в локте нестерпима или отдает в предплечье, можно говорить о прогрессирующем эпикондилите. В этом случае показано ношение фиксатора, который иммобилизует запястье и локтевой сустав. Нужно, чтобы локтевые связки и мышцы на время отдохнули от нагрузок. Рекомендуется носить его вплоть до полного выздоровления.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
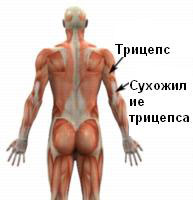
Мышца на задней части плеча называется трицепсом. Трицепс берет начало от лопатки и плечевой кости и прикрепляется к локтевой кости с помощью сухожилия трицепса. Мышца трицепс выполняет функцию разгибания в локте и работает как вспомогательная при осуществлении других движений в плече. Во время сокращения трицепса вектор движения передается с помощью сухожилия. Когда вектор силы воздействия на сухожилие избыточный или происходят повторяющиеся движения, то возникают условия для повреждения сухожилия трицепса. При тендините трицепса происходит повреждение сухожилия с последующей дегенерацией и воспалением. Тендинит может быть обусловлен травматическим воздействием силы, превышающей прочность сухожилия или вследствие постепенного износа тканей сухожилия, вследствие избыточных нагрузок.
Причины
Чаще всего, причиной тендинита трицепса являются повторяющиеся, избыточные нагрузки на сухожилие. Как правило, это связано с выполнением определенных движений, требующих силового выпрямления локтя (например, при отжимании или падениях). Иногда повреждение сухожилия возникает из-за критической, запредельной нагрузки на сухожилие. Чаще всего, такие нагрузки бывают при занятиях тяжелой атлетикой или занятиях на тренажерах. Существует несколько основных факторов, наличие которых увеличивают риск развития тендинита:
- тугоподвижность суставов (особенно локтевого)
- уплотнение мышцы (особенно трицепса)
- неправильные или чрезмерные тренировки
- недостаточная разминка перед занятиями
- мышечная слабость
- недостаточный период восстановления между тренировками
- неполноценная реабилитация после перенесенной травмы локтя
- наличие травмы шеи или верхней части спины в анамнезе.
Симптомы
Пациенты с этим заболеванием обычно испытывают боль в задней части локтя. В менее тяжелых случаях, пациенты могут испытывать только боль и скованность в локте, симптомы усиливаются при выполнении движений, требующих сильного или повторяющегося сокращения мышцы трицепса. Это такие виды деятельности, как выполнение отжиманий, жим лежа, падения, выполнение боксерских ударов, работа с молотком.
В более тяжелых случаях больные могут испытывать боль, которая увеличивается до острой при выполнении различных видов деятельности. Иногда пациенты отмечают опухоль в задней части локтя и испытывают слабость при попытке выпрямить локоть против сопротивления и боль или дискомфорт при выполнении движений, связанных с сокращением бицепса. Боль также может усиливаться при контакте поврежденного сухожилия с твердыми предметами.
Диагностика
Врач может поставить диагноз на основании симптомов, истории заболевания и осмотра. При осмотре врач обращает внимание на наличие в области сухожилия трицепса отека или покраснения, наличие болезненности при пальпации сухожилия. При необходимости назначается рентгенография, которая позволяет исключить изменения в костной ткани. МРТ позволяет визуализировать не только состояние костных тканей, но и самого сухожилия, степень его повреждения. Лабораторные исследования могут быть также назначены, когда необходимо исключить системные или воспалительные заболевания или метаболические нарушения.
Прогноз
Большинство пациентов с этим заболеванием выздоравливают при проведении адекватного лечения и могут вернуться к привычной деятельности в течение нескольких недель. Но иногда реабилитация может занять несколько месяцев, особенно у тех пациентов, которые не сразу обратились за медицинской помощью. Своевременное лечение (физиотерапия, ЛФК) является принципиальным условием быстрого выздоровления. Отсутствие адекватного лечения может привести к необратимым изменениям в тканях сухожилия.
Лечение
Тендинит трицепса, как правило, удается вылечить, но в некоторых случаях лечение бывает не эффективно. В первую очередь, для уменьшения боли необходимо прекратить деятельность, которая приводит к усилению боли. Консервативные методы лечения тендинита включают: применение холода местно (на 20 минут 3-4 раза в день), прием препаратов НПВС (например, мовалис, целебрекс, вольтарен), использование шин, ортезов, которые помогают уменьшить нагрузку на сухожилие и позволяют тканям сухожилия восстановиться.
Физиотерапия очень эффективна при лечении тендинита. Применяются различные физиотерапевтические методики (например, ультразвук, криотерапия, электрофорез). Самым современным методом лечения считается применение HILT терапии .
ЛФК. Программа упражнений, специально подобранная специалистом ЛФК, позволяет восстановить как мышечную силу трицепса, так и эластичность, и прочность сухожилия трицепса. ЛФК подключается после снижения болевых и воспалительных явлений. Интенсивность объем, и нагрузка подбираются индивидуально с постепенным увеличением.
Хирургическое лечение является единственным способом лечения при наличии разрыва сухожилия и должна быть выполнена не позднее 2 недель после диагностирования разрыва.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.

- Какие мышцы могут болеть на руках
- Причины мышечных болей в руках
- Видео по теме
Болезненные ощущения в мышцах – это симптом повреждения мышечных волокон. Такие изменения могут быть связаны как с механическими травмами при чрезмерной нагрузке на мускулы, так и с серьезными заболеваниями мышечной ткани. Локализация боли и образ жизни пациента также имеет большое значение при диагностике причины болезни и выборе метода лечения. Например, если болят мышцы руки выше локтя у профессионального спортсмена – можно предположить развитие дегенеративных изменений в сухожилиях бицепса и трицепса.
Какие мышцы могут болеть на руках
Для того, чтоб понимать источник болевых ощущений, необходимо знать анатомию мышц верхних конечностей. Мышечный аппарат отвечает за работу суставов, обеспечивает подвижность рук. Все мускулы делят на 3 основные группы, в зависимости от их расположения и суставов, на которые они воздействуют.
Все мускулы, которые расположены в области плеча, можно разделить на 2 группы. Все они берут начало около плечевого сустава и заканчиваются на локтевом. Когда мышечные волокна сокращаются, мышцы-сгибатели вызывают сгибание руки в локте, а разгибатели действуют противоположным образом.
Мускулы-сгибатели расположены на передней части плеча:
- клювовидно-плечевая мышца;
- двуглавый мускул плеча (бицепс);
- плечевая мышца.
Разгибатели – задние мышцы плеча:
- трехглавая мышца плеча (трицепс);
- локтевой мускул.
При повреждении мышц плеча чувствуется боль выше локтя, которая усиливается при работе плечевого и локтевого суставов. По характеру боли (острая, тянущая, может усиливаться в движении или состоянии покоя), а также результатам дополнительных исследований можно определить ее причину и приступать к лечению.
Наиболее крупная мышца предплечья — плечелучевая, она осуществляет сгибание руки в локте. Остальные мускулы отвечают за работу лучезапястного сустава, обеспечивая его сгибание и разгибание.
Сгибатели запястья представлены группой мышц, которые находятся на передней стороне предплечья:
- лучевой и локтевой сгибатели запястья;
- длинный ладонный мускул.
Разгибатели запястья – это группа мышц, которые расположены на задней поверхности предплечья:
- разгибатель запястья;
- короткий и длинные лучевые разгибатели запястья.
Если повреждены мускулы предплечья, чувствуется боль ниже локтя. Такие нарушения влияют на работу локтя и запястья – движения этих суставов вызывают болезненные ощущения.
На кистях рук находится большое количество мелких мускулов, которые приводят в движение все суставы пальцев. Эти мускулы можно травмировать в быту при неосторожных движениях. В таком случае чувствуется боль в кисти либо пальцах рук, может затрудняться работа запястного сустава.
Причины мышечных болей в руках
Боль — это признак развития воспаления или дистрофических изменений в тканях. По характеру болезненных ощущений можно определить причину их возникновения.
- Острая боль – это симптом растяжения или разрыва мышечных волокон, артритов, невропатических синдромов, инфекционных заболеваний.
- Ноющая мышечная боль сопровождает остеохондроз, артриты, хронические воспаления мышц.
При диагностике заболевания важно знать о роде деятельности пациента. Как интенсивные спортивные нагрузки, так и малоподвижный образ жизни офисного работника могут вызывать болезненность в мышцах рук, но причина их возникновения будет отличаться.
Мускул состоит из отдельных волокон, которые способны сокращаться, приводя руку в движение. Они эластичны, то есть могут выдерживать значительную нагрузку, но при неосторожных движениях или выполнении сложных упражнений могут травмироваться. Самые распространенные повреждения – это растяжения и разрывы мышц.
Растяжение – это патология, которая возникает при нагрузке, которую мышца не в состоянии выдержать. Прогноз при таком явлении благоприятный, так как целостность мускула не нарушается. Растяжение можно заподозрить по характерным признакам:
- умеренная болезненность, которая усиливается при движении;
- низкий тонус мышц.
Первые признаки часто возникают в момент травмирования. Больной чувствует спазм, который препятствует дальнейшему растяжению волокон и их разрыву. Симптомы проходят в течение нескольких дней, на это время рекомендуется ограничить интенсивность нагрузок, наложить эластичную повязку на поврежденный участок. В первые несколько дней накладывают холодные компрессы, затем показаны согревающие мази.
Разрыв – это более серьезная травма, при которой целостность волокон нарушается. Отличают полный разрыв и частичный, когда некоторая часть мышечных волокон остается без повреждений.
Симптомы возникают непосредственно при травме:
- острая боль при пальпации;
- снижение функции конечности;
- высокая амплитуда движения в суставе;
- кровоизлияние в подкожную клетчатку;
- отечность.
При полном разрыве необходимо срочное хирургическое вмешательство, во время которого на мышцу накладывают шов. Если часть волокон сохранили целостность — конечность фиксируют гипсовой повязкой. После ее снятия показан период восстановления длиной в 6–8 недель. В течение этого времени пациент выполняет назначенный врачом комплекс упражнений, носит эластичную повязку, также полезна физиотерапия.
Миозиты – это общее название группы заболеваний мышц воспалительного характера. Самая простая причина развития воспаления – интенсивная нагрузка на неподготовленные мускулы. Миозиты часто возникают при длительной фиксации руки в неудобном положении (во время сна либо на рабочем месте). В холодное время года причиной воспаления мышц может стать их переохлаждение. Наиболее тяжелая форма миозитов – это инфекционные заболевания, при которых бактерии попадают в волокна с током крови и размножаются в них. Некоторые паразиты могут также проходить личиночные стадии развития в скелетной мускулатуре рук.
Для миозитов характерен ряд симптомов:
- интенсивная боль, которая усиливается при движении, но сохраняется и в состоянии покоя;
- ограничение подвижности пораженной мышцы, что влияет на работу конечности;
- при пальпации чувствуется уплотнение мускула, возможно появление бугорков;
- при длительных хронических миозитах пораженная мышца визуально истончается по сравнению со здоровой;
- инфекционный процесс сопровождается повышением температуры тела, слабостью, развитием гнойного воспаления.
Общее симптоматическое лечение проходит в 2 этапа. В первые несколько дней показан холод в месте повреждения, для этого используют лед либо охлаждающие компрессы. Затем воспалительный процесс стимулируют разогревающими мазями и растирками, чтобы он не перешел в хроническую стадию.
Основной курс терапии назначает врач после обследования пациента. Инфекционные заболевания лечатся специальными препаратами, их принимают системно внутрь. Личиночные стадии паразитов из мышц зачастую можно извлечь только хирургическим путем. Если миозит вызван механическим повреждением мышцы – достаточно местного симптоматического лечения.
Под ревматизмом понимают процессы разрушения мышечной ткани, которые сопровождаются болезненностью и воспалением. Причинами такой патологии могут быть травмы, инфекционные и обменные заболевания, гормональные и нервные нарушения, а также стрессы. Чаще всего подобные болезни диагностируют у женщин среднего возраста.
Различают две формы течения мышечного ревматизма:
- Острая – начинается с повышения температуры тела, затем возникает болезненность и напряженность мышц. Боль может менять локализацию, то есть проявляться поочередно в разных мышцах. Такие признаки продолжаются в течение нескольких дней, затем болезнь может проходить самостоятельно либо переходить в хроническую стадию.
- Хроническая форма ревматизма длится несколько недель или месяцев и в дальнейшем может сопровождать пациента в течение все жизни. Мышцы рук болят при смене климата или температуры, переохлаждении либо стрессе.
Лечение заболевания комплексное. Терапия начинается с назначения антиревматических и противовоспалительных препаратов. Хороший эффект оказывают разогревающие физиопроцедуры, лечебный массаж, лечение в санаториях. Больным показана психологическая поддержка, где специалист научит противостоять стрессам и уделять внимание внутреннему равновесию. Кроме того, пациента проконсультируют по поводу правильного питания, чтобы в рационе присутствовали все необходимые витамины и микроэлементы.
Болезни суставов вызывают нарушения всего двигательного аппарата рук. Все подобные заболевания можно разделить на две основные группы:
- артриты – воспалительные патологии, которые развиваются при травмах, инфицировании суставов, иммунодефицитах, нервных нарушениях;
- артрозы – изменения строения костей и суставов невоспалительного характера, вызываемые обменными патологиями.
Механические повреждения суставов ведут за собой ограничение их подвижности, воспаление и атрофию мышц.
Например, после травмы локтей страдают мускулы предплечья, развивается миозит. Лечение в таком случае направлено на сохранение функции сустава. Используют фиксирующие повязки, пациентам назначают курс лечебной гимнастики и медикаменты.
Артрозом можно заболеть в любом возрасте, но в зоне риска находятся пожилые люди. Чаще всего поражаются суставы фаланг пальцев симметрично на обеих конечностях. Полностью устранить симптомы не удается, можно лишь предотвратить развитие болезни и снять болезненность в суставах и мышцах. Больному советуют избавиться от лишнего веса, скорректировать рацион, назначают противовоспалительные препараты и анальгетики (болеутоляющие средства).
Конечности получают нервные импульсы через спинномозговые нервы. Они берут начало от нижних шейных и первого грудного позвонка и доходят до плеч, до локтей и далее продолжаются до самых кончиков пальцев. Защемление нервов при шейном остеохондрозе или грыжах вызывает ощущение болезненности и онемения рук, снижается их подвижность.
Лечение осуществляется под контролем врача. В некоторых случаях показано оперативное вмешательство, но чаще симптомы удается устранить с помощью лечебной гимнастики, медикаментов, коррекции питания и образа жизни. Для поддержки позвоночника можно носить специальные воротники, которые фиксируют позвонки, расслабляют шейные мускулы и препятствуют защемлению нервов.
Бактериальные заболевания (грипп, бруцеллез) часто проявляются мышечной болью. Они начинаются с повышения температуры тела и общей слабости, затем начинают развиваться характерные симптомы. Диагноз ставится на основании лабораторных анализов, после чего врач назначает специальные препараты, уничтожающие патогенную микрофлору. Лечение проходит в стационаре, затем показан реабилитационный период для восстановления защитных сил организма.
Некоторые гельминты в своем цикле развития не ограничиваются кишечником, а оседают в разных органах, в том числе в мышечной ткани. К таким заболеваниям относят трихинеллез, токсоплазмоз и цистицеркоз. Паразиты развиваются в мышцах, травмируют волокна, вызывают воспаление и боль. Лечение назначает врач. Оно может включать в себя прием противопаразитарных препаратов, общий восстановительный курс, а в некоторых случаях – хирургическое удаление гельминтов.
Боль в мышцах рук – это опасный симптом, который требует дополнительной диагностики у врача. Несмотря на множество причин, симптомы многих патологий могут быть схожи, а лечение должно отличаться. При несвоевремнном начале терапии существует риск перехода некоторых патологий в хроническую стадию, которая будет продолжать беспокоить пациента еще в течение длительного времени. Даже незначительные растяжения требуют диагностики и квалифицированной медицинской помощи.
Тендинит трицепса — это развитие воспалительных процессов в мышцах и сухожилиях руки от локтя до плеча. Проявляется в виде острой, тупой, ноющей, пульсирующей или другой боли, которая возникает после усиленных нагрузок на верхние конечности. Чаще наблюдается у профессиональных спортсменов (атлетов, бодибилдеров) или у людей рабочих специальностей (при длительной работе молотком, топором, пилой). Также характерными признаками считаются отёки, ограничение подвижности, скованность движений, возможно повышение температуры тела, озноб, лихорадка. Вылечить болезнь может врач-ревматолог, невролог, травматолог.
- Симптомы тендинита трицепса
- Причины
- Стадии развития тендинита трицепса
- Разновидности
- Диагностика
- К какому врачу обратиться
- Лечение тендинита трицепса
- Осложнения
- Профилактика тендинита трицепса
Симптомы тендинита трицепса
Трицепс — это трёхглавая мышца, расположенная на задней стороне плеча выше локтевой области до лопатки и отвечающая за способность сгибать, разгибать руку, делать вращательные движения. Повреждения этой области характеризуются такими признаками:
- сильная боль разной интенсивности, частоты, продолжительности;
- сложности при сгибании и разгибании руки;
- ощущение тяжести и скованности;
- болезненность суставов;
- воспаление и покраснение поражённой зоны;
- припухлость сухожилий;
- онемение верхней части руки;
- невозможность поднять тяжесть;
- болезненность при касании;
- общая слабость и утомление;
- снижение работоспособности;
- высокая температура тела;
- иррадиация боли в бицепс.
Причины
Заболевание представляет собой воспаление, которое поражает сухожилия, связки, мышцы, соединительные ткани, нервные окончания и провоцирует истончение тканей. Основные причины:
- переизбыток физических нагрузок на верхние конечности;
- недостаточное послеоперационное восстановление конечности;
- постоянные однотипные движения руки (в строительстве, садоводстве, рисовании);
- недостаточная разминка перед силовыми тренировками;
- врождённая слабость мышц и связочного аппарата;
- частичные или полные разрывы сухожилий;
- патологии костно-мышечного аппарата и суставов;
- ревматоидные болезни, артрозы, артриты;
- усиленные занятия после длительного перерыва;
- дефицит коллагена в организме;
- травмы и операции;
- недоразвитие суставов;
- заболевания щитовидной железы;
- нарушения кровообращения;
- метаболические расстройства;
- кальциевые отложения на костях;
- попадание инфекции в область поражения;
- наследственная предрасположенность;
- аллергия на лекарства, вакцинацию;
- возрастные дегенерации;
- ослабленный иммунитет.
Стадии развития тендинита трицепса
Патология может развиваться как в острой, так и хронической форме — зависит от происхождения недуга. Стандартные случаи поражения протекают в несколько этапов:
- Воспаление околосуставных элементов, которые увеличиваются и сдавливают сухожилия трицепса.
- Формирование отёка — избыток синовиальной жидкости также увеличивает повреждённую область.
- Снижение подвижности и чувствительности руки, распространение отёка на сухожилия, связки и мышцы, что усложняет сгибы и разгибы руки.
- Крепитация, которая сопровождается хрустом, тугоподвижностью элементов костно-мышечного аппарата, а также образованием сухожильных узелков.
Разновидности
Врачи различают болезнь по источнику развития, которые делят на две группы:
- острые травмирования и механические повреждения;
- инфекционные патологические процессы в организме.
Возникает при механическом давлении на мышечные ткани:
- интенсивные физические нагрузки;
- поднятие тяжестей;
- слабая подготовка к упражнениям;
- длительный перерыв в нагрузках;
- работа тяжёлыми инструментами;
- удары, падения, ушибы и другие травмы верхней части руки.
Протекает в острой форме, при своевременном обращении к специалисту легко поддаётся лечению с низкой вероятностью рецидива.
Появляется при врождённых или приобретённых аутоиммунных заболеваниях:
- инфекции сегментов позвоночника, костно-мышечного и связочного аппарата;
- воспалительные процессы в мягких и соединительных тканях рук;
- ревматоидные и артрозные нарушения;
- хронические болезни опорно-двигательного аппарата.
Чаще протекает в хронической форме, длится от 3 месяцев, тяжело поддаётся лечению и повторяется с регулярной периодичностью.
Диагностика
Врач может поставить диагноз на основании осмотра, пальпации, опроса больного, а также после проведения лабораторных и аппаратных исследований:
- Общие и биохимические анализы. Пациент сдаёт кровь и мочу на выявление инфекций, аутоиммунных раздражителей, уровня белков, коллагена, мочевой кислоты и других компонентов, воздействующих на структуру сухожилий, связок, мышц.
- УЗИ суставов. Позволяет изучить суставные и околосуставные элементы, обнаружить патологические процессы и оценить уровень повреждений.
- КТ и МРТ. Помогают более детально обследовать внутреннее состояние мягких и соединительных тканей, диагностировать болезни на клеточном уровне.
Вы можете пройти обследования в сети клиник ЦМРТ:
Как выявить и что делать при ушибе локтя: первая помощь и лечение

Любой из нас хоть один раз в жизни испытывал неприятные ощущения в локте после ушиба.
При незначительном повреждении боль длится несколько минут, а при серьезном – несколько часов или суток.
Даже небольшой ушиб может привести к воспалительному процессу, поэтому если боль длится более 10 минут, обратитесь к врачу.
Наш локоть состоит из 3 разных частей, объединенных одной оболочкой (капсулой). Это плечевая, локтевая и лучевая кости. Между ними находятся 3 сустава:
- плече — локтевой;
- плече – лучевой;
- проксимальный луче – локтевой
Нижняя часть плечевой кости имеет форму трехгранника и посредством этих суставов соединяется с предплечьем. Под капсулой, в которой они находятся, расположена синовиальная сумка, заполненная жидкостью для смазки костей.
Благодаря этому трение между костями уменьшается, предотвращая изнашивание суставов и костей.
При травме локтя могут произойти как незначительные, так и серьезные повреждения. При легком ушибе страдают небольшие компоненты сустава, а боль быстро проходит.
Более серьезная травма приводит к повреждению синовиальной сумки, хрящевой ткани и самой капсулы. Может произойти защемление нерва или повреждение костей.
Главным симптомом, указывающим на ушиб локтевого сустава, является отек, который может быть достаточно большим.
Если при ударе повреждены сосуды подкожной клетчатки, мышечной ткани или кожи, на месте ушиба появл
яются синяки темно-бордового или синюшного цвета. Под кожей образуются гематомы от скопившейся под клетчаткой крови.
Если кровь скапливается в полости между поверхностями суставов, возникает гемартроз. Происходит растягивание суставной капсулы и сдавливание средних и мелких сосудов, которые обеспечивают питание суставов.
При сильном ударе локтем, в тяжелых случаях, может произойти вывих, перелом или смещение костей. Из-за возникшей боли и гематом осложняется подвижность локтя. Пострадавший старается держать руку в полусогнутом состоянии, чтобы не причинять себе боль.
Травмировать локоть может любой человек, как взрослый, так и ребенок. Часто ушибы локтя получают при падении, когда инстинктивно подставляют руки при соприкосновении с твердой поверхностью.
В силу своей подвижности, часто получают ушибы дети. Кроме того, ушиб может получить любой человек при падении или случайном резком соприкосновении с твердой поверхностью.
Современная медицина выделяет несколько степеней ушибов в зависимости от тяжести:
- Первая степень. Незначительные повреждения кожного покрова с царапинами и небольшими ссадинами. Такой ушиб проходит сам, не оставляя последствий.
- Вторая степень. Происходит разрыв мышечных тканей, вызывая отек и образуя гематомы. При этом пострадавший ощущает резкую боль в ушибленном суставе.
- Ушибам 3 степени характерны повреждения сухожилий и мышц, а в особо тяжелых случаях возможен вывих локтевого сустава.
- Четвертая самая тяжелая степень повреждения локтя, вызывающая резкую острую боль и нарушающая его нормальную деятельность.
При ощущении сильной боли в локте после ушиба нужно принять следующие меры:
- зафиксировать руку, подвесив ее на косыночную повязку;
- приложить к ушибленному месту что-либо холодное (лед, смоченное холодной водой полотенце или любой продукт из морозилки);
- если боль не проходит более 15 минут, выпить обезболивающий препарат и обратиться в травмпункт.
О серьезных ушибах локтевого сустава говорит появление резкой боли, опухоли и кровоподтека.
В этом случае нужно обеспечить суставу неподвижность и обратиться к врачу. Только специалист может правильно диагностировать степень повреждения, сделать рентгеновский снимок и назначить лечение.
Не стоит самому ставить себе диагноз, чтобы из-за несвоевременно начатого лечения получить букет осложнений, которые приведут к плачевным последствиям.
Только специалист при сильном ушибе сможет диагностировать гемартроз или перелом.
Что делать, чтобы избежать осложнений и добиться полного восстановления после ушиба локтя? Для этого нужно соблюдать все предписания врача:
- Нельзя 2 недели подвергать травмированную руку физическим нагрузкам, сгибать и разгибать локоть. При этом кисть и плечевой сустав нужно разрабатывать, чтобы обеспечить в руке нормальное кровообращение.
- В течение первого дня к месту ушиба прикладывают холод. Процедуру проводят до 4 раз в сутки, накладывая лед на 30-40 минут.
- Если наблюдается отек и сильная боль, принимают нестероидные противовоспалительные препараты, такие как целебрекс или найз. Таблетки пьют 2 раза в день согласно инструкции на упаковке (до или после еды).
- Начиная со 2 дня на место ушиба можно наносить лечебную мазь, крем или гель, такие как кетонал, феброфид или найз.
![]()
Втирать их можно до 3 раз в день, не попадая при этом на раны и ссадины. - Для нормализации кровообращения на место ушиба прикладывают Полимедэл – специальную полимерную пленку с нанесенным на ее поверхность отрицательным зарядом. Держать ее на месте ушиба можно от 30 минут до 4 часов в состоянии полного покоя локтя. Процедуру повторять 2 раза в день.
- При сильных ушибах назначают курс физиотерапии. Начиная со 2 дня можно применять лазерную или магнитную терапию (на усмотрение лечащего врача). Категорически запрещено проводить тепловые процедуры. Они провоцируют образование оссификатов — патологических костных образований в месте ушиба.
- Чтобы полностью восстановить подвижность локтевого сустава, назначают массаж и лечебную гимнастику. К ним приступают после завершения иммобилизации (периода полной неподвижности локтя). Массировать можно только предплечье и плечо, не затрагивая места ушиба. В упражнения по восстановлению подвижности входят сгибание-разгибание и вращение предплечья. Продолжительность процедур от 20 минут до получаса по 3-4 раза в день.
Чтобы ускорить процесс восстановления больного сустава можно, наряду с медикаментозным лечением, воспользоваться рецептами народной медицины:
- хорошо снимает боль и воспаление компресс из водного настоя полыни;
- эффективно помогает отвар из 3 ложек репейника (колючек от лопуха), заваренных в 0,5 литрах воды;
- 200 мл растительного масла смешать с 5 корзинками пижмы, подержать на водяной бане 2 часа и использовать для растираний.
Самым распространенным осложнением, возникающим при травмах локтя, является гемартроз.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При этом отмечается заметное увеличение сустава. Пострадавший испытывает затруднения и боль при сгибании и разгибании руки.
Если произошло кровоизлияние в полость сустава, которое не рассасывается более 5 дней, делают пунктирование. Скопившуюся кровь удаляют, а саму полость промывают антисептиком и новокаином.

После этого в полость сустава вводят способствующие восстановлению костной ткани препараты и антисептики.
Если в околосуставной сумке скапливается жидкость, которая может содержать различные инфекции, возникает травматический бурсит.
Если ее скопилось достаточно много, врач делает небольшой прокол или надрез для отсасывания вещества, после чего проводит тщательную дезинфекцию.
Спустя некоторое время после ушиба может возникнуть деформирующий остеоартроз. При этом происходит разрушение хрящевой ткани, а кровь, скопившаяся в суставе, способствует срастанию костей.
Это препятствует нормальному движению локтевого сустава. При частых травмах возникает посттравматический артроз.
Избежать самых различных травм, в повседневной жизни и на работе возможно, для этого нужно вести себя как можно аккуратней. Если же вы все-таки получили травму, немедленно обращайтесь к врачу.
Содержание:
- Что это и где сделать
- Показания и противопоказания
- Подготовка
- Проведение
- Что показывает
- Результаты и их расшифровка
УЗИ локтевого сустава — вариант изучения сочленения при помощи ультразвуковых волн. Изображение сустава выводится на монитор. Доктор оценивает наличие жидкости в полости сочленения, воспалительного процесса, изменений хряща.
По сравнению с рядом других исследовательских процедур (рентген, томография), УЗИ имеет преимущества:
- Отсутствие негативного воздействия на эпидермис и организм в целом.
- Возможность многократного проведения.
- Подходит для обследования беременных и грудничков.
- Возможность сканирования околосуставных тканей, суставов.
- Неинвазивность.
- Проведение в разных ракурсах.
- Приемлемая стоимость.
Проводится УЗИ в государственных поликлиниках, больницах, частных медицинских и диагностических центрах, санаториях.

УЗИ локтевого сустава доктора назначают при такой симптоматике:
- Покраснение кожи исследуемой зоны.
- Пастозность.
- Наличие травм в анамнезе.
- Наличие новообразований.
- Болезненность сустава.
- Нарушение подвижности сочленения.
Проводится УЗИ локтевого сустава при подозрении на:
- Выпот в полости сочленения.
- Ревматизм.
- Поражение хрящевой ткани.
- Бурсит.
- Тендовагинит.
Процедура абсолютно безвредна. Поэтому противопоказаний ультразвуковая диагностика не имеет.
УЗИ не требует специальной подготовки. Если планируется пункция, доктора рекомендуют прекратить прием диуретических препаратов. Перед началом исследования локтевую область нужно освободить от одежды. Если в сустав был поставлен укол, то УЗИ следует выполнять спустя 5 часов после инъекции.
Пациент садится или ложится на кушетку. Специалист наносит на локтевую зону гель, повышающий проводимость ультразвуковых волн и обеспечивающий плавное скольжение датчика. Датчик прикладывается к поверхности кожи и водится по пораженному участку.
Информация перерабатывается и выводится на экран в виде черно-белого изображения. Врач осматривает сочленение в медиальной, фронтальной, задней и латеральной плоскостях. Фронтальный доступ показывает срединный нерв, локтевой сустав, сухожилие бицепса.
В латеральном доступе видны коллатеральные и кольцеобразные связки, радиальный нерв, сухожилие плечевого разгибателя. В медиальном – плечевое сухожилие, нерв. В заднем отделе визуализируются сухожилие трехглавой мышцы, суставная сумка, локтевая ямка. Для оценки растяжимости связок исследование проводят в двух положениях: согнутая в локте рука и разогнутая. Длится процедура около 20 минут.

Ультразвуковая диагностика локтевого сочленения позволяет выявить воспалительные процессы, повреждения в хряще. Также специалист может обнаружить жидкость в суставной полости. Такой метод исследования показывает:
- Тендинит.
- Острый бурсит.
- Бурсит хронического течения.
- Эпикондилит медиального и латерального типов.
- Гематомы возле сочленения.
- Травмирование связок.
- Теносиновит.
- Повреждения бицепса, трицепса.
По завершению процедуры доктор проводит расшифровку результатов. Данные, полученные в ходе исследования, вносятся в протокол. В конце описания состояния локтя врач делает вывод, ставит предположительный диагноз, рекомендует дополнительное обследование.
В протоколе специалист по ультразвуковому исследованию описывает следующее:
- Наличие жидкости под отростком локтя. Говорит о воспалении синовиальной сумки. На запущенной стадии жидкость является неоднородной.
- Структура поверхностей кости, хряща. В норме они ровные.
- Состояние выступов на поверхности мыщелков.
- Толщина и однородность структуры гиалинового хряща. Оптимальная толщина – до 0,2 см. Структура должна быть однородной.
- Особенности сухожилий, нервных волокон.
- Наличие в проекции ямки локтя жидкости. Выпот говорит о воспалительном процессе в синовиальной оболочке.
- Эхогенность сухожилия, толщина. При воспалении эхогенность снижена, имеется утолщение. Хронически текущая патология отличается наличием кальцинатов, нечеткими контурами.
Таким образом, в ходе УЗИ специалист выявляет деструкцию в локтевом суставе в начале ее развития. Такой тип обследования безболезненный, не имеет ограничений, дает точную информацию.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Читайте также:



