Синдроме амиотрофии плечевого пояса

Синдром Персонейджа-Тернера (невралгическая амиотрофия) — это заболевание аутоимунного происхождения, при котором поражается верхний пучок плечевого сплетения или ответвляющиеся от него нервные окончания.
Патология может возникать независимо от пола, но преимущественно поражает лиц мужского пола молодого и среднего возраста. Известны также случаи, когда нарушение диагностировалось в детском возрасте.
Патогенез патологии
Заболевание часто путают с поражением нервных корешков. Патологический процесс начинается с внезапных сильных болей в области лопатки или надплечья. Через несколько дней может возникнуть частичный паралич мышц плечевого пояса, иннервируемых верхним стволом плечевого сплетения.
Обычно болевые ощущения острого характера начинают беспокоить больного в ночное время или утром. Из-за боли двигательная активность плечевого сустава ограничивается.
Постепенно боль становится менее интенсивной, но спустя несколько недель после проявления первых симптомов развивается слабость и истощение мышц плечевого пояса и как следствие — вялый паралич мышц плечевого и проксимального отдела руки.
При этом невралгическая атрофия затрагивает переднюю зубчатую мышцу, надостную, подостную, дельтовидную и трапецевидную мышцы.
Иногда в патологический процесс вовлекаются мышцы предплечья или кисти, а также возникает спазмирование отдельных пучков мышечных волокон. Чувствительность при этом остаётся сохранной или с минимальными нарушениями. Иногда отмечается ощущение онемения и покалывания. Сила и объём движений в дистальных отделах сохраняются относительно.
Что является причиной нарушения?
Точная причина, которая провоцирует данное заболевание, на сегодняшний день не определена. В развитии патологического процесса могут 
принимать участие иммунологические, экологические и наследственные факторы.
Медики полагают, что в большинстве случаев недуг развивается по причине иммунной воспалительной реакции на воздействие инфекции или вредоносного фактора окружающей среды, который негативным образом воздействует на нервы плечевого сплетения. Таким образом, вирусная инфекция — это главная причина, способствующая возникновению этой патологии.
Ко второстепенным факторам можно отнести:
- перенесённые операции на плечевом сплетении;
- растяжение мышц при сильных физических нагрузках;
- полученные травмы;
- бактериальные и паразитарные инфекции;
- заболевания ревматологического и аутоиммунного характера;
- роды;
- генетическая предрасположенность.
Особенности клинической картины

Отличительным симптомом синдром Персонейджа Тернера является резкое начало боли в одном из плеч. К исключительным случаям можно отнести возникновение двухсторонней боли.
Как правило, начало острое, но иногда боль наступает постепенно с быстрым нарастанием интенсивности и тяжести.
Зачастую больные жалуются на острые, ноющие, колющие или жгучие боли. Также они могут распространяться на шею или на всю руку поражённой стороны.
Если говорить о симптомах более развёрнуто, они выглядят следующим образом:
- боль появляется внезапно без какой-либо предопределяющей причины, например, травмы;
- локализация боли — область плеча и предплечья;
- боль накатывает волнами;
- поражается только одна сторона тела;
- болевые ощущения могут длиться до нескольких дней, после чего происходит ослабление руки сразу в нескольких разных группах мышц;
- слабость руки может быть довольно выраженной, но она постепенно проходит.
Постановка диагноза
Диагностировать заболевание можно после сбора анамнеза и полного обследования физического состояния больного. Обследования шейного отдела позвоночника при помощи рентгена или МРТ могут не показать каких-либо результатов.
Иногда такие же симптомы появляются при грыже шейного отдела, при которой возникает защемлении нервов. Для того чтобы определить 
истинную причину патологии проводится процедура электромиографии.
Постановка точного диагноза причин и признаков появления болевых ощущений в плече и предплечье является обязательным. Опасность неправильного диагноза состоит в том, что амиотрофическую невралгию часто принимают за проявления другого недуга, что приводит к назначению хирургического лечения, которое оказывается ненужным.
Дифференцировать синдром Персонейджа-Теренра необходимо от таких заболеваний:
- бурсит;
- кальциевый тендинит;
- синдром Гийена-Барре;
- мононеврит;
- амиотрофический склероз;
- полинейропатия.
Современная медицина в действии
Лечение синдрома будет проводиться поэтапно. На первой стадии проводится купирование боли. Вторая стадия предполагает прохождение реабилитации и дальнейшего полного исцеления.
На начальной стадии воспалительный процесс, который локализуется в плечевом суставе и поражает нервные окончания, сопровождается острой нестерпимой болью. В данном случае лечение будет направлено на устранение болей. Для этого назначаются препараты следующих групп:
- оральные стероиды — уменьшают воспаление;
- обезболивающие нестероидные средства сильнодействующего характера;
- нейротропные средства — способствуют стабилизации мембран нейронов и также снижают боль;
- кортикостероиды — уменьшают продолжительность боли, однако имеют множество побочных эффектов.

После того, как сильные болевые ощущения будут устранены, начинается следующий этап терапии. Больному для полного восстановления необходимо будет запастись терпением, т. к. процесс реабилитации может занять достаточно продолжительное время.
Особым критерием эффективности будет постановка правильного диагноза, что позволит подобрать максимально эффективную тактику лечения.
В некоторых случаях применяется метод хирургического вмешательства. В данном случае проводится операция по рассечению средней лестничной мышцы, а также реиннервация передней зубчатой мышцы. Однако такой метод используется крайне редко в связи с тем, что заболевание, как правило, имеет инфекционную природу.
Также больному необходима физиотерапия и прохождение курса реабилитации по восстановлению двигательных функций.
Физиотерапевтические методы направлены на восстановление диапазона движения руки, возвращение силы и восстановление нормальной функции плеча, и предплечья. К таким методам можно отнести:
- электрофорез;
- ультразвук;
- УФ — облучение;
- мануальная терапия;
- грязелечение;
- бальнеотерапия с принятием родоновых ванн;
- также очень действенными являются иглоукалывание и лечебная гимнастика.
Большую опасность в данном случае представляет принятие симптомов плечевого неврита за признаки межпозвоночной грыжи, это приводит к назначению несоответствующего и как следствие недейственного метода хирургического и медикаментозного лечения.
Прогноз при данном заболевании носит достаточно благоприятный характер. В большинстве всех случаев больному удаётся восстановить полную силу и функционирование руки. Как показывает практика, практически у 90% всех пациентов отмечается полное выздоровление. Однако такой процесс может занять около двух лет или даже более.
Скорость восстановительного процесса будет зависеть от индивидуальных особенностей организма человека и других факторов. Иногда у некоторых пациентов отмечается наличие остаточных хронических болей. Также в медицине описаны редкие случаи, когда больные становились инвалидами.
Самой главной профилактической мерой является своевременно начатое лечение и следование всем врачебным предписаниям. При выявлении малейших болевых симптомов необходимо как можно быстрее посетить специалиста.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Большинство из обсуждаемых здесь заболеваний приводят к двусторонней проксимальной слабости и атрофии симметричного характера (за исключением проксимальной диабетической полинеиропатии, невралгической амиотрофии и, частично, боковой амиотрофический склероз) на руках и на ногах. Здесь не обсуждаются синдромы поражения плечевого и пояснично-крестцового сплетений (плексопатии), которые чаще встречаются с одной стороны.
Проксимальная мышечная слабость может наблюдаться преимущественно в руках, преимущественно в ногах или развиваться генерализованно (и в руках, и в ногах).
Преимущественно в руках проксимальная слабость мышц может быть иногда проявлением бокового амиотрофического синдрома; некоторых форм миопатий (в том числе воспалительных); ранних стадий синдрома Гийена-Барре; синдрома Персонейджа-Тернера (чаще одностороннего); полинейропатии, связанной с гипогликемией; амилоидной полинеиропатии и некоторых других формах полинеиропатии.
Проксимальная слабость мышц преимущественно в ногах может быть обусловлена почти теми же самыми заболеваниями; некоторыми формами миопатий; полинейропатии (диабетическая, некоторые токсические и метаболические формы), полимиозитом, дерматомиозитом, некоторыми формами прогрессирующей спинальной амиотрофии. Некоторые из перечисленных заболеваний могут одновременно или последовательно вызывать проксимальную слабость как в руках, так и в ногах.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Основные причины мышечной проксимальной слабости:
- Миопатия (несколько вариантов).
- Полимиозит (дерматомиозит).
- Проксимальная диабетическая полинейропатия.
- Невралгическая амиотрофия.
- Миелит.
- Синдром Гийена-Барре и другие полинеиропатии.
- Боковой амиотрофический склероз.
- Проксимальные формы прогрессирующей спинальной амиотофии.
- Паранеопластическая болезнь моторного нейрона.
При постепенном развитии двусторонней проксимальной мышечной слабости в проксимальных отделах конечностей, прежде всего, следует думать о миопатии. Начальная стадия заболевания характеризуется наличием мышечной слабости, степень которой существенно превосходит незначительно выраженные атрофии соответствующих мышц. Фасцикуляции отсутствуют, глубокие рефлексы с конечностей сохранены или немного снижены. В чувствительной сфере никаких изменений нет. При физической нагрузке пациент может испытывать боль, что указывает на довольно распространенное вовлечение соответствующих мышечных групп в патологический процесс и свидетельствует о нарушении функционирования нормального механизма поочередного включения работающей и отдыхающей порции мышцы (мышц).
Миопатия - это еще не диагноз; данный термин лишь указывает на мышечный уровень поражения. Далеко не все миопатии имеют дегенеративный характер. Уточнение характера миопатии позволяет выработать соответствующую тактику лечения. Некоторые миопатии являются проявлением потенциально курабельных заболеваний, например - метаболических расстройств или аутоиммунных заболеваний.
Довольно ценную информацию о возможной причине миопатии могут дать лабораторные исследования. Наиболее информативно изучение биоптатов мышц. Помимо исследования миобиоптата методами световой или электронной микроскопии абсолютно необходимо применение современных ферментативных гистохимических и иммунохимических исследований.
Особняком от основной группы полимиозитов стоят воспалительные процессы в мышцах, вызванные конкретными микроорганизмами. Примером может быть миозит вирусной природы, характеризующийся острым началом с выраженной боли и очень высокими показателями СОЭ. Выраженные болевые проявления также характерны для ограниченного миозита при саркоидозе и трихинеллезе. Это свойственно и ревматической полимиалгии (polymyalgia rheumatica) - заболеванию мышц, возникающему в зрелом и пожилом возрасте и протекающему с выраженным болевым синдромом. Истинная мышечная слабость, как правило, отсутствует или выражена минимально - движения затруднены из-за интенсивной боли, особенно - в мышцах плечевого и тазового пояса. ЭМГ и биопсия не выявляют признаков повреждения мышечных волокон. СОЭ значительно повышена (50-100 мм в час), лабораторные показатели указывают на подострый воспалительный процесс, КФК чаще нормальна. Возможна слабо выраженная анемия. Характерен быстрый эффект кортикостероидов. У некоторых пациентов в последующем возникает артериит краниальной локализации (височный артериит).
Проксимальная мышечная слабость может быть проявлением патологии периферической нервной системы, чаще всего - диабетической нейропатии. Такой клинический вариант диабетической полинейропатии с вовлечением проксимальных мышечных групп гораздо менее известен врачам в отличие от хорошо известной формы диабетической полинейропатии, при которой имеется двусторонний симметричный дистальный сенсомоторный дефект. У части пациентов зрелого возраста, страдающих диабетом, возникает проксимальная слабость в конечностях, как правило - асимметричная, часто присутствует боль, но наиболее очевидный двигательный дефект - слабость и проксимальная атрофия. Затруднены подъем и спускание с лестницы, вставание из положения сидя, переход в сидячее положение из положения лежа на спине. Ахилловы рефлексы могут оставаться сохранными, но коленные рефлексы, как правило, отсутствуют; четырехглавая мышца бедра болезненна при пальпации, паретична и гипотрофична. Выявляется слабость в m. ileopsoas. (Близкую картину асимметричной проксимальной слабости и атрофии дают такие заболевания, как карциноматозная или лимфоматозная радикулопатия).
Для развития проксимальной диабетической полинейропатии (равно как для развития всех других форм диабетической нейропатии) совсем не обязательно наличие тяжелых метаболических нарушений: иногда они могут выявляться впервые при проведении глюкозо-толерантного теста (латентный диабет).
Асимметричную проксимальную диабетическую полинейропатию в нижних конечностях следует отличать от одностороннего поражения поясничного сплетения - заболевания, аналогичного хорошо известной невралгической амиотрофии мышц плечевого пояса. Клинические наблюдения последних 10 лет показали, что аналогичный патологический процесс может поражать и поясничное сплетение. Клиническая картина представлена симптомами острого одностороннего поражения бедренного нерва с развитием паралича иннервируемых им мышц. При тщательном исследовании, включая ЭМГ и исследование скорости проведения по нервам, можно также обнаружить легкое вовлечение соседних нервов, например - запирательного нерва, что проявляется в виде слабости приводящих мышц бедра. Заболевание имеет доброкачественный характер, выздоровление наступает через несколько недель или месяцев.
Крайне важно убедиться в отсутствии у пациента двух других возможных заболеваний, требующих специфического диагностического подхода и лечения. Первое - это повреждение третьего или четвертого поясничных спинно-мозговых корешков: в этом случае не нарушается потоотделение на передней поверхности верхней части бедра, так как вегетативные волокна покидают спинной мозг в составе корешков не ниже второго поясничного.
Потоотделение нарушается при злокачественных новообразованиях в тазу, воздействующих на поясничное сплетение, через которое проходят вегетативные волокна. Другая причина сдавления поясничного сплетения, которую следует иметь в виду, это - спонтанная забрюшинная гематома у пациентов, получающих антикоагулянты. В такой ситуации у пациента возникает боль вследствие начального сдавления гематомой бедренного нерва; для снятия боли пациент принимает анальгетики, анальгетики усиливают эффект антикоагулянтов, что ведет к дальнейшему увеличению объема гематомы и давления на бедренный нерв с последующим развитием паралича.
Случаи миелита с развитием проксимальных парезов стали редкими с тех пор, как из клинической практики практически исчез полиомиелит. Другие вирусные инфекции, вызванные, например, вирусом Коксаки типа А, могут имитировать полиомиелитический неврологический синдром, приводя к развитию асимметричного проксимального пареза с отсутствием рефлексов при сохранной чувствительности. В ликворе выявляют повышенный цитоз, легкое повышение уровня белка и относительно низкий уровень лактата.
Описанный выше миелит следует дифференцировать с синдромом Гийена-Барре, что в первые дни заболевания представляется весьма трудной задачей. Неврологические проявления очень сходные - даже поражение лицевого нерва может наблюдаться при обоих заболеваниях. Скорости проведения по нервам в первые дни могут оставаться нормальными, то же относится и к уровню белка в ликворе. В пользу миелита свидетельствует плеоцитоз, хотя он обнаруживается и при синдроме Гийена-Барре, в частности - при синдроме Гийена-Барре вирусной природы (напр., вызванном вирусом Эпштейна-Барр). Вовлечение вегетативной нервной системы является важным диагностическим критерием, свидетельствующим в пользу синдрома Гийена-Барре, если доказана ареактивность частоты сердечных сокращений на стимуляцию блуждающего нерва или выявлены другие симптомы периферической вегетативной недостаточности. Дисфункция мочевого пузыря наблюдается при обоих патологических состояниях, то же относится и к параличу дыхательных мышц. Иногда только наблюдение за течением заболевания с повторной оценкой неврологического статуса и скоростей проведения по нервам позволяет правильно поставить диагноз. Для некоторых других форм полинейропатии также характерна преимущественно проксимальная акцентуация процесса (полинейропатия при лечении винкристином, при контакте кожи с ртутью, полинейропатия при гигантоклеточном артериите). ХВДП иногда проявляется подобной картиной.
Дебют бокового амиоторофичечского склероза с проксимальных отделов руки - явление не частое, но вполне возможное. Асимметричная амиотофия (в начале заболевания) с гиперефлексией (и фасцикуляциями) - характерный клинический маркёр бокового амиотрофического склероза. ЭМГ выявляет переднероговую заинтересованность даже в клиничнески сохранных мышцах. Заболевание неуклонно прогрессирует.

[10], [11], [12], [13], [14], [15], [16], [17]
Некоторые формы прогрессирующей спинальной амиотрофии (Вердниг-Гофмана амиотрофия, Кугельберга-Веландер амиотрофия) относятся к проксимальным спинальным амиторофиям наследственного характера. Фасцикуляции имеются не всегда. Сфинктерные функции сохранны. Для диагноза важнейшее значение имеет ЭМГ. Проводниковые системы спинного мозга, как правило, не вовлекаются.
Паранеопластическая болезнь моторного нейрона (поражение спинного мозга) может иногда имитировать прогрессирующую спинальную амиотрофию.
Как распознается проксимальная мышечная слабость?
Общий и биохимический анализ крови; анализ мочи; ЭМГ; биопсия мышц; исследование уровня КФК в крови; определение скорости проведения возбуждения по нерву; исследование ликвора; консультация терапевта; при необходимости - онкопоиск и другие (по показаниям) исследования.
Плексопатия характеризуется острым началом. Заболевание, вызванное нарушением питания мышц верхней части плечевого сплетения, с двигательными нарушениями. Отмечаются нарушения проводимости по периферическим нервам на фоне уменьшений произвольных сокращений. Регрессирующее состояние проявляется наличием медленного восстановления. Возобновление повторного заболевания может отмечаться на противоположной стороне, с формированием сохранившейся резидуальной слабости в области поражённых мышц, которое может влиять на общее состояние пациента.
Осложнением невралгической амиотрофии, будет появление диффузного капсульного поражения и синовиальной оболочки плечевого сустава, симпатической дистрофии, контрактуры и нестабильности плечевого сустава.
Остаточными проявлениями заболевания могут выступать зоны парестетических ноталгий.
В развитии заболевания играет важную роль тоническая активность мышц плечевого пояса, связанная с высокой функциональной необходимостью определенной группы мышц в усиленном кровообращении. Такие условия являются предрасполагающим фактором возникновения резких ослаблений кровообращения в мышцах.
Причинами возникновения плексопатия плечевого сустава
Причинами возникновения данного вида амиотрофии являются повреждения плечевого сплетения — травмы (локальные, общие, в т.ч. оперативные вмешательства), этиологические факторы, связанные с системными заболеваниями, вирусными инфекциями. Другими причинами могут быть: наружное сдавление плечевого сплетения, анатомические структурные сужения в месте расположения плечевого сплетения.

Плексит плечевого сустава
Механизм развития
Возникают повреждения сплетения внезапно. Могут появляться при резком вытягивании, растяжении или разрыве нервного сплетения плеча. Нарушения могут появляться даже при не значительных нагрузках. При внутренних структурных нарушениях может повреждаться подключичная артерия.
Виды поражений сплетения нервных волокон
Чаще всего поражается верхняя часть сплетения, снижает силу сгибающих, ротирующих, отводящих мышц. Нижняя часть поражается реже, ослабевают мышцы кисти, волокна грудного и шейного отдела. Появление неврологического дефицита, возможно при поражении корешковых волокон (C7), входящих в плечевое сплетение. Пучковые сплетения поражаются: латерально, по медиальному и заднему варианту. Характеризуются дисфункциями лучевого и срединного нервов.
Проявления невралгической амиотрофии
Начало: заболевание имеет острое начало, с появлением интенсивных болей в области плечевого сустава, с не значительными чувствительными расстройствами. Острый период, при получении травм, по данным клиницистов (на основании проведенных анализов пролеченных пациентов с плекоспатией), первоначально будет иметь верхнее и нижнее поражение плечевого сплетения. Клинические изменения проявлений отдельных поражений (верхней или нижней частей сплетения) формируются с течением времени.
Течение: в период снижения болевого синдрома добавляется односторонний мышечный парез плечевого пояса, с постепенным развитием атрофий мышц и вялых параличей. Поражение может быть асимметричным. Сухожильные рефлексы отсутствуют. Симптоматика будет постепенно регрессировать, по мере снижения острого синдрома.
Тяжелое течение заболевания встречается при объемном повреждении сплетения, сопровождающееся отрывом корешка и признаками повреждения спинного мозга или нарушении функции шейного отдела по ходу симпатического ствола.
Восстановительный период будет удовлетворительным, но функциональное восстановление будет достаточно длительным.
Заболевание не имеет рецидивов.
Исследования нервов плечевого сплетения при невралгической амиотрофии
| Проводимый вид исследований | Нарушения | Патогенетический фактор |
| Патоморфологическое исследование | Инфильтрационные нарушения | Косвенный признак, указывающий на возможность аутоиммунного процесса |
| Морфологическое исследование | Общее нарушение проводимости по периферическим нервам | Признаки иммунного поражения |
| Проведение качественной реакции и электромиографии | Уменьшение сокращений мышечных волокон | Снижение возбудимости пораженных мышц |
Диагностика
Отсутствуют специфичные изменения в исследованиях ликвора, крови.
Невральные поражения определяются с помощью электромиографии. Проводимость сенсорных волокном говорит о целостности периферических волокон.
Вторичные поражения плечевого сплетения дифференцируют от невралгической амиотрофии по данным рентгенографии.
Корешковые повреждения (клиническое определение сенсорного дефицита), большие поражения сплетения исследуют при помощи электронейрографического обследования.
Лечение
Острый период болей купируется назначением анальгетических средств. План лечения составляется на основании проведенного диагностического исследования, в ходе которого определяется наличие признаков поражения сплетения. Клинические исследования имеют достаточную картину для выбора терапии. Объективное подтверждение поражений плечевого сплетения говорит о назначении симптоматического лечения, включающего физиотерапию, массаж, ЛФК. Хирургическое вмешательство проводится при наличии прямых компрессионных признаков сдавления сплетения. При нарушениях функции плечевого сустава проводится ортопедическая коррекция.
Прогноз в большинстве случаев благоприятный.
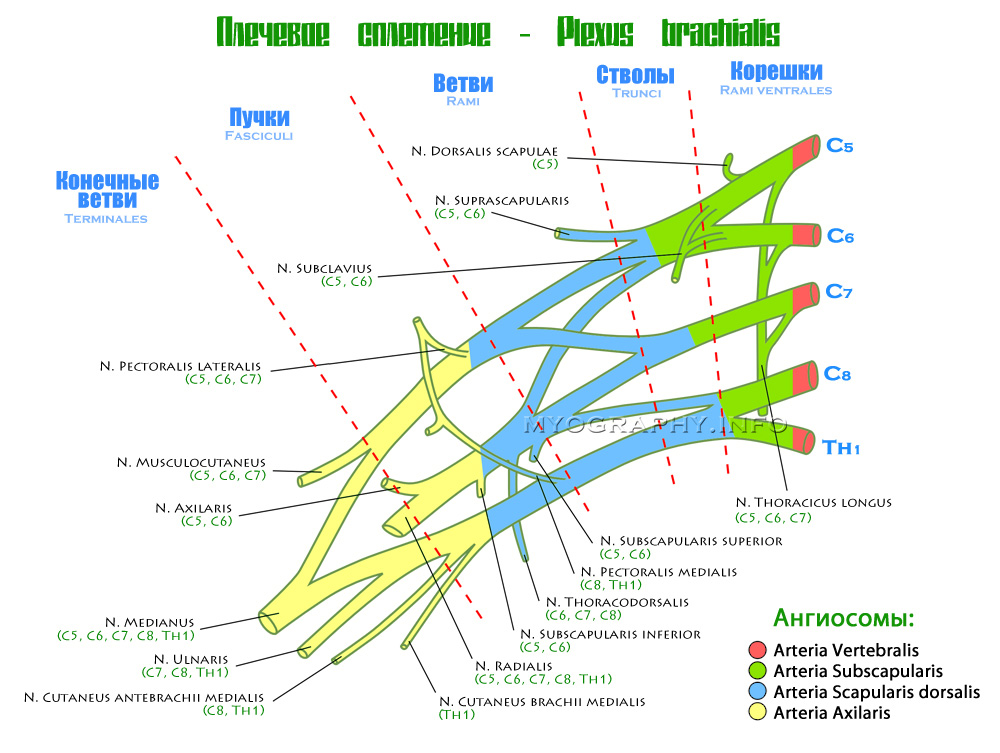
Синдром Персонейджа-Тернера (СПТ) – это термин, который используется для описания неврита плечевого сплетения. Другие его названия – идиопатическая плексопатия плечевого сплетения или невралгическая амиотрофия. СПТ может проявляться в виде изолированного поражения периферического нерва, хотя считается, что патологический очаг лежит проксимальнее. СПТ — редкое заболевание, при котором обычно поражается верхняя конечность, подмышечный нерв, верхний ствол плечевого сплетения, надлопаточный нерв и длинный грудной нерв.
Клиническая анатомия
Плечевое сплетение – это сеть нервных волокон, сформированных вентральными ветвями четырех шейных и первого грудного спинномозговых нервов (C5-C8 и T1). Данное образование проходит через шейно-подмышечный канал над первым ребром и далее переходит в подмышечную ямку. Плечевое сплетение иннервирует верхнюю конечность (плечо, предплечье и кисть), а также некоторые мышцы шеи и плечевого пояса.
Эпидемиология/Этиология
Распространенность невралгической амиотрофии составляет примерно 2-3 случая на 100 000 человек в год. Чаще она встречается у мужчин (в среднем соотношение 3:2) в возрасте 30-70 лет. Данные о том, что превалируют случаи заболевания доминантной руки, отсутствуют. Как отсутствуют данные о большей распространенности заболевания какой-то одной руки (левой или правой). Этиология заболевания пока остается невыясненной. Болезнь описывается в самых разных клинических ситуациях, в том числе после травмы, перенесенного инфекционного заболевания, операции и вакцинации.
Клиническая картина
В самом начале заболевания возникает внезапная, постоянная и сильная боль в плечевом поясе. Боль может отдавать в область трапециевидной мышцы, плеча, предплечья или кисти. Боль обычно разлитая, усиливается ночью и может служить причиной ночных пробуждений. Боль описывается как очень сильная, ноющая, пульсирующая, иррадиирущая из плеча дистально вниз или проксимально вверх, в область шеи. Обычно боль проходит сама по себе и длится 1-2 недели, хотя в некоторых случаях может продолжаться и дольше.
К другим симптомам относятся:
- Нарушения чувствительности.
- Мышечная слабость.
- Мышечная атрофия.
Дифференциальный диагноз
Вначале боль локализуется в области плечевого пояса. Она может маскироваться под множество других проблем с плечом, включая следующие:
- Разрыв ротаторной манжеты.
- Адгезивный капсулит.
- Кальцинирующий тендинит.
- Артрит.
Может обнаружиться слабость дистальных мышц, что также может встречаться при следующих состояниях:
- Дискогенная компрессия корешков спинномозговых нервов.
- Опухоли спинного мозга.
- Синдром верхней апертуры.
- Диссекция шейной артерии.
Дифференциальный диагноз при МРТ:
- Дисфункциональная атрофия мышц плечевого пояса.
- Синдром четырехстороннего отверстия.
- Травма.
- Другие симптомы, связанные с защемлением или сдавлением нерва.
Диагностика
Характерный паттерн боли и сменяющая эту боль сильнейшая слабость – вот основные признаки, по которым можно распознать синдром Персонейджа-Тернера. Подтвердить догадку возможно с помощью электромиографии. Исследования мышц верхней конечности с помощью электромиографии должны проводиться с особой тщательностью. Мышцы, которые не обследуются миографом в плановом порядке, должны быть исследованы с помощью иглы-электрода, даже если со стороны они кажутся полностью здоровыми. Синдром Персонейджа-Тернера относится к аксональным повреждениям, при котором чаще всего поражаются проксимальные мышцы верхней конечности. По этой причине при обследовании дистальных мышц верхней конечности показатели дистальной латентности, а также скорость проведения импульсов чувствительными и двигательными нервами обычно бывают в норме.
Критерии оценки эффективности
• Мануальное мышечное тестирование.
• Индекс боли в плече и инвалидизации (SPADI).
• DASH — ограничения функций плеча, предплечья и кисти руки.
• Оценочный опросник (Shoulder rating questionnaire — SRQ).
• Тест с колышками и девятью отверстиями.
Обследование
Клинический осмотр для подтверждения паралича длинного сгибателя большого пальца и глубокого сгибателя пальцев, слабости указательного пальца. Врачам следует обязательно проводить физикальное обследование мышц для того, чтобы обнаружить мышечную слабость у пациентов с СПТ.
Синдром Персонейджа-Тернера влияет на:
- Мышечный тонус/массу – приводит к атрофии подостной, надостной, дельтовидной, двухглавой, трапециевидной, передней зубчатой мышц, а также круглого пронатора и малой круглой мышцы
- Мышечную силу – риводит к слабости подостной, надостной, двухглавой, плечелучевой мышц, круглого пронатора, трапециевидной, передней зубчатой мышц, малой круглой мышцы.
- Силовые показатели в норме будут у следующих мышц: у ромбовидных мышц, трехглавой, запястья и мышц кисти.
- Чувствительность: онемение по латеральной стороне плеча, предплечья и в области анатомической табакерки.
- Рефлексы: двухглавой мышцы плеча и плечелучевой мышцы.
Лечение
Согласно последним обзорам, лечение СПТ начинают с пульс-терапии Преднизолоном. Это позволяет снизить болевой синдром и выраженность атрофических изменений в перспективе. В тех случаях, когда Преднизолон не эффективен, как правило, есть дополнительный факторы, которые решаются хирургически. С момента купирования болевого синдрома выполняют чрескожную электрическую стимуляцию (это также позволяет уменьшить атрофические изменения). В случае, если имеется патология в шейном отделе позвоночника, можно использовать эпидуральную анестезию – она может помочь отличить шейную радикулопатию от синдрома Персонейджа-Тернера. При опоясывающем лишае могут быть полезны антивирусные препараты.
Физическая терапия
В дополнении к медикаментозной терапии пациентам может быть назначена физическая терапия. Во время физической терапии специалистам следует сфокусироваться на обучении пациента, увеличении объема движений в верхней конечности, укрепляющих упражнениях для поддержания движения в области лопаток и техниках, способствующих снижению боли. Физическая терапия играет большую роль в лечении СПТ. Техники типа TENS (чрескожная электронейростимуляция) могут помочь снизить боль.
Продолжительность и интенсивность силовых упражнений зависят от степени мышечной денерваци, слабости мышц и уровня нарушения биомеханики. Также важен преморбидный функциональный уровень активности пациента. Упражнения на увеличение объема движения играют большую роль в терапии и должны подбираться с учетом того, какие мышцы оказались поражены. При выполнении этих упражнений может потребоваться помощь физического терапевта или эрготерапевта.
По понятным причинам, силовые упражнения не показаны при полной денервации мышц. Из-за отсутствия иннервации невозможны произвольные движения, поэтому выполнить упражнения с сопротивлением невозможно. Если денервация лишь частичная, то врач может назначить упражнения на укрепление ротаторной манжеты, стабилизаторов лопатки и других мышц верхней конечности. Выбор упражнений зависит от того, какой нерв или какая часть плечевого сплетения поражены. Упражнения с сопротивлением должны подбираться в соответствии со способностью мышц к нагрузке и уровнем боли.
Роль электрической стимуляции остается по-прежнему спорной, однако ее точно следует включать в терапию при продолжительной денервации, т.е. когда она длится уже больше четырех месяцев. Электрическая стимуляция может помочь в сохранении и восстановлении нормальных свойств денервированных мышц (если выбран подходящий режим стимуляции). Оптимальное начало электрической стимуляции – сразу же после повреждения мышечного нерва: чем дольше период между повреждением и лечением, тем меньше степень восстановления. Электрическая стимуляция не будет препятствовать регенерации аксона или реиннервации мышцы. Также она может указать на увеличение мышечной массы и сообщить о ее качестве.
Читайте также:


