Плечевая кость остеомиелит рентген
Остеомиелит — гнойное воспаление костных структур. Подтверждение диагноза осуществляется при помощи рентгенологической диагностики. Впоследствии методика используется для визуализации динамики процесса, эффективности и результативности терапии.
Остеомиелит на рентгене трудно обнаружить на начальных стадиях, необходим тщательный подбор степени излучения, на поздних этапах болезни лизис тканей и появление воспалительного инфильтрата не оставляет сомнений в правильности диагноза.
- Как при помощи рентгена обнаружить заболевание на ранней стадии
- Методика проведения рентгенографии
- Проявление заболевания на рентгенограммах
- Острое течение патологии
- Хроническое течение
- Видео
Как при помощи рентгена обнаружить заболевание на ранней стадии
Начальные проявления острого остеомиелита на рентгеновских снимках обнаруживаются к концу первой недели развития патологии, подтвердить диагноз можно на 8-15 сутки попадания инфекции. Это связано с патогенезом заболевания.

Остеомиелит пяточной кости
Развитие патологии может быть как после травматизации кости, так и в результате гематогенного распространения инфекции.
Если при переломе кости диагностика не составляет труда, то гематогенный остеомиелит трудно заподозрить.
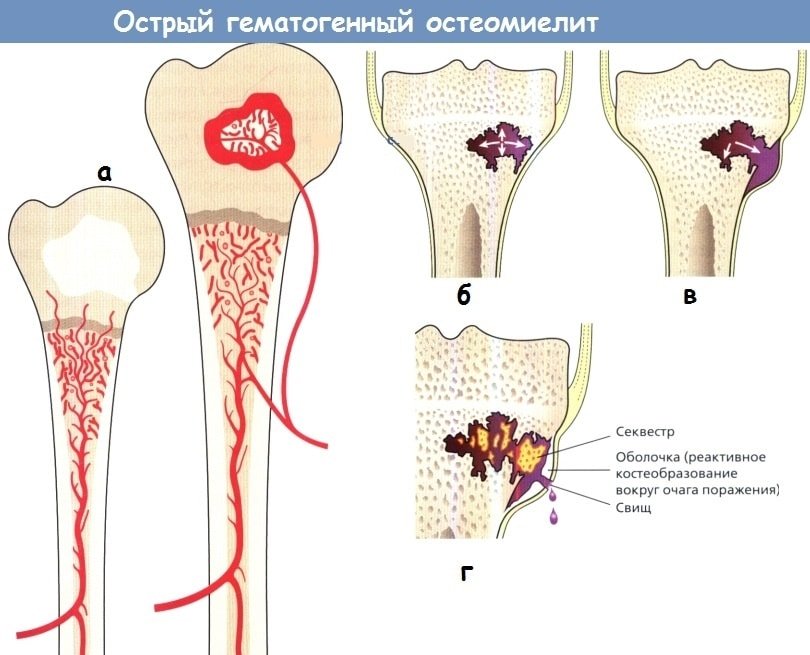
Чаще острый гематогенный остеомиелит встречается у детей, так как в детском возрасте костный мозг представлен красным ростком, его кровоснабжение лучше за счёт большого количества анастомозов, во взрослом он замещается жёлтым костным мозгом — жировой тканью.

Остеомиелит нижней челюсти
Патогенез развития острой патологии связан с септическим инфекционным поражением, когда с током крови инфекция попадает в полость кости и начинается воспаление костного мозга.
Чем больше коллатералей, тем большая вероятность инфицирования. После попадания бактериального эмбола должно пройти время, необходимое на реакцию организма и воздействие патогенных факторов на ткани кости.
На начальных стадиях диагноз остеомиелит выставляется по рентгенологическим признакам:
- увеличение мягкотканого компонента в объёме над местом поражения: в норме подкожная клетчатка на снимке выглядит как однородное просветление, при воспалении — она отекает, становится по плотности соизмерима с мышечными структурами, контуры размываются;
- при воспалении в метафизе трубчатой кости размывается рисунок трабекул, контур коркового слоя, иногда он может исчезать;
- периостальная реакция наблюдается при эпифизарном остеомиелите в диафизах и эпифизах трубчатых костей — происходит отслоение коркового слоя, в просвете могут наблюдаться воспалительные инфильтраты (участки затемнения, в которых происходит иммунный ответ: отёк, лимфоцитарная инфильтрация, гнойное расплавление тканей) на рентгенограмме это выглядит как симптом утолщения кости;
- костномозговой канал размывается, его обнаружение возможно только при томографическом исследовании на ранних стадиях.
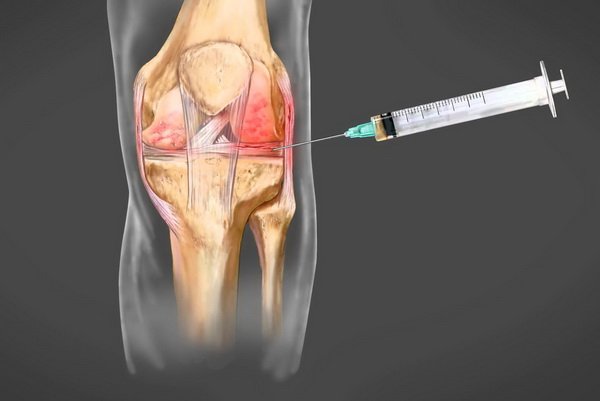
![]()
Пункция коленного сустава
Чаще патология формируется в области функциональных участков костей, суставных поверхностях. В таком случае информативным для подтверждения диагноза становится пункция сустава. После процедуры для контроля эффективности проводят повторное исследование.
Методика проведения рентгенографии
При подозрении на остеомиелит требуется подобрать оптимальную дозу облучения рентгеновского луча. Чем выше жёсткость лучей, тем более контрастный снимок и лучше видны воспалительные участки.
Хроническое течение патологии требует обязательного исследования. Это необходимо для уточнения степени повреждения и контроля динамики развития процесса, так как исследование расширяет область обзора и помогает врачу полностью представить объём поражения.
При появлении секвестров и свищей применяется метод прямого увеличения рентгенограммы или фистулография — исследование с внутривенным контрастированием.
Диагностика помогает точно определить объём деструктивного повреждения кости, мягких тканей, позволяет травматологу подобрать оптимальный способ оперативного вмешательства.
При хроническом течении гематогенного остеомиелита методика малоинформативная, так как плотные очаги склероза затрудняют визуализацию. В таком случае требуется фистула томографическое исследование.
Проявление заболевания на рентгенограммах
Признаки остеомиелита на рентгенограммах зависят от течения патологии. При остром и хроническом процессе рентгенолог видит различную рентген-картину, динамическое наблюдение позволяет проследить хронизацию заболевания.
При остром течении рентгенолог видит следующие симптомы:
- воспалительную реакцию мягкотканых структур в области патологического очага в виде утолщения тканей над ней, размытости слоёв подкожно-жировой клетчатки и мышечных структур;
- периостальная реакция по бахромчатому типу или в виде широкой неравномерной тени, результат обезыствления костной ткани;
- деструкция кости — явный симптом, при котором под воздействием инфекционного фактора и собственных иммунных клеток происходит разрушение клеток. На снимке видны очаги просветлений (тёмные пятна на снимке) разной формы и размера с нечёткими размытыми контурами в кортикальном слое, губчатом веществе. Кость теряет свою рентгенологическую плотность, становится прозрачной;
- исчезновение костномозгового канала, явный признак острого гематогенного остеомиелита в детском возрасте.
![]()
При хроническом гематогенном остеомиелите кортикальный слой значительно утолщается в сравнении с начальными снимками, надкостница наоборот — истончается.
Появляются участки склероза — замещение функциональной костной ткани соединительной. Чаще на снимках обнаруживаются области деструкции с ободком склероза, такая картина увеличивает риск возникновения патологических переломов, так как кость становится более хрупкой, нарушаются её амортизационные функции.
Происходит формирование секвестров — на рентгене выглядят как плотная тень, окружённая соединительнотканным венчиком (секвестральная капсула). Этот участок лишён костной структуры. Секвестрация может привести к укорочению костей.
Чем раньше начнётся диагностика и лечение остеомиелита, тем большая вероятность благополучного исхода.
Переход в хроническую стадию увеличивает риск развития патологических переломов, формирования ложных суставов, некроза кости и инвалидизации.
Видео
Рентгенография позволяет выявить наличие у больного остеомиелита костной ткани. Иногда заболевание видно прекрасно (особенно если оно широко распространилось), иногда очень плохо (на начальных этапах).
Рентгенограмма способна на выявление косвенных признаков его наличия (даже если и не сможет точно подтвердить остеомиелит на ранних этапах). То есть после такой процедуры может потребоваться проведение более информативной диагностики (компьютерной или магнитно-резонансной томографии).
1 Видно ли остеомиелит на рентгене, и как именно?
Рентгенография в большинстве случаев показывает косвенные и иногда (при распространенности процесса) прямые признаки остеомиелита. Нередко рентген используют для контроля динамики заболевания во время его активного (агрессивного) лечения.
Современные цифровые рентген-аппараты способны обнаружить остеомиелит на ранних стадиях. Это удается благодаря тому, что на рентгеновском снимке не видно межмышечных и фасциальных перегородок, которые в норме должны быть.
Использовать рентген в диагностике остеомиелита можно для любого участка костного аппарата. Особенно хорошо рентген покажет состояние голени и челюсти из-за их сравнительно больших размеров, удобства диагностики и отсутствии искажающих снимок тканей (например, связок).

Остеомиелит на рентгенографическом снимке
Обычно для диагностики используется узкопрофильная методика – полипроекционный рентген. Тем не менее, классическая рентгенография, проводимая на цифровом аппарате, также покажет заболевание (уже с шестого дня его развития).
Болезнь видна на рентгеновских снимках патологическими уплотнениями, визуализируемой потерей резких границ в глубоких слоях мышечных тканей. Проблемы могут возникнуть с диагностикой инфильтратов в сухожилиях и мышцах – рентгенография не предназначена для исследования таких тканей.
Имеется возможность определения болезни в мягких тканях по косвенным признакам. Например, по понижению жесткости лучей, проходящих сквозь мышечные слои. Но такое описание снимка требует перепроверки более чувствительными методиками (например, с помощью МРТ).
к меню ↑
Рентгенография является хорошей, но не самой лучшей методикой диагностики остеомиелита, протекающего в тканях костей. Проблемы возникают с диагностикой осложнений остеомиелита в виде гнойных затеков в мягкие ткани или в нагноения ран.
Поэтому полноценная диагностика по одной рентгенографии не представляется возможной, даже на самых современных аппаратах. В связи с этим могут применяться иные методы визуализации:
- Магнитно-резонансная томография – позволяет визуализировать не только костные, но и мягкие ткани (хрящи, мышцы, связочный аппарат/сухожилия).
- Компьютерная томография – значительно лучше визуализирует костные ткани, нежели рентген.
- Фистулография – используется для обнаружения осложнений остеомиелита в виде секвестров и свищей.
Томография обязательна для дифференциальной диагностики остеомиелита с иными воспалительными заболеваниями (включая злокачественные новообразования). Только томография может обнаружить признаки раннего остеонекроза и секвестров.
Обнаружение таких ранних осложнений существенно улучшает прогноз, так как чем раньше их обнаружили, тем раньше начнется их лечение. Томография также способна обнаружить на ранних стадиях слоистый периостит, являющийся свидетельством повторного обострения заболевания.

Острый остеомиелит на рентгеновском снимке
Выходит, что рентгенодиагностика отлично подходит для первичной диагностики остеомиелита и для ведения (мониторинга) больных. Но для полноценного обследования в обязательном порядке требуется томография, нередко с дополнением в виде фистулографии.
к меню ↑
2 Показания и противопоказания для процедуры
Рентгенодиагностика для выявления остеомиелита проводится в тех случаях, когда у пациента наблюдается симптоматика заболевания. Проблема в том, что на начальных этапах остеомиелит может проявляться по-разному: от легкого дискомфорта, до ургентных состояний, требующих немедленной реакции.
Общий список симптомов-показаний к рентгену:
- повышение температуры тела вплоть до 40 градусов;
- тяжелое общее состояние больного на фоне интоксикации;
- эпизоды синкопе (потери сознания), сопор, бред;
- немотивированная гиперкальциемия или гиперкалиемия;
- наличие у пациента метаболического ацидоза, гипонатриемии;
- разлитое гнойное поражение (гнойники локализуются в различных участках костной ткани, развитие гнойной деструктивной пневмонии или перикардита);
- при молниеносной (адинамической) форме остеомиелита наблюдается выраженный токсикоз, судороги со сменой на адинамию, тяжелое понижение артериального давления, сбои в работе сердца;
- подозрение на наличие в суставном мешке серозного или гнойного экссудата;
- гиперемия (покраснение, пальпируемое ощущение жара) кожных покровов, находящихся над пораженной костной или суставной тканью.
Противопоказания (относительные) к процедуре:
- Тяжелое состояние пациента, кахексия, лихорадка (более 39 градусов).
- Наличие в обследуемом месте татуировок, сделанных с применением металлосодержащих веществ.
- Агрессивность и повышенная нервная возбудимость пациента, буйство.
- Сильные воспалительные процессы в обследуемом месте (могут исказить рентгеновский снимок).
Обследованию подлежит тот участок костной или суставной ткани, в котором локализуются патологические процессы. При генерализации (системности) заболевания обследует все или большинство участков, в которых наблюдается симптоматика (например, гнойники).

При поражении отдельных костных элементов (челюсти, стопы, голени) следует проводить их полноценную диагностику, не акцентируясь только на месте патологического очага. То есть если поражена нижняя челюсть, то обследуется и здоровая верхняя – там уже может быть начат патологический процесс (субклинически).
Проводят диагностику при подозрении на остеомиелит в поликлиниках и стационарах. Процедура проводится бесплатно (при минимальной выраженности симптомов – обследование проводят в порядке очереди).
Также можно пройти процедуру в частных медицинских учреждениях, однако далеко не в каждом частной клинике имеется рентгенографический аппарат. Стоимость процедуры в частных клиниках составляет 300-700 рублей. Стоимость в государственных поликлиниках или стационарах редко превышает 300 рублей.
к меню ↑
Показания к диагностике
В тяжелых случаях остеомиелит может привести к септическому шоку и смерти поэтому очень важна своевременная диагностика.
Проводить рентгенографию необходимо при возникновении подозрения на распространение инфекции в костях, на что могут указывать следующие симптомы:
- ухудшение общего состояния;
- повышение температуры тела до высоких цифр;
- боль в области поражения;
- отек и покраснение кожи;
- невозможность выполнять движения;
- расширение поверхностных вен, которые видно через кожу.
Рентгенодиагностика остеомиелита
Исследование производят обычной многопроекционной рентгенографией, при массивном остеосклерозе и гиперостозе — с применением жесткого излучения, передержки, узкого диафрагмирования и отсеивающей решетки; используют также томографию с шагом томографирования до 0,5 см; при свищах применяют фистулографию.
Рентгенологическая семиотика остеомиелита определяется темпом течения и фазой развития болезни.
Острый гематогенный остеомиелит уже в первые дни заболевания проявляется на рентгенограммах утолщением и потерей резкости очертаний глубоких слоев мягких тканей, окутывающих кость на уровне первичного очага остеомиелита, что является отражением воспалительной инфильтрации смежных покровов.
Деструкция (фокусы просветления, продолговатые в метадиафизах трубчатых костей), а также неассимилированный периостальный остеофит (рис. 6, 1) в виде линии затемнения параллельно и близ поверхности кости могут быть выявлены в подострой фазе остеомиелита, не ранее чем через 1—3 недели с начала заболевания.
Чем ниже реактивность организма, чем старше больной и чем раньше было применено лечение антибиотиками, тем позже и слабее выявляются на рентгенограммах описанные признаки, особенно периостальная реакция.
Очаги некроза костного вещества (участки кости обычной плотности на фоне окружающей просветленной, живой кости) в процессе острого течения остеомиелита выявляются не ранее 10—20 дней от начала болезни (некроз может вовсе не возникнуть при раннем, абортивном лечении остеомиелита антибиотиками).
Секвестрация некротизированных очагов кости четко выявляется в тех случаях, когда участки некроза на рентгенограммах отделены от остальной кости окаймляющим их просветлением; субстратом этого просветления являются главным образом грануляции и гной.
Очаги некроза, а затем и секвестры в метафизах и диафизах трубчатых костей, как правило, продолговаты и располагаются вдоль кости (рис. 6,2).
При тотальной секвестрации отделяется весь цилиндр кости; при частичной же отграничивается часть цилиндра кости во всю ее толщину (проникающая секвестрация) либо только с наружной поверхности (корковая секвестрация) или отграничивается только внутренняя часть кости, примыкающая к костномозговому каналу (центральная секвестрация).
При хроническом гематогенном остеомиелите дополнительно возникают продуктивные процессы как со стороны кости и костного мозга, так и эндоста и надкостницы, одновременно уменьшаются очаговые просветления и признаки реактивного остеопороза.
На рентгенограммах это проявляется затемнением — остеосклерозом, зона которого окружает очаг секвестрации (секвестральная коробка).
На фоне этого затемнения клоачные отверстия (округлые просветления) и тени секвестров обнаруживаются с трудом, лишь при удачно выбранной проекции; тени секвестров хорошо видны лишь при отторжении их в мягкие ткани.
Помимо реактивного остеосклероза, при хроническом течении остеомиелита на рентгенограммах периостальный остеофит, прежде отделенный от поверхности кости, сливается с ней (ассимилированный периостальный остеофит), утолщая кость, т. е. приводя к гиперостозу (рис. 6,3—11).
В результате длительного хронического течения остеомиелита трубчатая кость перестраивается по губчатому типу: костномозговой канал исчезает полностью или частично, зарастая губчатым костным веществом (эностоз), корковый слой истончается. Рецидивы хронического остеомиелита проявляются на рентгенограммах возникновением новых участков просветления (деструкции) или затемнения (остеосклероза) очагов некроза или секвестрации, реже — появлением неассимилированного периостального остеофита.
При остеомиелитах губчатых и плоских костей скелета деструктивные, некротические и продуктивные процессы (очаги просветления, некроза, секвестры, остеосклероз и периостальная пролиферация) выявляются на рентгенограммах значительно позже и менее контрастно, чем в трубчатых костях.
Проявления гематогенного остеомиелита специфической этиологии [бруцеллезный, гонорейный, лепрозный, метатифозный (после сыпного, брюшного, возвратного тифов и сальмонеллезного паратифа)] рентгенологически один от другого не отличаются. Рентгенодиагностику микотических, оспенного, ревматического, сифилитического остеомиелитов — см. статьи, посвященные этим заболеваниям.
Склерозирующий остеомиелит Гарре встречается в диафизах больших трубчатых костей, чаще у подростков и юношей.
На рентгенограммах плохо дифференцируются глубокие мышечные слои, окутывающие пораженную кость; отмечаются склероз и веретенообразное утолщение диафиза кости за счет ассимилированного периостального остеофита, обычно гладко очерченного, а также сужение просвета костномозгового канала.
При настойчивых поисках можно иногда выявить в толще пораженного отдела кости очажок деструкции, что сразу решает дифференциальную диагностику в пользу склерозирующего остеомиелита.
Опухолевидный остеомиелит характеризуется опухолеподобным уплотнением мягких тканей и пышным ассимилированным периостальным остеофитом, иногда асимметрично расположенным на значительном протяжении диафиза обычно крупной трубчатой кости, чаще всего бедренной.
Тень указанного периостального остеофита отчасти напоминает тень периостальной пролиферации при опухоли (негомогенность структуры, главным образом неровность очертаний — фестончатых, бахромчатых, в виде лучей, языков пламени и т. п.); стойкость этих данных на протяжении месяцев, отсутствие типичного для опухоли игольчатого рисунка и преимущественно ночные боли позволяют исключить остеогенную саркому.
Негематогенный остеомиелит возникает при переходе возбудителя на кость извне (при огнестрельных ранениях и открытых переломах) или из смежных тканей — суставных (при гнойном артрите), или мягких покровных при хронических заболеваниях (трофическая язва, экзема, тромбофлебиты и флебиты). Инфицирование из мягких покровов через лимфатические щели вызывает вначале периостит, в дальнейшем переходящий в остеопериостит, который может осложниться остеомиелитом.
К ранним осложнениям остеомиелита следует отнести переход процесса с метафиза на смежный эпифиз и далее на сустав с возникновением гнойного артрита (рис. 6, 12). Септикопиемия и патологические переломы редки.
Более поздними осложнениями хронического остеомиелита могут быть реактивное удлинение или укорочение кости (вследствие соответственного раздражения или частичного разрушения смежного росткового хряща), деформация кости, образование свища, амилоидоз.
Дифференцировать остеомиелит в острой фазе следует с глубокой флегмоной, в подострой и хронической — с травматическим периоститом, остеогенной саркомой, опухолью Юинга, остеокластическим метастазом рака, сифилитическим остеопериоститом, туберкулезным диафизарным оститом, болезнью Педжета.
Эпифизарный остеомиелит, иногда множественной локализации, типичен для младенцев, отмечается преимущественно в проксимальных концах бедренной и плечевой костей.
Протекает с бедной на рентгенограммах картиной поверхностной деструкции и периостальной реакции, большой экссудацией и гнойным артритом, но без исхода в анкилоз; часто осложняется патологическим эпифизеолизом и вывихом, иногда с некрозом ядра окостенения эпифиза.
Рентгенологические признаки огнестрельного остеомиелита в начальных фазах его развития обычно запаздывают по сравнению с течением гематогенного остеомиелита, и потому раненый подлежит повторным рентгенологическим исследованиям для выявления этих признаков, особенно в процессе хирургических вмешательств.
Так, нечеткость очертаний отломков и местные пятнистые просветления их (не отличимые от очагов деструкции) на рентгенограммах становятся заметными не ранее второй половины месяца после ранения; также запаздывает и появление неассимилированных периостальных остеофитов, тени которых могут быть рваными, неровными, бугристыми, при повторных вспышках инфекции — слоистыми; эти остеофиты долго не сливаются с живыми тканями из подлежащих отломков. На рентгенограммах участки некроза и лишенные питания отломки вначале теряют трабекулярный рисунок и редко ранее 1—2 месяцев выделяются как тени высокой интенсивности на фоне поротичных, но живых костей и отломков в условиях нарастающего регионарного остеопороза. Рентгенологическая картина костей, костномозгового канала и периостальной реакции на высоте хронической фазы, при обратном развитии процесса и рецидивах его в общем не отличается по своей динамике от течения аналогичных фаз гематогенного остеомиелита.
Как проводится?
Особенности процедуры
Как уже было упомянуто ранее в процессе описания ключевых действий при остеомиелите, диагностические процедуры, связанные с рентгеном, применяется наиболее часто, но это информативно не во всех ситуациях, ведь иногда недуг распространяется и на мягкие ткани (например, на жир, а также на мышцы и на сухожилия). Конечно, в некоторых случаях даже рентген поможет увидеть проблему, если его жесткость будет низка, но лучше в подобных случаях применять магнитно-резонансную томографию. Таким образом, специалисту удастся создать полную клиническую картину, что позволит максимально грамотно подойти к лечению. Без магнитно-резонансной томографии диагностика не будет успешной в тех ситуациях, когда поражение связано с областью таза или позвоночника.
Специалисты всегда обращают внимание, на то, как выглядит остеомиелит на рентгене, ведь это позволяет узнать много о нём. Современные диагностические методы позволяют не только установить наличие заболевания, но и дать о нём некоторую информацию. К сожалению, рентген относится не к самым информативным обследованиям, а в его процессе внимание обращается на секвестры и остеонекроз. Ещё раз упомянем, что подобная диагностика при помощи рентгена будет по силам только опытному специалисту, причём иногда даже ему требуется изучить снимки с повторного рентгена или с МРТ.
Рентгенологические признаки остеомиелита на разных стадиях
Патологические изменения возникают из-за длительно воспалительного процесса в кости и в мягких тканях вокруг патологического очага. Подкожная жировая клетчатка и мышцы отекают. На снимке это проявляется снижением прозрачности структур и нечеткостью границы между ними. Обнаруживаются очаги деструкции в наружном слое кости в виде ограниченного просветления неправильной формы, то есть уменьшения плотности ткани. Они локализуются преимущественно в метафизах. Внешний слой неравномерно истончен. Места деструкции окружены склерозированной тканью, где кость становится плотнее. Внутри этих очагов часто находятся секвестры — участки кости, которые отторглись и окружены капсулой.
Острый остеомиелит при недостаточном лечении переходит в длительно текущую форму.
Патогенез
Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники. Эта отметка установлена 14 июля 2013 года
Как только костная ткань поражается микроорганизмами, к очагу заражения мигрируют лейкоциты, они выделяют литические ферменты, которые разлагают кость. Распространение гноя по кровеносным сосудам приводит к секвестрации кости, таким образом формируется база для хронической инфекции. В это время организм пытается создать новую кость вокруг области некроза. Получающуюся новую кость часто называют покровом. При гистологическом исследовании эти особенности позволяют понять[источник не указан 1922 дня
]: острый остеомиелит или хронический.
Остеомиелит — инфекционный процесс, который охватывает всю кость, включая костный мозг. Когда этот процесс является хроническим, это может привести к костному склерозу и деформациям.
У младенцев инфекция может распространиться к суставу и вызвать артрит. У детей могут сформироваться большие субпериостальные абсцессы, потому что периостальная ткань свободно присоединена к поверхности кости. Из-за особенностей кровоснабжения особенно восприимчивы к остеомиелиту голень, бедро, плечевая кость, позвонок, верхняя челюсть и нижнечелюстные суставы. Однако, травмой в зоне поражения могут быть вызваны абсцессы любой кости. Многие случаи инфекции вызваны золотистым стафилококком.

Остеомиелит – это инфекционное воспалительное заболевание гнойного характера, которое поражает кости, надкостницу, мозг. Патология провоцирует разрушение твердых структур и возникновение свищей и абсцессов. Болезнь имеет несколько форм. Рентген-диагностика остеомиелита помогает обнаружить болезнь на ранних стадиях.
Особенности диагностики остеомиелита
Сканирование помогает обнаружить все виды остеомиелита, участки поражения костей, стадию некроза. Чаще делается полипроекционная рентгенография. Если заболевание имеет хроническую форму, то нужно жесткое излучение, отличающееся большой проницаемостью. Это помогает хорошо рассмотреть участки воспаления.
Также рентген может выполняться с контрастированием. Препарат окрашивает патологические ткани, что дает возможность получить более точные характеристики больных участков. Но рентген-диагностика остеомиелита с контрастированием имеет больше противопоказаний.
Показания для рентгена
Основное показание к сканированию – наличие подозрений на заболевание. Оно вызывается бактериями. Чаще диагностируется гематогенный остеомиелит, развивающийся вследствие инфицирования агентами через кровь или патологические участки. Эта форма болезни может появиться в любом месте, но чаще локализуется на длинных трубчатых костях.
Остеомиелит развивается за два дня. В это время симптоматика отсутствует. Внешне проявляется в виде легкого недомогания и мышечных болей. Диагностика остеомиелита назначается, когда признаки становятся явными:
- тошнота, рвота;
- высокая температура;
- ломота в суставах;
- абсцессы;
- сильная потливость;
- покраснение кожа на пораженных участках, отечность в этой области;
- боль, которая усиливается при движении.
При токсическом остеомиелите появляется тяжелая интоксикация, обморочные состояния, судороги, рвота и низкое давление. Травматическая форма патологии сопровождается высокой температурой, гнойными выделениями и сильной болью в пораженных участках. Все эти симптомы также являются показаниями к рентгену. Также он делается для контроля за развитием заболевания, во время лечения, после его завершения.
Признаки остеомиелита в зависимости от стадии заболевания

На рентгенограмме остеомиелит выглядит по-разному, в зависимости от формы патологии, ее стадии. Признаки острого течения заболевания:
- Воспалительный процесс затрагивает мягкие ткани вокруг поврежденной кости, появляется отечность.
- Контуры между структурами становятся нечеткими, увеличивается плотность клетчатки.
- На внешней стороне кости видны светлые участки. Это указывает на снижение плотности ткани. Часто они локализуются в диафизах, метафизах трубчатых костей.
- Появляется широкая неравномерная тень, как результат обезыствления.
- Очаги просветлений в виде темных пятен на снимках имеют разную форму и размеры, нечеткие, размытые границы в губчатом веществе, кортикальном слое. Кость становится прозрачной, теряет плотность.
- Исчезает костномозговой канал.
Также на рентгеновских снимках визуализируются секвестры. Это некротические участки, окруженные живыми тканями. На снимках видны как темные пятна неправильной формы. Иногда рентген не дает полную картину заболевания и в качестве вспомогательной диагностики делается МРТ.
Признаки остеомиелита на ранней стадии видны на снимках приблизительно через шесть дней с начала заболевания. Тогда видно утолщение костей в местах поражения, некротические участки. При этом костномозговой канал не виден или просматривается плохо. Если не обнаружить патологию на ранней стадии, то она перейдет в хроническую стадию.
В этом случае остеомиелит делится на первичный и вторичный. В первом случае он имеет три формы:
- Альбуминозный остеомиелит Олье. На снимках появляются изменения кости бедра, в метадиафизарном отделе. Кортикальный слой становится толще, появляются области деструкции.
- Абсцесс Броди. Основным признаком на снимках является одиночный участок деструкции в метафизарном отделе. Патологический очаг с ровными границами и округлой формы. На снимках видны склеротические изменения в костях.
- Склерозирующий остеомиелит Гарре. При этом поражается только одна кость. На рентгеновских снимках она с четкими очертаниями, утолщенная. В кортикальном слое появляются склеротические изменения. Свищи и некроз возникает редко. Костномозговой канал размывается, оказывается сужен либо заполнен склеротической массой.
Вторичный хронический остеомиелит появляется после острой формы. При этом уплотняется кортикальный слой, утолщаются кости, сильно истончается надкостница. На снимках отчетливо видны склеротические изменения, секвестры, отличающиеся от соседних структур более плотными тканями. Но на рентгене просматриваются с трудом.
Чтобы получить более достоверную информацию, нужно правильно выбрать проекцию при сканировании. Иногда для постановки окончательного диагноза требуется дополнительно сделать МРТ, КТ. Это поможет обнаружить осложнения, дифференцировать остеомиелит от других патологий.
Читайте также: