Операции проводимые с лопаткой

Эпидемиология переломов лопатки
Лопатка окружена мышцами и защищена от повреждений своей близостью к грудной стенке. Поэтому переломы лопатки составляют лишь 0,4—1% от всех переломов. У пациентов с политравмой переломы лопатки всегда указывают на тяжелую травму грудной клетки, иногда включая разрыв грудной аорты. Изолированные переломы редки и вызываются прямым ударом в область лопатки сзади. Сопутствующие переломы ключицы с той же стороны наблюдаются примерно в 25% случаев и могут вызывать флотацию плечевого сустава. Переломы передне-нижнего края гленоида принципиально отличаются от других повреждений лопатки, так как они являются результатом передне-нижнего вывиха в плечевом суставе.
Хирургическая анатомия лопатки
Вся верхняя конечность соединяется с туловищем с помощью лопатки за счет нескольких мощных мышц и акромиальноключичного сочленения, которое является единственной точкой костного соединения. На первый взгляд ключица служит опорой спереди для обеспечения отстояния лопатки от туловища. Однако истинная биомеханическая роль ключицы пока полностью не определена. Для объяснения патобиомеханики некоторых повреждений плечевого сустава Goss предложил концепцию верхнего подвешивающего комплекса плеча (superior shoulder suspension complex - SSSC).
• Верхний подвешивающий комплекс плеча состоит из костного и мягкотканного кольца (гленоид, клювовидный отросток, клювовидно-ключичная связка, наружная часть ключицы, акромиально-ключичное сочленение и акромион), располагающегося на верхней (тело ключицы) и нижней (наружная часть тела лопатки и ость лопатки) опорах. Только двойное прерывание SSSC приводит к нестабильности и флотации плечевого сустава.
Классификация
Цифровой код лопатки по классификафии переломом АО - 14. Была предложена детализованная классификация. Однако более простая и практичная версия представлена в табл.
| Тип А | Тело лопатки |
| Тип В | Отростки лопатки |
| Тип С | Шейка лопатки |
| Тип D | Суставные переломы (плече-лопаточный сустав) |
| Тип Е | Переломы лопатки и ключицы с той же стороны |
Оценка и диагностика
Клиническая симптоматика переломов лопатки совершенно неспецифична и часто маскируется симптомами сопутствующих повреждений. При переломах шейки лопатки опасности подвергается надлопаточный нерв в месте его прохождения через лопаточную вырезку по ее верхнему краю. Подозрение на повреждения этого нерва исключается с помощью электромиографии (ЭМГ). То же относится к возможным повреждениям подлопаточного нерва.
Рентгенолопическое обследование включает в себя три проекции плечевого сустава (травма-серия: передне-задняя в плоскости лопатки, боковая в плоскости лопатки и аксиальная проекции). Вовлечение гленоида требует выполнения КТ-сканирования для определения количества и размера отломков, а также степени смещения суставной поверхности. Следует всегда оценивать целостность ключицы, так как ее сопутствующие переломы нередки.
ЛЕЧЕНИЕ
Переломы тела лопатки (тип А)
Подавляющее большинство переломов тела лопатки может лечиться консервативно. Необходима лишь иммобилизация плечевого сустава до стихания боли. Качательные упражнения начинают как можно раньше с последующим подключением активных упражнений на восстановление объема движений. Хирургическое лечение показано только в редких случаях при значительных смещениях фрагментов, которые впоследствии могут нарушать движения лопатки или плече-лопаточного сустава.
Переломы отростков лопатки (тип В)

Переломы без смещения могут лечиться консервативно. Переломы лопаточной ости со смещением лучше оперировать из-за высокой доли несращений и возможной опасности функциональных нарушений при сращении в неправильном положении. Доступ к ости осуществляют сзади. Фиксацию выполняют 2,7-мм реконструктивными пластинами, которые укладывают по задней поверхности.
Изолированные переломы клювовидного отростка могут располагаться центрально или кнаружи по отношению к клювовидно-акромиальной связке. При более частых центральных переломах связка обычно остается интактной. Поэтому сюманный коракоид смещается вместе с наружной частью ключицы при наличии сопутствующего вывиха в акромиально-ключичном сочленении. При такой нестабильной ситуации клювовидный отросток можно фиксировать 3,5-мм стягивающим винтом с одновременной стабилизацией акромиально-ключичного сочленения. Периферические переломы лечатся консервативно, если фрагменты не теряют контакта полностью вследствие тяги клювовидно-плечевой мышцы.
Переломы акромиона со смещением требуют репозиции и фиксации, так как сращение в неправильном положении может приводить к импиджменту ротаторной манжеты. Стабильной фиксации достигают с помощью 2,7-мм сгягивающих винтов или стягивающей проволочной петли.
Переломы акромиона следует отличать от os acromiale, которая является билатеральным анатомическим вариантом более чем в 60% случаев.
Переломы шейки лопатки (тип С)

При переломах шейки лопатки фрагмент гленоида обычно смещается медиально. Это укорочение приводит к снижению натяжения и рабочей длины мышц ротаторной манжеты, что может сопровождаться функциональными нарушениями. Кроме того, фрагмент гленоида может быть также и ротирован. Вследствие тяги длинной головки бицепса, суставная поверхность чаще всего наклоняется каудалыю. По данным некоторых авторов, это может приводить к нестабильности плече-лопаточного сустава. Еще одним автором укорочение более чем на 1 см и ротация более 40° рассматривались как показание к ORIF. Обычно применяют 3,5-мм реконструктивную пластину по латеральному краю лопатки с использованием заднего доступа.
Суставные переломы (тип D)
Переломы передне-нижней части края гленоида (переломы Bankart) могут лечиться хирургически для восстановления суставной поверхности и - даже при малых размерах фрагментов - для предотвращения хронической нестабильности плече-лопаточного сустава, фрагменты репонируют под непосредственным контролем зрения из дельтовидно-пекторального доступа и фиксируют 2,7-мм стягивающими винтами, проводимыми вне капсулы сустава. Из-за мягкости кости винты должны быть длинными, чтобы достичь опоры в заднем кортикальном слое шейки лопатки.
Большинство авторов рекомендуют OMF при смещенных переломах суставной ямки лопатки (более 2 мм) для восстановления конгруэнтности сустава и предотвращения развития посггравматического артроза. Ideberg, однако, предлагает консервативное лечение при смещенных внутрисуставных переломах, если головка плечевой кости остается центрированной в суставной ямке.
В зависимости от морфологии перелома (КТ-сканирование) выбирают верхний или задний доступ. Суставные фрагменты фиксируют 1,7- или 3/5-мм стягивающими винтами. При оскольчатьк переломах с вовлечением тела лопатки и гленоида часто достаточно анатомично восстановить суставную поверхность и правильно установить ее к наружному краю лопатки, совсем не трогая фрагменты раздробленного тела.
Переломы лопатки и ключицы (тип Е)
Переломы шейки лопатки и ключицы с той же стороны представляют собой двойное повреждение верхнего подвешивающего комплекса плеча. Это повреждение - при наличии смещения - может приводить к нестабильной флотации плечевого сустава с разворотом гленоида каудально.
ДОСТУПЫ
Имеются три стандартных хирургических доступа/ выбор между которыми производится на основании морфологии перелома.
Дельтовидно-пекторальный доступ
Применяют при переломах передне-нижнего края гленоида, потому что головка плечевой кости может быть часгично смещена кзади для визуализации края суставной впадины. Так как стабильность сустава восстанавливается после фиксации фрагмента, капсулу сустава ушивают в конце операции без каких-либо дупликатур, а пересеченное или продольно разволокненное сухожилие подлопаточной мышцы тщательно ушивают для предотвращения любых ограничений объема движений в плечевом суставе.

Верхний доступ
Его используют при переломах верхнего отдела гленоида.
Кожный разрез проходит посередине между ключицей и лопаточной остью как можно латеральнее. Волокна трапециевидной мышцы рассекают. В зависимости от лакализации свободного фрагмента надостую мышцу аккуратно отводят кзади или кпереди. Для предотвращения повреждений надлопаточного нерва всегда выделяют лопаточную вырезку. Для облегчения проведения винтов параллельно суставной поверхности может быть частично резецирована задняя часть латерального конца ключицы.
Задние доступы
Классический доступ, описанный Judet, обеспечивает выделение тела лопатки/ шейки лопатки и гленоида. Пациент располагается в положении на боку или на животе и обкладывается так, чтобы вся рука была свободна. Кожный разрез начинается от заднего края акромиона, проходит по нижнему краю лопаточной ости к медиальному краю лопатки и изгибается книзу вдоль медиального края до нижнего угла лопатки. Дельтовидную мышцу отсекают от ости лопатки, а подостная мышца может быть полностью отслоена от задней поверхности лопатки. Этот расширенный доступ необходим, однако, только при лечении сложных переломов лопатки.
В большинстве случаев требуется визуализация только заднего края гленоида/ шейки лопатки и наружного края лопатки. Кожный разрез для упрощенного заднего доступа начинается на 2 см медиальнее заднего угла акромиона и проходит параллельно наружному краю лопатки.
Выделяют и отводят проксимально нижний край дельтовидной мышцы. Лопатку и заднюю часть суставной капсулы выделяют через интервал между подостной и малой круглой мышцами. Отведение конечности позволяет поднять нижний край дельтовидной мышцы и обеспечивает доступ к краниальной части капсулы сустава. Следует избегать возможного повреждения надлопаточного нерва в точке его выхода через лопаточную вырезку, а также подмышечного нерва при его выходе из четырехугольного пространства сразу под малой круглой мышцей.
Послеоперационное лечение
Активные упражнения по восстановлению объема движении начинают на следующий день после операции. При переломах переднего края гленоида, оперированных из дельтовидно-пекторального доступа, наружную ротацию следует ограничивать до нейтрального положения, а отведение в лопаточной плоскости - до 90° в течение первых шести недель.

Status localis. Локальные статусы при переломах
Раны и переломы должны быть описаны так, чтобы по описанию можно было составить о них полное и точное представление и в последующем определить механизм получения раны или перелома.

Протоколы операций
Укажите локализацию размера - конкретные анатомические образования, например, от проекции шиловидного отростка до передне-верней ости подздошной кости.
Материал применяется только с целью обучения и ознакомления, и используется в рамках цитирования и/или как объект обсуждения.
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!
Высокое стояние лопатки (болезнь Шпренгеля) — врожденное заболевание Эта деформация обычно проявляется на одной стороне, однако изредка наблюдается двустороннее поражение Высоко стоящая лопатка уменьшена в размере по сравнению с противоположной Фиксация лопатки в ненормальном положении обусловлена чаще контрактурой мышц Однако нередко лопатка связана с позвоночником или ребром рубцовым, хрящевым или костным тяжем Ключица на стороне поражения укорочена.
Положение больного на животе Обезболивание — наркоз.
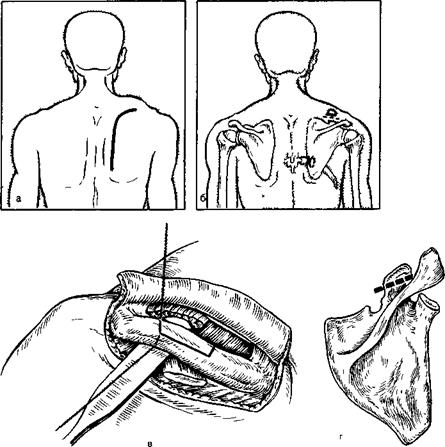
Доступ к лопатке осуществляют дугообразным или крючкообразным разрезом вдоль верхнего и позвоночного краев лопатки (рис 33, а).
Операция по Гюку Обнажают трапециевидную мышцу несколько отступя медиально от вертебрального края лопатки и отсекают верхнюю порцию ее от spin.a scapulae От вертебрального края лопатки отсекают ромбовидные мышцы и от верхнемедиального угла m. levator scapulae При этом перевязывают проходящую здесь нисходящую ветвь a tran.sversa colli.
Через лопатку у вертебрального края несколько ниже spin.a scapulae и в области нижнего угла проводят проволочные швы Верхним прошивают межостистую связку соответственно уровню низведения лопатки, а нижний поднадкостнично обводят вокруг VII ребра, необходимый участок которого предварительно обнажают Концы проволоки берут на зажимы (рис 33, б, в).
Отсечение мышц еще не обеспечивает необходимой мобилизации лопатки Ее удерживает, в частности, укороченная ключица Закрыв влажными салфетками рану на спине, больного поворачивают на бок и линейным разрезом обнажают среднюю треть ключицы, которую Z-образно, рассекают После необходимого для низведения лопатки удлинения ключицы осуществляют остеосинтез ее Рану зашивают Больного снова поворачивают на живот Лопатку низводят и завязывают проволочные швы Рану зашивают послойно наглухо Очень важно хорошо сшить трапециевидную мышцу, нижние пучки которой активно удерживают лопатку в низведенном положении.
В настоящее время, когда в распоряжении хирурга имеются специальные лавсановые ленты, для фиксации лопатки лучше применять тонкую крупноячеистую ленту, которую не нужно в дальнейшем удалять, в то время как проволока после сращения ключицы подлежит удалению.
Операция по Терновскому В отличие от способа Гюка операция по Терновскому осуществляется из одного заднего доступа, без удлинения ключицы После рассечения трапециевидной мышцы и отсечения от вертебрального края лопатки ромбовидных мышц, а от верхнемедиального угла т levator scapulae подходят к основанию клювовидного отростка Нужно проявлять большую осторожность, чтобы не повредить лежащие вблизи основания последнего а и п suprascapulares.
За клювовидный отросток подводят элеватор и с помощью долота или кусачек Листона осуществляют остеотомию (рис 33, г) После этого лопатка, если разъединены сращения ее с ребрами или позвоночником, может быть низведена Фиксацию лопатки проводят шелковыми нитями, прошитыми через лопатку в области угла ее, к IV и VIII ребрам Последние на сооответствующем участке предварительно поднадкостнично скелети-руют.
В тех случаях, когда сращения лопатки с ребрами и позвоночником трудно разъединить, можно прибегнуть к методу, предложенному Kon.ig,— продольной остеотомии вертебрального края лопатки и скреплению отломков после низведения лопатки.
.
33 Операции при болезни Шпренгеля.
а — разрез, 6 — по Гюку (фиксация лопатки проволокой к VIII ребру), в — Z образное удлинение ключицы, г—по Терновскому (остеотомия клювовидного отростка и фиксация лопатки шелковым швом к VII ребру).
После операции больному накладывают торакобрахиальную гипсовую повязку с отведенной почти до горизонтали верхней конечностью Срок фиксации зависит от характера операции: если она не включала остеосинтез ключицы или лопатки, то достаточно 4 нед, а если же был сделан остеосинтез, то 6 нед Очень важно рано, уже через несколько дней после операции, начать лечебную гимнастику: ритмичное синхронное с противоположной стороной сокращение мышц плечевого пояса с тенденцией к опусканию лопаток.
Дата добавления: 2015-06-12 ; просмотров: 1802 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Удаление лопатки (скапулэктомию) произвел в 1855 г. D.K.Langenbeck, который применил Т-образный разрез, широко используемый до настоящего времени. Первый разрез ведут вдоль внутреннего края лопатки, второй — по лопаточной ости. Этот доступ позволяет легко и быстро обнажить заднюю поверхность лопатки, мобилизовать верхний, внутренний и наружный края, рассечь связки ключично-акромиального сустава и задний отдел капсулы плечевого сустава, но при мобилизации передней поверхности лопатки возникают трудности. Доступы Олье, Чаклина, П-образный разрез принципиально не изменяют характера доступа.
Как показал наш опыт [Зацепина СТ., 1958, 1960], при производстве скапулэктомий, если опухоль захватывает клювовидный отросток лопатки или располагается по передней поверхности, то традиционные классические задние доступы неудобны или непригодны. Это объясняется тем, что наиболее ответственной, тонкой и трудно выполнимой является часть операции по мобилизации передней поверхности лопатки, особенно ее верхнего отдела, т.е. мобилизация и отведение подключичных сосудов, перевязка поперечной артерии лопатки, отсечение капсулы мышц от клювовидного отростка, иногда рассечение плечевого сустава.
Осуществляя скапулэктомию из заднего доступа, для того чтобы мобилизовать клювовидный отросток, необходимо довольно сильно оттянуть лопатку назад. Можно смело тянуть лопатку назад, если нет опухолевого процесса по передней поверхности лопатки, особенно в области клювовидного отростка. Если же клювовидный отросток, а иногда и передняя поверхность суставного отростка лопатки, увеличенные в размерах и деформированные, поражены опухолевым процессом, то их мобилизация трудна и опасна, так как близко проходят подключичная артерия, вена, нервные стволы плечевого сплетения. Отсекая мышцы от опухоли, деформировавшей клювовидный отросток, можно легко повредить опухоль скальпелем или кусочек опухоли может оторваться со связками. Нам приходилось видеть больных с рецидивами хондросаркомы на месте удаленной лопатки, которые следовало объяснить ограниченностью задних доступов к лопатке (доступы Вальтера или Чаклина).
Методика скапулэктомии в модификации С.Т.Зацепина. В 1958 г. нами предложено производить скапулэктомию из двух доступов и первым выполнять передний по желобку между дельтовидной и большой грудной мышцей. Из этого доступа подходят к клювовидному отростку, от которого отсекают начинающиеся на нем три мышцы — m.pectoralis minor, coracobrachialis, сухожилие короткой головки m.biceps, осуществляют мобилизацию сосудисто-нервного пучка, который отводят книзу. Иногда удается перевязать поперечную артерию лопатки и затем рассечь переднюю часть капсулы плечевого сустава и сухожилие подлопаточной мышцы. В 70-е годы мы начали иногда продлевать разрез кнаружи и вверх, чтобы легче рассечь ключично-акромиальный сустав. После того как из этого сравнительно небольшого разреза мобилизуют переднюю поверхность лопатки, ее значительно легче удалить, используя один из задних оперативных доступов.
Скапулэктомию нужно обязательно заканчивать подвешиванием плечевой кости к концу ключицы путем проведения лавсановой ленты по Напалкову через каналы, сформированные в обеих этих костях. Такое подвешивание мы осуществляем с 1959 г., когда произвели первую скапулэктомию. Эндопротезирование лопатки по Зацепину. В том же 1959 г. мы произвели после скапулэктомии операцию аллопластического замещения лопатки и получили очень хороший функциональный результат, но через 10 лет возник рецидив хондросаркомы и пришлось сделать ампутацию. У другой больной при поражении опухолью суставного отростка произвели его резекцию и заместили аллотрансплантатом, но рецидив опухоли наступил через несколько месяцев. В 1985 г. по поводу сосудистой опухоли мы выполнили абластичную скапулэктомию с замещением разработанным нами эндопротезом и получили очень хороший результат (рис. 37.2).
Методика скапулэктомии в модификации Махсона. Разрез начинают на передней поверхности плечевого сустава и ведут параллельно и ниже ключицы. На границе между наружной и средней третью ключицы разрез поворачивают кверху, продолжают по надплечью и проводят вниз вдоль медиального края лопатки до нижнего угла. Таким образом, соединение двух предложенных нами доступов позволяет получить разрез в виде дуги. Кожу широко отсепаровывают. Передняя часть доступа позволяет пересечь сухожилия трех мышц, прикрепляющихся к верхушке клювовидного отростка, мобилизовать сосудисто-нервный пучок, широко обнажить дельтовидную мышцу, отсечь ее от ключицы и лопатки, после чего дельтовидную мышцу отводят кнаружи, при этом не нарушается иннервация подкрыльцрвым нервом. Для уменьшения кровопотери производят перевязку на протяжении основных сосудов лопатки. Разработанный доступ дает возможность подойти ко всем отделам лопатки и удалить ее с окружающими мышцами.

Рис. 37.2. Скапулэктомия и эндопротезирование по С.Т.Зацепину — функция в левом плечевом суставе после операции.
а — эндопротез лопатки; б, в — больной после операции; г — рентгенограмма после операции.
Н.Е.Махсон производит пересечение сухожилий подлопаточной, надостной, подостной и малой круглой мышц, после чего широко обнажает шейку лопатки и суставную капсулу. Обычно при скапулэктомии суставную капсулу рассекают и лопатку удаляют целиком, а плечевую кость подвешивают к латеральному краю ключицы. Н.Е.Махсон предложил не вскрывать капсулу плечевого сустава, а пересекать шейку лопатки у самой суставной поверхности ее так, чтобы оставался суставной хрящ с субхондральной пластинкой суставного отростка лопатки, не производить вычленение в акромиально-ключичном суставе, а пересекать пилой Жигли или долотом акромиальный отросток так, чтобы верхушка акромиального отростка, связанная с ключицей, оставалась.
В последующем он несколько изменил ход операции. Для большей устойчивости плеча субхондральную пластинку стал плотно подшивать к верхушке акромиального отростка. Для этого одну из поверхностей освобождают от надкостницы и к этой поверхности плотно фиксируют отдельными швами оставшуюся субхондральную пластинку суставного отдела лопатки.
По этой методике Н.Е.Махсоном оперировано 6 больных и получен лучший функциональный результат, чем при полной скапулэктомии; в той или иной степени сохраняется активное отведение руки. Однако нельзя полностью согласиться с утверждением Н.Е.Махсона, что радикальность и абластичность при этой модификации скапулэктомии не страдают. Полученные хорошие онкологические и функциональные результаты следует объяснить правильным подбором больных: у всех 6 пациентов были вторичные хондросаркомы тела лопатки высокой степени зрелости, которые не подходили близко к шейке лопатки. Эти хорошие функциональные результаты еще раз подтверждают обоснованность предыдущих операций с аллопластическим замещением суставного конца лопатки или попыткой заместить лопатку эндопротезом.
Разрез проведен по желобку между дельтовидной и большой грудной мышцей, затем — вверх в надключичную область до основания шеи, откуда опять поворачивал кнаружи до конца акромиального отростка лопатки по передней поверхности трапециевидной мышцы. Этот разрез избран потому, что основной рост хондросаркомы у больной был вверх и вперед. Еще раз показано, что основное в операции скапулэктомии — мобилизация передней поверхности лопатки, остальные моменты мобилизации лопатки осуществляются легче; длинными ножницами нетрудно отсечь мышцы по внутреннему и наружному краям лопатки.
Скапулэктомию следует производить при доброкачественных опухолях, разрушивших всю лопатку, что встречается очень редко, и при злокачественных опухолях низкой степени злокачественности, хондросаркомах высокой степени зрелости, преимущественно когда они ограничены и не распространились на окружающие мышцы. В отделении костной патологии взрослых ЦИТО произведено 12 скапулэктомии больным с хондросаркомами высокой степени зрелости с хорошим онкологическим результатом.
С.Т.Зацепин
Костная патология взрослых
Дисфункция лопатки. Лечение возможно
Лопатка – это крупная треугольная кость, расположенная в верхней части спины. Эта кость окружена и поддерживается целым комплексом мышц, которые участвуют в движениях верхней конечности. Если вследствие травмы или какого-либо заболевания эти мышцы утрачивают свою силу или нарушается баланс в их работе, положение лопатки в состоянии покоя или при движениях может меняться.
Изменение положения или подвижности лопатки может затруднить некоторые виды движений руки, особенно связанные с подъемом ее выше уровня головы, а пациент при этом можете ощущать слабость в плече. Такие изменения, если они также сопровождаются изменением нормальных анатомических взаимоотношений в плечевом суставе, могут стать причиной травмы плечевого сустава.
Лечение подобных деформаций лопатки включает физиотерапию, направленную на укрепление мышц плечевого пояса и восстановление нормального положения и подвижности лопатки.
Плечевой сустав человека – это шаровидный сустав. Он образован шаровидной головкой плечевой кости и соответствующей ей по форме суставной впадиной лопатки.
Лопатку и плечевую кость с телом соединяют многочисленные мышцы и связки. Передняя часть лопатки (акромион) кроме того сочленяется с ключицей посредством акромиально-ключичного сустава.
Когда вы осуществляете движения верхней конечности, ваша лопатка также двигается, обеспечивая сохранение нормальных анатомических взаимоотношений в плечевом суставе.
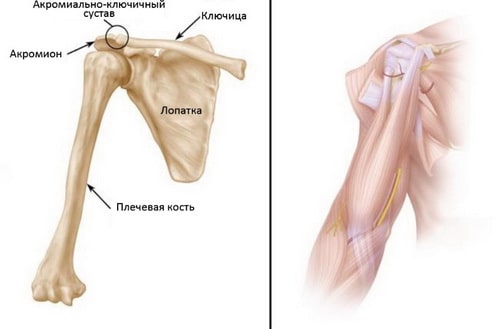
На Рис. (Слева) Кости плечевого пояса. Лопатка служит местом прикрепления многочисленных мышц плечевого пояса. (Справа) Мышцы и мягкие ткани плечевого пояса.
Некоторые заболевания лопатки приводят к ее деформациям и изменениям
- Нормального положения лопатки в состоянии покоя или
- Нормальной подвижности лопатки при движениях верхней конечности.
В большинстве случаев подобные изменения хорошо видны при осмотре пациента со стороны спины. Медиальный (внутренний) край лопатки будет выглядеть более отстоящим от грудной клетки по сравнению с другой стороной. Такое отстояние лопатки нередко усиливается, когда пациент начинает отводить руку в сторону.
Возможны следующие причины дискинезии лопатки:
- Слабость, дисбаланс, избыточное натяжение и отрыв мышц, участвующих в движениях лопатки
- Травма нервов, отвечающих за работу этих мышц
- Травма костей, поддерживающих лопатку, или внутрисуставная травма плечевого сустава
Наиболее распространенные симптомы дискинезии лопатки:
Доктор обсудит с вами ваши жалобы и состояние вашего здоровья в целом, после чего осмотрит ваш плечевой сустав и лопатку на предмет признаков травмы, слабости или избыточного напряжения мышц. В большинстве случаев физикальное обследование включает следующие элементы:
Визуальный осмотр. Доктор осмотрит измененную лопатку и сравнит ее со здоровой. Для выявления дискинезии доктор попросит вас 3-5 раз поднять и опустить руку, в некоторых случаях вас дополнительно попросят взять в руку легкий груз. Этот тест обычно позволяет выявить слабость определенных мышц и нарушение баланса в их работе.
Исследование мышечной силы. Доктор оценит силу мышц плеча и мышц, окружающих лопатку, с тем, чтобы установить, какая группа мышц в большей степени ответственна за нетипичные движения лопатки.
Корректирующие маневры. Это специальные клинические тесты, которые помогают доктору лучше понять суть вашего состояния. К подобным тестам относятся:
- Тест поддержания лопатки. При выполнении этого теста доктор просит вас поднять руку вверх, а сам аккуратно надавливает на лопатку, способствую ее движению вверх. Если ваши симптомы при этом исчезают, а объем движений увеличивается, значит у вас имеет место слабость мышц, поднимающих лопатку.
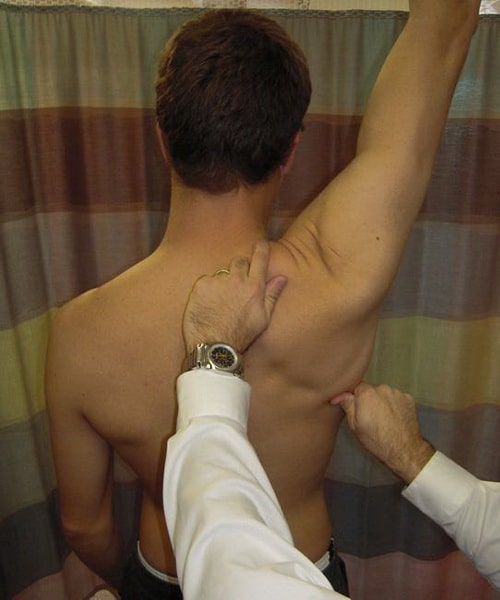
На Рис. При проведении теста поддержания лопатки доктор вручную приподнимает лопатку в момент, когда пациент поднимает руку.
- Тест удержания лопатки. При проведении этого теста доктор оценивает силу мышц плеча путем давления на отведенную в плечевом суставе руку. Затем доктор одной рукой удерживает лопатку в нормальном положении и вновь оценивает силу мышц. У пациентов с дискинезией лопатки силы мышц при этом возрастает.
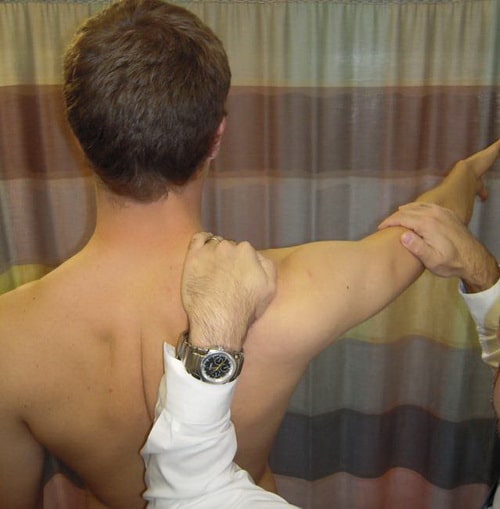
На Рис. При проведении теста удержания лопатки доктор одной рукой удерживает лопатку на месте, а другой давит на отведенную в плечевом суставе руку для оценки силы отводящих мышц плеча.
Для диагностики дискинезии лопатки лучевые методы исследования нужны не всегда. Однако доктор может назначить вам рентгенографию, компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) в случаях, когда подозревается костная патология лопатки (например, остеохондрома) или повреждение других элементов плеча.
В некоторых случаях симптомы дискинезии лопатки могут нивелироваться при выполнении простых мероприятий в домашних условиях.
Восстановление нормальной осанки. Занимаясь повседневными делами, старайтесь сидеть и стоять правильно. Старайтесь свести лопатки вместе и отвести локти назад, как будто пытаетесь засунуть руки в задние карманы штанов.
Теплолечение. Теплые ванны или местное согревание помогают снять избыточное напряжение мышц.
Если симптомы сохраняются, вам следует обратиться к врачу. Врач поможет установить точную причину дискинезии и назначит соответствующее лечение.
Консервативное лечение после визита к врачу
Практически во всех случаях дискинезии лопатки консервативное лечение оказывается эффективным.
Консервативные мероприятия включают:
Нестероидные противовоспалительные препараты (НПВП). Препараты из этой группы, например, ибупрофен, помогают справиться с болью и отеком.
Физиотерапия. Ваш лечащий врач или физиотерапевт порекомендуют вам комплекс специальных упражнений, направленных на коррекцию конкретных причин дискинезии. Обычно это:
- Упражнения, способствующие укреплению мышц, стабилизирующих и осуществляющих движения лопатки;
- Упражнения, способствующие растяжению излишне натянутых мышц, ограничивающих движения лопатки.
Большинство пациентов, страдающих системными дискинетическими синдромами, связанными со слабостью или избыточным напряжением мышц, не нуждаются в хирургическом лечении.
Однако, если в вашем случае дискинезия связана с травмой плечевого сустава, доктор может порекомендовать операцию, направленную на восстановление или реконструкцию поврежденных тканей. После операции будет назначено реабилитационное лечение, способствующее восстановлению нормальной подвижности лопатки.
После того, как причины вашей дискинезии будут устранены и восстановятся нормальное положение и подвижность лопатки, доктор порекомендует вам комплекс упражнений, направленных на поддержание достигнутого результата. Такие упражнения наиболее важны в случаях, если ваша работа или образ жизни связаны с постоянными и интенсивными нагрузками на плечевой сустав. Упражнения следует выполнять 3 раза в неделю или с периодичностью, рекомендованной лечащим врачом.
Читайте также:


