Эпифизарный перелом плечевой кости
Описание
Перелом не только шейки, но и головки плечевой кости относится к числу серьезных внутрисуставных переломов. Образование внутрисуставного перелома происходит в результате повреждения уникального анатомического образования, которое расположено непосредственно в капсуле самого плечевого сустава.

На сегодняшний день этот вид переломом является крайне редким, при этом наиболее часто встречается именно у пожилых людей. В поликлинику часто обращаются больные с переломом шейки плечевой кости, причем не только анатомической, но и хирургической.
Так называемая анатомическая шейка плечевой кости – это место непосредственно перехода самого тела в головку. В это же время хирургическая шейка представляет собой более тонкое место, расположенное немного ниже на кости.
Образование переломов плечевой кости хирургической происходит в результате падения человека непосредственно на вытянутую конечность. В этом случае важную роль будет играть и то, в каком именно положении конечность находилась до того, как была получена сама травма.
К примеру, если конечность была отведена в сторону, тогда в этом случае произойдет приведение головки именно с анатомической шейки, а также наблюдается отведение самого нижнего отломка. Совершенно противоположная картина будет наблюдаться в том случае, если рука приведена к туловищу. Образование так называемого вколоченного типа перелома будет происходить в том случае, если конечность находилась в среднем положении до того, как была получена сама травма.
Перелома шейки плечевой кости хирургической встречается значительно чаще, чем анатомической. При этом во всех случаях образования данного вида перелома они будут иметь вколоченный тип.
Сегодня образование перелома головки плечевой кости специалисты подразделяют ровно на два типа. Итак, в случае первого типа перелома непосредственно на область самого сустава будет оказываться механическое воздействие прямого характера, при этом головка будет практически полностью раздробленной.
Образование второго типа перелома будет происходить по типу отрывов. То есть в этом случае от головки начнут отделяться ее выступающие характерные костные образования, а именно малый и большой бугорки, являющиеся местом, в котором происходит прикрепление мышц.
В случае подозрений на образование такого перелома, необходимо как можно быстрее доставить пострадавшего в поликлинику, где ему будет оказана незамедлительная медицинская помощь. Ни в коем случае нельзя пытаться проводить самостоятельное лечение, так как неквалифицированные действия могут только ухудшить состояние больного и привести к серьезным последствиям.
Симптомы
В некоторых случаях, проявление характерной клинической картины, которая сопровождает образование перелома не только шейки, но и головки плечевой кости, является типичной.
Во всех случаях получения подобного рода травм, у пострадавшего появляется довольно резкая и очень сильная боль непосредственно в области травмирования. Во время прощупывания чувствуется болезненность. Именно в результате того, что больной испытывает сильную боль, становятся практически полностью невозможными все попытки совершить хотя бы малейшее движение в области поврежденного плечевого сустава.
При получении данного вида травмы, в области повреждения будет наблюдаться появление характерного и довольно сильного отека, также образуются подкожные гематомы. Что является наиболее ярко выраженными клиническими признаками образования такого перелома.
Легче всего провести диагностику образования перелома именно шейки плечевой кости, так как этот вид травмы будет сопровождаться появлением характерного смещения отломков, что проявляется в виде приведения и отведения.

При этом виде перелома будет проявляться довольно заметная, даже невооруженному глазу, деформация самого поврежденного сустава. А все образовавшиеся отломки становится возможным определить на ощупь.
В том случае, если образовавшийся перелом имеет именно вколоченный характер проявления, тогда его основные признаки будут иметь исключительно общий характер. А в некоторых случаях такой перелом может быть похож на простой ушиб, в результате чего становится более затрудненной диагностика. Для подтверждения перелома есть необходимость в проведении дополнительного клинического исследования (рентгенографии).
К числу дополнительных симптомов, которые могут сопровождать образование перелома как шейки, так и головки плечевой кости, относится и появление характерного нарушения не только в движении поврежденной конечности, но и чувствительности. Именно благодаря проявлению таких признаков становится возможным более точно определить то, что во время травмирования произошло и повреждение не только магистральных нервов, но и сосудов.
В случае получения серьезной травмы либо при падении на вытянутую руку, а также проявлении хотя бы одного из вышеперечисленных признаков этого вида перелома, необходимо как можно быстрее обратиться к врачу и определить наличие перелома либо вывиха. Сразу после диагностирования вида перелома начинается незамедлительное лечение, которое должно проводиться под строгим контролем врача.
Диагностика
Бывают случаи, когда диагностироваться образование перелома как шейки, так и головки плечевой кости, становится возможным еще до того, как будет проведено рентгенографическое обследование.

Однако, даже не смотря на то, что данные виды травмы могут быть диагностированы и во время проведения тщательного осмотра пациента, без дополнительных клинически исследований, в обязательном порядке, каждый пострадавший проходит рентген.
Более сложными для диагностики являются вколоченные переломы шейки плечевой кости, а также случаи, когда происходит отрыв от головки бугорков. В этом случае пострадавшим проводится рентген, так как именно на полученных снимках становится четко видно все изменения, которые произошли при получении этого вида травмы.
Профилактика
В основе профилактики образования данного вида перелома лежит избежание получения травмы, которая способна к ней привести. Также необходимо соблюдать правила безопасности во время занятия активными видами спорта, при которых можно получить такую травму.
Лечение
В том случае, если произошел отрыв бугорков головки плечевой кости, при этом не наблюдается смещения, тогда пострадавшему назначается прохождение консервативного метода лечения. В обязательном порядке осуществляется фиксация поврежденной конечности, а для этого накладывается специальная гипсовая лонгета и оставляется примерно на две недели.
Если образование перелома головки плечевой кости будет сопровождаться и смещением самих оторванных бугорков, тогда в этом случае будет использоваться закрытая репозиция, после чего поврежденная конечность фиксируется в определенном положении при помощи лонгеты.
Однако, наиболее часто во время лечения используется именно металлоостеосинтез непосредственно отделившегося бугорка, при этом применяется специальный шуруп либо спица. Установленная спица оставляется примерно на один либо два месяца (с учетом тяжести произошедшего повреждения). Практически во всех случаях, больной полностью выздоравливает уже через три месяца после того, как была проведена сама операция.
Перелом как хирургической, так и анатомической шейки плечевой кости будет подвергаться не только консервативному лечению, но и применению фиксации конечности при помощи лонгеты, особенно, если был определен вколоченный тип повреждения, а также в случае отсутствия смещения отломков.
При условии наличия характерного смещения отломков лечение, чаще всего, будет проводиться при помощи специального скелетного вытяжения непосредственно за локтевой отросток локтевой кости. Именно этот метод лечения на сегодняшний день является наиболее распространенным, ведь он не только менее травматичный, но также мягкий и максимально эффективный.
В том случае, если присутствует смещение перелома шейки плечевой кости, также может применяться метод лечения путем проведения закрытой репозиции. Данная процедура проводится под действием общего наркоза. Во время лечения осуществляется довольно сильная тяга непосредственно за нижний отломок, при этом на концы отломков оказывается одновременное давление, пока они полностью не окажутся сопоставлены.
Во время проведения таких лечебных манипуляций существует довольно высокий риск того, что произойдет повреждение крупных сосудов и нервов, которые проходят в непосредственной близости от плечевой кости. Как только будет полностью закончена процедура репозиции, осуществляется фиксация поврежденной конечности при помощи гипсовой лонгеты, накладываться которая должна от лопатки и вплоть до головки пястной кости.

В том случае, если после проведения процедуры закрытой репозиции отломки не остались в правильном положении, тогда для фиксации перелома будут применять специальные металлические спицы, которые проводятся непосредственно через кожу в сам костномозговой канал. Также возможно применение и металлических шурупов либо пластин для фиксации отломков.
К примеру, если между отломками были ущемлены фрагменты ткани, тогда закрытая репозиция становится невозможной. В этом случае будет проводиться только открытое лечение данного перелома, при котором проводится незамедлительное оперативное вмешательство.
Неблагоприятный прогноз ставится только в том случае, если произошло повреждение нервов либо крупных сосудов.
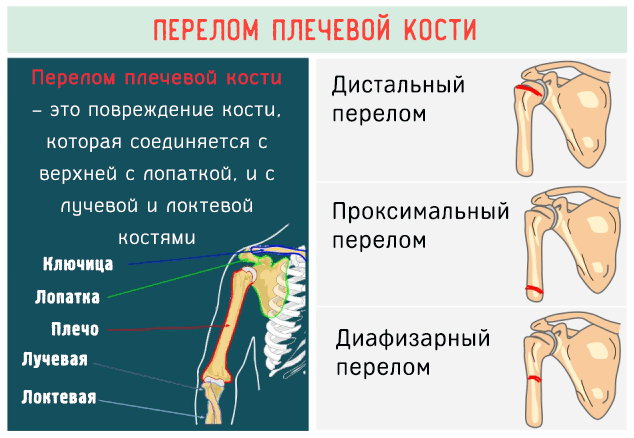
Перелом плечевой кости – классифицируется в зависимости от точки перелома и типа перелома, это, в свою очередь, определяет всю терапевтическую стратегию.
Что такое перелом плечевой кости
Перелом плечевой кости – это повреждение кости, которая находится в верхней части руки, и которая соединяется с верхней с лопаткой, и с лучевой и локтевой костями.
Перелом плечевой кости – это почти всегда следствие какой-то физической травмы, например, падение с определенной высоты, травма от удара, как те, которые происходят во время автомобильной аварии, прямая травма от падения, когда человек теряет равновесие и падает всем своим весом на руку. Самой редкой является перелом шейки плечевой кости из-за скручивающего движения руки, этому, как правило, сопутствуют проявления остеопороза.
Различные виды переломов плечевой кости
Перелом плечевой кости можно классифицировать на несколько типов, в зависимости от точки перелома кости и в зависимости от типа перелома.
В соответствии с точкой перелом плечевой кости различают:
- Проксимальный , когда повреждение локализуется ближе к лопатке, т.е. ближе к шейке плечевой кости.
- Дистальный , когда касается части плечевой кости ближе к лучевой и локтевой кости, то есть локализуется в районе локтя (часто встречаются у детей).
- Диафизарный , когда перелом локализуется в центральной зоне плечевой кости, которая называется диафиз.
- Проксимальный и дистальный переломы также называют эпифизарными , когда они локализуются уровне эпифиза (концы длинной кости).
В зависимости от типа перелома, мы можем иметь:
- Составной , кода две части кости не смещаются от их анатомического положения и образуют вместе перелома пространство не более 1 см.
- Разделенный , т.е. две части кости смещены от их анатомического положения на угол не менее 45° или между двумя частями кости образуется зазор, превышающий один сантиметр.
- Осколочный , т.е. поврежденная кость разделяется на несколько частей, с образованием мелких костных фрагментов.
- Закрытый , т.е. перелом кости происходит без повреждения внешних покровов.
- Открытый , т.е. перелом кости сопровождается разрывом кожи, через который кость оказывается подвержена действию внешней среды.
- С дислокацией , т.е. когда одновременно с перелом также возникает вывих (смещение суставных поверхностей от их анатомических положений) плеча или локтя.
Перелом плечевой кости имеет доброкачественное течение, но, если не лечить своевременно и правильно, может привести к развитию осложнений, таких как повреждение близлежащих нервов, повреждение мышц и травмирование кровеносных сосудов, а также к возникновению одной из форм артрита, связанным с неправильным обызвествлением и срастанием кости.
Как действовать в случае перелома плечевой кости
Врач, после правильного диагноза через рентген, назначит адекватную терапию, которая может быть хирургической или нехирургической.
Все хирургические методы лечения не используют в случае простых и составных переломов, или в случае, когда перелом не приводит к изменению положения кости.
Среди мероприятий нехирургического типа, могут быть использованы:
- Наложение жесткой шины, т.е. своего рода оболочка, которая удерживает руку и предотвращает любые движения, даже вращения. Чаще используется для переломов проксимального отдела плечевой кости и сохраняют около 3-4 недель.
- Гипс, т.е. оболочка на основе гипса, которая жестко удерживает руку и предотвращает любое движение. Широко используется для дистальных и диафизарных переломов плечевой кости, реже в случае проксимального перелома плечевой кости. Держат около 3-4 недель.
- Мягкая повязка. Используют в случае переломов с минимальным смещением кости, так как не обеспечивает общую жесткость.
Сроки полного заживления перелома плечевой кости – 1-3 месяца, в зависимости от индивидуальных возможностей восстановления. Дети, например, будут иметь более быстрое восстановление по сравнению с пожилыми людьми.
В случае перелома со смещением или фрагментированного необходимо прибегнуть к хирургическому вмешательству, чтобы вернуть кость на место и удалить фрагменты, которые не подлежат восстановлению.
Хирургическое вмешательство, которое выполняется под общим наркозом, получил название остеосинтез, так как заключается в репозиции фрагментов кости, позволяя осуществиться синтезу новой костной ткани.
Это может быть достигнуто с помощью различных методик:
Реабилитации, чтобы восстановить функциональность
После снятия бандажа или гипса, необходимо провести процедуру реабилитации конечности, чтобы восстановить полную функциональность.
- Сеансы пассивной мобилизации, во время которых физиотерапевт двигает конечностями, без участи пациента. Таким образом, субъект вновь привыкает к движению конечностью.
- Процедуры магнитотерапии, один из методов физиотерапии, который использует магнитные поля, чтобы укрепить костную матрицу и обеспечить правильную минерализацию кости.
- Домашние упражнения, такие как катание резинового мячика. Эти упражнения обеспечивают восстановление двигательной функций и нервного лимба.
В случае перелома плечевой кости, сразу обратитесь к специалисту, чтобы избежать опасных последствий!
Эпифизеолиз – это нарушение целостности кости по линии, которая полностью или частично проходит через хрящевую эпифизарную пластинку (зону роста). Возникает в детском возрасте, до закрытия ростковых зон. Проявляется отеком, болью и нарушением функции. Из-за неярко выраженной симптоматики может ошибочно расцениваться как ушиб. Диагностируется на основании анамнеза, данных объективного обследования, результатов рентгенографии, реже – МРТ и КТ. Лечение обычно консервативное – репозиция с последующей иммобилизацией. Реже осуществляется оперативная фиксация фрагментов.
МКБ-10
- Причины эпифизеолиза
- Патогенез
- Классификация
- Симптомы эпифизеолиза
- Осложнения
- Диагностика
- Лечение эпифизеолиза
- Консервативная терапия
- Хирургическое лечение
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Эпифизеолиз (перелом Салтера-Харриса) – травматическое повреждение костей, которое развивается только у пациентов детского возраста в период продолжающегося роста скелета. Впервые был описан в 1963 году. Составляет около 15% от общего количества переломов у детей. Почти в половине случаев возникает в области лучезапястного и локтевого суставов. Мальчики страдают вдвое чаще девочек. Эпифизеолиз хорошо срастается, но поражение эпифизарной пластинки может повлечь за собой дальнейшее нарушение роста кости.

Причины эпифизеолиза
Причиной повреждения кости становятся бытовые и уличные травмы. Механизм аналогичен вывихам и надрывам связок у взрослых. Эпифизеолиз развивается при резком подворачивании ноги, переразгибании кисти, падении на локоть или плечо, резком рывке за руку, скручивании конечности по оси. Иногда провоцируется быстрым интенсивным сокращением мышц. Предрасполагающими факторами являются:
- Мужской пол. Более частое возникновение эпифизеолиза у мальчиков объясняется двумя обстоятельствами – повышенным уровнем двигательной активности и поздним закрытием ростковых зон по сравнению с девочками.
- Периоды быстрого роста. Неравномерность роста костей и мягких тканей, необходимость адаптации к быстро меняющимся пропорциям тела становятся причиной нескоординированности движений и повышают вероятность травм.
- Астеническое телосложение. Из-за недостаточной мышечной массы ростковые зоны детей-астеников испытывают более высокую нагрузку в сравнении с эпифизарными пластинками нормостеников.
- Травмоопасные виды спорта. Вероятность повреждения конечностей повышается при занятиях футболом, волейболом, гандболом, художественной гимнастикой, некоторыми видами легкой атлетики.
Определенную роль играют обменные расстройства, недостаточное питание и снижение иммунитета. Корреляция между риском развития эпифизеолиза и возрастом ребенка точно не установлена. Одни специалисты указывают, что по статистике большинство повреждений приходится на возраст 10-18 лет. Другие исследователи отмечают, что у маленьких детей травмы чаще остаются недиагностированными из-за смазанной клинической картины и отсутствия изменений на рентгенограммах.
Патогенез
Эпифизарная пластинка – зона гиалинового хряща, которая располагается почти на конце кости, между эпифизом и метафизом. Хрящ растет, а затем замещается костной тканью, что обуславливает рост костей в длину. При повреждении, превышающем прочностные характеристики и эластичность хряща, целостность эпифизарной пластинки нарушается, возникает эпифизеолиз, обычно – с переходом на костные структуры.
Эпифизеолизы развиваются только в тех местах, где капсула сустава крепится к эпифизу или к ростковой зоне – в лучезапястном, локтевом, плечевом и голеностопном суставе, нижней трети бедра. Если эпифизарная пластинка покрыта суставной капсулой, которая прикрепляется к метафизу – повреждение невозможно, поэтому эпифизеолизов верхней трети голени не бывает.
Классификация
Классическая классификация, составленная Салтером и Харрисом с учетом расположения линии перелома, включает пять видов эпифизеолиза:
- 1 тип (6% случаев) – линия располагается в зоне эпифизарной пластинки, не затрагивая эпифиз и метафиз.
- 2 тип (75% случаев) – повреждаются ростковая зона и метафиз, эпифиз остается интактным.
- 3 тип (8% случаев) – поражаются эпифизарная пластинка и эпифиз, метафиз остается интактным.
- 4 тип (10% случаев) – линия проходит через все три структуры: ростковую зону, метафиз и эпифиз.
- 5 тип (1% случаев) – ростковая пластинка сдавливается между метафизом и эпифизом с развитием компрессионного перелома.
Позже были описаны еще четыре типа эпифизеолиза, в том числе с периферическим расположением, вызывающим угловую деформацию, с повреждением надкостницы, с последующим возможным нарушением эндесмального или энхондрального остеогенеза. Эти типы имеют меньшее клиническое значение из-за малой распространенности.
Симптомы эпифизеолиза
После травмы ребенок жалуется на боль. При осмотре выявляется припухлость, покраснение и ограничение движений. При пальпации определяется болезненность в проекции повреждения. Эпифизеолизы не сопровождаются крепитацией отломков, патологическая подвижность отсутствует. Наличие смещения обуславливает деформацию (обычно – нерезко выраженную), при отсутствии смещения контуры сегмента не нарушаются.
Движения нередко ограничиваются незначительно, небольшой отек напоминает ушиб, поэтому родители не обращаются за медицинской помощью. Косвенным признаком эпифизеолиза является повышение температуры тела до 37-38°С из-за всасывания содержимого травматической гематомы в первые дни после травмы.
Осложнения
В отдельных случаях возможно развитие контрактуры Фолькмана, особенно – при преждевременном наложении циркулярной повязки. Основными отдаленными осложнениями эпифизеолизов являются нарушение дальнейшего роста кости и деформация ее суставного конца. В слабо выраженном варианте эти осложнения встречаются достаточно часто. Так, преждевременное исчезновение ростковой зоны с небольшим укорочением выявляется у 15-20% больных, перенесших эпифизеолиз лучевой кости.
Диагностика
Диагностика эпифизеолиза осуществляется детскими ортопедами, может представлять затруднения, особенно у детей младшего возраста. Это обуславливает необходимость настороженности при характерных травмах и важность проведения расширенного обследования при сомнительных результатах базовых исследований. План диагностических мероприятий включает:
- Физикальное обследование. Контуры конечности сохранены или незначительно изменены. При осмотре обнаруживается боль в зоне повреждения, усиливающаяся при попытке активных и пассивных движений. Функция конечности зачастую ограничена умеренно или даже незначительно. Крепитация и патологическая подвижность отсутствуют, поэтому данные признаки не проверяют, чтобы не усугублять страдания пациента.
- Рентгенография. У детей старшего возраста при 2 и 4 типах перелома на снимках просматривается фрагмент метафиза, выявляется смещение ядер окостенения в эпифизарной зоне. У пациентов младшей возрастной группы и больных с остальными типами переломов изменения отсутствуют или нерезко выражены, поэтому в сомнительных случаях выполняют сравнительные рентгенограммы обеих конечностей.
- КТ и МРТ. Не входят в базовую программу обследования, применяются для уточнения данных при неоднозначных результатах рентгеновских снимков или при необходимости оперативного лечения. Позволяют с более высокой достоверностью определять наличие и расположение перелома.
Дифференциальную диагностику эпифизеолизов проводят с ушибами. При различении основываются на данных визуализирующих исследований.
Лечение эпифизеолиза
Лечение в подавляющем большинстве случаев (более 90%) консервативное. При переломах дистальных сегментов без смещения или с небольшим смещением терапия осуществляется амбулаторно. Сложные травмы и повреждения проксимальных сегментов являются показаниями для госпитализации.
Тактику лечения определяют в зависимости от локализации эпифизеолиза, наличия и характера смещения. Возможны:
- Иммобилизация. При переломах без смещения накладывают гипсовую лонгету с захватом двух соседних суставов. Гипс циркулируют не ранее, чем через неделю, чтобы избежать нарушений кровообращения.
- Репозиция. Проводится даже при наличии незначительного смещения. У детей дошкольного и младшего школьного возраста выполняется под наркозом, в остальных случаях возможна местная анестезия. В особо сложных случаях репозицию проводят под рентген-контролем. Затем накладывают гипс, лечение осуществляют по тем же принципам, что при эпифизеолизе без смещения.
- Вытяжение. Применяется очень редко, обычно – при повреждениях плечевой и бедренной костей. Детям до 3 лет накладывают лейкопластырное вытяжение, пациентам старшей возрастной группы – скелетное.
В ходе лечения производят периодические контрольные снимки. Больным назначают физиотерапевтические методики, ЛФК, массаж. Срок иммобилизации определяется локализацией эпифизеолиза.
Показаниями к операции являются повреждения с ротацией отломка или интерпозицией мягких тканей, открытые травмы, сохранение смещения после двух попыток закрытой репозиции, патологические переломы и неправильно сросшиеся переломы. При фиксации отломков используют простые устройства для остеосинтеза, не повреждающие хрящевую ткань ростковой зоны, обычно – спицы Киршнера. В послеоперационном периоде назначают анальгетики и антибиотики, проводят восстановительные мероприятия.
Прогноз
При своевременно начатом лечении и адекватном устранении смещения прогноз благоприятный. Отломки хорошо срастаются, функция конечности полностью восстанавливается. В отдаленном периоде возможно преждевременное закрытие зоны роста с незначительным (визуально незаметным, не нарушающим функции) укорочением конечности. При сохранении смещения, сложных переломах повышается вероятность деформаций и значимых укорочений.
Профилактика
Первичная профилактика включает в себя предупреждение бытового и уличного детского травматизма, составление продуманных программ тренировок и постоянное наблюдение тренера за детьми, занимающимися спортом. Предупреждение отдаленных последствий заключается в повышенном внимании при обследовании пациентов с подозрением на эпифизеолиз, тщательной коррекции положения отломков, регулярном рентгенологическом контроле, обязательной реабилитации.
Уважаемые читатели, вашему вниманию предлагается статья известного специалиста в области хирургии и ортопедии, профессора Ульрике Матис, Prof. Dr. med. vet. Dr. med. vet. habil. (PhD) Dipl. ECVS. В данной статье рассмотрены большинство видов внутрисуставных переломов, осложнения, которые могут им сопутствовать, и выбор наиболее оптимального метода их устранения с учетом сложности перелома, способа внутренней фиксации, возраста пациента. Автор описывает, насколько важен выбор хирурга для достижения максимального успеха.
Восстановительная хирургия все еще является предпочтительным методом лечения травматических поражений суставов, и в особенности суставных переломов. Раннее анатомически правильное и стабильное восстановление нормального положения фрагментов и применение методов препарирования, щадящих мягкие ткани, обязательны для восстановления конгруэнтности и подвижности суставов.
Переломы плечевого сустава
Внутрисуставные переломы лопатки включают в себя отрыв надсуставного бугорка лопатки и переломы суставной впадины лопатки, которые могут сочетаться с переломами шейки лопатки. Оперативное вмешательство зависит от области поражения. Для отрывных переломов надсуставного бугорка лопатки рекомендуется использование маленьких T-пластин. Переломы шейки лопатки и суставной впадины лопатки восстанавливаются с использованием винтов, проволоки Киршнера и/или металлических пластин для скрепления обломков кости. Хирургу необходимо отчетливо представлять себе суставную поверхность во время процедуры восстановления ее нормального положения и фиксации.
Переломы проксимальной части плечевой кости могут сопровождаться парезом передней лапы или параличом, являющимся следствием поражения нерва в пределах плечевого сплетения. Эпифизарные переломы встречаются редко. Точное восстановление нормального положения достигается с использованием краниолатерального доступа к оперируемому месту. Внутрикостная фиксация выполняется при помощи винтов и/или проволоки Киршнера. Большинство проксимальных переломов плечевой кости cоставляют отрывы эпифизарного хряща. Фиксация выполняется с использованием двух проволок Киршнера, которые пересекают пластину эпифизарного хряща перпендикулярно. Костные винты используют только при операциях на взрослых животных, в то время как у растущих животных закрытие этого эпифизарного хряща может привести к укорачиванию конечности и нарушению ее функции.
Надмыщелковые переломы плечевой кости включают плечелоктевой сустав. Внутрикостная фиксация достигается при помощи скрещенных штифтов, винтов или пластины. Автор предпочитает медиальное расположение пластины каудальному и латеральному. Двухмыщелковые Y- или T-образные переломы также оказывают влияние на плечелучевой сустав. Медиальный доступ обычно обеспечивает достаточное обнажение поврежденного участка для восстановления. Сочетание медиального и латерального доступа может быть необходимо в случае с небольшими дистальными фрагментами. Доступ через локтевой отросток (каудальный) осуществляется при раздробленных или застарелых переломах, при которых требуется большое обнажение зоны повреждения. Сначала высверливается предварительное сопоставляющее отверстие на поверхности перелома медиального плечевого мыщелка, после чего производится точное анатомическое совмещение составных частей сустава. Используя направляющую дрели, высверливается отверстие для нити в латеральном мыщелке, после чего кортикальный винт вставляется через мыщелок. Для того чтобы прикрепить мыщелки к диафизу плечевой кости, используются различные методы. В случае с короткими дистальными сегментами могут использоваться скрещенные штифты или проволока Киршнера, в других случаях — предпочтительнее фиксация обломков кости с использованием металлической пластины. Латеральные мыщелковые переломы восстанавливаются при помощи краниолатерального доступа, избегая при этом повреждения лучевого нерва. В дополнение к винту, проходящему через мыщелок, проволока Киршнера проводится через надмыщелковую линию перелома, чтобы улучшить вращательную стабильность. Медиальные мыщелковые переломы плечевой кости встречаются реже, чем латеральные, доступ к ним осуществляется с медиальной стороны с целью избежать повреждения локтевого нерва. В случаях длинных наклонных переломов могут использоваться несколько винтов или же применяется та же техника фиксации, что и при латеральных мыщелковых переломах.
Переломы проксимальной части локтевой кости с вывихом лучевой кости могут быть восстановлены при помощи внутрикостной спицы, введенной в локтевую кость. В случаях локтевых переломов с вывихом головки лучевой кости и сепарации лучевой кости от локтевой (перелом Монтеджи) кольцевая связка зашивается или помещается обратно на место после восстановления локтевой кости. При переломах локтевого отростка предпочтительнее использовать раннюю внутреннюю фиксацию с использованием винтов, вкручиваемых каудально, или двух проволок Киршнера, чем проводить удаление. Для того чтобы восстановить нормальное соотношение суставных поверхностей в локтевом суставе, может потребоваться дополнительное удлинение локтевой кости.
Переломы головки лучевой кости встречаются крайне редко. В этом случае фиксация зависит от типа повреждения. У молодых животных несоответствие между собой поверхностей локтевого сустава может являться следствием замедления роста лучевой кости.
Переломы тазобедренного сустава
Вертлужные переломы составляют приблизительно 12% у собак и 10% у кошек от всех переломов костей таза. Консервативное лечение, при котором животное помещается в клетку, часто приводит к дегенеративному поражению сустава. Хорошие долгосрочные результаты требуют точного анатомического сочленения и устойчивой внутренней фиксации. Метод Гормана обеспечивает хорошую визуализацию области перелома и достаточную подвижность для фиксации. Суставная капсула при этом часто остается неповрежденной. Она рассекается продольно, начиная от места перелома по направлению к суставным поверхностям. Фиксация осуществляется с использованием пластин с предварительно нанесенными контурами. Предварительное изгибание пластины на кости того же размера значительно сокращает время операции, упрощая сочленение. Восстановительные пластины наиболее удобны, т. к. их можно моделировать в трех измерениях. Применение штифтов ограничивается длинными наклонными переломами каудальной вертлужной области, поскольку при использовании штифтов не достигается такая же стабильность, как при использовании пластин.
Переломы головки и шейки бедренной кости, включая сепарацию эпифизарного хряща, как правило, встречаются в начале закрытия эпифизарного хряща. Эпифизарные переломы часто сопровождаются вывихами и включают в себя отрыв части кости в месте крепления связки к головке кости. Маленькие фрагменты, которые не являются частью поверхности, несущей нагрузку, можно удалить по время открытого вправления тазобедренного сустава. Если сегмент перелома слишком велик для крепления имплантата, то в этом случае осуществляется фиксация. Взрослым животным в шейку бедра вкручивают небольшие кортикальные винты, тогда как при операциях на растущих собаках и кошках используют проволоку Киршнера. Отрыв эпифизарного хряща является внутрисуставным переломом. Его восстанавливают, используя проволоки Киршнера, поскольку обширная травма, вызванная вкручиванием винтов, вызывает преждевременное закрытие эпифизарного хряща. Чтобы обеспечить вращательную стабильность, необходимы две проволоки Киршнера. Переломы шейки могут быть интра- и/или экстракапсулярными. Они могут быть стабилизированы как двумя проволоками Киршнера, так и фиксацией при помощи винтов. Винтовая резьба должна быть только в проксимальном фрагменте с целью обеспечения сжатия линии перелома. Любая вращательная нестабильность устраняется использованием дополнительной проволоки Киршнера.
Прогноз благоприятен в случае раннего анатомического вправления, осторожного обращения с мягкими тканями с целью сохранить кровоснабжение и устойчивой внутрикостной фиксации. Постоянный аваскулярный некроз головки бедренной кости, как это встречается у людей, не является часто встречающимся осложнением у мелких животных.
Переломы, затрагивающие коленный сустав, встречаются на дистальном конце бедренной кости, проксимальном конце большеберцовой кости и на коленной чашечке. Дистальные переломы бедренной кости требуют внутрикостной фиксации. Для стабилизации мыщелковых переломов обычно рекомендуют использовать винты. Для восстановления надмыщелковых переломов и переломов эпифизарного хряща применяют в зависимости от типа перелома или предпочтений хирурга различные методы с использованием костномозговых штифтов, фиксирующих пластин, диагонально расположенных винтов, натяжной перевязки проволокой или просто проволокой Киршнера (перекрестной или парной). Внутрикостная фиксация перелома-сепарации эпифизарного хряща должна быть настолько щадящей, насколько это возможно по отношению к ростковой пластинке. Две тонких проволоки Киршнера, пересекающие эпифизарный хрящ перпендикулярно, обеспечивают достаточную стабильность без ухудшения роста.
Проксимальные переломы большеберцовой кости иногда можно восстановить консервативно. Тем не менее в большинстве случаев требуется внутрикостная фиксация. Пластины можно применять при нестабильных переломах метафиза, а фиксация винтами предпочтительнее при переломах мыщелков. При смещенном переломе-сепарации эпифиза и отрыве большеберцовой бугристости рекомендуется использовать проволоку Киршнера.
При переломах коленной чашечки производят удаление фрагмента, самой коленной чашечки или используют технику натяжной перевязки проволокой. Нарушение коленного рефлекса требует дополнительной внешней фиксации.
Наиболее распространенными предплюсневыми переломами являются лодыжечные переломы. Поднадкостничные травмы без смещения успешно лечатся консервативно. В противном случае предпочтительным методом является внутрикостная фиксация с использованием натяжной перевязки проволокой. Этот метод лучше всего применять для восстановления проксимальных переломов пяточной кости. При внутрисуставных переломах основания пятки можно рассмотреть возможность применения стабилизации при помощи пластины, а при отсутствии смещения можно проводить даже консервативное лечение. Переломы таранной кости в основном встречаются у кошек. Наилучшие результаты достигаются в том случае, если восстановление суставной поверхности производится равномерно. Небольшие фрагменты могут быть удалены при условии, если это не угрожает стабильности сустава. При обширных поражениях суставов рассматривается возможность артродеза. Переломы центральной предплюсневой кости встречаются редко, исключение составляют беговые собаки. Фиксация производится одним или двумя винтами в зависимости от типа травмы. При оскольчатых переломах может применяться стабилизация с использованием маленькой опорной пластины.
Переломы предплюсневых костей встречаются очень редко. Некоторые из них лучше всего подвергаются восстановлению при помощи внутрикостной фиксации и/или вырезания меньших фрагментов, тогда как другие хорошо заживают при наложении шины или гипса.
Долгосрочные результаты у 120 кошек и 190 собак, в отношении которых применялось хирургическое лечение переломов суставов плеча, локтя и колена, которые были исследованы клинически и рентгенологически в среднем через 5 лет, свидетельствуют о том, что артроз наблюдали у 40–90%, а хромоту у 20–40% [1, 2]. У кошек дегенеративные изменения оказали влияние главным образом на коленный сустав, тогда как у собак обычно поражался тазобедренный сустав. Тип перелома и степень смещения оказывали большее влияние на результат, чем время хирургического вмешательства. Наиболее неблагоприятное воздействие на функцию оказывал артроз локтевого сустава. Кроме того, травма предплюсневого сустава часто приводила к вторичному артрозу, вызывавшему нарушение его функции [3, 4, 5, 6]. В этом отношении сопутствующие поражения связки оказывают значительное влияние на исход болезни.
Перевод кандидата ветеринарных наук Андрея Заволоки
Читайте также:


