Боль в правой стороне живота отдает в лопатку
- Что вызывает боль в правом боку
- Кому необходима скорая помощь
- Видео по теме
Причину боли под ребрами справа можно определить по ее локализации и характеру. Это поможет сэкономить время и сразу обратиться к нужному специалисту. Данный симптом нельзя недооценивать, поскольку он может свидетельствовать о развитии патологий внутренних органов и позвоночного столба, а также о различных новообразований.
Боль в правом подреберье, отдающая в спину, чаще всего является признаком заболеваний ЖКТ. Причиной может быть поражение почек, позвоночных структур и механическая травма живота. В некоторых случаях именно так проявляется инфаркт миокарда а точнее, его абдоминальная форма.
Что вызывает боль в правом боку
Болезненные ощущения под правым ребром спереди вызывают следующие заболевания:
- гастрит;
- дуоденит;
- язва желудка и двенадцатиперстной кишки;
- грыжа диафрагмы;
- дискинезия желчных путей;
- холецистит;
- желчнокаменная болезнь;
- гепатит;
- панкреатит;
- аппендицит;
- инфаркт.
Причиной боли может быть остеохондроз грудного отдела позвоночника, оказывающий негативное влияние на состояние внутренних органов и плохо поддающийся диагностике.
Стоит отметить, что боли в правом подреберье, отдающие в спину, могут испытывать и вполне здоровые люди. Например, при интенсивных физических нагрузках. Во время выполнения тяжелой работы или силовых тренировок происходит выброс адреналина. Если человек занимается физическим трудом нечасто, то в результате застоя желчи протоки растягиваются, а печень переполняется кровью. Болевой синдром в этом случае обусловлен перерастяжением печеночной капсулы.
У женщин боль может возникать незадолго до начала критических дней, что объясняется избытком эстрогенов при некотором дефиците прогестерона. Такой дисбаланс вызывает спазм желчных протоков, являющийся непосредственной причиной болевых ощущений. Прием гормональных противозачаточных средств также способен повлиять на пищеварительную и эндокринную систему, следствием чего становится нарушение оттока желчи.
Боль, вызванная физиологическими причинами, не требует врачебного вмешательства, поскольку довольно быстро проходит без последствий для организма. В случае развития патологического процесса необходимо врачебное наблюдение, а некоторые заболевания требуют немедленной госпитализации. Вызвать скорую помощь нужно при подозрении на аппендицит, инфаркт, прободение язвы желудка или 12-перстной кишки. Стационарное лечение проводится при острой форме панкреатита и осложненном холецистите.
Причиной дискинезии является нарушение моторики желчного пузыря и протоков, препятствующее нормальному отведению желчи. Это скорее функциональное расстройство, а не патология, поскольку отсутствуют какие-либо органические изменения.
При дискинезии нарушается сократительная способность гладкой мускулатуры, что вызывает недостаточное или избыточное поступление желчи в 12-перстную кишку. Кроме того, выброс желчи происходит несвоевременно вследствие рассогласованности работы сфинктеров и мышечных сокращений.
Основным симптомом дискинезии желчных протоков является выраженная боль, которая отдает в поясницу или под лопатку. Она появляется, как правило, после приема неподходящей пищи (жирное, жареное, копченое, кислое), интенсивной физической нагрузки или нервного стресса.
На фоне дискинезии нередко развиваются приступы желчной колики, которая сопровождается сильными резкими болями. Такое состояние не связано с едой, нагрузками или другими факторами. Кроме боли, возникающей в результате усиления сократительной деятельности желчного пузыря, появляются и другие симптомы: учащенное сердцебиение, онемение конечностей. Ощущение перебоев в работе сердца и связанный с этим страх напоминает симптомы инфаркта, что заставляет пациентов вызывать неотложную медицинскую помощь.
Если болит правый бок под ребром и отдает в спину, возможно развитие холецистита – воспаления желчного пузыря. Клиническая картина этого заболевания зависит от характера воспалительного процесса, наличия или отсутствия камней. В большинстве случаев холецистит протекает в хронической форме, которая сопровождается:
- болью в правой части живота, иррадиирующей (отдающей) в лопаточную область, плечо или ключицу;
- тошнотой и рвотой с примесью желчи;
- расстройством стула;
- вздутием живота;
- слабостью;
- повышенным потоотделением;
- нарушением сна;
- раздражительностью.
У некоторых больных отмечается повышение температуры тела, горечь во рту и горькая отрыжка. Иногда желтеют кожные покровы и белки глаз.
Образование камней в желчном пузыре – распространенная патология, которая встречается у 15% людей. В подавляющем большинстве случаев она развивается бессимптомно, и конкременты обнаруживаются случайно, при обследовании по другому поводу. Симптоматика появляется лишь во время движения камней и при закупорке желчных протоков.
Желчнокаменная болезнь проявляется сильными болями, длящимися несколько часов. Приступы чаще всего возникают вечером или ночью, спровоцировать их может интенсивная физическая нагрузка или обильная трапеза. Во время приступа больные жалуются на ухудшение общего состояния, повышение температуры, тошноту и рвоту, не приносящую облегчения.
Стоит отметить, что желчнокаменная болезнь может осложняться перфорацией или разрывом желчного пузыря, абсцессом в печени, малигнизацией (злокачественным перерождением тканей).
Боль при аппендиците чаще всего появляется в вечерние или ночные часы и отличается постоянным характером. Приступ аппендицита крайне редко сопровождается резкой и острой болью, поскольку причиной является воспалительный процесс. Для острого аппендицита характера миграция болевых ощущений, особенно в начале.
Классическая локализация болевого синдрома – правое подреберье, однако в случае нетипичного расположения аппендикса он может ощущаться в спине или паховой области. Некоторые пациенты отмечали, что боль отдавала в низ живота, имитируя воспаление половых органов.
Клиническая картина аппендицита, как правило, ярко выражена и не вызывает сомнений в диагнозе. Заболевание возникает внезапно и быстро прогрессирует.
Классические признаки острого аппендицита следующие:
- повышение температуры тела до 37, реже до 38°;
- слабость, разбитость, возможна однократная рвота;
- сухость во рту;
- вздутие живота.
При нехарактерном расположении аппендикса возможны расстройства мочеиспускания и стула.
Патология может протекать в хронической вялотекущей форме, имеющей слабо выраженные симптомы. К ним относится тупая боль неясной локализации, усиливающаяся при энергичных движениях – ходьбе или беге. Болеть может живот или спина на уровне талии, нередко боль носит опоясывающий характер.
При обострении хронического аппендицита боль усиливается и появляются классические симптомы со стороны ЖКТ и небольшое повышение температуры.
Одной из форм некроза сердечной мышцы является абдоминальная. Среди нетипичных видов инфаркта она встречается наиболее часто – у трех пациентов из ста. Интенсивная боль в данном случае возникает не в груди или руке, а в эпигастральной области. Это связано с высоким положением диафрагмы и расширением полулунного пространства, что типично для инфаркта задней стенки.
Болевые ощущения могут распространяться по всему животу и отдавать в грудную клетку. Важным признаком являются жалобы на расстройство желудка – тошноту, рвоту, отрыжку, мучительную изжогу и вздутие живота.
При абдоминальной форме инфаркта кишечник практически перестает функционировать, что приводит к кишечной непроходимости. Из-за паралитической реакции возможно развитие язвы желудка, осложненной внутренним кровотечением.
Острый некроз часто сопровождается резким падением артериального давления, ощущением нехватки воздуха, нарушением сердечного ритма.
Диафрагмальная грыжа представляет собой выпячивание нижнего отдела пищевода через отверстие диафрагмы. Причиной ее возникновения являются уже существующие болезни ЖКТ, ожирение и систематическое поднятие тяжестей. При небольшом размере грыжи симптомов может не быть, в противном случае появляются боли внизу грудной клетки и в верхней трети живота. Боль иногда ощущается сзади, со стороны спины, в районе лопатки или плеча.
При выходе желудка в диафрагмальное отверстие возможны боли в области сердца, которые купируются Нитроглицерином. Кардиограмма при этом никаких отклонений не показывает. Болевой синдром при грыже появляется после обильной трапезы, в положении лежа или при кашле. Боль стихает после рвоты, отрыжки или глубокого вдоха.
Гепатит – это воспаление печени преимущественно вирусного происхождения, типичным симптомом которого является желтуха. Пожелтение кожи и глазных склер обусловлено попаданием билирубина, не переработанного в печени, в кровяное русло. Однако встречаются и безжелтушные формы этого заболевания.
Зачастую гепатит начинается с гриппоподобных симптомов, к которым впоследствии добавляется боль в правом подреберье. Болевой синдром вызывает растяжение печеночной капсулы или давление на близлежащие органы – желчный пузырь и поджелудочную железу.
Характер болей при гепатите может быть различным и варьироваться от ноющего и постоянного до острого и приступообразного. В последнем случае боль нередко иррадиирует в спину и под лопатку.
Язва – это дефект слизистой оболочки, возникающий вследствие агрессивного воздействия желудочного сока и желчи. Язвенные дефекты, как правило, небольшие, они редко достигают размеров больше 1 см. Это хроническая патология, при которой периоды обострений сменяются ремиссией.
Симптомы язвенной болезни беспокоят преимущественно весной и осенью. Ее особенностью является необратимость, поскольку даже после заживления язвы остается рубец, не обладающий функциональностью и не выделяющий желудочную кислоту.
Боль при язве может быть тупой, колющей или режущей, локализующейся в середине или по бокам живота, в верхней его части. Болезненность привязана к приему пищи и возникает через 2 часа после трапезы.
Среди прочих симптомов отмечаются следующие:
- изжога появляется одновременно с болью;
- отрыжка кислотой, задержка стула обусловлены повышением кислотности желудка;
- приступы тошноты и рвоты, приносящей облегчение;
- страх перед приемом пищи из-за боли, что приводит к похудению.
При возникновении язвенного дефекта на слизистой 12-перстной кишки болевой синдром возникает в основном после полуночи. При поражении луковицы отмечается ощущение распирания и колюще-режущая боль. Локализация язвы в верхних отделах сопровождается тошнотой и рвотой.
Область, расположенную под нижними ребрами со стороны спины, тоже можно считать левым и правым подреберьем, хотя более понятное название — поясница. Спереди, говоря о подреберье, мы имеем в виду область печени, прилегающую нижним краем к реберной дуге.
Если рассматривать эту зону в переднезаднем направлении, то мы убедимся, что боль в правом подреберье, отдающую в спину, может вызвать разная патология. Диагностика причин болей очень сложна. Необходимо учитывать топографические особенности и анатомическое строение всех локальных структур и возможность иррадиации.
Область подреберья хорошо защищена плотными мышцами живота и спины, реберным каркасом, листками брюшины, диафрагмой. Здесь плотно прилегают друг к другу важные паренхиматозные органы.
Почка расположена забрюшинно на уровне от III поясничного до XI грудного позвонка. Самым последним ребром пересекается по задней поверхности на границе верхней и средней трети. Поддерживается связками, особым мышечным ложем и внутрибрюшным давлением, создаваемым сокращением брюшного пресса и диафрагмы.
Далее к передней поверхности на уровне верхних 2/3 прилежит печень, к нижней 1/3 — изгиб ободочной кишки. Центральная зона соприкасается с двенадцатиперстной кишкой. На поверхности печени имеются анатомические ямки, куда компактно помещаются правый полюс почки, головка поджелудочной железы, изгиб двенадцатиперстной кишки, желчный пузырь.
Листки брюшины окружают их полностью или частично. Мощные связки прикрепляют к диафрагме. Возможные причины болей мы рассмотрим в зависимости от локализации источника и с учетом характера распространения.
Если боль распространяется по подреберью сзади наперед
Наиболее частой причиной являются заболевания почек и костно-мышечного аппарата.
Воспаление в почечных лоханках вызывается инфекцией, поступившей с кровью из хронических очагов (фурункулов, небных миндалин, гайморовой пазухи, остеомиелита, внутренних половых органов) и из мочевыводящего тракта. Заболевание может быть одно- и двусторонним, острым и хроническим. При хроническом варианте течения образуются гнойники в тканях почки.
При острой форме симптоматика быстро нарастает: повышается температура до 39 градусов, у пациента озноб, интенсивное потовыделение, тошнота, головная боль, резкая слабость. Затем при правостороннем процессе появляется боль в правом подреберье сзади со спины.
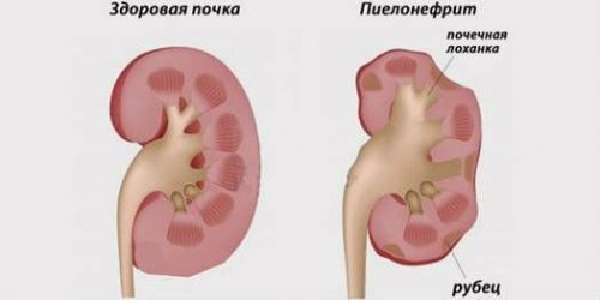
Хронический пиелонефрит приводит к рубцеванию части паренхимы
Сначала она локальная, затем распространяется по подреберью кпереди в живот. При воспалении обеих почек — становятся опоясывающими. Больного беспокоят рези при мочеиспускании и учащенные позывы.
Гнойные осложнения развиваются по типу мелких множественных гнойничков (апостематозный пиелонефрит) или карбункулов, фурункулов. С пиелонефритом связана почечнокаменная болезнь, обеспечивающая благоприятные условия для инфицирования паренхимы.
Диагноз ставится на основании показателей анализа мочи (лейкоциты, гной, слизь, эритроциты), теста по Нечипоренко, подтверждения наличия инфекции при бак посеве. Аппаратные методики (УЗИ, экскреторная урография). При необходимости проводят цистоскопию и ангиографию почечных сосудов. Обязательна консультация гинеколога для женщин, у мужчин уролог исследует простату.
В лечении применяют диету, антибактериальные средства, противовоспалительные и мочегонные травы. При отсутствии результата и угрозе сепсиса удаляют гнойник в почке хирургическим путем вместе с пораженным участком органа. Если почка нежизнеспособна, то проводят нефрэктомию.
Образуется из-за выпадения солей в осадок, их склеивания в нерастворимые конкременты (камни). Причиной служит нарушенный обмен веществ, местный хронический воспалительный процесс, состояния, сопровождающиеся значительной потерей жидкости (поносы, рвота, отсутствие достаточного питья в жару, бесконтрольное использование мочегонных средств).
Наиболее часто обнаруживаются камни из кристаллов оксалатов, фосфатов и уратов.
Основной признак болезни — приступ почечной колики: острая боль в пояснице и в боку с иррадиацией в подреберье спереди, вниз живота, пах и наружные половые органы. Он вызван перекрытием камнем путей оттока мочи, спастическим сокращением мышечного слоя мочеточника.
Часто провоцируется перенесенной тряской в транспорте, бегом или прыжками в спортивном зале, тяжелой физической нагрузкой. На высоте болей пациенты возбуждены, возможна рвота, головная боль, вздутие живота, запор. Приступ длится от нескольких минут до 5–6 часов. По окончании с мочой выделяется свежая кровь.

В межприступном периоде пациент ощущает тупые боли в пояснице
Для диагностики, кроме анализа мочи, необходимы контрастные методы рентгеновского исследования мочевыделительных путей, УЗИ, цистоскопия. В лечении используется диета в зависимости от типа солевого осадка мочи, мочегонные травы, уроантисептики, витамины для восстановления правильного метаболизма, специальная минеральная вода. Отсутствие эффекта и частые приступы — показания для оперативного удаления камня.
При полученной закрытой травме правой стороны грудной клетки и поясничной области чаще всего страдают ребра. На ребра приходится до 15% от всех переломов. Важная особенность — возможность ранения внутренних органов.
Обязательно повреждается сосудисто-нервный пучок, питающий мышцы. Чаще ломаются ребра от V до VIII пары. Начиная с IX и ниже, переломы встречаются редко, поскольку эти ребра имеют достаточную подвижность.
Боль — один из основных признаков перелома. Она максимальна в зоне травмирования, отдается по межреберью кпереди. Типично усиление при дыхании, движениях, кашле. Уменьшается в сидячем положении.
Одновременно у пострадавшего наблюдаются:
- поверхностное учащенное дыхание;
- отставание травмированной части грудной клетки;
- кровоподтек и отечность в месте перелома.
При нескольких отломках врач ощущает при пальпации хруст, звук трения костей. В случае осложнений развиваются:
- подкожная эмфизема — из-за повреждения ребром ткани легкого воздух выходит под кожу;
- кровохарканье — дополняет картину поврежденного легкого;
- пневмоторакс — затягивание воздушной струи в плевральную полость, может сместить легкое в средостение и вызвать остановку сердца, плевропульмональный шок;
- гемоторакс — скопление крови в плевральной полости.
- воспаление легкого.
Диагностика начинается с осмотра, врач обращает внимание на кровоподтек, невозможность пациентом глубоко вздохнуть, болезненность и местные признаки при пальпации
В сомнительных случаях используются пробы на сдавливание грудной клетки, наклон туловища в здоровую сторону. При переломе ребер болезненность резко усиливается. Рентген подтверждает наличие костных отломков. Лечение сводится к обезболиванию с помощью блокады введением спиртового раствора Прокаина, наложению циркулярной повязки для создания неподвижности.
Образуется скоплением крови в результате разрыва сосудов, повреждения органов, переломов костей таза, ребер, позвоночника. Возможная причина — сильный удар при ДТП, падении с высоты. Гематома может вместить до 3 л крови. В зоне правого подреберья травме подвержены паренхиматозные органы (печень, почки, поджелудочная железа).
В зависимости от глубины и характера поражения органа выделяют разрывы:
- поверхностные — их глубина до 3 см;
- глубокие — проникают глубже 3 см;
- центральные — локализуются в области ворот органа;
- подкапсульные — повреждения носят поверхностный или центральный характер при сохраненной капсуле;
- отрыв и размозжение части или всего органа.
Полые органы правого подреберья (желчный пузырь, двенадцатиперстная кишка) при травме повреждаются в виде: надрыва оболочки, полного разрыва, отрыва или размозжения. Характер болей определяется тяжестью травмы.
Пациенты жалуются на резкую боль в животе, под ребрами, по боковой поверхности, в пояснице, при движениях она становится нестерпимой, головокружение, слабость, обусловленную кровопотерей, в шоковом состоянии возможен парез кишечника с прекращением перистальтики.
При небольшой гематоме симптоматика скудная: тупые или ноющие боли, которые вызваны сдавлением окружающих органов. В диагностике важен опыт врача, умение пальпировать живот, выяснять сопутствующие признаки боли. Помогает УЗИ, магниторезонансная томография.
Лечение необходимо как можно раньше. Проводится борьба с шоком терапевтическими средствами, введение кровоостанавливающих препаратов. В случаях тяжелой травмы необходима операция по остановке кровотечения.
Если болит в подреберье спереди с иррадиацией в спину
Существует достаточно обратных вариантов болевого синдрома в подреберье. Рассмотрим заболевания, которые вызывают боли в правом подреберье с иррадиацией в спину.
Образование камней и воспаление в желчном пузыре связаны общими отягчающими обстоятельствами. Что первично – инфекция или застой желчи, – выяснить сложно. Одна патология осложняет и провоцирует другую. Существует калькулезный холецистит, объединяющий обе нозологии.
Воспалительный отек или камни в пузыре вызывают растяжение органа и болевые ощущения в правом подреберье. Обострение холецистита сопровождается резкими болями, отдающими в спину, высокой температурой, тошнотой, рвотой горечью, отрыжкой.
Провоцируют состояние: нарушение диеты (жирная, острая и жареная еда), длительные голодные дни, перерывы в приеме пищи, прием алкоголя, стрессовые ситуации, физическая работа, инфекционные болезни.
Вне обострения боли носят тупой, ноющий характер. Приступ желчекаменной болезни отличается отсутствием повышения температуры, внезапной болью режущего типа в подреберье справа и иррадиацией по правой стороне живота в бок и спину, правое плечо, ключицу, лопатку.
Из-за выброса в кровь билирубина у пациента желтеют склеры, затем кожа. Отмечается серый цвет кала, темная моча.
Приступ прекращается, если камень выходит в кишечник. При длительной закупорке желчного пузыря, появлении пульсирующей боли необходима срочная операция, поскольку гангренозный или флегмонозный желчный пузырь может в любой момент разорваться. Содержимое попав в брюшную полость вызовет тяжелый перитонит.
В диагностике используются биохимические тесты, определение билирубина в крови и моче, УЗИ области печени. Пациентам в терапевтических и профилактических целях рекомендуется соблюдать строгую диету и режим питания.
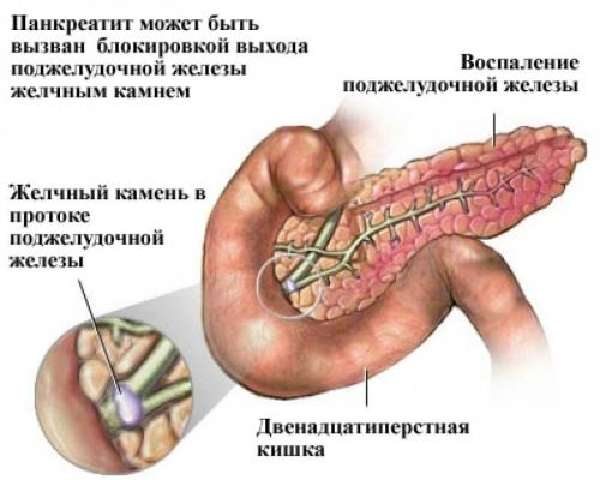
Одна из причин воспаления поджелудочной железы — нарушение оттока секрета
Воспаление поджелудочной железы провоцируется желчекаменной болезнью, холециститом и дуоденитом, приемом алкоголя, травмами органа, увлечением жирной и острой пищей. Протекает в острой и хронической форме. Они отличаются по интенсивности клинических проявлений, возможностям тканей к восстановлению функций и структуры.
Хронический панкреатит сопровождается необратимым замещением паренхимы рубцовой тканью. Боль в правом подреберье опоясывающего типа характерна для поражения головки поджелудочной железы. Одновременно возникают:
- тошнота со рвотой;
- повышается температура;
- нарастает слабость;
- вздутие живота;
- понос с жирной пленкой, покрывающей кал;
- снижение аппетита.
Для постановки диагноза исследуют ферментный состав крови, мочи, копрологический анализ. С помощью УЗИ, компьютерной томографии удается выявить отечность органа, нарушение проходимости протоков. В лечении используются: жесткая диета с голодом в первые дни, противовоспалительные средства, ферменты, спазмолитики, витамины.
Болезнь чаще всего является осложнением холецистита, гнойного аппендицита, острого некроза поджелудочной железы, сепсиса. Под нижней поверхностью печени между петель кишечника формируется осумкованный гнойник.
Симптоматика различается в зависимости от основного заболевания. Чаще всего среди признаков:
- интенсивные постоянные боли справа под ребрами, усиливаются при дыхании, иррадиируют в спину, ключицу, лопатку, плечо;
- высокая температура с ознобом;
- сердцебиение и склонность к гипотонии;
- выраженная интоксикация (тошнота, головная боль).
Возможно менее выраженное течение с умеренными болями, невысокой температурой. Для болевого синдрома характерно усиление при нажатии на область печени.
В диагностике используются УЗИ, компьютерная томография, показатели крови. Необходимо стационарное лечение антибиотиками, дезинтоксикация на фоне проведения операции по дренированию абсцесса.
Воспаление червеобразного отростка не всегда протекает классически. Болезнь провоцируют каловые массы, закупорившие просвет, нарушенное кровоснабжение, снижение перистальтики толстой кишки.
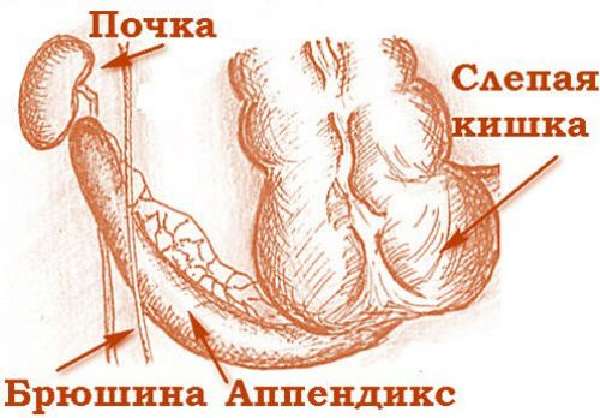
Аппендикс свободным краем может уходить в подпеченочное пространство и за брюшину
Атипичная боль во время приступа может возникнуть в правом подреберье. Ее усиливает дыхание, кашель, движения, положение на левом боку. Может вначале носить ноющий характер, отдавать в спину, сопровождаться недомоганием, тошнотой.
Затем температура повышается до высоких цифр, появляется рвота, неустойчивый стул, боли становятся интенсивнее. Для нагноения характерна пульсация в правой подвздошной зоне. Диагностические признаки сложно отличить от других заболеваний правого подреберья.
Поэтому врачи наблюдают динамику болезни, проводят повторные исследования крови. Очень важно своевременно прооперировать пациента и удалить воспаленный отросток. С каждым часом возрастает риск разрыва и перитонита. До и после операции назначаются антибиотики.
Когда боли в подреберье вызывают болезни органов дыхания?
Общая пограничная зона (диафрагма) и участие в акте дыхания способствуют отраженным болевым проявлениям в правом подреберье при болезни легкого и плевры с правосторонней локализацией.
Острое воспаление легочной ткани вызывается бактериальной флорой, вирусами, грибковой инфекцией, паразитами. Наиболее часто сопровождается болями в правом подреберье крупозная пневмония. Изменения легочной ткани проходят четыре этапа:
- прилив — вызывает наполнение легочных сосудов кровью и выход фибрина в альвеолы;
- красное опеченение — ткань уплотняется, по структуре становится похожей на печеночную, увеличивается число эритроцитов;
- серое опеченение — эритроциты распадаются, в альвеолах накапливаются лейкоциты;
- разрешение — обратное развитие процесса и восстановление ткани легкого.
Острая боль возникает в области лопатки, в других частях грудной клетки. Она способна иррадиировать в правое подреберье, живот. Боль усиливается при кашле, резких движениях, физической нагрузке. У пациентов повышена температура, одышка, откашливается мокрота с прожилками крови.
Диагноз подтверждается при перкуссии и аускультации легкого, на рентгенограмме. Имеются характерные изменения в крови, в анализе мокроты. Пневмонию лечат антибактериальными средствами или в зависимости от причины противогрибковыми и противовирусными препаратами.
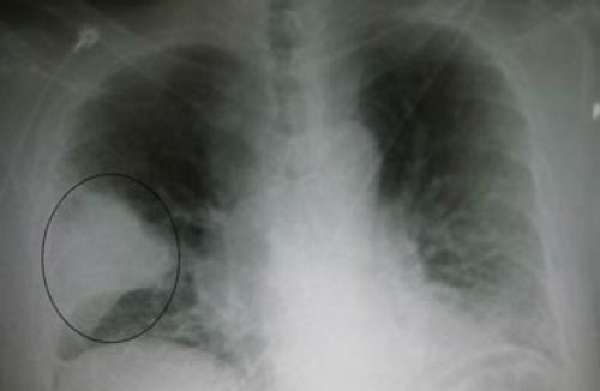
Судя по снимку, поражена целая доля правого легкого, она полностью выключается из дыхания
Воспаление плевральных листков сопровождает пневмонию, туберкулез, травмы грудной клетки, острый панкреатит, аллергические проявления. Характерны интенсивные режущие боли в грудной клетке, области лопатки, в пояснице, под ребрами. Пациента беспокоит одышка, болезненный кашель, высокая температура, выраженная интоксикация.
Диагноз подтверждается при рентгеновском обследовании. Лечат плеврит антибактериальными препаратами, противотуберкулезными и антигистаминными средствами. При значительном скоплении жидкости проводят пункцию с откачиванием и промыванием плевральной полости, в нее вводят антибиотики. Боли в спине и под ребрами нельзя рассматривать изолированно без других проявлений и по ним ставить диагноз. Симптом оценивается только после обследования и выявления причины.

Боль в правой области спины является симптомом болезненных состояний и разных болезней, многие из которых опасны серьёзными последствиями.
Болевой синдром, это метод связи организма с головным мозгом.
Боль сигнализирует о том, что на этот участок нужно обратить внимание.
На правой стороне области спины находятся важные органы.
Если не знаете причину боли в этой зоне, нужно немедленно прибегнуть к врачебной помощи.
Вовремя обнаруженная проблема сбережёт здоровье и станет первым шагом к исцелению.
Причины болевого синдрома в спине справа
Определить или конкретизировать боль в спине можно, если знать базовые принципы, которые характерны для некоторых заболеваний.
Когда боль наблюдается под лопаткой, то это свидетельствует о неврологических или лёгочных болезнях. Разница в наличии дополнительных факторов: кашля, рвоты, увеличения температуры и сложности с дыханием.
Боль под рёбрами справа. На этом участке располагаются жизненно важные органы: печень, поджелудочная железа, желчный пузырь. Патология любого из них очень опасна, необходима экстренная госпитализация.
Появление боли в поясничном отделе позвоночника. Когда боль в этой области, да ещё и с прострелом в правый бок, то это явный признак заболевания позвоночника или мочеиспускательной системы. Если в первом случае болевой синдром поднимается снизу, то во втором ‒ боль отдаётся в промежность.

При этих патологиях наблюдается особенность, которая заключается в усилении боли во время глубокого вдоха или выдоха. Участковый терапевт обычно направляет к пульмонологу, который установит точный диагноз.
Это может быть:
Пневмония. Боль под рёбрами или под лопаткой. Она усиливается при кашле. В первой стадии воспаления лёгких других признаков нет, но затем повышается температура, возникает слабость и начинает выделяться мокрота. Терапия осуществляется только антибиотиками.
Плеврит. Это заболевание вызывает воспаление плевры. Болезненные ощущения носят режущий характер, усиливаясь при резких движениях. Кстати, боль ослабевает, если пациент ложится на бок, в котором присутствуют болевые ощущения.
Пневмоторакс. При этом заболевании в полости лёгких скапливаются газы. Появляется острая боль, которая сопровождается одышкой и паническим состоянием. Необходима помощь медиков.
Инфаркт лёгкого. Происходит закупорка артерии, и участок лёгкого пропитывается кровью. Появляется нестерпимая боль под правой лопаткой. Требуется экстренная помощь врача.
Усиление или утихание боли в зависимости от положения тела и определённых движений. Обращаться следует к невропатологу.
Можно выделить следующие виды патологии:
Остеохондроз. Дегенеративные изменения в межпозвоночных дисках. Сопровождается тупой болью. В зависимости от локализации. Она отдаёт в конечности и ягодицы. В спокойном состоянии болевой синдром ослабевает, но при нагрузках опять появляется.
Межпозвоночная грыжа. Когда выпячивается диск, наблюдается постоянная ноющая боль. Любые движения вызывают острую боль.
Спондилёз. Разрастание тканей костей приводит к деформации позвонков. Происходит сдавливание нервных окончаний, что вызывает одностороннюю тупую боль. При пальпации болезненного участка возникает прострел.
Радикулит. При этом заболевании поражаются корешки спинного мозга. В основном, это следствие остеохондроза и сужения каналов спинного мозга. Болевой синдром может отдаваться в любой отдел позвоночника.

Они являются частой причиной боли в области спины. Такими болезнями занимаются нефрологи и урологи.
Почечная колика. Заболевание характеризуется закупоркой мочевыводящих путей. Болевые ощущения довольно сильные и наблюдаются на уровне талии справа. Со временем начинают распространяться по всей пояснице. Появляется вздутие живота и рвота, первую помощь оказывают спазмолитиками.
Нефроптоз. Происходит смещение почки. В районе правого бока ноющая боль. В основном, возникает в положении стоя, после чрезмерной нагрузки и кашле. Стоит лечь, боль проходит.
Уролитиаз. Боль возникает в различных участках спины, в зависимости от места локализации камней. Почечная лоханка ‒ боль в правом подреберье. Почечная чашечка ‒ боль в нижней части спины. В мочеточнике ‒ режущая боль в пояснице с распространением в пах.
Пиелонефрит. Воспалительный процесс в почках, сопровождающийся ноющей болью. Заболевание напоминает почечную колику.
Абсцесс почки. Такое гнойное воспаление наблюдается крайне редко. Обычно, это осложнение пиелонефрита. Боль достаточно резкая.
Всегда сопровождаются типичными признаками: рвотой и болью в районе живота. Терапевт направляет к гастроэнтерологу.
Аппендицит. Когда воспалённый отросток располагается за слепой кишкой, то боль появляется в спине справа, а не в животе. Болевые ощущения постоянные и острые, отдают в промежность и конечности. Требуется оперативное вмешательство.
Метеоризм. В кишечнике скапливается большое количество газов. Живот вздувается, и тупая боль появляется не только справа в спине, но и опоясывает всю талию.
Кишечная колика. Возникает спазмирование мускулатуры кишечника. Боль справа внизу, а со временем переходит в район живота.
Острый панкреатит. Воспаление поджелудочной железы. Боль начинается в животе и потом отдаёт в правую часть поясницы. Иногда живот вообще не болит, а болевой синдром только в спине справа. При этом заболевании схваткообразная боль всегда возникает справа в спине после переедания и приёма алкоголя.
Острый холецистит. Когда воспаляется желчный пузырь, из правого подреберья боль отдаёт в зону правой лопатки. Иногда исчезает самостоятельно. Боль часто вызывает жирная пища. Во время лечения необходимо соблюдать диету.
Любую боль легко определить. Главное, своевременно среагировать и обратиться за помощью к врачу. Большинство заболеваний успешно лечится, если они выявлены на первом этапе развития патологии.
Видео: "Причины болей в боку"
Другие причины возникновения боли
Не только заболевания могут вызвать боль в спине справа.

Есть и другие негативные факторы:
- Стресс обостряет болезнь, которая сопровождается болью на этом участке.
- Чрезмерные нагрузки.
- Переохлаждение спины.
- Статичное положение тела в течение длительного времени.
- При избыточном весе часто наблюдается ноющая боль, усиливающаяся вечером.
- Женщины в период беременности нередко страдают от боли в пояснице, в том числе и с правой стороны.
Соблюдение профилактических мер позволит избежать появления боли в спине.
Возможные последствия
Если не обращать внимания на боль в спине справа, то могут возникнуть неприятные осложнения. Такая боль может быть вызвана болезнью, которая требует экстренного хирургического вмешательства, например, аппендицит.
При появлении резкой боли в области спины с правой стороны, которая сопровождается головокружением и слабостью, нужно срочно вызывать бригаду скорой помощи. Такая боль, являясь следствием внутренних патологий, может угрожать жизни.
Можно, конечно, самостоятельно использовать обезболивающие препараты и временно устранить боль. Но это не избавляет от причины появления боли, внутреннее заболевание будет прогрессировать. Как ни странно, но боль может и сама пройти, но желательно пройти профессиональное обследование, которое выявит причину боли.
Видео: "Почему нельзя терпеть боли в области лопаток?"
Устранение боли
При возникновении неожиданной боли в районе спины справа можно попробовать устранить её самостоятельно:
- Нужно немедленно оградить позвоночник от различных нагрузок. Часто помогает короткий отдых.
- Можно воспользоваться обезболивающей мазью.
- Допускается и внутренний приём анальгетика.
- Если боль появилась из-за ушиба, то желательно приложить к больному месту лёд.
- При радикулите прикладывают разогревающий пластырь.
В любом случае, после этих мероприятий следует обратиться к врачу.
Чтобы лечение было адекватное, следует обязательно выявить причину возникновения боли в правой половине спины. Для этого проводится тщательная диагностика, основываясь на основных симптомах.
В комплекс исследований включаются обязательные процедуры:
Можно сделать вывод, что при боли в спине справа, не нужно заниматься самолечением. Причины болезненных ощущений различны и перед лечением следует обязательно определить фактор, вызывающий боль. В противном случае, можно нанести огромный вред своему здоровью. Только специалист может дать точные рекомендации.
ЛФК и массаж

Если врач разрешит, то грамотно подобранные упражнения при боли в спине справа, могут быть достаточно эффективны. ЛФК не занимает много времени и некоторые движения можно выполнять и на рабочем месте.
Упражнения при любой боли являются отличным средством устранения дискомфорта. Лечебная физкультура всегда значительно улучшает самочувствие и считается обязательным элементом в лечении болей различного вида.
При болезненных ощущениях в спине очень востребованной процедурой является массаж. Он помогает справиться с разными болезнями, а также просто расслабиться. В случае интенсивной боли в зоне спины справа, лечебный массаж используется обязательно.
Нужно предупредить, что ЛФК и массаж можно использовать только после выявления причины появления боли в спине справа. Возможно, причиной является серьёзное заболевание и данные методы лечения противопоказаны.
Заключение
Несмотря на причину боли, она всегда является сигналом о развитии патологического процесса. Какие методы терапии применить, что послужило причиной болевого синдрома, всё это в компетенции специалистов. Любые отклонения в организме требуют профессионального подхода.
Так, боли в спине в правом боку могут свидетельствовать о заболеваниях внутренних органов и позвоночного столба. В связи с этим подбирается конкретное лечение.
Читайте также:


