Заболевания костей стопы народные средства лечения
Стопа имеет очень сложное строение, и, несмотря на ее сравнительно небольшую величину, патологии любого рода в этой зоне влекут нарушение функционирования всей нижней конечности. Плюсневые кости - не исключение.
Анатомия стопы
В состав нее входит 26 костей, и она подразделена на 3 части: предплюсна, плюсна и фаланги пальцев.
К костям предплюсны относятся 3 клиновидные, пяточная, ладьевидная, кубовидная, таранная (является частью голеностопа) кости. Все они посредники перехода голеностопа в ступню.
Костей плюсны 5 - первая плюсневая кость стопы, затем вторая, третья и так по счету пальцев. Их основное предназначение – поддержание и создание свода стопы, без чего движение человека было бы невозможным. Это мелкие трубчатые косточки, они очень хрупкие. Между ними имеется пространство.
Фаланг пальцев 14. Они являются подвижными суставчиками, имеют хрящи. Большой палец имеет 2 фаланги, другие пальцы – 3. Своды стопы функционально очень важны, потому что при движениях ног они выполняют роль амортизатора.
Причины болей
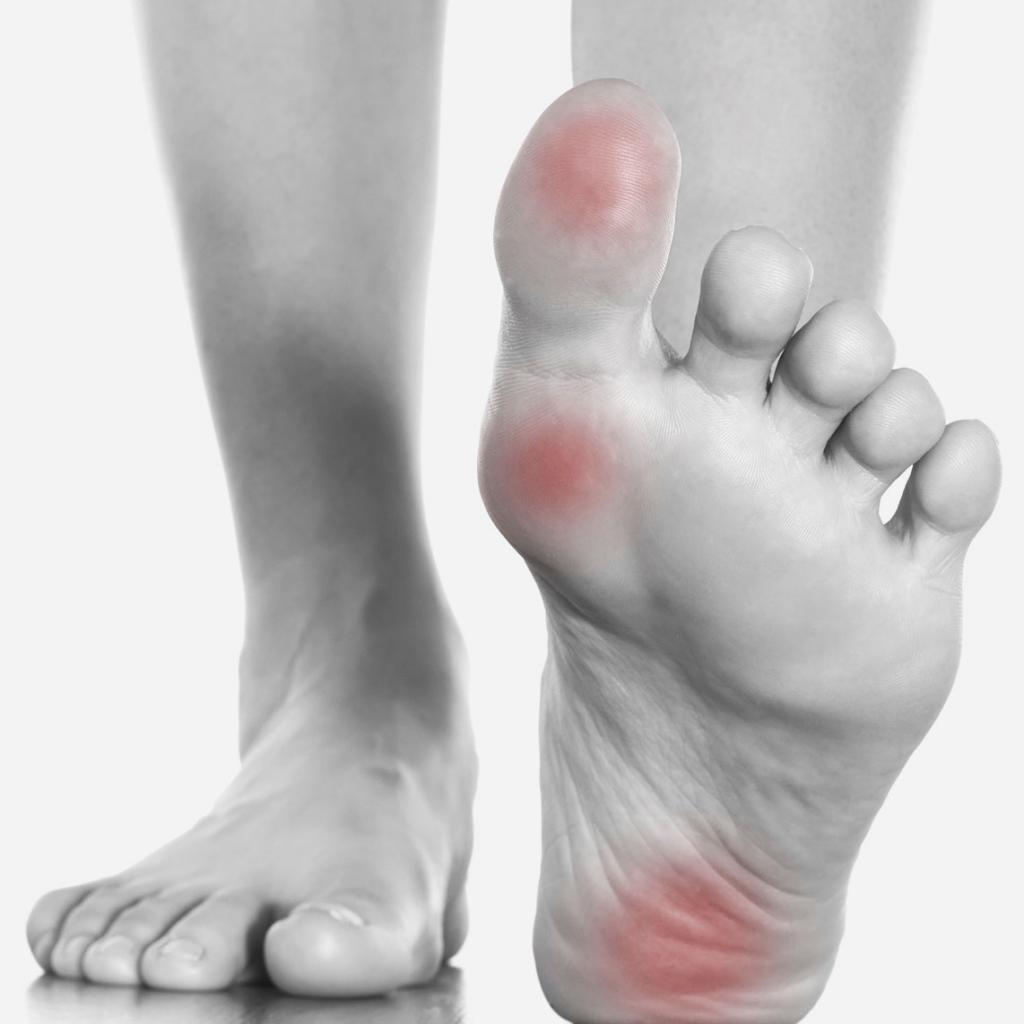
Если болят плюсневые кости стопы, причины и лечение всегда взаимосвязаны настолько, что можно говорить об этиопатогенетической терапии. Боли связаны со многими заболеваниями. Они различаются по своему характеру, длительности, распространенности. Могут быть одно- или двусторонними, кратковременными и постоянными, в виде жжения, парестезий и пр.
Наиболее распространены следующие патологии:
- Воспаление подошвенной фасции. Причиной становится постоянное давление на подошвенный апоневроз, поддерживающий свод стопы. Фасция занимает пространство между пяткой и плюсной. Патология характерна при большом весе, плоскостопии, занятиях спортом. Боли в своде и пятке возникают сразу после сна.
- Артриты. Болит и сам сустав, и стопа. Проявляется это зудом и жжением.
- Лигаментоз – поражение связок стопы, может быть 2-сторонним. Развивается при больших нагрузках на стопу, нарушенном кровообращении и микротравмах связок.
- Пяточные шпоры – появление костного нароста в месте крепления фасции к пяточной кости. При этом почти всегда имеется хронический фасцит. Боль появляется при ходьбе.
- Сбой в кровоснабжении. При этом стопа болит и при ходьбе, и в покое.
- Защемление нервного ответвления между костями стопы или в месте выхода из позвонка. Чаще возникает после родов.
- Доброкачественные невриномы. Боли возникают между 3-м и 4-м пальцем. Они могут быть в виде покалывания, жжения, боли, чаще с 1 стороны. При ношении узкой обуви боль усиливается.
- Переломы, вывихи.
- Метаболические нарушения с остеопорозом. Боль усиливается при нажатии на кости.
- Функциональная недостаточность стоп – это проблема толстяков, беременных, гиподинамии и больших нагрузок на ноги. После длительного стояния в ступнях появляются разлитые боли.
- Плоскостопие – имеется распластывание свода, меняется форма ступни. Голени и стопы быстро утомляются и сильно болят.
- Патологические нарушения – бородавки, вросший ноготь, искривление большого пальца. Являются результатом неудобной обуви.
- Возрастные изменения стоп – жировая ткань на стопах с возрастом уменьшается, происходит деформация плюсны, нарушения кровообращения и остеопорозы. Роль играет интенсивная нагрузка на стопы.
Симптомы и лечение наиболее частых патологий
Часть плюсневых костей образует подвижные суставы с пальцевыми фалангами. Как и в других суставах, здесь имеется суставной хрящ и суставная сумка. При ушибе или падении головки могут сместиться, и возникает мучительная боль в месте повреждения. Подвижность сустава резко нарушена, наступить на ступню и пошевелить пальцами ног невозможно.
Сустав становится отечным, увеличивается в размере, кожа над ним краснеет. Головка сама может деформироваться с появлением на ней наростов.
Лечение ушиба плюсневой кости стопы определяется картиной рентгена. Чаще возникает необходимость хирургического вмешательства. И хотя проводится оно с местной анестезией, это радикальный вид терапии.
Лечение плюсневых костей стопы выражается тогда в возвращении головки кости в анатомически правильное положение и фиксировании ее металлической спицей.
Костные наросты удаляют. Обувь после такого вмешательства подойдет только ортопедическая для поддержания костей стопы.
Плоскостопие развивается по разным причинам:
- аномалии строения стопы с рождения;
- ношение узкой обуви или высокий каблук;
- ожирение;
- повышение нагрузки при тренировках;
- травмы ног со слабостью мышц.
Лечение чаще всего консервативное. Пациент выполняет специальные упражнения для тренировки свода, постоянно использует ортопедические стельки. Полезно хождение босиком по песку или гальке и плавание.
Убрать плоскостопие полностью возможно только у детей, пока кости растут. Взрослым остается только следить, чтобы патология не прогрессировала. Плоскостопие может стать причиной вальгусного большого пальца, который боль усиливает.
Патологии суставов
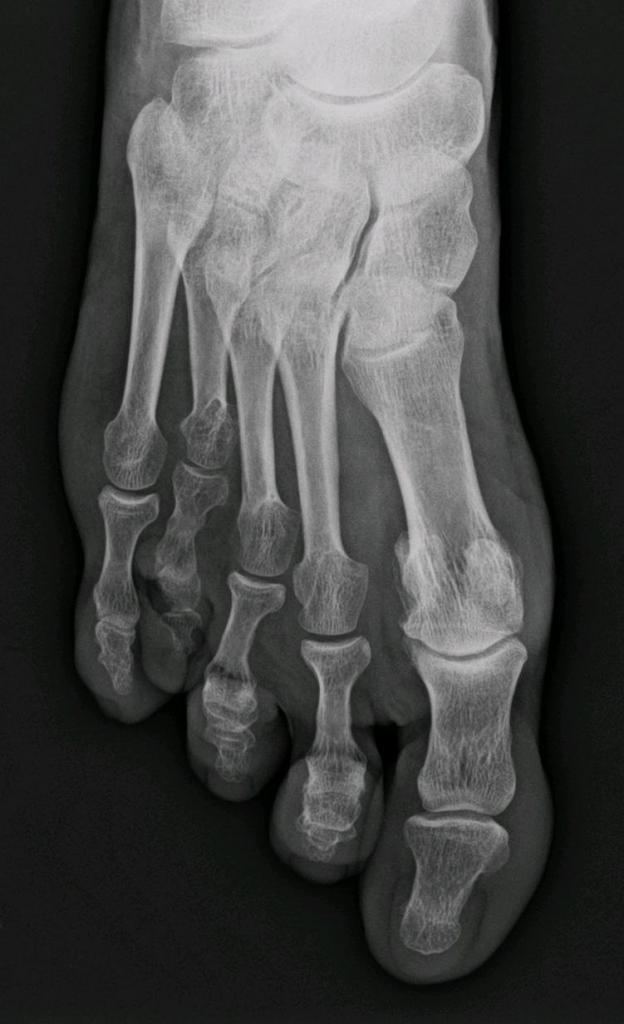
Артрит — воспаление сустава, артроз — дегенеративные изменения хряща. Лечение артроза плюсневых костей стопы включает в себя и прием хондропротекторов. Они подпитывают остатки хряща. Воспаленный сустав также отекает, увеличивается, становится горячим на ощупь, болит при ходьбе.
Для артроза характерен хруст при движениях. В процесс воспаления вовлекаются окружающие ткани, связки, мышцы. Это называется периартритом и периартрозом. Если артрит полностью излечим, то при артрозе этого нет, процесс можно только затормозить. Тогда применимо только симптоматическое лечение плюсневых костей стопы.
Для терапии травм применяют специальные фиксирующие повязки. Также для лечения важна первопричина. Если речь идет об инфекции, назначается антибактериальная терапия. В других случаях можно обойтись местным лечением в виде мазей и гелей и пр. Для снятия боли назначают анальгетики. Лечение воспаления плюсневой кости стопы по схеме назначается только врачом.
Нервные нарушения
Нарушение проводимости нервных импульсов с появлением боли могут возникать в следующих случаях:
- защемление нерва между костями плюсны;
- защемление нерва на уровне позвонков;
- воспаление нервной ткани при переохлаждениях, ношении узкой обуви;
- невринома между фалангами пальцев.
В качестве лечения будут назначаться сеансы массажа, физиотерапии, одежда по сезону и удобная обувь. При воспалении можно применить мази и гели, согревающие и противовоспалительные.
Лечение плюсневых костей стопы может заключаться в мануальной терапии, если защемление находится в позвоночнике и сопровождается смещением позвонков. Целью становится возврат позвонков на место.
Метаболические нарушения в костях
Они связаны с дефицитом витаминов, Са, цинка, фосфора и пр. Чаще всего возникает остеопороз. При этом кости становятся хрупкими и подвержены переломам. Патология обычно симметрична и сначала поражает мелкие кости.
Боли появляются при нагрузках и в конце дня. Визуально стопа не изменяется, но все нарушения видны на рентгене.
Для лечения необходим прием препаратов Са и витаминов с минералами, правильное питание. Не менее важна и высота каблука, которая не должна превышать 4-5 см.
Лечение плюсневых костей стопы направлено на предотвращение разрушения костей в дальнейшем. Таким больным нельзя заниматься спортом и иметь серьезные нагрузки. Также следует нормализовать вес.
Болезни сосудов
Чаще всего боли связаны с варикозом. При нем нарушается отток крови от ступней. Целью лечения становится восстановление тонуса вен, укрепление стенок сосудов, распределение нагрузок на ноги.
Лекарства могут применяться местно и перорально. Используют препараты для улучшения микроциркуляции, флеботоники, витамины, антиагреганты и пр. Вообще надо сказать, что различны причины болей плюсневых костей стопы ног, а лечение может быть консервативным и радикальным.
Диагностика
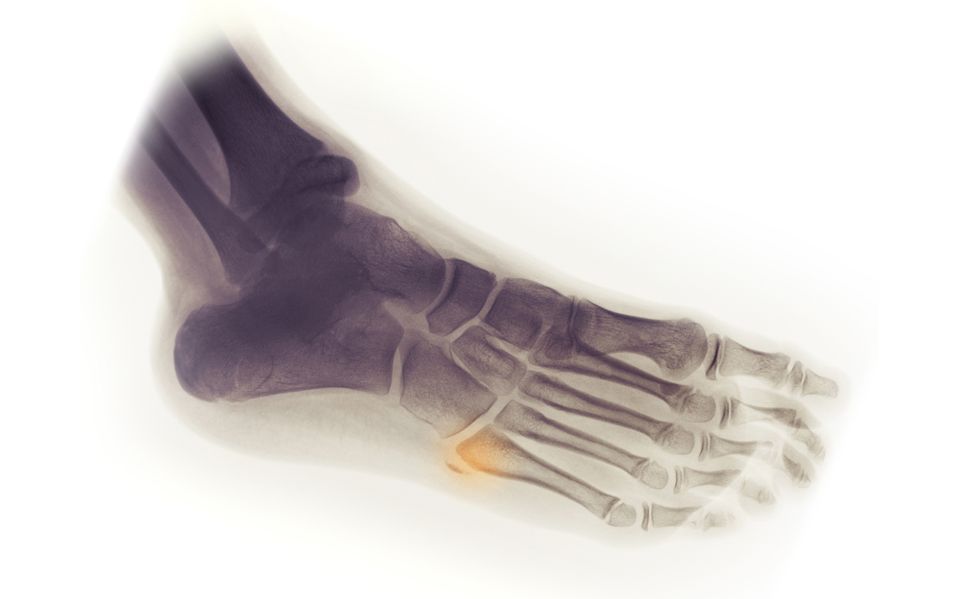
Визуальный осмотр не может дать достаточно информации для постановки диагноза. Назначается рентгенография в 2 проекциях. Это основной метод диагностики.
Также применяется УЗИ, при необходимости МРТ или КТ. Сложность диагностики в том, что пациенты чаще всего приходят с запущенными формами патологий, потому что, например, при переломах мелких костей многие к врачам не идут и продолжают ходить с переломами.
Общие принципы лечения
Лечение болей плюсневых костей стопы всегда и во всех отношениях индивидуально. Начинается все с консервативного лечения, к операциям стараются прибегать редко.
Необходимое лечение боли плюсневых костей стопы врач назначает только после определения причины. Терапия начинается с ограничения нагрузок на стопу. Воспаление потребует применения противовоспалительных средств, переломы – наложения гипса, вывихи – эластичной повязки.
Метаболические нарушения лечатся гормонами, витаминно-минеральными комплексами, ангиопротекторами, хондропротекторами и пр. Плоскостопие подразумевает ношение специальных стелек и обуви. Вне обострения заболеваний обязательными становятся ЛФК, массаж, физиотерапия.
Нарушения кровообращения, невриномы, вросший ноготь требуют радикального хирургического лечения.
Переломы подробно
Плюсневые кости трубчатые и мелкие, поэтому именно они подвержены переломам. И это не зависит от возраста, пола и профессии. Переломы плюсны встречаются в 5 % случаев всех переломов, и в 20 % переломов ног. Симптомы при этом настолько разные, что многие не догадываются о переломе. Обращение к врачу при этом необходимо.
Статистика переломов плюсны
Наиболее часто ломаются 4-й и 5-й кости плюсны. Они ломаются чаще. Перелом наружной 5-й кости часто бывает осложнен смещением. Период реабилитации при таком переломе наиболее длительный.
Менее частым является перелом 1-й кости. Реже всех страдают 2-я и 3-я кость. Они находятся в середине и защищены лучше.
2-я, 3-я и 4-я плюсневые кости страдают при прямом направлении удара (падение на стопу тяжелого предмета или ДТП). При непрямом ударе повреждаются 1-я и 5-я кости. Усталостный перелом возникает в 4-й кости.
Причины переломов
Основными причинами переломов являются:
- удар по стопе;
- подворачивание стопы;
- падение тяжести на ногу;
- неудачное приземление после падения или прыжка;
- мелкие однообразные повторяющиеся травмы (например, танцы, спорт).
А также заболевания костной системы.
Классификация переломов
По линии надломов переломы могут быть: поперечными, Т-образными, косыми, винтообразными и клиновидными. Переломы бывают со смещением обломков и без.
Виды перелома
По характеру повреждения перелом бывает травматический и усталостный (стрессовый перелом). Травматический возникает при прямом ударе, падении с высоты, наезде на стопу, подвывихе.
Усталостный перелом возникает при повторных ушибах и постоянных нагрузках. Его еще называют перелом Дойчелендера или маршевый.
Диагностируется чаще всего у призывников, т. к. у них резко увеличивается нагрузка на стопу. Также в группу риска с таким переломом входят балерины, танцоры, атлеты, гимнасты, футболисты. Стрессовые переломы обычно не имеют ярких проявлений и часто игнорируются, поэтому приводят к осложнениям. Они выражаются в смещении кости и травмировании соседних костей.
Другие виды переломов по анатомическому принципу
При переломе Джонса кости травмируются у основания 5-й плюсневой кости. Перелом этот всегда множественный осколочный, и после него кости не срастаются. Лечение перелома пятой плюсневой кости стопы будет успешным только в случае точного диагноза, который довольно сложен.
При отрывном переломе стопы костный отломок кости отсоединяется при сильном натяжении сухожилий. Диагностировать патологию также сложно, потому что все симптомы напоминают растяжение связок. Сочетается часто с переломом голеностопа.
При авульсивном переломе линия слома поперечная, без смещения. При этом у основания 5-й плюсневой кости параллельно возникает растяжение сухожилий голеностопа.
При субкапитальном переломе травмируется шейка плюсневых костей.
Также переломы бывают открытые и закрытые.
Симптомы и признаки
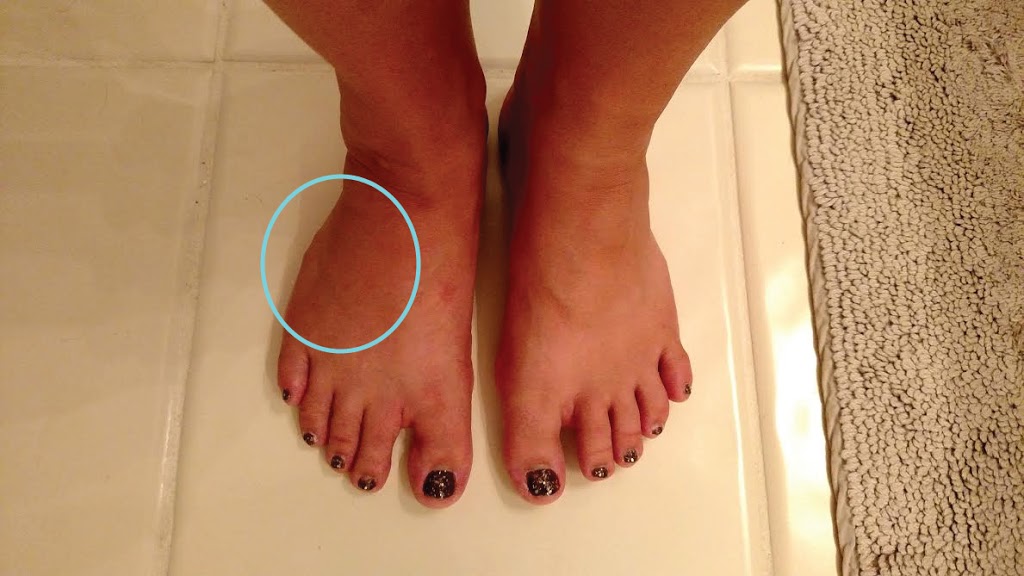
В момент получения травмы можно услышать характерный хруст и ощутить сильную боль. Поврежденный палец может стать укороченным, неестественно отклониться в сторону, а на месте перелома быстро возникают отек и гематома. Движение становится невозможным.
Первая помощь
Сразу обязательна иммобилизация стопы с помощью шин или других подручных средств. Фиксация производится по всей стопе до верхней трети голеностопа. Поврежденная нога должна быть слегка приподнята. Это значительно снижает риск острой боли и упрощает транспортировку пострадавшего.
К месту повреждения можно приложить на 20 минут лед, который уменьшит боль и не даст быстро развиться отеку.
Повторить прикладывание льда можно через 10 минут. При наличии ран необходимо наложить асептическую повязку.
При смещении костных обломков или открытом переломе самим вправлять перелом нельзя. Это делает только врач после проведения рентгена.
Для купирования боли можно выпить "Пенталгин", "Анальгин". Транспортировка только в горизонтальном положении на носилках.
Принципы лечения
Общая схема лечения:
- иммобилизация стопы с наложением гипса;
- закрытая репозиция (без разреза тканей сопоставляются фрагменты кости).
Остеосинтез проводится при множественных оскольчатых переломах и больших смещениях. Это операция, в ходе которой обломки восстанавливают по их анатомическому размещению. Костные обломки фиксируются специальными пластинами, спицами или винтами. И только после синтеза накладывают гипс.
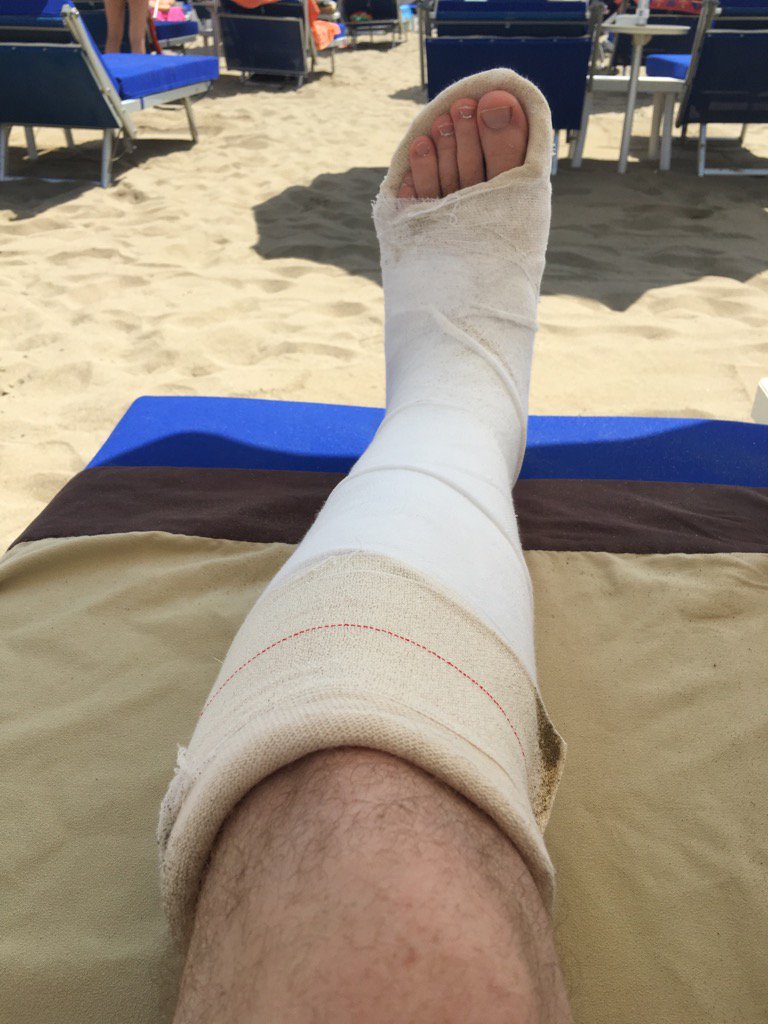
Лечение перелома 5-й плюсневой кости стопы требует наложения гипсового сапожка. Его используют в большинстве переломов стопы. При переломе 5-й плюсневой кости в гипсе ходят 1,5 месяца.
Ортез
Ортез применяется при легких единичных травмах. Он стабилизирует стопу и уменьшает нагрузку на нее.
Сколько заживает перелом?
В среднем на это уходит 6-8 недель. Скорость сращивания зависит от возраста, уровня кальция в крови, наличия сопутствующих заболеваний и точности выполнения предписаний врача.
Операция
Оперативное лечение перелома пятой плюсневой кости стопы требуется только при сильном смещении 3-й и 4-й плюсневых костей. Чаще это бывает при переломе головки кости.
Реабилитация и восстановление
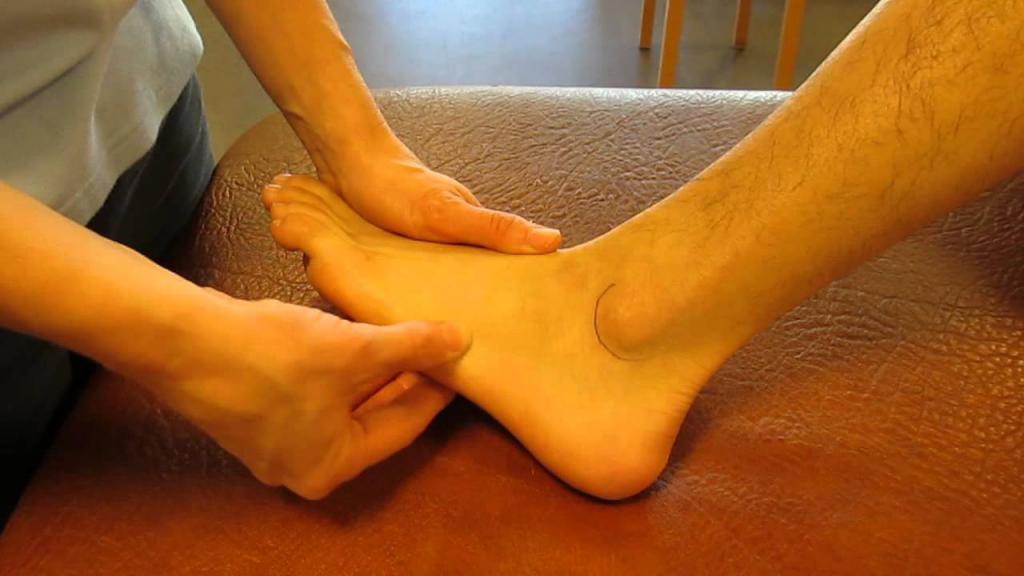
Для разгрузки стопы требуется использование костылей вплоть до полного срастания перелома. Реабилитация ставит своей целью восстановление работы мышц и сухожилий стопы, нормализацию подвижности суставов. Проводится под наблюдением ортопеда.
В примерный комплекс реабилитации входит:
- Физиотерапия – стимулирует рост и заживление костной ткани.
- Лечебная гимнастика и ЛФК показаны уже через месяц после травмы. Процедуры укрепляют мышцы, увеличивают подвижность суставов. Главные упражнения – сгибание и разгибание пальцев, подъем и опускание на носочки.
- Массаж начинают после снятия иммобилизации. Он улучшает кровоснабжение и уменьшает отек, повышает мышечный тонус.
- Ношение супинаторов формирует правильный свод стопы и равномерно распределяют нагрузки. Их надо носить 6-12 месяцев.
Осложнения
При неправильном лечении перелома плюсневой кости стопы или игнорировании реабилитации перелом чреват осложнениями. Среди них:
- артриты и артрозы;
- деформация костей стопы;
- хронические боли в стопе;
- формирование костных шипов;
- некроз и остеомиелит.
При лечении перелома плюсневых костей стопы огромное значение придается правильной реабилитации и восстановлению.
Человеческое тело состоит из множества систем, каждая из которых выполняет свои определённые функции. Например, ноги держат на себе более шестидесяти суставов, которые позволяют вам стоять, прыгать, бегать и делать то, что нравится.
Но если гармоничная кооперация нарушается, то вас начинают беспокоить дискомфорт и боль. Шишка на ноге (вальгусная деформация) является ярким примером того, что происходит, когда части целого организма функционируют не так, как задумано природой.
Если вы думаете, что данная проблема касается только пожилых людей, то серьёзно ошибаетесь. Обозначенное заболевание чрезвычайно распространено среди молодых, активных людей и поражает как мужчин, так и женщин. Это одна из наиболее часто встречающихся болезней ног структурного характера. Большинство пациентов – люди, которые, как правило, большую часть работают на ногах. К сожалению, это положение тела влияет на частоту возникновения деформации стопы, а эффективней всего является раннее лечение. В этой статье мы опишем, какие патологические изменения происходят в суставах, объясним причины их возникновения, обозначим симптомы, а также подскажем, как народными средствами лечить косточки на ногах.
Что представляет собой вальгусная деформация
Вальгусная деформация первого пальца ноги — это отклонение большого пальца стопы в сторону, что изменяет физиологическое положение первого плюснефалангового сустава. В немедицинской среде такое состояние широко известно как шишка или косточка на большом пальце ноги. Названный недуг имеет структурный характер.

Вальгусная деформация большого пальца ноги
Попросту говоря, шишка на первом пальце ноги — это выступ сустава, где большой палец соединяется с ногой (сустав фаланги). Костный выступ образуется вследствие того, что первая длинная кость ступни, которая называется первой плюсневой, начинает отклоняться в одном направлении (медиально), в то время как большой палец – в противоположном направлении в сторону второго пальца. Давление на этот сустав заставляет кость и ткань вокруг неё увеличиваться и выступать в сторону, образуя нарост. При этой деформации новообразование может покраснеть и доставлять болезненные ощущения, а также вызывать трудности при ношении определённого типа обуви или даже нарушить походку. Причиной боли становится появление сумки, заполненной жидкостью, в верхней части сустава.
Также изгиб первого пальца может вызвать подвывих первого фалангового сустава. Как результат, он часто перекрывает собой соседний палец. Отклонение более 15° уже считается ненормальным: оно нарушает биомеханику стопы.
Существует похожее состояние, когда шишка растет у основания мизинца на стопе. В основном, симптоматика и лечение идентичны состоянию, когда нарост появляется на первом пальце.
Почему возникает
Рассмотрим, какие процессы происходят при движении, чтобы понять механизм возникновения деформации.

Мужчины к появлению косточек на ногах у больших пальцев склонны в десятки раз меньше, чем женщины
На нормальной, здоровой ноге масса тела распределяется равномерно по суставам и сухожилиям. Шишка у большого пальца ноги образуется тогда, когда это естественное распределение нарушается дисбалансом давления, тем самым вызывая нестабильность сустава большого пальца ноги и заставляя структурные компоненты сустава формировать выступ. Этот выступ выходит за пределы обычного контура вашей ноги.
Косточки на большом пальце ноги являются общеизвестным явлением. Это одна из наиболее широко распространённых проблем стопы у взрослых. 28,4% взрослых страдают от этой деформации кости, при этом она затрагивает 23% людей в возрасте от 18 до 65 лет и 35,7% взрослых старше 65 лет. У детей процент поражения и распространённости ниже, но увеличивается с возрастом.

Косточки на большом пальце ноги являются общеизвестным явлением
У причин появления косточки большого пальца множественный характер.
Существуют факторы риска, которые могут спровоцировать вальгусную деформацию большого пальца ноги:
- Обувь. Возникает тесная связь заболевания с ношением узкой, тугой обуви или изделий, имеющей высокий каблук. Но иногда состояние может развиться у людей, даже никогда не носивших такую обувь. При ювенильной вальгусной деформации большого пальца обувь вообще не имеет значения как фактор. Так же, как не у всех людей, которые предпочитают носить модели с высокими каблуками, вырастают косточки.
- Генетическая предрасположенность.
- Пол. Женщины более подвержены риску появления такой деформации, чем мужчины, по многим причинам.
- Аномалии стопы:
- плоскостопие;
- синдром гиперподвижности суставов;
- контрактура ахиллова сухожилия.

У причин появления косточки большого пальца множественный характер.
- Изменение положения сустава из-за таких заболеваний, как:
- инсульт;
- рассеянный склероз.
- Системные состояния, вызывающие слабость связок:
- синдром Марфана;
- псориатическая артропатия;
- ревматоидный артрит.
- Некоторые виды деятельности, усиливающие нагрузку на передний отдел стопы:
- балетные танцы;
- скалолазание.
В силу ряда особенностей эти занятия, естественно, вызывают повышенную нагрузку на стопы, но на данный момент нет статистически достоверных данных как в поддержку, так и для опровержения такого утверждения.
Также этому состоянию могут способствовать травмы и деформации, полученные при рождении, нервные и врождённые расстройства.
Поскольку факторы риска влияют на обе ноги, состояние обычно является двусторонним, хотя оно может быть более заметным на одной ноге, чем на другой.
Стадии и симптомы патологии
Различают 4 стадии развития этой патологии:
- 1-я стадия. На этой стадии палец смещается менее, чем на 20°. Болезнь характеризуется лишь неэстетическим видом.
- 2-я стадия. Смещение пальца на 20-30°. Косточка на этой стадии становится более заметной, появляется эпизодическая боль.
- 3-я стадия. На этой стадии происходит смещение сустава на 30-50°. Косточка увеличивается ещё больше, боль теперь беспокоит постоянно. Трудно подобрать обувь. Этот этап считается уже запущенным.
- 4-я стадия. Палец смещён более, чем на 50°. Присутствуют острые болевые ощущения. Суставы сильно искривляются, и стопа выглядит малопривлекательно.

Примочки для лечения косточек на ногах
Наиболее легко идентифицируемый симптом косточки на пальце ноги — это выпуклость, расположенная рядом с плюсневым суставом первого пальца на крае стопы. Кроме того, сустав покраснеет, опухнет и станет болеть. Затвердения на коже или мозоли часто развиваются на месте, где большой будет перекрывать второй палец. Косточка приводит к ограниченному движению пальца ноги и либо прерывистой, либо постоянной боли в этом районе.
Когда применяют домашние средства
Поскольку это структурная проблема выравнивания костей, она просто так не проходит. Обычно диагноз является клиническим, и проведение каких-либо анализов не требуется. Существуют другие потенциальные причины боли и припухлости в районе стопы, поэтому важно определить правильный диагноз перед началом лечения. Обычно для диагностики используют рентгеновский анализ, чтобы исключить другие возможные заболевания и определить стадию деформации косточки.

Лечение косточки большого пальца ноги народными средствами
Важно знать, что это состояние является прогрессирующим и нехирургические методы (консервативное лечение) лишь снимают симптоматику. Лечение домашними средствами косточек на ногах может быть эффективным вариантом, но это зависит от стадии деформации.
Нехирургические методы включают:
- мягкие обувные стельки;
- лекарственные препараты (анальгетики, в том числе, нестероидные противовоспалительные препараты);
- охлаждающие стельки;
- замена обуви на более удобную (свободную обувь на низком каблуке, которая обеспечивает достаточное пространство для пальцев ног и уменьшает давление на косточку).
Когда консервативное лечение оказывается неэффективным, единственным вариантом становится хирургическое вмешательство, особенно, если нарост мешает вашей повседневной деятельности или вызывает острую и частую боль.

Лечение косточек на ногах народными методами
Мы настоятельно рекомендуем обратиться сразу к врачу, если вы испытываете малейший дискомфорт или боль. Откладывая лечение, вы только ухудшаете свое состояние. Также может измениться походка и возможно возникновение боли в других суставах.
Но дело в том, что некоторые люди отдают предпочтение лечению народными средствами косточек на ногах, которые так же, как и традиционное консервативное лечение, эффективно облегчают симптомы. Если недуг достиг поздней стадии, то народная медицина помочь будет уже не в силах. Однако есть смысл прибегнуть к народной медицине для избавления от косточки на ногах, когда болезнь находится на начальной стадии. Это может приостановить прогрессирование недуга. Главное, чтобы вы помнили: такой способ не избавит вас от проблемы, а лишь поможет затормозить её прогрессирование, чтобы вы могли вовремя посетить доктора. Перед тем как лечить косточки на ногах народными средствами, обратите внимание на следующие рекомендации:
- зафиксируйте большой палец в физиологически нужном положении. Но это следует делать, только проконсультировавшись предварительно с ортопедом, который посоветует, как правильно выбрать ортопедические фиксаторы или подходящую удобную обувь, учитывая нарост на ноге;
- делайте лечебную зарядку, предварительно посоветовавшись с ортопедом. С помощью упражнений, укрепляющих стопы, можно восстановить дисбаланс мышц и устранить контрактуру сустава;
- ведите здоровый образ жизни и не переедайте. Затормозить развитие деформации сможет уменьшение нагрузки на ноги при снижении веса тела (если в этом есть необходимость);
- выполняйте массаж и используйте физиотерапию, чтобы восстановить нормальную биомеханику стопы.

Лечение косточки на большом пальце ноги в домашних условиях
Рецепты народных средств от косточек на ногах
Существует множество народных рецептов, например, мази, компрессы, ванночки и другие. Рассмотрим самые эффективные из них, получившие хорошие отзывы и помогающие убрать косточки на ногах.
Готовят компресс из йода с аспирином. Чтобы приготовить такое средство, нужно измельчить 5 таблеток ацетилсалициловой кислоты (по 0,5 г) и смешать их с 10 мл йода 3% концентрации. Обрабатывайте косточку на ночь и ложитесь спать в шерстяных носках.
Пользуется популярностью компресс из картофеля. Натереть сырой корнеплод небольших размеров. Полученную лечебную смесь нужно разместить на выпирающем месте стопы перед сном и зафиксировать до утра.

Рецепты из аптечных веществ и минеральных компонентов
Косточку можно обработать яичной мазью, которая поможет снять неприятные ощущения и уменьшит размеры косточки на ногах. Для её приготовления нужно сырое яйцо опустить в 7% раствор уксуса и поставить его в затемнённое нежаркое место на пару недель. Когда скорлупа растворится, содержимое вынимаем из кислоты, превращаем в однородную массу и размешиваем с 10 г скипидара и со столовой ложкой свиного смальца. Мазь готова.
Для приготовления используют глину красного цвета. Этот компресс имеет противовоспалительный эффек. Чтобы его изготовить, понадобится 1 стакан воды, в нем размешаем 50 г глины, большую ложку морской соли и 5-6 капелек скипидара. Полученный состав хорошенько размешаем и накладываем на стопу. Дождавшись затвердевания глины, компресс снимают и тщательно моют стопы.

Выступающая косточка на большом пальце ноги
Для лечения используют ванночки для ног с солью. Их готовят разными способами.
- В одном случае горсть любой соли (морской или обычной поваренной) разводят тёплой водой (приблизительно полведра). Солью лечат отёк и воспаление, а также покраснение кожи шишек на ногах.
- Второй вариант – ванночка, в которой растворяется йод и соль. В литре воды нужно развести две столовые ложки соли и 10 капель йода.
Также можно смешать в равных частях соль и снег. Эту смесь нужно наложить на выпирающий участок стоп и прикрыть её сверху чистой тканью или полотенцем. Смесь следует сразу снять, как только вы почувствуете, что кожа начинает гореть. После этого место необходимо обработать растительным маслом и укутать мягкой тканью.
100 грамм семян каштана хорошенько перемешивают с измельчённым чесноком в древесном спирте. Такой компресс оставляют на 20 мин.

Народные рецепты из каштана от косточки на большом пальце
Сухой промытый чернослив отваривают в молоке. Сразу же накладывают на деформированное место и держат, пока не остынет. Затем фрукт снова меняют на горячий. Продолжительность процедуры около 30 мин.
Луковицу перетирают до консистенции кашицы, заворачивают в кусок марли или ткани, накладывают на стопу и фиксируют. После этого поражённое место обрабатывают сеточкой из йода.
Деформированное место оборачивают листиками мать-и-мачехи и закрепляют их с помощью пищевой плёнки. Затем желательно либо укрыться одеялом, либо надеть тёплый носок.
Настой делается в пропорции 10/1: на 10 частей холодной воды нужно взять одну часть сухих цветочков сирени. Плотно закрывают и оставляют настаиваться в затемнённом не холодном местею

Настойка сирени. Лечит шишки на большом пальце
Смешивают 20 г мумие, 1 ч. ложку спиртовой настойки сабельника, 2 ч. ложки барсучьего жира. Средство наносят и держат приблизительно 5-6 часов в виде компресса.
- Настойка с цветками одуванчика на основе йода. Для её приготовления вам необходимо измельчить приблизительно 100 г хорошо просушенных цветков и залить их полностью йодом. Средство на протяжении 4 дней настаивают, предварительно поместив в тёмное место. Перед использованием настойки ноги следует хорошенько распарить, потом тщательно высушить их полотенцем. Затем наносят смесь на измененный участок. Делается эта процедура на ночь.
- Компресс на основе скипидара с листьями лопуха. Здесь всё просто: лопух протирают скипидаром и прикладывают его к проблемному участку.
- Прополис. На проблемную зону накладывают лепёшку из прополиса, которую надёжно фиксируют именно на воспалённом месте. Это средство нужно держать около 2 недель. Принимая ванну, лепешку снимают, а потом накладывают снова.
- Медово – горчичная мазь: в равных пропорциях смешивают порошок горчицы, мёд и морскую соль. Смесь накладывают на деформированное место и заворачивают пищевой плёнкой на 12 часов.

Настойка с цветками одуванчика на основе йода
Фиксаторы
Для терапии выпирающих косточек широко применяются разнообразные фиксаторы правильного расположения пальцев: шины, межпальцевые валики, силиконовые подушечки для стоп, бандажи, корректоры дневные и ночные. Такие средства требуют длительного ношения, назначаются строго врачом-ортопедом. Используя фиксаторы, возможно скорректировать косточку, плюсом такой терапии является отсутствие восстановительного периода и болезненности.
Профилактика
Для того чтобы избежать проблемы с деформацией косточки, нужно соблюдать всего несколько простых правил:
- следить за лишним весом: это ненужная нагрузка на ноги, поэтому важно следовать принципам здорового питания;
- выбирать только удобную качественную, обувь, чтобы она не сковывала стопы;
- больше двигаться: малоподвижность также может спровоцировать возникновение косточек на стопах;
- выполнять комплекс получасовой зарядки по утрам, разминать суставы, и ножки вас отблагодарят здоровьем на долгие годы.
Содержание этой статьи предназначено только для ознакомления с общей информацией. Перед применением любого из народных методов лечения необходимо обратиться за консультацией ортопеда.
Читайте также:


