Варус вальгус тест коленного сустава
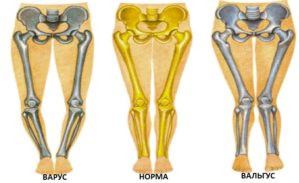
Valgus и varus – основные латинские термины, показывающие в ортопедии нарушения состояния сегментов сустава или кости, вызывающие искривление голени вальгусной – наружу, или варусной – внутрь. Врачи используют геометрические способы измерения искривления голени, и по углу нарушения определяют степень заболевания. Изменение угла направления дистального сегмента требует коррекции, чтобы ноги получили правильную, ровную форму. Вальгус коленных суставов обнаруживается и в детском, и во взрослом возрасте, что зависит от причин его проявления.
Деформация коленных суставов обычно бывает непосредственно связана с плоскостопием, выворачивающим ступню наружу или внутрь. Вслед за этой патологией формируется и искривление коленей. Однозначно, оказываются затронуты и тазобедренные суставы, они или выворачиваются вторичным поражением, или являются первопричиной болезни, влекущей за собой деформацию коленных суставов. Причина изменений чаще всего кроется в генетически заложенной информации, реже – в заболеваниях суставов, и еще реже – в посттравматическом состоянии.
Отличия valgus и varus деформации
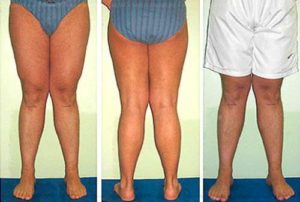
Варусная деформация – это выворот сустава внутрь с последующим искривлением костей голени, с образованием d области голени кругообразного пространства. Из-за этого дефект называют О-образным. Лечить надо в комплексе ступни, колени, бедренные суставы. Без лечения нарушается функциональность суставов, костей ступни. Варусная деформация коленных суставов у детей всегда бывает в комплексе с нарушением соседних суставов, что усложняет диагностику и лечение.
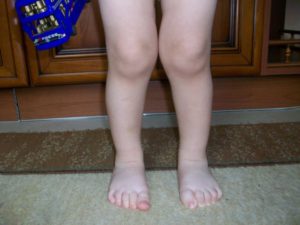
Вальгусная деформация – это выворот сустава наружу, коленные суставы практически соприкасаются друг с другом. Кости голени расходятся в стороны, и ноги принимают Х-образную форму. Этот вид патологии осложняется тем, что вес тела ложится на наружный свод стопы, и развивается плоскостопие. Вальгусная деформация коленных суставов у детей формируется с момента, когда они начинают ходить, если это заложено генетически.
Взрослые пациенты жалуются на видимую деформацию коленного сустава, и врач ищет причины такой патологии – физическая работа, неудобная обувь, соматические заболевания.
Причины развития искривления
Коленные суставы с варусным и вальгусным искривлением появляются у человека под влиянием одновременно нескольких разных факторов.
Чаще всего причинами патологии служат:
- отягощенная генетика;
- дефицит Ca и витамина D;
- врожденная слабость коленного сустава;
- рахит;
- ДЦП;
- сахарный диабет;
- серьезные отклонения в нервной системе;
- болезни щитовдки, паращитовидки, надпочечников, регулирующих обмен Ca;
- врожденные заболевания органов опорной и двигательной систем;
- травмы ступни, колена, бедра;
- лишний вес.
Если процесс течет длительно, изменяется походка, нарушаются функции наружного и внутреннего мыщелков бедер. Физический дефект виден невооруженным глазом. Как следствие, быстро портится и изнашивается обувь. Требуется ношение дорогой ортопедической обуви, фиксирующей голеностопные суставы в нормальном положении, за ним ставятся в норму и коленные суставы.
Для фиксации выворота коленного сустава есть ортопедические приспособления – ортезы, бандажи, фиксаторы. Какой из них нужен, в каждом конкретном случае решает врач.
Проявление варусной и вальгусной деформации
Изменяется внешний вид ног, нарушаются функции коленных, бедерных суставов, человеку трудно, а зачастую и больно ходить, оттого что вынужденно меняется наклон туловища. Вальгус коленных суставов у взрослых формируется под воздействием физической нагрузки, или проявляется как вторичное, сопутствующее заболевание тазобедренных суставов.
Вальгусная деформация проявляется в нескольких типах, что зависит от деформированного суставного сочленения:
- Нарушение в коленных суставах и лодыжках проявляется вальгусной деформацией, визуально ноги принимают Х-образное положение. Дефект или врожденный, или сформировался в детском возрасте под незаметно протекающим заболеванием костной ткани, под нарушением обмена веществ.
- Бедренная кость меняет анатомическое расположение, и выворачивается под углом наружу от шейки бедра. Такую деформацию диагностировать очень сложно, так как внешне она не видна, в походке не проявляется. Косвенными указаниями могут служить вальгус колена и плосковальгусная деформация стопы. Эта патология бывает только врожденной, часто сопровождает дисплазию тазобедренных суставов. Грубой дисфункции не проявляется, однако если при этом есть деформация колена, станут заметными нарушения походки.
- Ступня с вальгусной деформацией заметна по положению пальцев на ноге: большой палец повернут в сторону второго. Обычно при этом нарастает шишка на косточке большого пальца.
Лечение деформации колена

Как утверждает знаменитый доктор Комаровский, лечение патологии суставов требует приложения усилий и терпения прежде всего от родителей. Надо постоянно следить за ребенком, чтобы он долго не стоял на широко разведенных ногах, избегать игр стоя, длительных пешеходных прогулок. Важно, чтобы ребенок ходил в ортопедической обуви. Модели обуви выбирает ортопед.
Используются стельки, пошитые по слепку с ноги ребенка. Их можно купить одни на размер ноги, но постоянно перекладывать их из уличной обуви в комнатную. Для этого потребуется постоянно покупать комнатную обувь с закрытыми носками. Для ночного сна рекомендуется надевать на ножки шины, фиксирующие суставы в правильном положении.
Требуется постоянное физиотерапевтическое лечение, гимнастика. Прежде всего, это регулярный массаж ног, 20-дневными курсами с 2-хмесячным перерывом. Для массажа важно, чтобы ребенку не было больно, только разогревающие и растягивающие движения, поворачивающие стопу и колено в нужное положение. Эффективным считается грязевое или парафиновое обертывание, которое тоже проводится курсами, желательно непосредственно перед проведением массажа.
В перерывах между согревающим процедурами важно проводить комплекс лечебной физкультуры, где упражнения включают именно сгибание и разгибание ног в коленях, в голеностопных суставах, вращение ногами. Хорошо помогают велотренажер и упражнение с катанием мяча ногами. В комплекс упражнений включаются ходьба на носочках, на внутренней и наружной стороне стоп, приседания с поддержкой у станка.
Если речь идет о лечении ребенка, то от 2-х до 4-х лет, за два года упорного труда родителей и врачей от заболевания можно избавиться. Только в сложных случаях требуется хирургическое вмешательство, дабы избежать инвалидности.
Физиотерапевтическое лечение проводится на фоне приема медикаментозных препаратов. Их задача – устранить болезненные ощущения, расширить объем движений. Обезболивающие препараты только снимают боль, но не лечат основное заболевание. Применяются нестероидные средства: Индометацин, Кетопрофен, Диклофенак, Пироксикам и другие. Однако длительный прием этих препаратов дает побочные эффекты, плохо влияют на функции кишечника и желудка, сердца и сосудов. Поэтому препараты проводятся курсами с большими перерывами, а основной упор делается все же на физиотерапевтическое лечение.
После сопоставляются используемые фрагменты костной ткани. Далее производится выпрямлением оси ног с помощью аппарата Илизарова.
Стопы выполняют опорную функцию, выдерживая массу человеческого тела. В них иногда могут возникать определенные отклонения, которые в последнее время все чаще диагностируются врачами-ортопедами как у взрослых, так и у детей. Таких патологий две: вальгус – первое её проявление, или варус – второе. Разницу варуса и вальгуса у детей и взрослых рассмотрим ниже.
Почему развиваются и как проявляются
Так что же такое варус и вальгус? Оба заболевания связаны с деформацией нижних конечностей, которые вызываются различными причинами.

О- и Х-образные деформации ножек у деток
Болезнь развивается не сразу, а со временем. Сначала ребенок жалуется на боль в ножках во время ходьбы, затем присоединяются другие изменения (сгибание фаланг, сбои в кровообращении, нарушение чувствительности). При этом заметны дефекты обуви – она стирается с наружной стороны.
- Слабые соединительные ткани, перебои в работе суставов ведут к развитию вальгуса. При данной патологии развиваются искривления голеностопов и коленных суставов. К этому приводят следующие причины:
- большая масса тела;
- нарушения обмена веществ;
- недостаток витамина D (развитие рахита);
- длительное ношение не подходящей по размеру обуви.
Вальгус подразделяется на 2 типа:
- физиологический – встречается у новорожденных и может наблюдаться до трехлетнего возраста;
- патологический – выделяют врожденный или приобретенный.
Разница в признаках и симптомах
Чтобы понять, какой у человека недуг — вальгус или варус, достаточно осмотреть свод стопы и понаблюдать за походкой. Для нормального развития суставов нижних конечностей характерно расположение пяток по их центральной осевой линии. Различие вальгуса и варуса в следующем:
- Первые признаки вальгусных изменений можно заметить уже тогда, когда ребенок научился ходить, формирование недуга происходит примерно к трехлетнему возрасту. Варусные отклонения протекают медленно, определить их можно по виду деформации обуви.
- Нарушения при вальгусе выглядят как искривления нижних конечностей внутрь (упор делается на суставы лодыжек). Варус – это изгиб ног кнаружи, оказывает неблагоприятное воздействие на колени.
- Осложнения при вальгусе проявляются в неприглядном виде ног, в наступлении быстрой утомляемости; в тяжелых случаях недуг приводит к инвалидности. Развитие варуса чревато болями в позвоночнике, появлением отечности, утомляемости и при движении, и в состоянии покоя.

Приведение стоп или косолапие у детей
Стадии развития
Обе патологии проходят несколько стадий в своем развитии.
Лечение: что назначают ортопеды в зависимости от патологии
Varus, так же, как и valgus, лечится и консервативным, и хирургическим способами. Но варусные отклонения поддаются лечению гораздо сложнее.
Чтобы скорректировать варусную стопу в нормальное положение, на нее накладывают гипс, находиться в нем следует долгий период. Также на нижние конечности надеваются шины или другие ортопедические приспособления. Применяется и правильно подобранная обувь, имеющая высокую заднюю часть, под внутренним сводом вставляется валик. Такая обувь не имеет супинаторов, а подошва оснащается специальным перекатом. При запущенных случаях варусных проявлений назначают оперативное вмешательство.
На первых стадиях варуса хорошо помогает применение различных процедур:
- электрофореза;
- парафиновых аппликаций;
- согревающих растираний;
- магнитной терапии;
- иглоукалывания;
- соляных ванночек.

Парафиновых аппликаций на ранних стадиях
Лечение вальгуса намного легче. К хирургическим операциям прибегают очень редко. Эффект приносит ЛФК, физиотерапевтические процедуры. Очень хорошо помогает массаж, важно его сеансы проводить постоянно на протяжении двух лет (10 массажей с перерывом в 3 мес.). Для ношения в обуви используются ортопедические стельки и особые супинаторы к ним. Применяют также пальцевые приспособления и стяжки.
Выполняя все рекомендации врача-ортопеда, можно получить правильное лечение. Варус и вальгус быстрее исчезают при занятиях плаванием, выполнением упражнений на массажном коврике, который стимулирует кровоток, частой ходьбе без обуви по песку или траве. Не стоит забывать о регулярном посещении ортопеда для контролирования процесса лечения.
Отличия в методах лечения
В основном, лечение при вальгусной и варусной патологии схожее (лечебная гимнастика, различные процедуры, массажи, специально подобранная обувь). Разница состоит в методике выполнения данных мероприятий, направленных на выпрямление нижних конечностей в нужную сторону.

Варусная деформация стопы у детей
Массаж результативен для обоих видов деформации, главное правило – регулярное выполнение с установленным перерывом. Но есть различия для каждого из этих проявлений.
Излечение варусной патологии предусматривает разминание массажными движениями мышечных зон внутренних сторон бедер и голеней, укрепление тонуса нижних конечностей снаружи.
Чтобы избавиться от вальгуса, применяется массаж наружных мышц всей поверхности ног и активизирование внутренних областей сверху донизу.
С помощью лечебной физкультуры добиваются стимулирования нормального кровообращения, укрепления связок и мышц. Комплекс упражнений должен состоять из таких движений:

Лечебная физкультура — ходьба на носочках
- поднимать пальцами ног с пола мелкие предметы;
- ходить на носках;
- ходить по различному типу поверхности без обуви (мелкие камешки, песок);
- выполнять опору на наружный или внутренний свод стоп (в зависимости от заболевания);
Ортопедическая обувь подбирается индивидуально каждому конкретному пациенту по назначению врача-ортопеда.
Обувь для исправления варусных дефектов ног изготавливается со скошенным каблуком к внутренней стороне, что предотвращает наклон стопы на внешний бок. При вальгусных отклонениях производят обувь со скосом в противоположную сторону, добавляют специальное устройство, чтобы разгрузить мышцы.
Как уже отмечалось выше, при вальгусных изменениях к операциям обращаются нечасто. Однако если приходится прибегать к хирургическим вмешательствам в особо запущенных случаях, то и при вальгусе, и при варусе используют метод остеосинтеза, применяя аппарат Илизарова. В послеоперационный период проводятся восстанавливающие мероприятия, которые длятся не меньше года

Вальгусная и варусная деформация коленных суставов у детей и взрослых
Профилактика деформации стопы
Зная, что такое варус и что такое вальгус, несложно догадаться, что профилактические меры в обоих случаях одинаковы.
- Питание должно быть полноценным, с достаточным количеством минералов и витаминов.
- Необходим прием витамина D.
- Постоянная поддержка иммунитета.
- Выполнение гимнастических упражнений.
- Занятия плаванием, велосипедной ездой.
- Подбор обуви нужного размера и полноты ноги.
Хорошо расслабляют и помогают снять нагрузку ванночки для ступней незадолго до ночного сна.

Массаж ног при вальгусной деформации у детей
Вся профилактика искривления стоп у ребенка схожа с профилактическими мероприятиями, предусмотренными для взрослых. Но есть некоторые правила, относящиеся к детскому возрасту. Так, запрещается очень рано ставить младенцев на ноги и пользоваться в этих целях ходунками. Это может привести к негативным последствиям, которые проявятся нарушениями в опорно-двигательной системе.
Детям нужно правильно выбирать обувь, обязателен невысокий каблук (не меньше 5 мм).
Самое важное – это наблюдение за ребенком, а при обнаружении любых отклонений — немедленное посещение врача.
а) Оценка передней крестообразной связки:
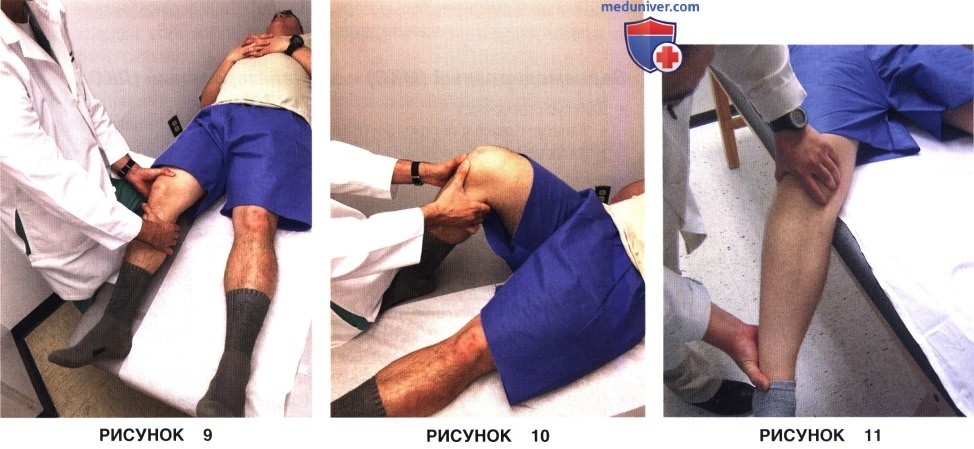
1. Тест Лахмана:
• Наиболее чувствительный и специфичный тест, используемый для оценки недостаточности передней крестообразной связки (ПКС)
• Переднее смещение большеберцовой кости в положении сгибания 20-30°, выявляемое при передней тракции большеберцовой кости относительно стабилизированного бедра (рис. 9)
• 1 степень (1-5 мм), 2 степень (6-10 мм), 3 степень (>10 мм)
2. Тест переднего выдвижного ящика:
• Переднее смещение большеберцовой кости в положении сгибания 90° (рис. 10)
3. Тест переднего подвывиха (pivot shift):
• Сложность выполнения в свежих случаях
• В положении полного разгибания и аксиальной нагрузки осуществляется внутренняя ротация большеберцовой кости и ее вальгусное отклонение: при положительном тесте возникает подвывих большеберцовой кости кпереди, который устраняется при медленном сгибании до 30° (рис. 11)
• Классификация Jakob: 1 степень (скольжение), 2 степень (щелчок), 3 степень (блокирование)
б) Оценка задней крестообразной связки:
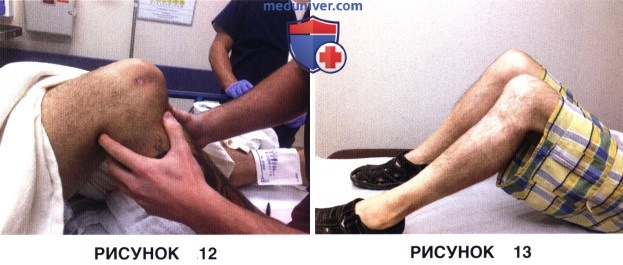
1. Тест заднего выдвижного ящика:
• Наиболее чувствительный тест, используемый для диагностики повреждений ЗКС
• Оценивается по величине офсета переднемедиального края большеберцовой кости относительно внутреннего мыщелка бедра в положении сгибания 90° при попытке сместить голень кзади (рис. 12).
• Перед проведением теста необходимо добиться нормального положения большеберцовой кости относительно мыщелка бедра
• 1 степень (заднее смещение 1-5 мм с сохранением переднего офсета), 2 степень (заднее смещение 5-10 мм с исчезновением переднего офсета), 3 степень (заднее смещение >10 мм с появлением отрицательного офсета)
• При внутренней ротации большеберцовой кости заднее смещение большеберцовой кости должно уменьшаться, за исключением случаев сочетанного повреждения ПКС
2. Симптом заднего провисания:
• Сравнение с противоположной стороной
• Оценка симптома в положении полного разгибания и сгибания 90° (рис. 13).
• Оценка симптома в положении внутренней и наружной ротации большеберцовой кости
3. Тест активного сокращения четырехглавой мышцы:
• Активное сокращение четырехглавой мышцы бедра в положении 90° при стабилизированной стопе
• Переднее смещение большеберцовой кости или восстановление ее нормального положения свидетельствует о недостаточности ЗКС
в) Заднемедиальный (МКС) и заднелатеральный (ЛКС) угол:
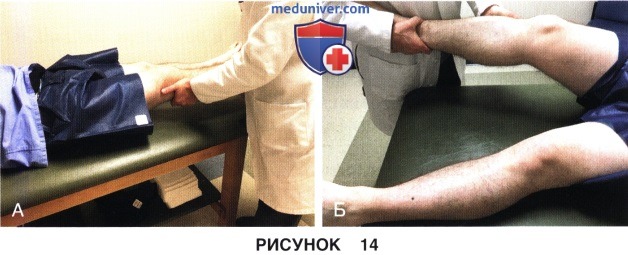
1. Вальгус стресс-тест:
• Вальгус стресс в положении 0° (рис. 14, А)
• Вальгус стресс в положении 30° для изолированной оценки состояния МКС (рис. 14, Б)
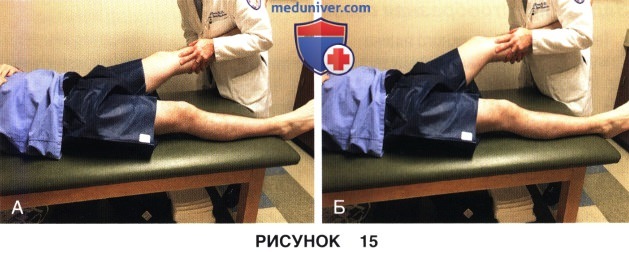
2. Варус стресс-тест:
• Варус стресс в положении 0° (рис. 15, А)
• Варус стресс в положении 30° для изолированной оценки ЛКС (рис. 15, Б)
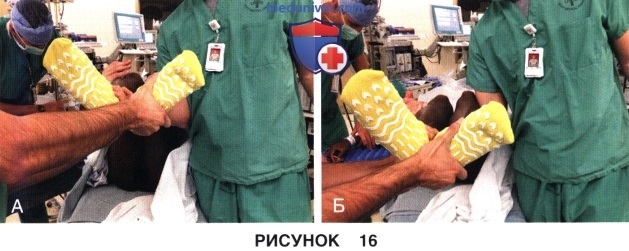
3. Тест наружной ротации (циферблатный тест):
• Может выполняться в положении на спине или на животе
• Увеличение наружной ротации (>10-15°) оценивается в положении 30° (рис. 16, А) и 90° (рис. 16, Б) и сравнивается с противоположной стороной.
• Положительный тест может свидетельствовать как об изолированном, так и о комбинированном медиальном повреждении коленного сустава
4. Обратный тест переднего подвывиха (обратный pivot shift):
• В положении сгибания 90° и наружной ротации к коленному суставу прикладывается вальгусная и аксиальная нагрузка
• При медленном разгибании коленного сустава большеберцовая кость смещается кпереди, восстанавливая свое нормальное положение, или появляется передний подвывих
• Обязательно сравнение с противоположной стороной (дифференциальный диагноз повреждения ЗКС и физиологической гипермобильности сустава)
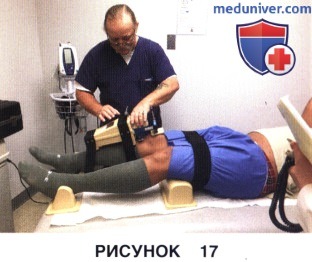
5. Инструментальные тесты:
• КТ-1000 или КТ-2000 (Medmetric, San Diego, СА, USA) для диагностики переднезадней нестабильности коленного сустава:
- Стресс-тестирование в положении 30°, позволяет объективно оценить переднюю нестабильность коленного сустава (рис. 17)
- О нестабильности можно говорить при разнице между больной и здоровой ногой >3 мм
• SE2000 TELOS (Telos Medical Devices, Friedberg, Germany):
- Позволяет количественно оценить нестабильность коленного сустава во фронтальной плоскости
Редактор: Искандер Милевски. Дата публикации: 13.3.2020
Варус (лат. varus) – это медицинский ортопедический термин, употребляемый в противоположность другой костно-суставной аномалии – valgus, и обозначает искривление конечностей вовнутрь, когда изгиб направлен к средней линии костного тела под острым углом. Такая форма искривления, например, варусная деформация стопы или другого органа нижней конечности — врожденный или приобретенный вид ортопедической аномалии.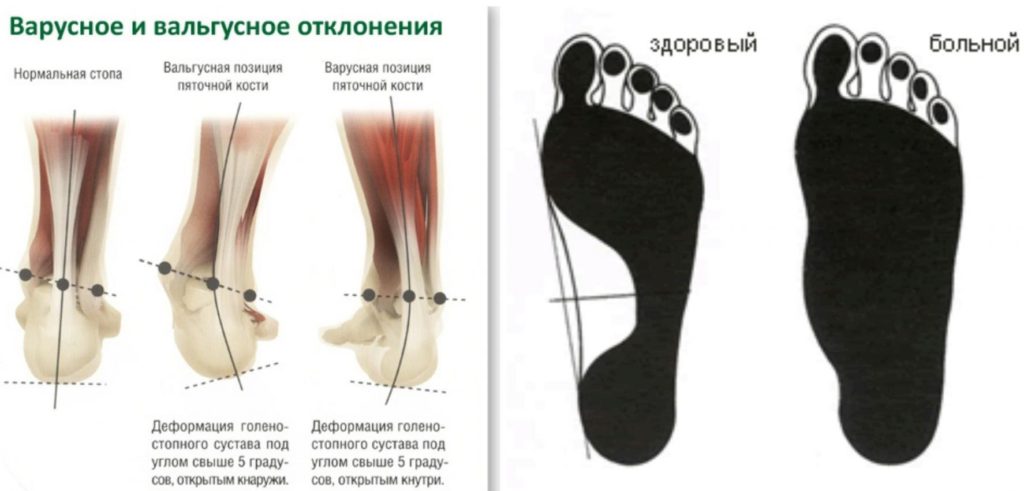
Рассмотрим предполагающие факторы развития клинической патологии различных костных и околосуставных участков нижней конечности,определим способы их лечения.
Врожденная косолапость
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Косолапие, или косолапость – это врожденная аномалия опорно-двигательной системы с двусторонней деформацией нижних конечностей, при которой постановка ног происходит на внешнюю грань.
Характерные признаки родовой ортопедической аномалии:
- варусная деформация стопы у новорожденного, когда подошвенная часть изогнута вниз и вовнутрь;
- супинация стопы, когда ее подошва обращена вовнутрь, и опорной частью становится край предплюсны или плюсны;
- аддукция, когда свод увеличен и приведен вовнутрь в переднем отделе.
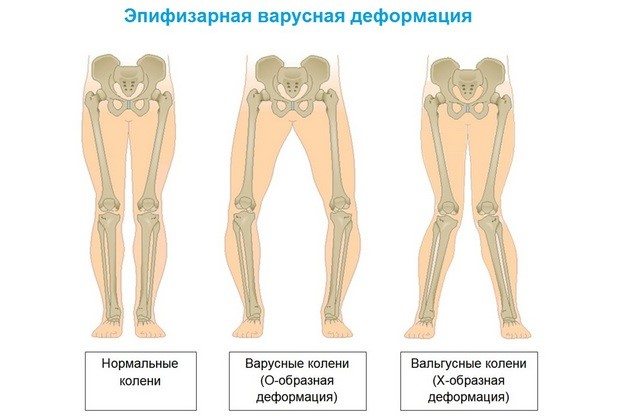
Степень указанных признаков изменяется как в большую, так и в меньшую сторону. Иногда супинация нижних конечностей у ребенка имеет такую выраженность, что внутренняя пяточная поверхность касается лодыжки, а ярко выраженная варусная деформация подтягивает пятку кверху, выворачивая ее внутрь.
По медицинской теории, врожденную двустороннюю косолапость определяют как легкой (варусная контрактура Остена-Сакена) формы, когда при малоподвижной коже выступает головка таранной кости, так и мягкой тканной связочной формой, когда кожный слой хорошо развит, а костные выступы отсутствуют.
Варусная деформация стопы у детей при врожденной двусторонней косолапости имеет смещение голени вовнутрь, что ограничивает подвижность опорного аппарата в голеностопном суставе.
Вся тяжесть ситуации усугубляется, когда ребенок начинает ходить. Возникает кожное огрубение наружной поверхности края стопы, постепенно развивается мышечная атрофия голеностопа в икроножной области, происходит Х-образная рекурвация коленного сустава.
Варусная деформация нижних конечностей у детей при двусторонней косолапости, по мнению медицинских экспертов, имеет различную причинно-следственную природу образования:
- контактное сращение амниона (зародышевой оболочки) с эмбрионом, с давлением амниотической тяжести на него;
- обхваченное давление пуповины на нижнюю конечность плода;
- мускулатурное маточное давление на наружную поверхность стопы зародыша из-за малого количества околоплодных вод;
- компрессия маточной опухоли;
- нарушение спинномозговой иннервации у плода.
При рождении ребенок получает стойкую приводящую разгибательную контрактуру (ограничение пассивных смещений в суставе) стопы, объясняющуюся врожденным недоразвитием, укорочение задних мышечно-связочных групп и сгибателей сухожилий.
Варусную деформацию нижних конечностей при врожденной двусторонней косолапости необходимо лечить как можно раньше, пока ткани грудного ребенка податливы, их можно удержать, растянуть, то есть привести в корригирующее состояние. Оперативная коррекция начинается, как только у ребенка зарубцовывается пупочная ранка.
После хирургического вмешательства нижние конечности начинают функционировать и нормально развиваться. Однако родителям малыша следует запастись огромным терпением, так как послеоперационное восстановление требует дальнейших действий и определенных усилий.
В течение некоторого времени малыш будет находиться в гипсовых лонгетах, а в дальнейшем в течение нескольких лет ребенок будет вынужден пользоваться корригирующими ночными супинаторами, ему будет необходимо проводить ежедневный массаж, специальную гимнастику.
Последствия врожденной косолапости до конца не устраняются. Прооперированный человек будет вынужден до конца своих дней носить ортопедическую обувь.
Лечебная реабилитация детей первого года жизни
Лечебная физическая культура (ЛФК) для детей с врожденной косолапостью показана с первых дней жизни на фоне общего ортопедического лечения. Именно в возрасте 7-10 дней удается эффективно воздействовать на связочно-мышечный аппарат маленького ребенка.
Комплексный подход ЛФК включает поэтапное воздействие корригирующих гипсовых повязок. Осуществляется так называемое лечение положением, которое подкрепляется специальным массажем. После снятия гипса массажист проводит гимнастику для стоп и голени, а затем заново фиксирует положение корригирующим лонгетом.
Комплекс массажных процедур должен обеспечивать полное расслабление мышц стопы и голени. С этой целью применяется поглаживание, вибрация, разминание, потряхивание мышц, растягивание сухожилий пяток.
После расслабляющего массажа происходит снижение мышечного тонуса, а массажист проводит следующий этап лечебной реабилитации – физическую гимнастику:
- Исходное положение ребенка – лежа на спине. Цель — устранить наружное приведение стопы. Рассматриваем работу массажиста с правой ногой. Голеностоп прижат левой рукой, при этом первый палец на наружной лодыжке, а второй – на внутренней, чтобы пятка малыша лежала на ладони массажиста. Охватив правой рукой стопу, первый палец — на наружном крае, согнутый второй палец массажиста — на тыльной стороне конечности, а третий палец — на внутренней поверхности, производим отведение стопы ребенка наружу. То же самое проделывается с левой.
- Исходное положение прежнее. Цель — устранение поворота стопы относительно продольной оси. Массажист охватывает правой рукой правую стопу ребенка, располагая первый палец на подошве, а прочие — на тыльной части. Второй рукой охватом пятки жестко фиксирует ее. Массаж выполняется надавливанием первого пальца снизу вверх наружной краевой части конечности малыша, а сверху вниз массаж работает на внутренний край.
- Исходное положение не меняется. Цель — устранение подошвенного сгибания. Правая рука массажиста прижимает левую голень ребенка к столу, упираясь первым и вторым пальцем в лодыжку. Левая рука массажиста движением ладони снизу вверх прижимает подошву стопы.
Такой комплекс лечебной физкультуры и массажа с повтором каждого движения 3-5 раз можно проводить самостоятельно.
Родителям достаточно пройти обучение у массажиста-инструктора ЛФК, чтобы заниматься с ребенком физкультурой в домашних условиях каждый день по пять занятий.
Другим эффективным лечебно-профилактическим воздействием станет плавание и водная гимнастика. Описанные массажные процедуры можно выполнять в ванне при температуре воды 36-37 ºС. Тёплая комфортная вода будет способствовать спастическому расслаблению мышц.
Плоская и плоско-вальгусная стопа
Существует не только врожденная варусная деформация стопы, но и вальгусная.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Плоскостопие – это ортопедическая разновидность деформационного поражения стопы с уплощением ее сводов. Сопровождается потерей амортизирующих функций, является распространенным видом деформации.
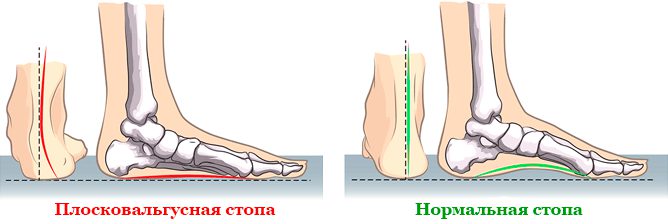
В ортопедии определяется несколько типов плоскостопия.
| Вид деформации | Причина и характеристика болезни |
| Врожденное плоскостопие | Клиническая патология связана с недоразвитием малоберцовой кости, амниотической перетяжки зародышевого мешка или порочного развития эмбриона |
| Рахитическое плоскостопие | Последствия рахита у детей младшего возраста. Следствие развития плоскостопия — размягчение костных тканей, ослабление мышечного и связочного аппарата. Стопа ребенка становится податливой под тяжестью собственного тела, своды ее опускаются, а передняя часть отводится наружу |
| Паралитическое плоскостопие | Результат детского спинномозгового паралича – полиомиелита. Степень выраженности зависит от количества пораженных — одной или двух — большеберцовых мышц |
| Травматическое плоскостопие | Деформация стопы из-за перелома предплюсны или неправильно сросшейся лодыжки |
| Статическое плоскостопие | Основная причина вальгусной деформации – это слабость мышечного тонуса |
Последний вид ортопедического заболевания — наиболее распространенный вид. Ранние симптомы статической формы деформации можно определить по быстрой утомляемости голеностопа, болям в области икроножных мышц при беге или ходьбе.
Такую вальгусную деформацию очень трудно лечить. Поэтому особое внимание — профилактике плоскостопия:
- подбирать удобную обувь;
- укреплять мышечную систему физкультурой, спортом;
- следить за осанкой;
- при первых признаках дискомфорта или боли в стопе обращаться к врачу-ортопеду.
Отличной профилактикой станут ходьба босиком по песку и траве, когда срабатывает так называемый рефлекс щажения, ежедневные солевые или хвойные ванны с погружением ног до колен в теплую (35-36 ºС) воду.
Лечебная физкультура для плоско-вальгусной стопы
Гимнастические занятия при деформации плоско-вальгусного типа позволят укрепить мышцы и костно-связочные группы голени и стопы, сформировать поддерживающий тонус продольного свода и скорректировать общее неправильное положение. Рассматриваемая ниже методика лечебных занятий предусматривает организацию следующих задач:
- лечение положением;
- массаж;
- физические упражнения.
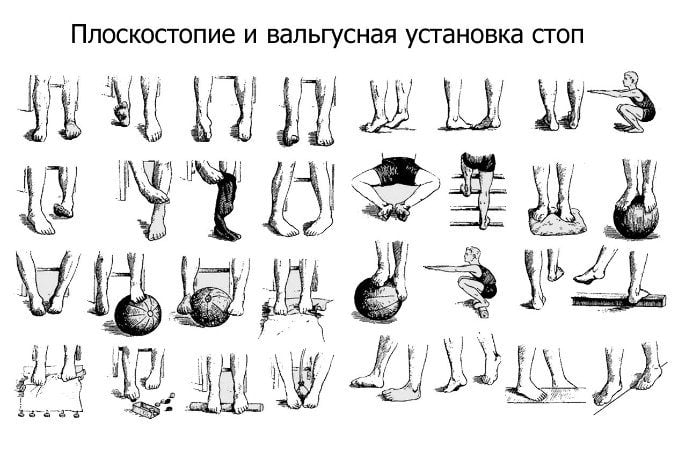
Лечение положением при ярко выраженной деформации свода стопы предусматривает придание ему более высокого положения. Для этого рекомендуются специальные ортопедические набойки на обувь с внутренней стороны подошвы высотой 2-5 мм, с уплощением к наружной стороне.
Будет правильным, если сочетать корригирующую обувь с обычными ботинками или туфлями, однако не следует ходить в мягкой или валяной обуви.
Массаж предназначен для улучшения супинаторных функций передних, внутренних групп пальцев ног, мышц голени и стоп. Наружные части опорных органов также нужно массажировать. Массажист производит растирающие, поглаживающие, вибрационные действия.
Физические упражнения необходимо выполнять плавно, медленно, следуя указаниям инструктора:
- Исходное положение – лежа на спине. Инструктор производит правой рукой сгибание и разгибание правой стопы, фиксируя жесткое положение в левом голеностопном суставе.
- Не меняя исходного положения, пациент самостоятельно плотно сводит и разводит ступни ног, делая это так, чтобы они касались друг друга.
- Пациент лежит на спине. Массажист правой рукой производит вращательно-поступательное движение правой стопы вправо/влево, придерживая левую голень в нижней ее трети. Аналогичная гимнастическая операция проводится с другой ногой.
- Когда в положении стоя или при ходьбе у пациента наблюдается отклонение переднего отдела стопы наружу, необходимо выполнить гимнастическую гиперкоррекцию. Инструктор ЛФК левой рукой жестко фиксирует левый голеностоп, а правой рукой охватывает передний отдел левой стопы таким образом, чтобы желоб ладони был снаружи, а пальцы находились на тыльной стороне. Цель — перевести передний отдел стопы вовнутрь.
Кроме упражнений с инструктором, можно самостоятельно производить активные движения. Например, сидя на стуле поднимать с пола пальцами ног мелкие предметы – карандаши, ручки и т. д.
Вывих в коленном суставе
Врожденная патология вывиха в коленном суставе и, как следствие, варусная деформация голени у детей – это довольно редко встречающееся ортопедическое заболевание.
По статистике, патология в 3 раза чаще определяется при односторонней деформации, чем при двустороннем О-образном искривлении нижних конечностей.
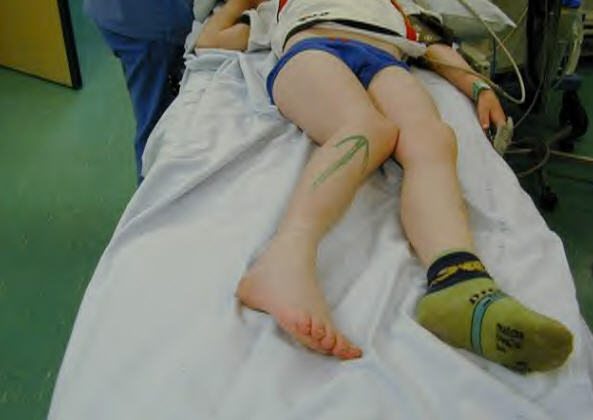
У девочек ортопедическая врожденная выраженность также встречается в 3 раза чаще, чем у мальчиков. Варусная деформация голени наблюдается при смещении проксимального конца большеберцовой кости вперед.
Причинами клинического состояния считают врожденную дистрофию или нарушение клеточного метаболизма в четырехглавой бедренной мышце в результате внутриутробного поражения костно-суставной структуры плода.
По версии некоторых медицинских экспертов, такая внутриутробная ситуация возникает из-за неправильного положения плода в материнском чреве, когда тазобедренные суставы согнуты, а коленные сочленения, наоборот, разогнуты.
Лечение коленного вывиха
При коленном врожденном вывихе и варусной деформации голени у детей лечение нужно проводить с момента появления младенца на свет. Детский ортопед предпринимает мануальную попытку вправления суставов закрытым способом.
Вначале проводится осевое вытяжение голени с усиленным разгибанием, а затем ортопед в обратном направлении вправляет верхний отдел голени давлением пальцев на мыщелки бедра. Вправленный сустав фиксируют гипсовым лонгетом под углом 90º.
В таком положении ребенку предстоит провести не менее одного месяца, затем врач назначает лечебно-профилактический курс гимнастических упражнений и мышечного массажа. В случае безуспешного мануального вправления назначается вертикальное вытяжение с введением релаксантов в мышцу.
Тракцию голени и вправление коленного вывиха следует производить немедленно, так как позднее сочленение концевых суставов будет осложнено.
При безуспешных попытках вправления мануальным методом или вытяжением удлинение прямой мышцы бедра и сгибателей (сухожилий) голени добиваются оперативным путем.
В случае оперативного реагирования на ортопедическую проблему прогноз на выздоровление — положительный. В противном случае человека ожидает неправильное анатомическое сращение с дальнейшим развитием артроза, ограничением полного объема движений опорно-двигательного аппарата.
Берегите себя, детей и будьте всегда здоровы!
Читайте также:


