Утренняя скованность при подагре
Суставный синдром — практически универсальное проявление ревматических заболеваний; его дифференциальный диагноз лежит в основе определения нозологической формы, а значит, служит обоснованием выбора терапевтического подхода.
Суставный синдром — практически универсальное проявление ревматических заболеваний; его дифференциальный диагноз лежит в основе определения нозологической формы, а значит, служит обоснованием выбора терапевтического подхода. В развернутых стадиях заболевания, когда налицо органические изменения органов и тканей, диагностическая проблема значительно упрощается. Серьезный анализ требуется в дебюте, часто представленном исключительно артралгиями.
Обследование больных, жалующихся на артралгии, имеет целью выявить, какие именно структуры костно-мышечной системы являются источником боли или дисфункции. Суставы состоят из поверхностей суставного хряща, кости, связок и синовиальной оболочки. Суставная щель не является незаполненным пространством, как это нам кажется при рассматривании рентгенограмм, а представлена суставным хрящом, прозрачным для рентгеновских лучей, следовательно, можно оценить степень деструкции хряща рентгенологически путем измерения расстояния между двумя костными поверхностями. Хрящ отличается от кости более эластичным составом, имеет меньший коэффициент трения и, что самое важное, не обладает восстановительными способностями кости. Следовательно, нужно рассматривать повреждение хряща как необратимый процесс.
Дефект или потеря хряща может происходить двумя путями:
- механическая абразия, как это бывает при остеоартрозе;
- эрозирование как следствие воспалительного синовита при ревматоидном артрите или других ревматических заболеваниях.
Синовия распространяется между костно-хрящевыми границами с обеих сторон, в норме она не покрывает суставный хрящ. Поверхность ее представлена одним или двумя слоями синовиоцитов, способных к морфологической адаптации, отражающей функцию, выполняемую клеткой в данный момент, — синтетическую либо фагоцитарную. Гистологическая картина начальной стадии воспалительного синовита сходна при большинстве заболеваний. Например, нельзя отличить анкилозирующий спондиллит от ревматоидного артрита при биопсии синовиальных оболочек. Только в некоторых ситуациях, например в случае туберкулезного артрита, диагноз может базироваться на данных биопсии.
С течением ревматоидного артрита процесс приобретает следующие характерные черты: развивается эрозивный синовит, разъедающий и хрящ и кость. Гипертрофированные в ходе воспалительного процесса синовиальные ворсины прикрепляются к смежному краю суставного хряща, наползая на его поверхность. Такая воспалительно измененная ткань замещает хрящ. Эта замещающая хрящ ткань известна как паннус и образована фиброзной тканью, инфильтрованной клетками хронического воспаления, включая тучные клетки. У края суставного хряща паннус замещает костную ткань, обусловливая возникновение эрозий, выявляемых при рентгенологическом исследовании. Паннус может также проникать через субхондральную костную пластинку и разрастаться в субхондральной кости.
Поскольку хрящ разрушается быстрее, на рентгенограмме прогрессирующий эрозивный синовит проявляется вначале как потеря хряща, затем как периартикулярная эрозия кости. Важно отметить, что персистирующий синовит препятствует образованию остеофитов по соседству с убывающей хрящевой тканью. Итак, рентгенологическими признаками хронического персистирующего синовита являются:
- утрата хряща;
- узурация кости, примыкающей к местам истончения хрящевых пластинок;
- отсутствие признаков остеофитов.
Дегенеративные заболевания суставов имеют совершенно другие характеристики.
- Отсутствие синовита. (Этим, кстати, объясняется низкая эффективность противовоспалительных препаратов при данном заболевании.)
- Дефект хряща локализуется в местах механических повреждений. Нередко наблюдается соседство практически нормального хряща с участками, где хрящ совершенно изношен.
- Появление остеофитов по соседству с участками хрящевых дефектов.
Только на поздних стадиях остеоартрозов болевой синдром может возникать и при нагрузке и в покое и нарушать ночной сон. Так как хрящ не обладает регенеративной способностью, однажды возникший симптомокомплекс имеет тенденцию к прогрессированию. Однако в случаях обычных бытовых нагрузок хрящ изнашивается очень постепенно и ухудшение нарастает исподволь, годами. Симптомы же синовита сохраняются в покое и лишь акцентируются при нагрузке.
Утренняя скованность, характерная для ревматоидного артрита, анкилозирующего спондилита и других системных заболеваний, продолжается обычно не менее двух часов. Этот симптом связывают с физиологическим падением уровня кортикостероидов в крови в предутренние часы и с аккумуляцией цитокинов из воспалительной жидкости во время сна. Утренняя скованность при остеоартрозах скоропреходяща, длится не более 20 минут и не совпадает с объективными симптомами. Длительность утренней скованности при системных ревматических заболеваниях находится в прямой зависимости от выраженности воспалительных реакций. Например, одним из важных критериев ремиссии ревматоидного артрита является полное исчезновение утренней скованности.
За исключением подагры, синовит представляет собой проявление системных заболеваний, у больных выявляются признаки генерализованного процесса. Остеопороз, напротив, формируется из-за местных механических воздействий и, естественно, не сопровождается системностью.
Остеоартроз поражает почти исключительно суставы, испытывающие весовую нагрузку, — тазобедренный, коленный, первый плюснефаланговый. Полиартроз, как правило, носит семейный характер и обусловлен генетической неполноценностью хряща и связочного аппарата. Появление же дефигураций в локтях, пястно-фаланговых, лучезапястных суставах следует рассматривать как проявление воспалительных реакций.
Как только дегенеративное поражение сустава начинает проявляться клинически, типичные его признаки можно обнаружить и на рентгенограмме. В то же время начальные стадии синовита рентгенонегативны. Узурация костей видна лишь при далеко зашедшем процессе. Дифференциально-диагностические характеристики суставного синдрома при остеоартрозе и системных синовитах представлены в таблице.
При многих системных заболеваниях диагноз становится очевидным только через несколько месяцев, когда формируется классический симптомокомплекс. На ранних стадиях всегда возникают значительные диагностические трудности. Однако существуют определенные характерные варианты дебютов:
- острый моноартрит,
- мигрирующий артрит,
- интермитирующий артрит,
- распространяющийся артрит.
Острый моноартрит чаще всего встречается при септических поражениях и синовитах, при микрокристаллических артритах. Оба диагноза верифицируются довольно легко с помощью диагностической пункции культуральным или кристаллогическим анализом синовиальной жидкости.
Интермитирующие вспышки артрита после продолжительного периода ремиссии встречаются при подагре, спондилите, псориатическом артрите и артритах, связанных с кишечной инфекцией.
Наиболее неспецифичен распространяющийся артрит: в этом случае при сохраняющемся воспалении в первоначально пораженном суставе в процесс вовлекаются все новые суставы.
При постановке диагноза очень важно учитывать данные семейного анамнеза, например сведения о наличии в семье узелков Гебердена, подагры, спондилита, СКВ, гемохроматоза.
При физикальном обследовании суставов необходимо принимать во внимание три параметра: болезненность (чувствительность), припухлость, подвижность. Для синовитов характерна болезненность (чувствительность) на всем протяжении сустава. Если боль локализуется лишь в определенном участке (точке) сустава, следует думать о местной, локальной причине ее возникновения, такой как бурсит, тендовагинит или перелом. Костная крепитация и образование остеофитов есть кардинальная черта дегенеративного заболевания суставов. Тогда как выпот и утолщение синовии типичны для синовита. Важно помнить, что припухание мягких тканей не обнаруживается при физикальном обследовании осевых суставов и редко выявляется в проксимальных суставах, таких как плечевой или бедренный. В дополнение к протоколу изучения амплитуды движения можно отметить, есть ли значительная разница между пассивным и активным объемом движения. Такая разница указывает на то, что поражение связано с мышечной слабостью, разрывом сухожилия или неврологической патологией, но не с костной блокадой.
Анализ вовлечения в процесс конкретного сустава может быть очень важен, так как некоторые суставы никогда не поражаются при определенных заболеваниях и, наоборот, для многих нозологий есть типичные локализации.
Височно-нижнечелюстной сустав, например, часто вовлекается в процесс при ревматоидном артрите, но никогда не поражается при подагре. Шейный отдел позвоночника часто бывает поражен при РА, спондиллоартрите и остеоартрозах, но никогда при гонококковом артрите или подагре. Суставы гортани поражаются в трети всех случаев ревматоидного артрита и крайне редко при других типах воспалительных поражений суставов. Характерные симптомы воспаления суставов гортани — боли в горле, локализованные в области гортани и сопровождающиеся изменением голоса. Оба признака могут быть выражены только в течение нескольких часов утром. Синовиты обычно развиваются в ненагруженных весом суставах верхних конечностей, тогда как остеопороз не наблюдается в локтевых, метакарпальных или лучезапястных суставах. Спондилит, как правило, прогрессирует с сакроилеального сустава вверх по позвоночнику, локализация поражения которого может быть различной. Ревматоидный артрит, в свою очередь, поражает только шейный отдел и не вызывает болей в пояснице.
Было замечено, что некоторые суставы никогда не поражаются в дебюте ревматоидного артрита. Это так называемые суставные исключения — дистальные межфаланговые, пястнофаланговый сустав большого пальца, проксимальный межфаланговый пятого пальца кисти.
Изучение области олекранона часто бывает очень плодотворным при оценке ревматических заболеваний, так как здесь чаще всего локализуются ревматоидные узелки, подагрические тофи или псориатические бляшки. Ревматоидные узелки часто также располагаются в области подвздошных костей, на ушах, вдоль позвоночника и при физикальном обследовании могут быть неотличимы от тофи. Однако ревматоидные узелки могут определяться уже на ранних этапах заболевания, весьма характерны для первоначальной вспышки и имеют обыкновение уменьшаться в размерах с течением времени. Тофусы же нередко возникают раньше чем через несколько лет после того, как пациенту поставлен клинически явный диагноз. Иногда для проведения специфической диагностики требуется биопсия узелка или аспирация содержимого тофуса для идентификации кристаллов. Подагра четко диагностируется при выявлении кристаллов мочевой кислоты в синовиальной жидкости, аспирированной из воспаленного сустава. Уровень мочевой кислоты в сыворотке может указать лишь на предрасположенность к подагре.
При проведении рентгенологического исследования следует помнить, что: 1) остеопороз неспецифичен и часто является следствием неподвижности, связанной с болью; 2) сужение суставной щели свидетельствует о потере хряща; 3) новые костные разрастания указывают на остеосклероз, являются признаком остеофитов и отсутствия синовита; 4) отек мягких тканей лучше всего диагностируется при физикальном обследовании.
Важно помнить, что рентгенологическое исследование демонстрирует состояние костей, а не хряща или синовиальной оболочки и, так как разрушение хряща требует времени, обычно рентгенологическая картина отстает от клинической на несколько недель. Более специфическая информация появляется через три-четыре года, когда возникает эрозирование (узурация) суставного хряща грануляционной соединительной тканью — паннусом.
Наиболее информативным лабораторным тестом при ревматоидном артрите является латекс-тест, направленный на выявление ревматоидного фактора.
Какова диагностическая ценность латекс-теста?
Примерно у 5% здоровых молодых людей и у 15% пожилых латекс-тест положителен. Так как ревматоидным артритом заболевает примерно 1% населения, можно констатировать, что только 15-20% людей из числа серопозитивных страдают ревматоидным артритом. Только 85% больных с установленным диагнозом серопозитивны. Таким образом, очевидно, что латекс-тест не подтверждает и не исключает наличия заболевания. Латекс-тест также часто положителен при других системных заболеваниях соединительной ткани, а также при некоторых хронических воспалениях, таких как туберкулез, подагра, бактериальный эндокардит.
Выявленный однажды положительный титр ревматоидного фактора сохраняется в течение всего заболевания. Следовательно, нет особенной нужды в повторных исследованиях у больных с очевидным ревматоидным артритом. Однако на начальных этапах серологические тесты бывают, как правило, отрицательными, и становятся положительными по мере развития заболевания.
Данная реакция имеет прогностическое значение. В целом у серопозитивных больных процесс течет неблагоприятно, часто вовлекаются подкожные ревматоидные узелки. Следует отметить, что выявляемость ревматоидного фактора увеличивается с возрастом. Вообще классический дебют заболевания, проявляющийся типичным симптомокомплексом, высоким титром ревматоидного фактора свойствен больным 55-65 лет. У данной группы больных процесс быстро прогрессирует, рано развивается эрозирование суставных поверхностей.
Отрицательные результаты исследования ревматоидного фактора при длительном наблюдении тяжело болеющего пациента заставляют искать другое заболевание, протекающее с ревматоидоподобным суставным синдромом.
Отсутствие адекватного процесса выведения мочевой кислоты приводит к отложению солей (уратов) на суставах. Это становится причиной воспаления, болезненных ощущений и деформации пораженного участка, поскольку мочевая кислота действует разрушающе на гиалиновый хрящ и расположенные поблизости ткани.
Так как болезнь вызывается избытком пуринов, которые поступают в организм с определенной пищей, в лечении используется специальная диета при подагрическом артрите. Рассмотрим основные причины, симптомы и лечение болезни.
Общие сведения
Как правило, первоочередной жертвой подагрического артрита становятся мелкие суставы пальцев ног. С крупных голеностопных или коленных суставов болезнь начинается значительно реже. Подагра поражает также руки, в том числе локтевой сустав. Молодые люди страдают данной патологией очень редко. Вообще подагра является мужской болезнью, что связано с особенностями гормонального фона, поэтому женщины сталкиваются с этой проблемой намного реже, да и то после климакса.

Для описываемой болезни характерно впадение в спячку с периодическими проявлениями в виде интенсивных вспышек. В этот период больные суставы воспаляются, боль не дает пациенту спокойно жить, особенно мучительны приступы ночью.
Медленно прогрессирующее заболевание постепенно вовлекает в воспалительный процесс только мелкие сочленения, не затрагивая крупные суставы. Проявления в виде системных реакций наблюдаются редко. Страдают не только суставы, но и почки, поскольку в них образуются уратные камни.
Подагру нельзя оставлять без внимания, поскольку в медицинской практике бывали случаи, когда заболевание протекало крайне тяжело, давало выраженную интоксикацию и массивные разрушительные процессы одновременно в нескольких крупных сочленениях. Такое бывает редко, но заблаговременно предсказать течение болезни очень сложно, поэтому не стоит экспериментировать. Подагрический артрит не уйдет сам, а сделает все для того, чтобы разрушить сустав. Это приводит к инвалидности, поэтому с лечением подагрического артрита голеностопного сустава медлить не стоит.

Симптомы и периоды развития болезни
Подагра поражает мочевыделительную и опорно-двигательную системы организма человека. В начальной стадии боли нерегулярны, проявляются до 3 раз в месяц. Сустав опухает, кожа на нем приобретает багровый оттенок, становится горячей на ощупь. Если это случилось впервые, то, скорее всего, через 4 дня уже все пройдет. Это не значит, что ушла и сама болезнь, поскольку разрушение сустава продолжается. Со временем такие проявления беспокоят пациента все чаще, а шишка становится постоянной.
Выделяют такие этапы заболевания:
- Латентный: явная симптоматика отсутствует, поэтому определить болезнь можно лишь по увеличенному объему мочевой кислоты в крови.
- Острый: симптомы острого периода выражены ярче, приступы намного интенсивнее и болезненнее.
- Хронический: болезнь присутствует постоянно, однако между приступами наблюдаются долгосрочные промежутки покоя.
Формирование острого подагрического артрита происходит не за один день, для этого требуются годы. Когда иммунная система начинает реагировать на скопление уратов, направляя лейкоциты в соответствующую зону для борьбы с инородным веществом, проявляются симптомы подагрического артрита. Недуг характеризуется стремительно нарастающими болезненными ощущениями. Наблюдаются припухлость сустава и покраснение кожи, лихорадка. В легких случаях болезненный синдром варьируется от суток до недели. Боль приходит неожиданно и так же неожиданно уходит, наступает период ремиссии.

Постепенно болезнь прогрессирует, принимая новую форму. Интервалы между обострениями варьируются в широких диапазонах, но проявляющиеся обострения подагры переносить тяжелее, поскольку боли усиливаются, особенно по ночам. Патология затрагивает соседние хрящи, расположенные рядом ткани и суставную сумку. Прогрессирующий артрит демонстрирует мигрирующий характер. Пациенты жалуются на повышенную температуру, слабость. Тофусы могут быть единичными и безболезненными.
Обычно по утрам пациент чувствует хруст при движении и скованность хряща. Сустав становится тугоподвижным, ярко выражена его деформация. Периоды ремиссии сокращаются, а симптомы, которые проявляет подагрический полиартрит, становятся более выраженными и мучительными.

Признаки хронической подагры
К ним относятся:
- множественные тофусы;
- почечная недостаточность;
- мочекаменная болезнь.
В третьем периоде тофусы можно увидеть не только на стопах, но и на кистях, коленях, локтях, иногда шишки поражают даже ушные раковины. Кожа на шишках может изъязвляться, из них может выделяться белая плотная масса. Постепенно суставной хрящ разрушается, а вместо него образуется полость, заполненная солевыми кристаллами. Рентгенологические проявления характеризуются увеличением суставного пространства, множественными кистами, эрозией костной ткани. Со временем пораженная конечность теряет способность к нормальной активности.
Причины появления болезни
Существует ряд факторов, которые запускают механизм развития болезни. Основной причиной служит нарушение процессов выведения мочевой кислоты, вследствие чего ураты откладываются на суставах. Катализатором патологического процесса может стать наследственная предрасположенность, чрезмерная увлеченность мясными, копчеными, солеными продуктами, гормональные отклонения, заболевания сердца, сосудов и почек. Обычно от подагры страдают ноги, поэтому пациенты приходят на прием к врачу с жалобой на подагрический артрит голеностопного сустава.
Методы лечения
Подагрический полиартрит требует комплексного подхода в лечении, поскольку одной только диеты или медикаментозных препаратов недостаточно. Устойчивый эффект дают вспомогательные методы, в том числе облучение суставов стоп и других пораженных участков ультрафиолетовыми лучами, применение специальной физкультуры, мягкого массажа.
Очень важно придерживаться определенного рациона питания при подагрическом артрите, чтобы снизить уровень мочевой кислоты.
Подагрические симптомы усиливаются, если пациент принимает аспирин и другие салицилаты, поэтому врач обязательно спросит, какое лекарство на данный момент принимает пациент. Салицилаты ухудшают действие препаратов от подагры и задерживают мочевую кислоту в организме. Лечебная терапия будет подбираться таким образом, чтобы не усугубить сопутствующие заболевания.


При подагрическом артрите лечение средствами домашнего производства может на время избавить от неприятных симптомов. Чаще всего используются:
- компрессы;
- травяные ванны;
- настои.
Некоторые пациенты делают йодную сетку, которая снимает воспаление и боль. Другие предпочитают смесь из 4-х мелко натертых лимонов, 3-х головок чеснока, все это заливается водой и настаивается в течение суток. Употреблять по 50 мл ежедневно.

Рецепты настоев от подагры:
- Опустите в триста миллилитров кипящей жидкости 10 стручков горького перца, через 10 минут выключите огонь и поставьте настаиваться, через 5 часов добавьте 300 мл меда. Принимать по чайной ложке дважды в день.
- Залейте 20 г высушенных анютиных глазок 200 мл воды и томите на водяной бане четверть часа, настаивать приблизительно час, затем процедить и добавить немного кипяченой воды, чтобы получить ровно 200 мл жидкости, которую следует принимать трижды в день по столовой ложке.
- Отмерьте столовой ложкой измельченный чистотел, залейте 200 мл кипятка, оставьте настаиваться в теплом месте. Процедите и принимайте трижды в день по 2-3 столовых ложки. Свежим чистотелом можно протирать больные участки.
Лечение подагрического артрита народными средствами предполагает использование натурального 6 %-го яблочного уксуса. Смочите салфетку в уксусе, затем приложите ее к больному месту и завяжите целлофаном. Компресс оставьте на ночь, он поможет вымыть кристаллы уратов из пораженного сустава.
Если вы решили применять народное средство вместе с медикаментами, лечащий врач должен быть в курсе.
Возможно, какое-то лекарство будет конфликтовать с самодельными препаратами. Народные средства будут действенны лишь в случае систематического применения и соблюдения правильной дозировки.

Лучшая таблетка – вегетарианство, поскольку избыток мочевой кислоты образуется вследствие значительного поступления в организм пуринов, содержащихся в основном в мясе. Также источниками является жирная рыба, шоколад, крепкий чай, кофе, пиво. Диетический стол предполагает употребление низкокалорийных блюд, приготовленных отварным или паровым способом. Если пациент не может отказаться от мяса, то рекомендуются такие сорта, как индейка, кролик, курица, утка. При варке бульон поглощает половину пуринов, поэтому он противопоказан к употреблению подагрикам.

Пациентам необходимо придерживаться шестой диеты при подагрическом артрите, рекомендация ревматологов предполагает большое количество питья, отсутствие в рационе острой, соленой, консервированной, копченой пищи. Животные жиры должны поступать в организм в ограниченном количестве. Нельзя употреблять алкоголь. Мясо можно по 150 г 2-3 раза в неделю, но ни в коем случае не свинину, говядину, печень, почки и другие субпродукты. Рыбу в отварном виде до 2 раза в неделю тоже не более 150 г.
Даже растительная пища полезна далеко не вся: следует исключить любые бобовые, цветную капусту, шпинат, ревень, щавель. Чай и кофе можно только некрепкие. При подагрическом артрите диета позволяет есть любые каши, даже на молоке, макароны. Допустимы сладости, кроме шоколада и тех случаев, когда больной страдает ожирением, в этом случае количество простых углеводов должно быть сведено к минимуму.
Диетотерапия поможет не только снизить содержание мочевой кислоты в организме, но и облегчит работу почкам, что благоприятно отразится на организме в целом и позволит быстрее избавиться от подагры.
Одним из симптомов заболевания суставов является такой феномен, как скованность в них по утрам. Такая проблема подвижности суставов вызывает как практические, так и психологические сложности у больного. Ведь затруднения в совершении элементарных действий (чистка зубов, расчесывание и др.) совсем не улучшают настроение в самом начале дня.

Что это такое?
Продолжительность утренней скованности зависит от причины, вызвавшей суставное поражение. Считается, что длительность и выраженность утренней скованности в суставах отражает степень местного воспаления.
Чаще всего скованность возникает в одном или сразу нескольких суставах конечностей, реже – в позвоночнике.
Когда встречается скованность в суставах?

Утренняя скованность суставов является всего лишь одним из симптомов какой-то болезни. Она может встречаться при следующих заболеваниях или состояниях:
- Ревматоидный артрит.
- Артрит, как одно из проявлений другого заболевания — ревматизма, псориаза и др.
- Реактивный артрит.
- Болезнь Бехтерева.
- Остеоартроз (остеоартрит) различной локализации и другие.
Ниже мы кратко рассмотрим основные проявления этих болезней. Более подробную информацию о том или ином заболевании можно получить в соответствующем разделе нашего сайта.
Разумеется, точную причину такого состояния должен устанавливать только врач.
Причина возникновения этого заболевания пока еще неизвестна. Установлено, что поражение суставов и другие внесуставные проявления при этой болезни имеют аутоиммунное происхождение.
Распространенность этого заболевания среди населения – примерно 2%. Чаще болеют мужчины. Возрастной пик начала заболевания – 30–55 лет.
Болезнь может начаться остро или постепенно. Характерно поражение сразу нескольких мелких суставов пальцев рук и/или ног (полиартрит). Иногда задействуются и крупные суставы – плечевые, коленные. Течение болезни:
- В начале заболевания характерны боль различной интенсивности в пораженных суставах, утренняя скованность в них. Затруднения в совершении движений при ревматоидном артрите продолжается не менее часа. Наблюдается мышечная слабость, что проявляется, например, уменьшением силы сжатия кисти. Кожа над пораженной областью остается без изменений.
- С прогрессированием болезни развивается характерная деформация пораженных суставов с глубокими нарушениями их функций.
- Ревматоидный артрит обычно сопровождается и общими проявлениями: повышением температуры тела, прогрессирующей слабостью, похудением. При этом заболевании часто поражаются другие органы и системы: сердце, легкие, кожа, нервная система и др.
Основывается на специфических клинических симптомах и результатах дополнительных исследований. Помимо общеклинических анализов, большую роль в выявлении ревматоидного артрита играют специфические иммунологические исследования.
К ним относятся: определение ревматоидного фактора (РФ) и титра антител к циклическому цитруллин-содержащему пептиду — АЦЦП или анти-ЦЦП.
Дополнительные методы исследования (рентгенография, КТ, МРТ и др.) позволяют выявить степень поражения суставов и других органов.
Лечение ревматоидного артрита – процесс длительный. Применяются как лекарственные, так и немедикаментозные средства. Из лекарственных препаратов широкое применение нашли:
- Нестероидные противовоспалительные средства.
- Глюкокортикоиды.
- Базисные (или болезнь-модифицирующие) противоревматические препараты.
- Препараты для лечения сопутствующих симптомов – поражения сердца, легких, анемии и др.
Немедикаментозные методы – ЛФК, физиотерапия, диета и т. д., являются вспомогательными и применяются совместно с лекарственной терапией.
Такие воспаления суставов (артриты) не являются самостоятельной нозологической единицей. Они выступают в качестве одного из симптомов какого-то другого заболевания. Очень часто суставной синдром, при котором присутствует скованность суставов по утрам, встречается при псориазе, ревматизме, системной красной волчанке и некоторых других болезнях.

Суставной синдром встречается приблизительно у 6% заболевших псориазом. Он возникает совместно с кожными проявлениями, но иногда и предшествует им. При псориазе бывает поражение как крупных, так и мелких суставов конечностей и, как правило, асимметричное.
Диагностика болезни обычно не представляет трудностей. Лечение суставного синдрома проводится совместно с терапией основного заболевания.
Представляет собой системное заболевание, обусловленное патологическим влиянием бета-гемолитического стрептококка группы А. Именно поэтому прослеживается прямая связь возникновения ревматизма с перенесенной ранее стрептококковой инфекцией глоточной области – острой ангиной, фарингитом, хроническим тонзиллитом.
Поражение суставов при ревматизме имеет несколько характерных признаков:
Помимо суставного синдрома, при ревматизме часто поражается сердце с образованием пороков. Диагностика и лечение ревматического артрита проводится совместно с основным заболеванием.
Развивается в качестве реакции на проникновение инфекции в организм. Наиболее часто к появлению реактивного артрита приводит инфекция мочеполовой системы (гонококки, хламидии, уреаплазма) и желудочно-кишечного тракта. Типичным проявлением реактивного артрита является синдром Рейтера.

Появляется в ответ на инфицирование возбудителями болезней мочеполовой сферы, чаще всего – хламидиями и гонококками. Характерной для синдрома Рейтера является триада симптомов:
- Воспаление слизистой оболочки глаз – конъюнктивит.
- Суставной синдром.
- Поражение мочеполовых органов – уретрит, а также цервицит (воспаление шейки матки) у женщин.
При суставном синдроме чаще всего поражается несколько суставов на нижних конечностях – как мелких, так и крупных. Воспаление суставов асимметричное, сопровождается болью и припуханием их. Утренняя скованность непродолжительная, иногда может отсутствовать. Часто в патологический процесс вовлекаются мелкие суставы стопы с воспалением их сухожилий (тендиниты) и суставных сумок – бурситы.
Комплексное лечение инфекции мочеполовой сферы является решающим в терапии реактивного артрита.
Иначе это заболевание называется – анкилозирующий спондилоартрит. Представляет собой хроническое воспаление суставов с преимущественным поражением позвоночного столба. Чаще болеют молодые мужчины. Заболевание имеет генетическую предрасположенность.
При болезни Бехтерева обязательным симптомом является поражение позвоночника, чаще всего в пояснично-крестцовом его отделе.
Часто параллельно с этим наблюдается вовлечение в воспалительный процесс крупных или мелких суставов конечностей.
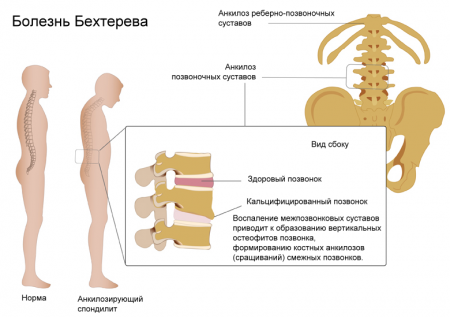
Характерными симптомами являются интенсивные боли в пояснично-крестцовом отделе и скованность движений в той же области. Скованность возникает в покое и во второй половине ночи, ближе к утру. Длится обычно несколько часов, для уменьшения ее интенсивности иногда необходимо выполнять специальные упражнения.
По мере дальнейшего прогрессирования болезни возникает тугоподвижность позвоночника, резко уменьшается способность поворачиваться в стороны и наклоняться. Мышцы спины напряжены, впоследствии возникает их атрофия – уменьшение силы и размера.
При анкилозе – сращении межпозвоночных суставов, возникает сутулость и резкое уменьшение роста больного. При болезни Бехтерева часто поражаются сердце, глаза и почки.
В крови больных определяется специфический антиген В 27 системы HLA (HLA-B27). Изменения в суставах определяются методами МРТ и рентгенографии.
Специфического лечения нет. Проводится симптоматическое лечение, направленное на уменьшение интенсивности болевого синдрома и воспалительных явлений.
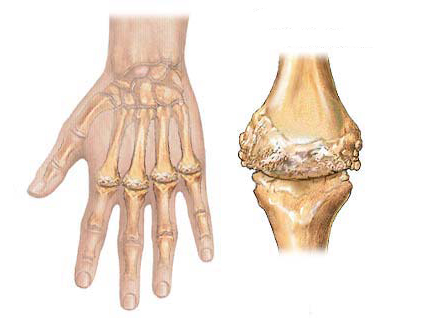
При остеоартрозе первично происходит поражение суставного хряща. По мере его разрушения возникают различные проявления этого заболевания. В патологический процесс при остеоартрозе могут вовлекаться любые суставы.
Однако, чаще всего остеоартроз возникает в тех сочленениях, которые несут наибольшую физическую нагрузку, то есть подвергаются большей травматизации. Это – тазобедренные, коленные, плечевые.
Заболевание является достаточно распространенным – в зависимости от региона проживания им поражено 20–40% населения Земли. Чаще болеют пожилые люди, преимущественно женщины.
Помимо боли, характерно возникновение скованности движений по утрам. Она, как правило, непродолжительная – до 20–30 минут. По мере совершения движений пораженной конечностью скованность исчезает.
С прогрессированием заболевания также появляется хруст в суставе, патологическая подвижность или резкое ограничение движений в нем. Все эти изменения со временем могут привести к инвалидности.
Главным методом диагностики остеоартроза является рентгенологический. При этом имеется несколько характерных признаков заболевания: сужение суставной щели, остеофиты (костные разрастания), уплотнение костной ткани и др. Иногда требуется проведение КТ или МРТ.
Терапия остеоартроза является комплексной. Включает в себя охранительный режим, прием лекарственных препаратов и немедикаментозные методы лечения.
Необходимо снизить нагрузку на пораженный сустав. Для этого применяются различные бандажи, ортезы и т. д.
Лекарственная терапия направлена на уменьшение интенсивности боли и воспаления. Также назначаются препараты, улучшающие кровоснабжение пораженного сустава и хряща. Широко применяется физиотерапия, ЛФК, массаж, лечение в специализированных санаториях.
Как мы видим, скованность в суставах по утрам является проявлением достаточно большого спектра болезней суставов. Но не следует забывать, что окончательную диагностику этого патологического состояния должен проводить только врач.
Читайте также:


