У меня красные пятна на коленных суставах
Если вдруг появились красные пятна на коленях, то на это могут быть различные причины, некоторые из них не представляют угрозы для здоровья, а некоторые – это повод для срочного визита к доктору.
- Покраснения, связанные с заболеваниями
- Варикоз
- Гемангиома
- Сахарный диабет
- Недостаток витаминов
- Гельминтоз
- Псориаз
- Грибок
- Лишай
- Розовый лишай
- Красный плоский лишай
- Гормональные нарушения
Покраснения, связанные с заболеваниями
Чаще всего гиперемия – это простое раздражение кожи как реакция на внешние факторы, реакция на неправильно подобранное средство по уходу за телом или на синтетическую ткан. Такие предпосылки легко выявить, и устранить раздражитель не составит труда. Кроме того, есть ряд болезней, при которых появляются пятна на коленках и синяки. И в этой теме нужно разобраться подробнее.
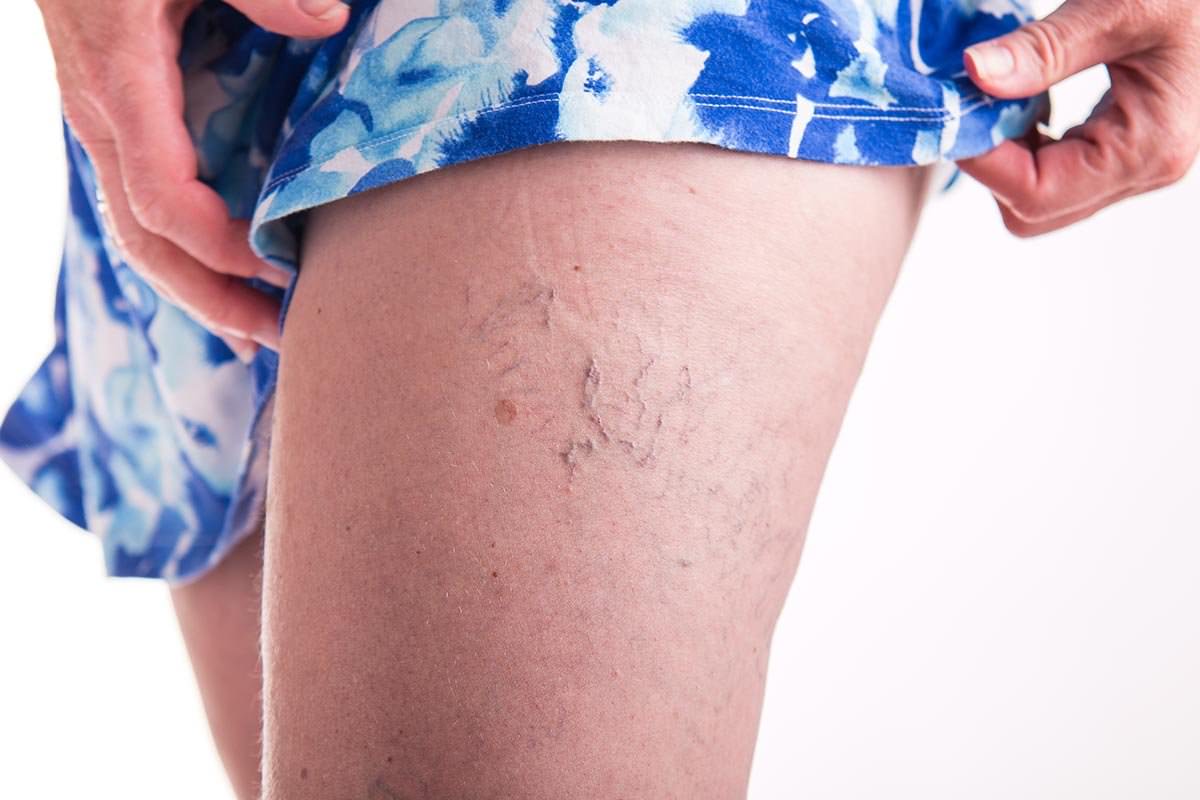
Вопреки распространенному мнению, варикозное расширение вен встречается у мужчин практически так же часто, как у женщин. Возникновение красных пятен и синяков в области колена часто является начальной стадией варикоза. Кроме этого, пятна могут сопровождаться болью и тяжестью в ногах.
Важно! Ни в коем случае нельзя пускать на самотек это заболевание, поскольку на поздних стадиях варикоза могут возникнуть такие болезни, как тромбофлебит и флеботромбоз. Кроме того, на поздних стадиях варикоза могут появиться незаживающие трофические язвы.
Возникшее без причин красное пятно на колене может оказаться гемангиомой – это вид доброкачественной опухоли, при которой происходит сплетение кровеносных сосудов. Гемангиома похожа на красную родинку, не причиняет дискомфорта, а какие-либо сопутствующие симптомы отсутствуют. Заболевание может появиться на локтях и коленях и у взрослого, и у ребенка.
Особой опасности гемангиома не представляет и удаляется хирургическим путем.
На начальных стадиях сахарного диабета появление красных пятен на теле – довольно распространенное явление. Как правило, они возникают симметрично на правом и левом колене или на ногах ниже колен. Их появлению сопутствует сильный зуд и шелушение.
У диабетиков, имеющих нарушения работе иммунной системы, пятна могут быть коричневыми, появляются на локтяхю Также часто темные пятна и синяки появляются на ногах у тех, у кого сахарный диабет сочетается с избыточным весом.
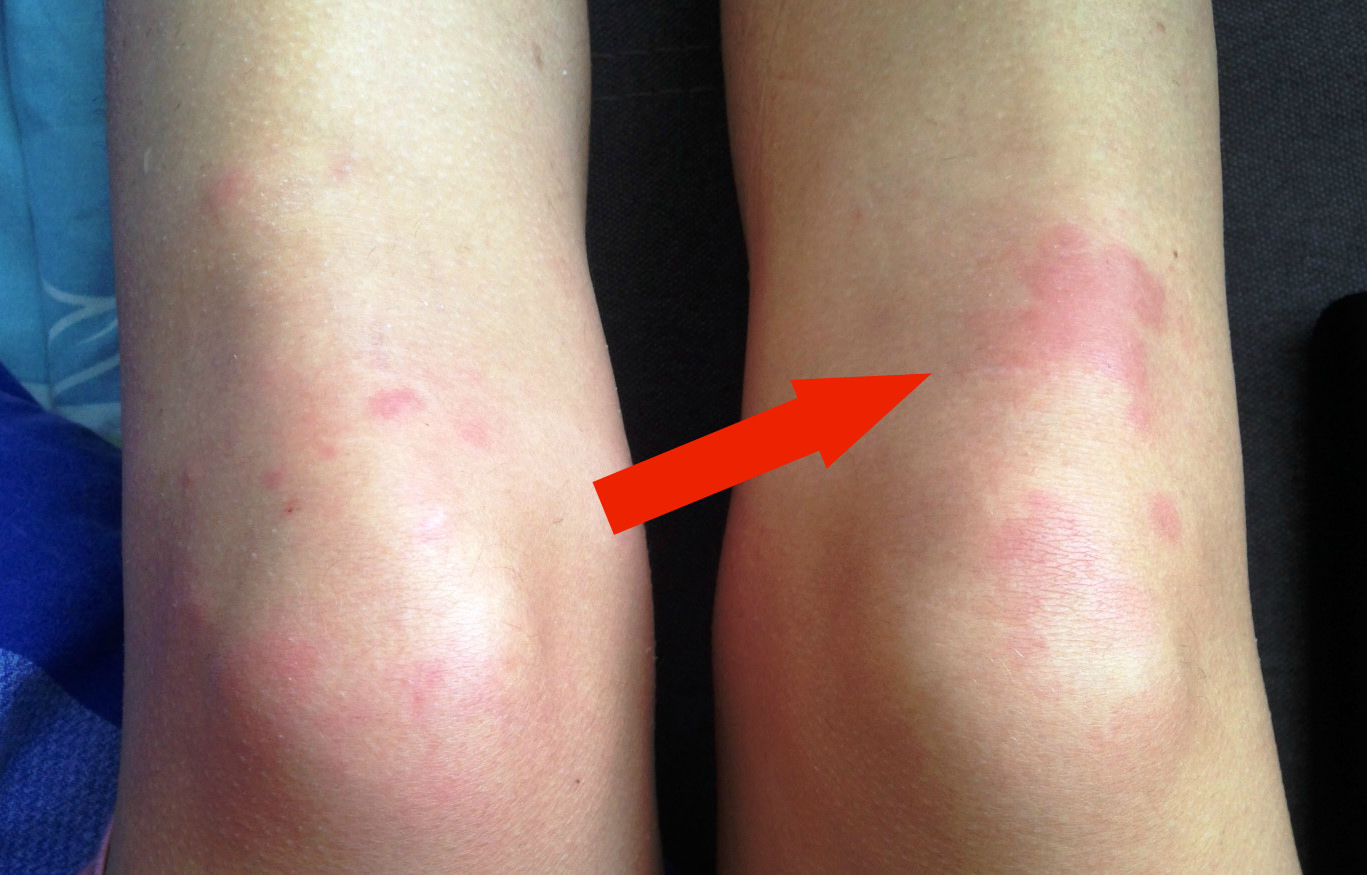
Темные пятна на коленях без видимой причины могут свидетельствовать о недостатке в организме человека витамина С. Чаще всего, они имеют фиолетовый оттенок и напоминают синяки. Гематомы исчезают при правильном лечении, которое в этом случае заключается в корректировании рациона и насыщения его нужными продуктами.
Для справки! Лидеры среди продуктов по содержанию витамина С – шиповник и сладкий перец (красный, зеленый). За ними следуют облепиха и черная смородина.
Немногие знают, что при наличии в желудочно-кишечном тракте таких паразитов как глисты, лямблии или другие, симптомы их деятельности часто проявляются на коже: возникает шелушение, пятна различного характера. Они могут быть разного цвета (белые, красные), пятна бывают горячими на ощупь или нет. Как правило, присутствуют и другие симптомы:
- угри, прыщи на лице;
- хрупкие ногти;
- проблемы со стулом и вздутие живота;
- тошнота;
- повышенная утомляемость.
Присутствие гельминтов в организме чревато многими серьезными заболеваниями, поэтому при положительном анализе рекомендуется немедленно начать лечение.
Также рекомендуется прочесть другую статью о ходьбе на коленях и насколько это полезно.
Пятна на коже – неизменный спутник большинства кожных заболеваний, таких как, например, псориаз. Поражает он чаще всего следующие части тела:
- колени;
- локти;
- ягодицы.
Внешне он представляет собой красные, розовые или светло-серые пятна с белыми чешуйками. От других кожных заболеваний псориаз можно отличить, соскоблив пару чешуек – в этом случае пятна станут глянцевыми и покроются мельчайшими капельками крови. Псориаз не заразен, но плохо поддается лечению.
Если пятно на колене или локте зудит и шелушится, вполне вероятно, что это микоз, или грибок. Такое розовое или белое пятно, скорее всего, будет иметь четкий ободок.
Грибок заразен и передается как через прямой контакт с человеком, так и через бытовые предметы. В группе риска находятся те, кто посещает общественные бани и бассейны, а также люди с пониженным иммунитетом. В случае обнаружения грибка на колене нужно максимально изолировать очаг заражения, отдельно спать, носить брюки и так далее.
Грибки отличаются живучестью, однако при своевременно начатой терапии они хорошо поддаются лечению.
Красные, розовые или белые пятна могут быть симптомами определенного типа. Стригущий лишай является грибковым заболеванием и очень заразен. Его пятна сухие, круглые и постепенно увеличиваются в размере. Стригущий лишай всегда характеризуется сильным зудом. Лечится он специальными мазями и кремами.
Считается, что на появление розового лишая влияют такие факторы, как:
- перенесенное ОРЗ;
- стресс;
- расстройство кишечника.
Незадолго до появления высыпаний могут наблюдаться головная боль и недомогание. Иногда возникает боль в суставах. Сначала появляется одно розовое или белое пятно, а через 7-14 дней – множественные высыпания розового цвета, шелушащиеся и иногда зудящие.
Для справки! Розовый лишай не заразен, и лечить его не обязательно: через полтора-два месяца пятна проходят сами.
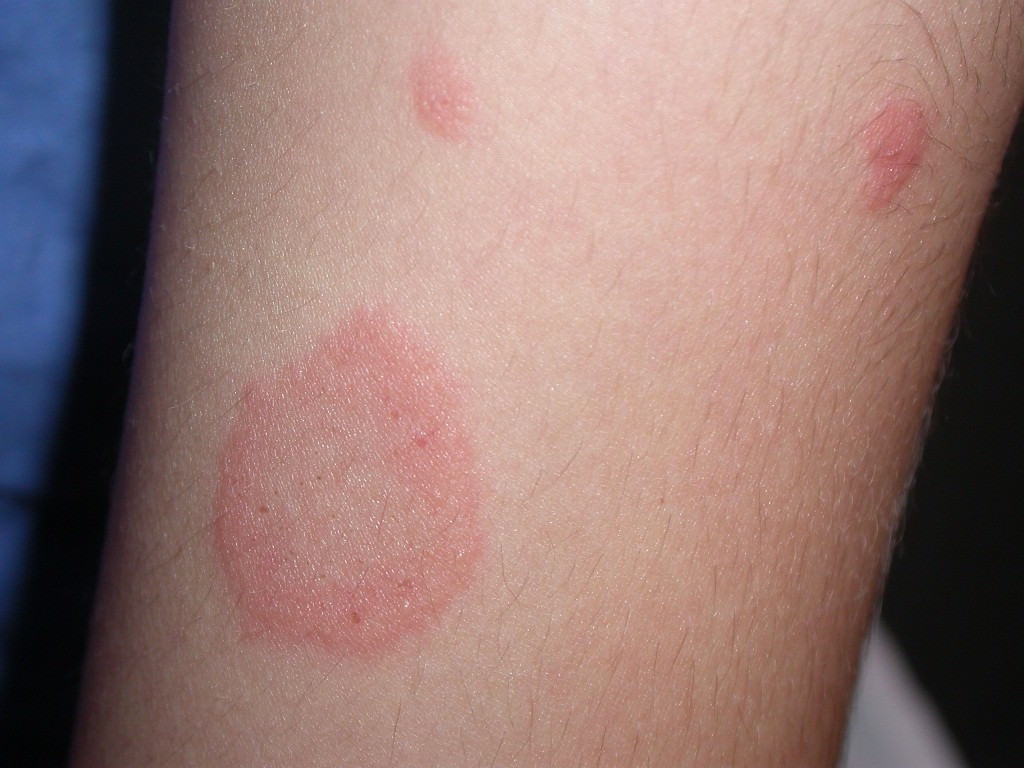
Его пятнышки имеют темный оттенок с фиолетовым отливом и похожи на мелкие блестящие узелки, при этом присутствует ярко выраженный зуд. Красный плоский лишай появляется чаще всего при расстройствах нервной системы и слабом иммунитете. Спровоцировать появление пятнышек могут и некоторые хронические заболевания. Для уменьшения зуда назначают противоаллергические средства. Кроме этого, врач может назначить витамины, успокоительные средства, в редких случаях – антибиотики.
Гормональные нарушения
Красные пятна, от крошечных до крупных, могут появиться на коленях и других суставах из-за гормонального дисбаланса. Вероятнее всего, в этом случае наличие пятен будет сопровождаться и другими признаками расстройства гормонального фона:
- ухудшением состояния волос и ногтей;
- нарушением сна;
- резким увеличением массы тела.
Откуда у ребенка сыпь на локтях? Узнайте в другой статье.
Самолечение при этом исключено, подбор лекарственных препаратов должен осуществлять врач-эндокринолог.
Красные пятна на коленях и синяки – всегда лишь симптом какого-то конкретного заболевания и сами по себе не исчезнут. Поэтому, чтобы избавиться от них, нужно обязательно выявить причину их возникновения и пройти курс соответствующего лечения.
Появление красных пятен на коленях нельзя игнорировать. Данные патологические явления могут вызываться опасными факторами. В большинстве случаев коленные пятна являются реакцией на раздражитель, но также они могут предупреждать о развитии тяжелого заболевания.
При возникновении высыпаний на коже коленного сустава и голени, нужно обязательно идти к дерматологу. Медицинский специалист выяснит причину появления зуда и покраснения, назначит оптимальную терапию.
Внешние причины возникновения пятен на коленках

В подавляющем большинстве случаев пятна на коленях появляются из-за аллергической реакции, спровоцированной внешними раздражителями.
Такая причина кожных высыпаний обычно безобидна, поэтому люди редко обращают на нее внимание. Аллергическая сыпь на коленках может возникнуть после неаккуратного бритья станком, ношения синтетических колготок, брюк, легинсов.

Красные пятна на коже коленей могут быть следствием нападения насекомых. В данной ситуации рекомендуется обратиться к медицинскому специалисту. Доктор поможет выяснить, какие насекомые стали причиной кожной патологии. Обычно кожные покровы в области коленей кусают комары, блохи, мошки, клещи, постельные клопы, чесоточные зудни. Иногда высыпания на коленях провоцируют бактерии и грибки, проникнувшие в трещины кожи.

Часто коленная сыпь является следствием аллергической реакции на новые или неподходящие гигиенические и ухаживающие средства: гели для душа, пенки для бритья ног, соли для ванны. Также аллергию, сопровождающуюся высыпаниями на коже, могут вызывать пыльца комнатных растений и шерсть домашних питомцев.
Аллергику достаточно посадить себе на колени кошку или собаку, посидеть на пыльном месте, чтобы у него на ногах появилась сыпь. Следует отметить, что аллергические высыпания сильно чешутся, но не вызывают боли.
Кожа на голени и коленном суставе может чесаться из-за аллергии на холод. Это довольно неприятное состояние, при котором человек испытывает дискомфорт. После прогулки в холодную погоду на ногах формируется сыпь белого или красного цвета, при сильном переохлаждении могут появиться волдыри. У простуженного человека повышается температура тела, кружится голова, ощущается ломота в суставах.
Заболевания, вызывающие красные пятна на коленях
Чаще всего причинами развития красных пятен на коленях являются нижеприведенные болезни.
![]()
Экзема. Кожная патология воспалительного характера. Наблюдается преимущественно у детей, но может возникать и у взрослых людей. Красные пятна захватывают кожные покровы на разных участках тела, в том числе на коленях. Пораженная кожа выглядит сухой и грубой, ее усеивают мелкие пузырьки, вызывающие сильный зуд. Экзема возникает, когда кожные покровы реагируют на определенные раздражители: гигиенические средства, продукты, лекарственные препараты, стрессы, эмоциональные всплески.- Нейродермит. Хроническое кожное заболевание неврогенно-аллергического характера. Обострение начинается с зуда ниже колена. Этот зуд неравномерный: то пропадает, то усиливается. Постепенно кожные покровы покрываются сыпью. Возникает нейродермит, как и экзема, в результате аллергической реакции на определенные раздражители.
![]()
Псориаз. Также называется чешуйчатый лишай. Хроническое неинфекционное заболевание кожи, предположительно аутоиммунное. Причинами появления псориаза являются стрессы, эмоциональные потрясения, шоковые состояния, резкое снижение иммунитета. Замечено, что болезнь способна передаваться по наследству. При заболевании на коленях и иных частях тела формируются шелушащиеся и интенсивно чешущиеся пятна красного цвета.- Микоз. Грибковое поражение кожи. Частая причина развития красных пятен на ногах. При подозрении на микоз требуется сделать анализ кожи на наличие грибковой инфекции. Лечение осуществляется антимикотическими медикаментами.
![]()
Розовый лишай. Также называется болезнь Жибера. Острое воспалительное заболевание кожи, предположительно имеющее инфекционное происхождение. Пораженные части тела покрываются красными и розовыми пятнами. Самолечение в данном случае недопустимо, терапию назначает только дерматолог. Дело в том, что при розовом лишае запрещается использовать растворы и мази, поэтому самолечение может спровоцировать экзему.- Кольцевидная гранулема. Редкий доброкачественный дерматоз непонятного происхождения. На коже появляются узелки телесного или желтого цвета. Эти узелки могут соединяться в кольца, чаще всего они поражают верхние и нижние конечности. Эти кожные образования обычно не чешутся, не сопровождаются болевыми ощущениями. Заболевание диагностируется преимущественно у детей и подростков. Узелковые высыпания не опасны, не являются признаком нарушения здоровья, но сильно портят внешность.
![]()
Варикозное расширение вен. На начальной стадии болезни на коже в области колен могут формироваться красные пятна. У заболевшего человека в ногах ощущаются боль и тяжесть. Данное заболевание требует врачебного вмешательства. Поврежденные вены необходимо удалить, и тогда красные пятна исчезнут.- Воспаление коленного сустава. При этом патологическом состоянии кожные покровы на голени и колене краснеют, чешутся, покрываются сыпью. Мягкие ткани вокруг коленного сустава отекают, пострадавший человек страдает от боли, не может нормально двигать ногой, испытывает затруднения при ходьбе.
![]()
Сахарный диабет. На начальной стадии заболевания иногда на коленях формируются красные пятна. Обычно расположение этих пятен симметричное на кожных покровах обоих коленных суставов. Лечением сахарного диабета занимается эндокринолог.- Гемангиома. Доброкачественная опухоль насыщенного красного цвета, представляющая собой сгусток кровеносных сосудов. Это сосудистое образование не несет опасности, но при желании его можно удалить хирургическим или химическим методом.
- Склеродермия. Аутоиммунная патология соединительной ткани, поражающая кожу и сосуды. При этом заболевании организм производит слишком много коллагена, в результате на кожных покровах формируются пятна из рубцовой ткани.
Возможные последствия вышеописанных заболеваний
Понять, какое заболевание вызвало появление пятен на коленях, довольно сложно. Поэтому при обнаружении патологических образований на коже коленных суставов необходимо обратиться к дерматологу. Доктор по результатам анализов установит диагноз. Затягивать с визитом к врачу не стоит, так как раздражение кожи колен может нести опасность.

При патологическом состоянии кожных покровов могут возникнуть следующие негативные последствия:
- Сильное опухание ног;
- Интенсивные боли в коленях;
- Поражение кожи инфекцией в результате микро-травм при расчесывании;
- Нервное перенапряжение из-за постоянного нестерпимого зуда;
- Распространение инфекции на все тело.
Рекомендуем к прочтению:
Лечение заболеваний, вызывающих красные пятна на коленях
При появлении на коленках пятен следует обязательно обратиться к дерматологу. Запускать болезнь нельзя, иначе она перейдет в хроническую стадию или дополнится инфекционным поражением кожных покровов. До обращения к медицинскому специалисту запрещается чем-либо обрабатывать пораженную кожу, в противном случае доктору будет тяжело поставить точный диагноз.
С началом лечения пациент должен следовать следующим правилам:
![]()
Не использовать гели для душа, пенки для бритья ног, кремы для тела, содержащие много искусственных добавок и отдушек;- Ежедневно мыть пораженный участок кожи теплой водой, применяя дегтярное или хозяйственное мыло;
- Обрабатывать колени ватным диском, смоченным отваром ромашки;
- Отказаться от употребления кофе, чая, спиртных напитков, соленостей, копченостей, специй, жареных блюд.


Если раздражение кожи на коленях является следствием ожога растения, то нужно использовать кремы и лосьоны, обладающие противоаллергическим действием. Если колени краснеют и чешутся из-за аллергической реакции, то выписываются антигистаминные препараты для перорального применения или инъекций.
Аллергические пятна обрабатываются наружными средствами, основанными на кортикостероидах. Если коленный зуд спровоцирован нервными расстройствами, то назначаются успокоительные медикаменты.
Выбор лекарственных препаратов обязательно нужно согласовывать с медицинским специалистом. Терапию нельзя прерывать до полного выздоровления, даже если зуд уменьшился. Болезнь может рецидивировать, и тогда устранить ее будет очень проблематично. Заболевший человек должен придерживаться всех рекомендаций доктора.
Появление на кожных покровах зон измененного цвета – повод для беспокойства и скорейшего обращения к специалисту. В большинстве случаев патологические состояния – следствие реакции на внутренний или внешний раздражитель. Но также они являются предупреждением о развитии тяжелого заболевания. Рассмотрим по каким причинам может появляться покраснение кожи под коленом и непосредственно на их поверхности.
Покраснения, вызываемые заболеваниями
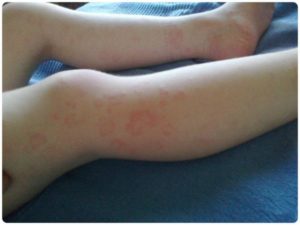
Гиперемия или изменение тона кожных покровов в большинстве случаев – проявление раздражения в результате воздействия внешних факторов. Это может быть неправильно подобранный крем или другое уходовое средство для тела, контакт кожных покровов с синтетической тканью. Подобного рода предпосылки для появлению красных пятен легко определить и устранить самостоятельно. Однако существует ряд заболеваний, при которых потребуется медицинское вмешательство.
Красные пятна, а также синяки, образующиеся на поверхности колен, могут быть признаком начальной стадии варикоза. Вероятность этого тем выше, чем чаще у больного отмечаются тяжесть и боль в нижних конечностях.
Важно: варикозное расширение вен нельзя оставлять без медицинского внимания. На поздних стадиях запущенная патология приводит к развитию иных тяжелых заболеваний – флеботромбоз и тромбофлебит. Могут развиться трофические язвы, которые не поддаются лечению.
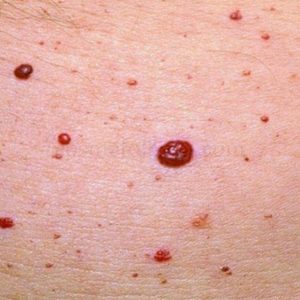
В случаях, когда красные пятна на локтях и на коленях появляются без причины, специалисты склонны подозревать такую патологию, как гемангиома. Этот вид опухоли доброкачественной природы представляет собой сплетение кровеносных сосудов. Внешне образование похоже на родинку красного цвета.
Если гемангиома расположена не на участках, которые легко травмируются (колени и локти входят в этот список), она не причиняет никакого дискомфорта. Чаще всего удаляется хирургическим способом.
Гиперемия кожных покровов при этом заболевании – явление, которое встречается достаточно часто. Пятна возникают симметрично, т. е. они наблюдаются, например, и на левом, и на правом колене. Могут поражаться и участки чуть ниже сустава.
В специализированной литературе можно встретить покраснение и зуд под коленками и на их поверхности как один из клинических признаков сахарного диабета любого типа.
Важно: если диабет развился у людей с ослабленной иммунной системой, пятна постепенно могут изменять свой тон, переходя от насыщенного красного к коричневому. Пациенты с избыточным весом и диабетом отмечают у себя темные пятна, а также синяки, локализурующиеся в области колен.
Появление на коленях темных пятен без видимых причин может свидетельствовать в пользу нехватки витамина С. Они могут иметь насыщено красный, переходящий в фиолетовый тон. Внешне пятна схожи с синяками. Патологические образования исчезают, если была назначена корректная программа терапии. Главным ее пунктом является насыщение рациона продуктами, которые содержат в достаточном количестве витамин С.
Факт: лидерами по содержанию аскорбиновой кислоты или витамина С является сладкий перец (особенно зеленого и красного цвета).
Многие полагают, что наличие в желудочно-кишечном тракте паразитов (лямблии, глисты) никак не отражается на состоянии кожных покровов. Это большое заблуждение. Гельминтоз одним из своих признаков имеет шелушение кожных покровов и появление пятен. Нередко пятна могут быть тактическим горячими.
Про заражение паразитами также говорят другие клинические проявления:
- угревая сыпь на лице;
- хрупкость ногтей;
- нарушение нормального опорожнения кишечника (запоры или, напротив, диарея), вздутие;
- повышенная утомляемость;
- тошнота, сопровождающаяся рвотой.
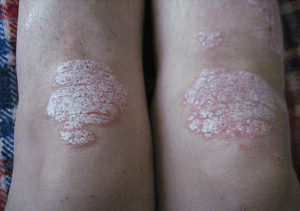
Пятна на кожных покровах – одно из клинических проявлений множества кожных заболеваний. Например, псориаз. Чаще всего он поражает коленные и локтевые суставы, ягодицы.
Псориаз на коленях, как видно на фото, выглядит как красные, иногда розовые, светлосерые пятна, покрытые чешуйками белого цвета. Отличие псориаза от других кожных заболеваний в том, что после соскабливания небольшого количества чешуек пятна приобретают глянцевый налет и покрываются небольшими капельками крови. Псориаз очень тяжело поддается лечению и не всегда результат бывает положительным.
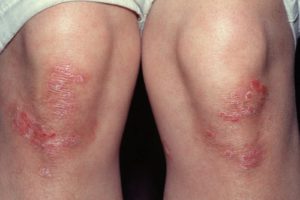
Шелушащиеся и зудящие пятна на коленях могут говорить о грибковом поражении. В медицине используется термин микоз. Окрас пятна – бледно-красноепочти розовое. Наличие ободка четкого очертания – один из признаков заражения грибком.
Следует помнить, что микоз – заразное заболевание. Он передается не только от человека к человеку, но и через бытовые предметы. Группу риска составляют те лица, которые часто посещают общественные бассейны, бани. А также люди с пониженным иммунитетом.
Если очаг заражения располагается на колене, больному следует максимально изолировать пораженный участок. Например, накладывать стерильную повязку или носить брюки.
Это обширное состояние, которое включает в себя ряд патологий. Наиболее опасный – стригущий лишай,
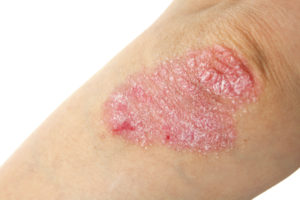
поскольку это грибковое заболевание крайне заразное. Пятна имеют четкую круглую форму. На ощупь они сухие. Состояние сопровождается сильным зудом.
Розовый лишай развивается под влиянием ряда факторов. Например, стрессовые состояния, ОРЗ, нарушение пищеварения. Незадолго до появления первых высыпаний больной жалуется на головную боль, легкое недомогание. Может отмечаться суставная боль.
Красный плоский лишай отличается пятнами темного оттенка, внешне схожими на узелки небольшого размера. Еще один характерный признак – ярко выраженный зуд. Провоцирующими факторами выступают ослабление защитных сил и расстройства нервной системы.
Покраснения под коленями и непосредственно на их поверхности могут возникать на фоне гормональных нарушений.
Заподозрить это можно по другим клиническим проявлениям:
- снижение качественных характеристик ногтей и волос;
- нарушение качества сна;
- резкое повышение веса.
С подобными состояниями должен разбираться исключительно специалист.
Причины красных пятен у детей
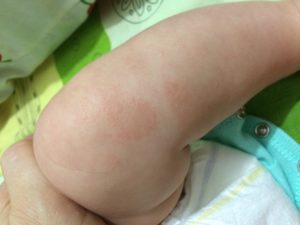
Гиперемия отмечается не только у взрослых, но также и у детей. Они могут свидетельствовать в пользу целого ряда заболеваний. Начиная от потницы и заканчивая аллергическими реакциями.
Это хроническое заболевание кожи воспалительного типа. Природа состояния – аллергическая. Риск развития возрастает, если среди близких родственников ребенка отмечались случаи атопического дерматита. Чаще всего диагностируется у детей, достигших возраста 2-3 месяцев. В ряде случаев заболевание полностью проходит к 3–4 годам. Однако оно может остаться и на постоянной основе.
Атопический дерматит развивается на фоне аллергий разного происхождения:
- пищевой;
- контактной;
- на пыль, пыльцу.
Появление на кожи сухих красных пятен – проявление нарушения работы внутренних органов ребенка. Из-за незрелости его желудочно-кишечного тракта некоторые из попадающих в организм веществ не усваиваются и, соответственно, не могут быть переварены кишечником. Как результат – нормальные вещества становятся антигенами, т. е. чужими для организма.
При атопическом дерматите главное лечение – исключение аллергена и соблюдение специальной диеты.
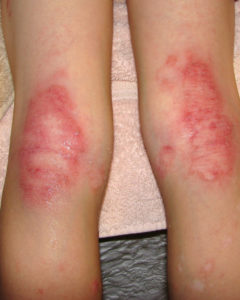
Еще один пример хронического аллергического заболевания, развитие которого также сопровождается появлением красных пятен. Патологическое состояние сопровождается сильным зудом. В его течении часто отмечаются рецидивы.
К провоцирующим факторам относятся:
- прием некоторых медикаментов;
- пищевые аллергены;
- шерсть животных, плесень, пыль;
- содержащие химические ароматизаторы и красители средства бытовой химии и гигиены;
- наличие очагов хронической инфекции;
- заражение паразитами;
- хронические стрессы.
Первично красные пятна при экземе охватывают только щеки. Однако при отсутствии лечения гиперемия кожных покровов переходит на область коленей.
При лечении экземы терапия подбирается исключительно в индивидуальном порядке. Чаще всего назначается диета с исключением аллергенов.
Общая лечебная тактика
При появлении красных пятен следует обратиться за консультацией к дерматологу. Это поможет исключить вероятность развития хронических состояний и/или дополнения инфекционным поражением.
Важно: до обращения к врачу не рекомендуется обрабатывать пятна какими-либо мазями. Иначе правильно диагностировать состояние будет затруднительно.
Существуют правила, которым должен следовать человек при появлении красных пятен:
- отказаться от использования косметических средств из-за большого количества отдушек и других добавок искусственного происхождения;
- ежедневная обработка пораженных участков теплой водой с использованием хозяйственного или дегтярного мыла;
- обработка кожи отваром ромашки;
исключение из рациона специй, копченостей, спиртных напитков, чая, кофе.
Если красные пятна – следствие заражения грибком, то назначаются антимикотические препарата. Заражение кожными паразитами устраняется использованием противопаразитарных средств.
Аллергические реакции, ставшие причиной появления красных пятен, требуют обязательного приема антигистаминных препаратов (перорально или в виде инъекций). Кожные покровы обрабатываются составами с противоаллергическим эффектом.
Проблемы с суставным аппаратом выявляются у многих людей. Согласно статистическим данным, большинство из них страдает от болевых ощущений, но могут появляться и достаточно необычные жалобы. Иногда встречаются пациенты, которых беспокоит ощущение жара в коленях. В этом случае зачастую приходится пройти нескольких специалистов и внушительный список исследований, прежде чем станет ясно, почему возникает подобная ситуация.

Любые жалобы со стороны суставов требуют их соотнесения с известной патологией. В процессе обследования может выявиться, что происхождение жара в коленях объясняется достаточно просто. Но иногда возникают некоторые диагностические трудности, поскольку существующие симптомы не вписываются в клиническую картину суставной патологии. Тогда приходится искать причину в совершенно других процессах. Чтобы сделать правильное заключение, следует рассмотреть возможность таких состояний:
- Артриты.
- Травматические повреждения.
- Бурситы, синовиты.
- Болезни позвоночника.
- Полинейропатии.
- Ганглионеврит.
- Кожные заболевания.
- Аллергические реакции.
- Сосудистая патология.
Если появляется жжение в области коленных суставов, то для начала необходимо рассмотреть наиболее распространенные причины такого явления. Если не получается сразу определить происхождение симптомов, то идя по пути исключения возможной патологии, удается установить единственно верный диагноз.
Выяснить, почему горят коленные суставы, можно после врачебного осмотра, подтвержденного результатами дополнительного обследования.
Каждая патология имеет характерные признаки. Даже если они трудно различимы и на первый взгляд кажутся незначительными, необходимо принимать их во внимание. От правильного направления в диагностическом поиске зависит многое, поэтому врач всегда детализирует жалобы, предъявляемые пациентом. А другие симптомы, полученные при непосредственном осмотре, помогут создать более полную картину заболевания.
Чувство жжения в суставах может быть следствием повышения локальной температуры над ними. Это происходит из-за воспалительных изменений, именуемых артритом. Заболевание развивается из-за проникновения в сустав микробов или имеет неинфекционный характер (при ревматоидном артрите, подагре, красной волчанке). Но в обоих случаях будут наблюдаться локальные признаки:
- Болевые ощущения.
- Припухлость колена.
- Покраснение кожи над суставом.
- Ограничение подвижности.
Если заболевание имеет системный характер, то будут поражены и другие сочленения. Например, при ревматоидном артрите обязательно вовлекаются в процесс мелкие суставы кисти, при этом характерна симметричность воспаления, утренняя скованность и специфические деформации. Подагра начинается с острого артрита большого пальца стопы, сопровождается повышением уровня мочевой кислоты в крови, отложением ее солей под кожей и в почках.
Когда ощущается жжение и боль в коленях, наряду с другими признаками воспаления, следует подумать об артрите.

Среди активных людей нередки спортивные или бытовые травмы. Когда жжет в коленных суставах, нужно исключить и такую причину. Сделать это достаточно просто – необходимо лишь установить связь симптомов с предшествующим воздействием механического фактора. Часто можно встретить разрывы или растяжение связок, повреждение менисков. Основным симптомом будет боль, которая возникает сразу после травмы. Если имеет место хроническое влияние избыточной нагрузки, то она появляется постепенно. Характерно ограничение подвижности в колене, иногда возникает блокировка сустава или признаки нестабильности в нем.

Наверное, многие удивятся тому, что симптомы, локализующиеся в области коленного сустава, могут быть связаны с заболеваниями позвоночного столба. Но это действительно так. Достаточно лишь одного факта – иннервация нижних конечностей идет от спинномозговых корешков, расположенных в поясничном отделе позвоночника. А чувство жжения в коленях вписывается в структуру чувствительных нарушений вертеброгенного синдрома. Но, помимо этого, будут наблюдаться и другие симптомы:
При этом можно заметить изменения в области спины: сглаженность лордоза, ограничение движений в поясничном отделе, симптомы мышечного напряжения, болезненность околопозвоночных точек.
Если горят колени в сочетании с неврологическими нарушениями, то нужно исключить патологию позвоночного столба.

Нейрогенный характер жалоб также встречается при различных интоксикациях (в том числе алкогольной), сахарном диабете, почечной недостаточности. В таких случаях проблемы с нижними конечностями связывают с полинейропатией. При этом наблюдаются сенсорные, двигательные и вегетативные нарушения. Чаще всего они затрагивают стопы или голени, но со временем процесс распространяется выше.
Характерны упорные боли, жжение в ногах, снижение чувствительности и мышечной силы. По мере прогрессирования патологии появляются трофические нарушения: сухость кожи, выпадение волос, пигментные пятна, вплоть до образования язв.
Чувство жжения в различных участках кожи можно связать с аллергическими реакциями. В зависимости от их распространенности, могут отмечаться локальные или общие симптомы. В месте воздействия аллергена отмечается покраснение, повышение кожной температуры в сочетании с сильным зудом. Если же развивается общая реакция, то следует ожидать более серьезных проявлений:
- Крапивницы.
- Отека Квинке.
- Бронхоспазма.
- Анафилактического шока.
Наибольшую опасность представляет последнее явление, поскольку характеризуется резким снижением артериального давления и расстройством кровоснабжения жизненно важных органов.
В таких случаях важно установить связь симптомов с предполагаемым аллергеном, что можно сделать при сборе анамнеза.

Чтобы подтвердить предположение врача о той или иной патологии, необходимо воспользоваться дополнительными методами, позволяющими также провести точную дифференциальную диагностику. При жжении в коленях могут потребоваться такие исследования:
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Общий анализ крови и мочи.
- Биохимическое исследование крови (маркеры воспаления, ревмопробы, глюкоза, почечные и печеночные показатели, электролиты, иммуно- и коагулограмма).
- Аллергопробы.
- Рентгенография колена и позвоночника.
- Магнитно-резонансная томография.
- Нейромиография.
- УЗИ сосудов нижних конечностей с допплерографией.
Установить правильный диагноз могут помочь следующие специалисты: невропатолог, вертебролог, ортопед-травматолог, эндокринолог, дерматолог, аллерголог, сосудистый хирург. Только всестороннее обследование даст возможность точно сказать, почему возникает жжение в области коленей. А на основании полученных результатов формируется дальнейшая лечебная тактика.
Читайте также:









