Тромбоз вен нижних конечностей при раке



Люди, страдающие варикозным расширением вен на ногах (часто это состояние называют варикозной болезнью) сталкиваются с одним крайне неприятным осложнением – это тромбоз глубоких вен (ТГВ). Хотя тромбы могут образоваться где угодно, в области нижних конечностей они бывают намного чаще. В этом случае говорят о тромбозе вен нижних конечностей – это серьезное состояние, которое возникает, когда внутри вены, расположенной глубоко в теле, образуется тромб, перекрывающий кровоток. Тромб – это сгусток крови, который превратился в твердую, плохо растворимую пробку, закупоривающую вену.
Сгустки крови внутри глубоко расположенных вен обычно образуются на бедре или голени, но они могут развиваться и в других областях вашего тела (включая руки, грудную клетку, мозг и сердце). Другие названия, связанные с этим состоянием, могут включать такие термины как тромбоэмболия (обычно в связи с повреждением легочной артерии), посттромботический синдром и постфлеботический синдром.
Симптомы тромбоза вен нижних конечностей
Согласно данным специалистов из разных стран, симптомы тромбоза вен нижних конечностей проявляются примерно у половины людей с этим заболеванием. У остальных тромбы, хотя образуются, но не дают о себе знать какими-либо изменениями или признаками. Общие симптомы и жалобы у тех, кто столкнулся с тромбами в венах, включают в себя:
-
отек в ноге, преимущественно в зоне лодыжки или голени – обычно он возникает только на одной стороне;
спазматическая или постоянная боль внутри пораженной конечности, которая обычно начинается в голени и распространяется на стопу;
сильные, необъяснимые боли в ноге и лодыжке;
появляется измененный участок кожи, который ощущается теплее, чем кожа на окружающих участках;
Люди могут не ощущать никаких симптомов, и даже не узнать, что у них тромбы внутри глубоких вен, пока им не потребуется экстренное лечение легочной эмболии (образование сгустка крови в легких).
Тромбоэмболия легочной артерии может формироваться в ситуации, когда сгусток крови, образующийся в венах на ногах, переместился из ноги в сосуды легкого. Когда артерия внутри легкого блокируется, возникает резкое нарушение кровотока в определенной части легочной ткани. Это жизнеугрожающее состояние, которое требует оказания неотложной помощи. Без немедленного удаления тромба пациент может погибнуть.
Лечение тромбоза вен нижних конечностей
Врач-флеболог или сосудистый хирург будет оценивать вашу историю болезни, чтобы выявить возможные факторы риска тромбозов, а затем проведет тщательный медицинский осмотр. Этого недостаточно для постановки диагноза, поэтому специалист назначит один или несколько диагностических тестов для выявления или исключения тромбоза внутри вен на ноге. Эти тесты включают в себя:
Ультразвуковое сканирование. Это наиболее часто используемый тест для диагностики ТГВ. Ультразвук использует неслышимые ухом звуковые волны, чтобы создать изображение ваших артерий и вен на мониторе компьютера, и увидеть, как по венам и артериям течет кровь, где есть препятствие.
Если образовался тромб, врач сможет увидеть прерывание кровотока, что помогает поставить диагноз.
Флебограмма. Если УЗИ не дает точных результатов, врач может назначить вам венограмму. Во время этого теста в вену вводится краситель. Затем, выполняется рентгеновский снимок на области, где врач подозревает наличие ТГВ. Краска делает вену более заметной, так что прерванный кровоток будет легко выявить.
D-димерный тест. Анализ крови на D-димер измеряет наличие вещества, которое выделяется при распаде сгустка крови. Если уровни вещества высоки, и у вас есть факторы риска ТГВ, у вас, вероятно, есть тромбы в сосудах. Если уровни в норме и факторы риска низкие, скорее всего, тромбов нет.
Другие тесты также могут быть использованы для диагностики ТГВ. Иногда врачи назначают целый ряд биохимических анализов и КТ, МРТ для выявления тромбозов.
ТГВ – это очень серьезное заболевание. Немедленно сообщите своему врачу, если вы обнаружили симптомы ТГВ, или обратитесь в ближайшее отделение неотложной помощи. Медицинский работник может оценить ваши симптомы и определить наличие проблемы.
Лечение тромбоза вен нижних конечностей направлено на предотвращение роста сгустка. Кроме того, оно может помочь предотвратить легочную эмболию, существенно уменьшить риск появления еще большего количества тромбов. Возможно медикаментозное и хирургическое лечение болезни.
Медикаменты. Лечащий врач может назначить препараты, разжижающие кровь, такие как Гепарин, Варфарин, Эноксапарин или Фондапаринукс. Они затрудняют свертывание крови, уменьшают размер имеющихся тромбов и снижают вероятность того, что будут образовываться новые сгустки. Если разжижители крови не помогают, или развилась тяжелая форма ТГВ, ваш врач может использовать тромболитические препараты. Они приводят к разрушению (растворению) сгустков. Препараты вводятся внутривенно.
Компрессионные чулки. Если у вас высокий риск развития ТГВ, ношение компрессионных чулок устраняет патологический отек ног, понижая риски формирования тромбов. Компрессионные чулки покрывают область чуть ниже колена или достают до бедра. Лечащий врач может порекомендовать их ежедневное ношение.
Кава-фильтры. Возможно, вам понадобится установить фильтр в крупную брюшную вену, которая называется полой веной, если вы не можете принимать разжижители крови. Эта форма лечения помогает предотвратить легочную эмболию, предупреждая попадание сгустков в легкие. Но постановка фильтров – это тоже риск. Если их оставить слишком долго, они могут вызвать ТГВ. Фильтры следует использовать в течение кратковременного периода, пока риск тромбоэмболии не уменьшится, и можно будет использовать препараты для разжижения крови.
Хирургическое лечение ТГВ. Врач может предложить операцию по удалению тромба на ноге. Обычно это рекомендуется только в случае очень больших сгустков крови или тромбов, которые вызывают серьезные проблемы, например, повреждение ткани. Во время хирургической тромбэктомии или операции по удалению тромба хирург сделает разрез в кровеносном сосуде. Он найдет и уберет сгусток, затем восстановит кровеносный сосуд и ткани. В некоторых случаях врачи могут использовать небольшой раздувающий баллон, чтобы держать кровеносный сосуд открытым, пока они удаляют сгусток. Когда тромб найден и удален, шарик удаляется вместе с ним.
Хирургия не лишена риска, поэтому многие врачи будут использовать это лечение только в тяжелых случаях. Риски включают инфекцию тканей, повреждение кровеносного сосуда и чрезмерное кровотечение.
Сначала закупорка сосуда. Тромбоз при онкологии может стать первым проявлением опасной болезни: злокачественное новообразование еще не выявлено, а венозный тромб указывает на возможное наличие карциномы.
Закупорка вены может стать признаком растущей карциномы
Тромбоз при онкологии
Вторая по частоте причина. Тромбоз при онкологии может убить раньше карциномы. Ни врач, ни пациент еще не догадываются о наличии злокачественного новообразования, а свертывающая система крови уже среагировала. Образующиеся венозные тромбы – это сигнал, который посылает организм, борющийся с раковой опухолью. Чаще всего бывают 2 варианта развития событий:
- Маленькая по размерам невыявленная опухоль и мигрирующие тромботические осложнения (синдром Труссо);
- Найденный прогрессирующий рак сопровождается выраженными тромботическими нарушениями в сосудистой системе.
Да, карцинома убивает чаще, но второй по частоте причиной неблагоприятного исхода злокачественной опухоли является тромботическая закупорка крупных сосудистых стволов.
Механизм тромботической закупорки сосудов
Стандартное формирование тромба в венах происходит под влиянием и на фоне 3 факторов:
- Замедление тока крови;
- Внутреннее повреждение сосудистой стенки;
- Повышение склонности крови к формированию сгустка (гиперкоагуляция).
Типичный тромбоз при онкологии чаще всего обусловлен нарушениями в свертывании крови и сосудистой травмой. Разрастающаяся опухоль оказывает негативное влияние на обменные процессы: выброс в сосудистое русло множества биологически активных веществ приводит к гиперкоагуляции. Прорастание в вены и артерии травмирует сосудистую стенку, а замедление кровотока происходит на фоне ухудшения общего состояния пациента. У онкологических больных чаще всего выявляются:
Далеко не всегда тромботические проблемы обнаруживаются прижизненно. И многое зависит от вида злокачественной опухоли.
Сочетание опухоли и тромба
Закупорка в сосудистой системе характерна для следующих видов онкологии:
- Рак поджелудочной железы (хвост и тело);
- Новообразование в желудке;
- Рак легкого;
- Опухоль в яичниках.
Значительно реже опасная для жизни закупорка сосудистых стволов происходит при раке молочных желез, простаты, толстого кишечника и почек. При этом важно понимать – хирургическое вмешательство может стать одним из стимулирующих факторов, запускающих тромботическое осложнение. Любая операция у онкобольного повышает риск тромбоза почти на 70% (при отсутствии опухоли риск закупорки сосудов у пациента после хирургического вмешательства составляет около 30%). К дополнительным негативным факторам относятся:
- проведение химиотерапии;
- длительная гормонотерапия;
- опухоль, локализующаяся в малом тазу;
- механическая травма с последующим малоподвижным образом жизни.
Врач-онколог знает, что такое тромбоз при онкологии, поэтому всегда будет учитывать эту опасность при проведении лечебных мероприятий.
Профилактика тромбообразования при онкологии
Лучше предвосхитить жизнеугрожающие осложнения, чем пытаться вытащить пациента с того света. Профилактика тромботических осложнений проводится на всех этапах обследования и лечения. К стандартным мероприятиям относятся:
- Оценка состояния свертывающей системы крови по анализам крови;
- Использование компрессионного трикотажа (эластичные бинты или специальные чулки) при любом варианте хирургических процедур и на фоне проведения противоопухолевой терапии;
- Прием лекарственных средств, препятствующих формированию тромбов в венах.
Предупредить тромбоз в онкологии – важнейшая задача врача-онколога, особенно если выявлен высокий риск осложнений. Каждому пациенту надо в обязательном порядке выполнять назначения доктора: ношение компрессионных чулок до и после операции – это не блажь врача, а эффективное предупреждение закупорки вен и сохранение жизни пациента.
Медицинский эксперт статьи

ТЭЛА - закрытие просвета основного ствола или ветвей легочной артерии эмболом (тромбом), которое ведет к резкому уменьшению кровотока в легких.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Эпидемиология
Послеоперационные тромбоэмболии у онкологических больных развиваются в 5 раз чаще, чем у больных общехирургического профиля.

[12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22], [23]
Причины тромбоза глубоких вен
Оперативные вмешательства у онкологических больных провоцируют возникновение тромба независимо от локализации опухоли и объема операции. В настоящее время доказана целесообразность профилактики тромбоза глубоких вен у больных, подвергаемых хирургическому лечению.
Вероятность венозных тромбозов зависит от нозологических форм опухолей. У больных раком лёгкого тромбозы обнаруживают в 28% случаев, при раке желудка, толстой кишки и поджелудочной железы их частота составляет 17, 16 и 18% соответственно. При раке предстательной железы, раке матки и яичников венозные тромбы отмечены в 7% случаев. Послеоперационные тромбозы глубоких вен нижних конечностей и таза выявляют у 60-70% оперированных больных, и в 70% случаев тромбоз протекает бессимптомно.

[24], [25], [26], [27], [28], [29], [30], [31], [32], [33], [34], [35]
Симптомы тромбоза глубоких вен и ТЭЛА
При тромбозе глубоких вен после операции выявляют нарастающий отек конечности, плотность при пальпации икроножных мышц и болезненность по ходу поражённых вен, однако возможно и бессимптомное течение.
Клинически ТЭЛА следует заподозрить при внезапном появлении одышки, болей в грудной клетке, гипоксемии, тахикардии и снижении АД вплоть до шока ТЭЛА характеризуют как тяжелую при наличии артериальной гипотонии или шока средней тяжести (при ультразвуковых признаках снижения сократительной способности правого желудочка) и нетяжелую.
Классификация
Тромбоз глубоких вен классифицируют на проксимальный (выше подколенной ямки) и дистальный (ниже подколенной ямки).

[36], [37], [38], [39], [40], [41]
Диагностика

[42], [43], [44], [45], [46], [47], [48], [49], [50], [51], [52]
Определение уровня О-димера в крови. Проведенные исследования показали, что у больных с ТЭЛА содержание D-димера возрастает в 10-15 раз по сравнению с больными без тромботических осложнений. Наиболее высокую концентрацию D-димера (12-15 мкг/мл) наблюдают у больных с массивной тромбоэмболией, у пациентов с тромбозом уровень D-димера составляет 3,8-6,5 мкг/мл.
Рентгенография грудной клетки, ЭКГ и ЭхоКГ при ТЭЛА малоинформативны.
Ультразвуковая допплерография сосудов нижних конечностей проводится 1 раз в 3-4 дня после операции у больных с хронической венозной недостаточностью. Метод обладает средней чувствительностью, особенно при дистальном тромбозе глубоких вен (30-50%).
Вентиляционно-перфузионная сцинтиграфия легких - неинвазивный, достаточно информативный (90%) метод диагностики ТЭЛА.
УЗИ вен нижних конечностей проводят в предоперационный период при:
- отёке голени или всей нижней конечности,
- болях в икроножной мышце при ходьбе,
- наличии варикозных узлов,
- болезненности при пальпации сосудистого пучка нижней конечности,
- ТЭЛА и тромбоз глубоких вен в анамнезе,
- ожирении,
- недостаточности кровообращения.
Лечение
При выявлении тромбоза глубоких вен показано внедрение кава-фильтра до операции.
В качестве медикаментозного лечения показана антитромботическая и тромболитическая терапия.
Антитромботическая терапия - основа патогенетической фармакотерапии тромбоза глубоких вен, которая уменьшает его последствия, предотвращает дальнейшее прогрессирование и развитие осложнений. Показано назначение антикоагулянтов прямого и непрямого действия.
В качестве антикоагулянтов прямого действия назначают НФГ или НМГ.
- НФГ назначают при лечении венозных тромбозов в первоначальной дозе 5000 ЕД в/в или п/к, последующие введения осуществляют в/в капельно до 30 000 ЕД в сутки, дозу препарата контролируют преимущественно определением АЧТВ. При неосложненном венозном тромбозе терапию НФГ продолжают 5 сут. Применение препарата в течение 10-14 сут у больных с ТГВ и ТЭЛА стало обычным в клинической практике в США. В европейских странах длительность терапии гепарином натрия короче и составляет 4-5 сут. В России рекомендуют вводить гепарин натрия не менее 7 сут по схеме: НФГ в/в болюсом по 3000-5000 ЕД, затем п/к по 250 ЕД/кг, 2 раза в сутки, всего 5-7 дней. Дозу препарата подбирают следующим образом НФГ в/в болюсом по 80 ЕД/кг, затем в/в инфузионно по 18 ЕД/кгхч), но не менее 1250 ЕД/ч, 5-7 сут. Дозировать препарат необходимо таким образом, чтобы АЧТВ в 1,5-2,5 раза превышало нормальное его значение для лаборатории данного лечебного учреждения. В период подбора дозы АЧТВ определяют каждые 6 ч, при устойчивых терапевтических значениях показателя - 1 раз в сутки. Необходимо учесть, что потребность в гепарине выше в первые несколько суток после возникновения тромбоза.
- Применение НМГ не требует лабораторного контроля, однако при лечении тяжелой ТЭЛА предпочтение следует отдать НФГ, так как эффективность НМГ до конца не изучена. Препараты НМГ далтепарин натрий, надропарин кальций, эноксапарин натрий. Далтепарин натрий вводят под кожу живота по 200 анти-Ха МЕ/кг, максимально 18 000 анти-Ха МЕ 1 раз в сутки, при повышенном риске кровотечений по 100 анти-Ха МЕ/кг 2 раза в сутки, 5-7 сут. Надропарин кальций под кожу живота по 86 анти-Ха МЕ/кг 2 раза в сутки или 171 анти-Ха МЕ/кг, максимально 17 100 анти-Ха ME раз в сутки, 5-7 сут Эноксапарин натрий под кожу живота 150 анти-Ха МЕ/кг (1,5 мг/кг, максимально 180 мг) 1 раз в сутки или по 100 анти-Ха МЕ/кг (1 мг/кг) 2 раза в сутки, 5-7 сут.
- Антикоагулянты непрямого действия широко применяют при лечении тромбоза глубоких вен и ТЭЛА. Как правило, препараты назначают после стабилизации процесса с помощью гепаринов и одновременно с началом гепаринотерапии или в ближайшие дни, дозу подбирают по уровню МНО, целевые значения которого составляют 2,0-3,0. Предпочтение отдают антикоагулянтам непрямого действия кумаринового ряда (варфарин, аценокумарол) из-за лучших фармакокинетических свойств и более предсказуемого антикоагулянтного эффекта. Аценокумарол назначают внутрь по 2-4 мг в сутки (начальная доза), а поддерживающую дозу подбирают индивидуально под контролем МНО. Варфарин принимают внутрь по 2,5-5,0 мг/сут (начальная доза), поддерживающую дозу подбирают аналогично. Гепарины отменяют не ранее чем через 4 сут после начала приема антикоагулянтов непрямого действия и только при сохранении терапевтических значений МНО в течение двух последовательных дней. Длительность применения антикоагулянтов непрямого действия не менее 3-6 мес.
В настоящее время нет очевидных доказательств преимущества тромболитической терапии перед применением гепарина натрия. Проведение тромболитической терапии при тромбозе глубоких вен практически невозможно из-за крайне высокой опасности геморрагических осложнений в ближайшем послеоперационном периоде. Подобный риск оправдан лишь в случаях угрозы жизни больного при массивной ТЭЛА. Тромболитические ЛС показаны пациентам с тяжелой ТЭЛА и артериальной гипотонией, шоком, рефрактерной гипоксемией или правожелудочковой недостаточностью. Тромболитическая терапия ускоряет процесс восстановления проходимости окклюзированной легочной артерии, уменьшения выраженности лёгочной гипертензии и постнагрузки на правый желудочек по сравнению с эффектом введения гепарина натрия. Однако убедительных доказательств того, что быстрое улучшение гемодинамических показателей улучшает клинические исходы при тяжёлой ТЭЛА, нет. Остаётся неясным, оправдан ли при этом более высокий риск развития геморрагических осложнений. Период эффективного применения тромболитической терапии составляет 14 с после появления её симптомов. Стрептокиназу и урокиназу применяют в качестве монотерапии. Введение алтеплазы сочетают с применением гепарина натрия, её можно назначить (или возобновить введение) после окончания тромболизиса, когда протромбиновое время или АЧТВ станут меньше, чем удвоенное нормальное значение. Назначают одно из следующих средств:
- алтеплаза в/в инфузионно по 100 мг в течение 2 ч,
- стрептокиназа в/в инфузионно по 250 000 ЕД в течение 30 мин, затем со скоростью 100 000 ЕД/ч в течение 24 ч,
- урокиназа в/в инфузионно по 4400 МЕ/кгхч) за 10 мин, затем со скоростью 4400 МЕ/кгхч) в течение 12-24 ч.
В специализированных ангиохирургических отделениях выполняют тромбэктомию в случаях сегментарного тромбоза бедренных, подвздошных и нижней полой вен. Радикальный характер вмешательства на магистральных венах устраняет опасность массивной ТЭЛА и улучшает отдалённый прогноз венозного тромбоза.
Вместе с тем тяжесть состояния больных, обусловленная характером и объемом первичного хирургического вмешательства и сопутствующими заболеваниями, позволяет прибегать к этой процедуре в весьма ограниченном числе случаев. Вот почему возникновение тромбов в бедренных, подвздошных или нижней полой венах заставляет помимо антикоагулянтной терапии прибегать к парциальной окклюзии нижней полой вены. Метод выбора у послеоперационного контингента больных - имплантация кава-фильтра. При невозможности проведения этого вмешательства у пациентов, которым предстоит операция на брюшной полости, она может быть начата с пликации нижней полой вены механическим швом.
Профилактика
Для определения показаний к применению профилактических мероприятий хирургических больных разделяют на группы риска. Согласно материалам 6-й Согласительной конференции по антитромботическому лечению Американской коллегии торакальных хирургов (2001 г), онкологические больные имеют наивысший риск развития тромбоэмболических осложнений. В отсутствие профилактики после операций тромбоз развивается у 40-50% онкологических больных, из них у 10-20% наблюдают проксимальный тромбоз, который в 4-10% случаев осложнён ТЭЛА, смертельной в 0,2-5% случаев. Профилактика тромботических осложнений необходима на всех этапах хирургического лечения.
Для предотвращения послеоперационного тромбоза глубоких вен (ТГВ) используют различные физические (механические) и фармакологические средства:
Антикоагулянты прямого действия назначают до операции и продолжают введение в ближайшем послеоперационном периоде (7-14 сут), однако при осложненном течении может потребоваться более длительная фармакотерапия (в течение не менее 1 мес). Гепарин натрия не назначают в дооперационный и ранний послеоперационный периоды при операциях по поводу рака пищевода, опухоли гепатопанкреатодуоденальной зоны и экстирпации прямой кишки с предоперационным облучением и т. п. Профилактическую терапию гепаринами до операции не используют у больных с предполагаемой массивной кровопотерей при оперативном вмешательстве или обширной хирургической поверхностью и обильной секрецией из травмированных тканей. Применение гепарина натрия в низких дозах снижает риск развития послеоперационного тромбоза глубоких вен примерно на 2/3, а ТЭЛА - в 2 раза.
- Гепарин натрий п/к по 5000 ЕД за 2 ч до операции, затем 2-3 раза в сутки, в послеоперационный период дозу корректируют в зависимости от АЧТВ.
- Далтепарин натрий п/к по 2500 анти-Ха международных единиц (МЕ) за 12 ч до операции и через 12 ч после нее или 5000 анти-Ха МЕ за 12 ч до, затем 5000 анти-Ха МЕ 1 раз в сутки.
- Надропарин кальций п/к по 38 анти-Ха МЕ за 12 ч до операции, через 12 ч после нее и затем 57 анти-Ха МЕ 1 раз в сутки.
- Эноксапарин натрий п/к 4000 анти-Ха МЕ 40 мг за 12 ч до операции, затем 1 раз в сутки.
- Ацетилсалициловая кислота - не препарат выбора для профилактики тромбоза глубоких вен, однако есть достоверные данные, что применение ЛС в течение 2 нед после операции снижает частоту развития ТГВ с 34 до 25%.
- Декстран - полимер глюкозы, который уменьшает вязкость крови и оказывает антитромбоцитарное действие.
- Инфузии реополиглюкина по 400 мл ежедневно с пентоксифиллином в течение 5-7 сут после операции или других средств, воздействующих на тромбоцитарное звено гемостаза (клопидогрел, дипиридамол и др ), у больных указанных нозологических групп эффективны в сочетании с механическими средствами.
При обострении тромбоза поверхностных варикозных вен до операции показано проведение курса антибактериальной и антикоагулянтной терапии.
Тромбоз глубоких вен (ТГВ) – что это такое?
Исходя из названия, тромбоз глубоких вен является заболеванием, при котором в просвете глубоких вен образовываются сгустки крови (тромбы). Чаще всего страдают нижние конечности.
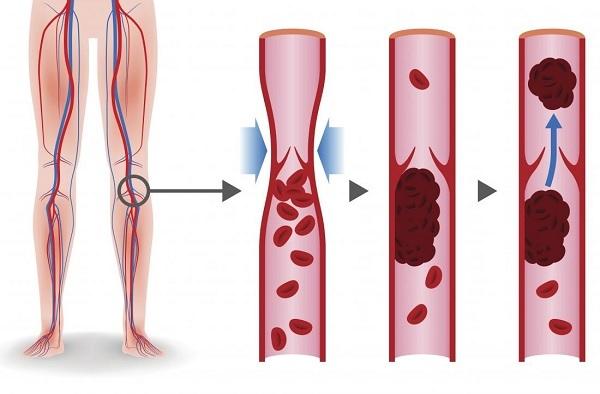
При развитии болезни здоровье глубоких сосудов находится под угрозой. Если вовремя не назначить лечение, могут быть серьёзные последствия.
Тромбоз глубоких вен – это опасно!
За счёт формирования тромбов нарушается нормальный поток крови, а это приводит к закупорке сосудов. При таких расстройствах в некоторых областях организма может произойти некроз тканей. В худшем случае образовавшиеся тромбы отрываются и попадают в сердце или лёгкое. В таких случаях из-за тромбоэмболии артерии легкого человек умирает.
Тромбоз глубоких вен – википедия говорит…
ТГВ считается патологическим состоянием, которое характеризуется формированием тромбов в полости глубоких вен. Такое заболевание наблюдается у 10-20 % всего населения. 3-15% людей, не получивших должное лечение, умирают от тромбоэмболии легочной артерии.
Тромбоз глубоких вен при варикозе
Очень часто осложнением варикозной болезни становится тромбоз глубоких вен.
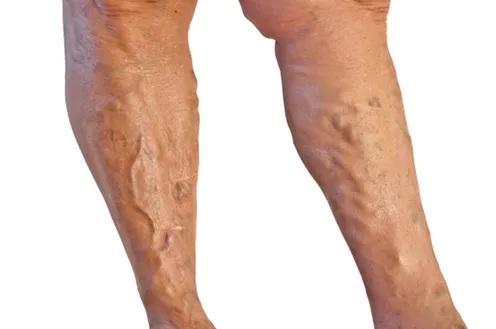
От местонахождения тромба и его размеров будет зависеть выраженность заболевания. Если не возникает полной закупорки сосуда, могут полностью отсутствовать симптомы болезни.
Тромбоз глубоких вен – причины развития ТГВ
Тромбоз глубоких вен чаще всего возникает при сочетании нескольких факторов:
- при нарушении свертываемости крови;
- при замедлении кровотока;
- при повреждении сосудистых стенок.
Существуют факторы риска, которые провоцируют возникновение тромбоза, это:
- пожилой возраст;
- курение;
- избыточный вес;
- использование определённых препаратов, в том числе и пероральных контрацептивов;
- беременность и роды;
- малоподвижный образ жизни;
- некоторые операции;
- травмы, повреждающие кровеносные сосуды.
Группы риска для возникновения тромбоза глубоких вен
В группу риска относят людей, у которых:
- варикозная трансформация вен;
- малоподвижный образ жизни;
- проводились операции на конечностях, а также в области таза и живота;
- были переломы костей ног;
- есть опухоли в брюшной полости, тазу и забрюшинном пространстве;
- дисгормональное состояние эндокринной или половой системы;
- синдром позиционного сдавливания.
Какие симптомы развиваются при тромбозе глубоких вен
Как правило, симптомы появляются не сразу, только в случае увеличения тромба. Если произошел отрыв сгустка, может произойти одышка, боль в области грудной клетки, кровохаркание.
Распознать развитие болезни можно по таким симптомам:
- отёчность ног;
- синюшный оттенок кожи;
- боль при передвижении.
Если есть такие признаки – скорее всего, у вас тромбоз глубоких вен. Стадии или варианты течения обусловливают метод лечения.
Тромбоз глубоких вен – диагностика
Основным методом диагностики тромбоза глубоких вен на сегодня является ультразвуковое дуплексное сканирование. При УЗДС можно определить местонахождение тромба, его размеры, состояние (прикреплен он к стенкам вены или болтается в просвете - флотирует).
Также для оценки венозного кровотока назначают флебографию и радионуклидное сканирование. Состояние микроциркуляции оценивают, исходя из данных реовазографии.
Хирургические методы лечения тромбоза глубоких вен
Если у пациента наблюдается тяжелая форма тромбоза нижних конечностей, предпринимают самый эффективный метод лечения – хирургическое вмешательство - тромболизис. Вовремя сделанная операция даёт возможность восстановить полноценный кровоток, если диагноз –тромбоз глубоких вен. Только своевременно провеенной вмешательство может полностью вылечить больного от этого тяжелого состояния. Тромболизис проводится только в стационарных условиях и очень опытными эндоваскулярными хирургами. Лечение после операции тоже направлено на эту же цель - рассасывание тромбов.
Помимо тромболизиса существую еще два хирургических метода лечения тромбоза глубоких вен - это тромбэктомия с ангиопластикой и установка ловушки для тромбов - кава-фильтра.
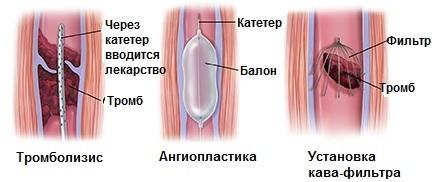
Тромбоз глубоких вен – лечение в Москве
Современная Московская медицина предлагает несколько способов лечения тромбоза глубоких вен, применение которых зависит от тяжести заболевания. На ранних стадиях можно обойтись тромболитическими препаратами, если у вас тромбоз глубоких вен. Лечение (Москва – город, где есть мировые светила по флебологии) должно быть очень квалифицированным. В поздние сроки подобная терапия опасна по причине возможного отделения тромба и возникновения тромбоэмболии артерии легкого. Если наблюдаются выраженные нарушения кровообращения и тромбоз глубоких вен, лечение – операция (тромбэктомия).
Тромбоз глубоких вен - консервативное лечение
При консервативном лечении можно только остановить или замедлить процесс прогрессирования болезни. Такая терапия также может назначаться при комплексном лечении.
- компрессионная терапия (эластическая компрессия) – результатом такого воздействия является исключение механизмов прогресса варикоза, без такой терапии консервативное лечение невозможно;
- требуемый уровень компрессии достигается за счёт использования специального трикотажа (специального медицинского изделия), в этом случае важно правильно подобрать размер компрессионного трикотажа;
- компрессионный трикотаж способен снять отёки, боль и повышенную утомляемость нижних конечностей;
- необходимый результат достигается при постоянном применении эластичной компрессии.
Тромбоз глубоких вен лечение медикаментозное
Подразумевается курсовое лечение антикоагулянтами (препаратами не дающими сворачиваться крови). Средняя продолжительность такого курса составляет не менее 3 месяцев, а иногда и более продолжительное время. Предусматривается комбинация лекарственных препаратов, отличающихся по механизму воздействия. Важным этапом медикаментозного лечения ТГВ является подбор препаратов разжижающих кровь. Для предотвращения осложнений со стороны ЖКТ, некоторые лекарства вводятся парентеральным способом.
Фармакотерапия зачастую проводится амбулаторно. При тяжелых формах заболевания пациентов, которые перенесли тромбоэмболию артерии легкого или тромбоз полой вены, ежегодно госпитализируют в терапевтическое либо кардиологическое отделение на 2-3 недели, где проводится инфузионная гемореологическая и кардиотоническая терапия.
Диета при тромбозе глубоких вен нижних конечностей
При тромбозе вен нужно соблюдать диету, исключая из рациона питания продукты, содержащие значительное количество витамина К и С. Также рекомендуется умеренное потребление жидкости.
Необходимо употреблять продукты, которые разжижают кровь, к примеру, чеснок, перец и артишок.
Тромбоз глубоких вен – лечение в домашних условиях
Сегодня наряду с традиционными методами лечения заболевания практикуется народная медицина, если определен тромбоз глубоких вен. Лечение народными средствами применяется в качестве дополнения основного лечения.
Первое, что нужно сделать, так это разжижить кровь. Если у вас тромбоз глубоких вен, лечение народными методами включает употребление следующих продуктов:
- лук и чеснок;
- семена подсолнуха;
- какао;
- свеклу;
- яблочный уксус;
- помидоры или томатный сок;
- геркулес;
- овсяную крупу;
- клюкву;
- толокно;
- лимон;
- черешню;
- калину.
К разжижению крови нужно подходить с осторожностью, дабы не спровоцировать кровотечение. Не рекомендуется употреблять жирные и мясные продукты, если имеется тромбоз глубоких вен. Фото, результаты неправильного лечения есть в Интернете.
Ежедневно можно съедать одну ложку смеси, приготовленную из толчёного чеснока, двух столовых ложек нерафинированного растительного масла и одной столовой ложки мёда.
Профилактика тромбоза глубоких вен нижних конечностей
Профилактика заболевания, прежде всего, направлена на устранение причин, вызывающих развитие заболеваний сосудов. Таким образом, нужно избавиться от вредных привычек, снизить массу тела, лечить сахарный диабет, снизить уровень холестерина в составе крови и больше двигаться. Так удастся победить тромбоз глубоких вен нижних конечностей (диета, фото, результаты должны стать стимулом!).
Тромбоз глубоких вен - отзывы наших пациентов.
Анита, 38 лет, Москва.
Андрей, 40 лет, Красногорск.
Часто задаваемые вопросы наших пациентов в интернете о тромбозе глубоких вен
Уважаемый Максим! Достоверно понять, что есть тромбы в венах, может только специалист, флеболог или сосудистый хирург. И даже профильному специалисту потребуется инструментально поддержка, ультразвуковое исследование сосудов. Предположить, что у Вас есть тромбы в венах можно по следующим признакам:
- Отёк.
- Синюшность кожных покровов.
- Болезненность, припухлость тканей, покраснение кожи по ходу вен.
Уважаемая Агата! Распознать тромбы в венах можно при помощи ультразвукового дуплексного сканирования. На наличие тромбов в венах указывают следующие симптомы: отёк, боль, изменение цвета конечности. Лучшим вариантом диагностики, как и последующего лечения, будет обратиться в хороший флебологический центр.
Уважаемый Николай! Для того, чтобы распознать тромб на ноге, необходимо обратиться за профессиональной медицинской помощью. Как вариант, сделать ультразвуковое исследование сосудов нижней конечности. Лучшим решением будет проконсультироваться у узкого специалиста, флеболога.
Уважаемая Мария! С точки зрения современной диагностики, лучшим способом определить тромбы в ногах, будет ультразвуковое исследование сосудов нижних конечностей.
Уважаемый Матвей! Тромб в вене образуется вследствие сложной цепи биохимических реакций, в процессе которых, из молекул фибриногена формируется сеть молекул нерастворимого фибрина. В последней фиксируются клетки крови, создавая плотную внутрисосудистую структуру, которая и является тромбом.
Уважаемый Иван! Определить тромб можно различными методами, как компьютерной и магниторезонансной томографией, так и хорошим ультразвуковым исследованием. Последняя методика оптимальнее в соотношении цена-качество и является золотым стандартом диагностики тромбоза.
Уважаемая Мадина! Предотвратить образование тромбов в сосудах можно, если своевременно обследоваться у флеболога, выполнять рекомендации доктора, устранять варикозные вены, в случае их выявления.
Читайте также:


