Толщина мягких тканей стоп рентген
При наличии характерных жалоб внешних изменений диагноз акромегалии, как правило, не вызывает сомнений. Однако нельзя ограничиваться результатами клинического обследования, поскольку только полное лабораторное и инструментальное обследование позволяет определить оптимальный метод лечения в каждом конкретном случае.
Практически в 100 % случаев возникновение акромегалии связано с развитием аденомы гипофиза, поэтому необходимо проведение рентгенографического исследования, в частности рентгенографии черепа в боковой проекции. Как правило, при этом выявляется увеличение размеров турецкого седла. В норме сагиттальный размер турецкого седла равен 12—15 мм, вертикальный — 8—9 мм. Помимо увеличения размеров турецкого седла, достоверным рентгенографическим признаком аденомы гипофиза является также двухконтурность стенок седла, обусловленная асимметричным ростом опухоли.
Косвенные рентгенологические признаки опухоли гипофиза: локальный или тотальный остеопороз спинки или стенок турецкого седла без изменения структуры костей черепа, локальное истончение стенки турецкого седла, истончение передних и задних клиновидных отростков, неровность участка внутреннего контура костной стенки турецкого седла. Для больных акромегалией характерны также утолщение костей черепа, гиперостоз внутренней пластинки лобной кости (эндокраниоз), выраженная пневматизация костей лицевого черепа и пирамид височных костей, гипертрофический остеопороз костей черепа, позвоночника, кистей и стоп.
Значительные изменения претерпевает и структура мягких тканей стопы, что проявляется утолщением соединительно-тканных перегородок и расширением жировых прослоек. В связи с этим важным дополнительным рентгенографическим показателем служит толщина мягких тканей стопы (ТМТС), высоко коррелирующая с уровнем гормона роста в сыворотке. Данный показатель определяют следующим образом. При боковом снимке стопы пучок рентгеновских лучей центрируется на среднюю точку линии, соединяющей медиальную лодыжку с нижней поверхностью стопы. Для выяснения истинной толщины мягких тканей пациент должен в течение 10—15 мин находиться в горизонтальном положении (во избежание сдавления мягких тканей массой тела). К линии, соединяющей передний и задний отростки пяточной кости, проводится параллельная линия, касающаяся нижнего края пяточной кости. От точки пересечения этой линии с нижним краем пяточной кости опускают перпендикуляр до подошвенной поверхности стопы. Длина последнего и отражает толщину мягких тканей стопы (норма у мужчин до 21 мм, у женщин до 20 мм).
Наименьшее значение толщины мягких тканей стопы при акромегалии — 22 мм. В отличие от здоровых лиц у больных акромегалией данный показатель не зависит от массы тела, возраста, длительности заболевания.
В отсутствие четких рентгенографических признаков аденомы гипофиза, а также с целью уточнения ее размеров, характера распространения, взаимоотношения с пара- и супраселлярными структурами проводят КТ области турецкого седла. Для лучшей визуализации аденомы целесообразно КТ-исследование с контрастированием. На томограмме можно видеть и другие характерные для акромегалии изменения, в частности значительное утолщение мягких тканей головы и двустороннее утолщение экстраокулярных мышц, которые приобретают веретенообразную форму. У части больных отмечается утолщение зрительных нервов. Выявление данных изменений при КТ-исследовании служит дополнительным признаком избыточной секреции СТГ на ранних стадиях заболевания.
В некоторых случаях даже КТ с применением контрастного вещества не дает четкой информации о наличии аденомы или характере ее распространения, и оптимальным методом диагностики является МРТ. Возможность проведения исследования в трех взаимно перпендикулярных проекциях (сагиттальной, аксиальной и фронтальной) позволяет получить дополнительную информацию об анатомо-топографических особенностях и изменениях селлярной области, более точно определить степень вовлечения в процесс параселлярных структур.
H.Moлитвocлoвoвa, B.Пeтepкoва, O.Фoфaнoвa
"Диагноз акромегалии" и другие статьи из раздела Нарушения роста
Рентген ноги — лучевой диагностический метод, который используется для первичной диагностики костных патологий. Преимуществами диагностики является безболезненность, простота и дешевизна.
Рентгенологическая аппаратура широко распространена и общедоступна, поэтому по сей день пользуется высокой популярностью, несмотря на появление КТ, МРТ.
- Проведение диагностической методики
- Исследуемые объекты
- Показания к диагностике
- Что обнаруживают при помощи лучевой методики исследования
- Достоинства диагностики
- Можно ли проводить диагностику при беременности
- Стоимость рентгена ноги
- Видео
Проведение диагностической методики

Диагностика проводится в специально оборудованной комнате, в которой расположен рентгеновский аппарат, а стены изолированы и защищают окружающий мир от излишнего лучевого излучения. Пациента заводят или заносят на носилках, исследование может проводиться даже тяжёлому больному без сознания.
Лаборант или врач укладывает конечность на специальную подставку, внутри которой находится воспринимающее устройство. Необходимый для диагностики участок освобождают от одежды и предметов, которые могут исказить рентгеновский снимок ноги. Специалисты корректируют положение конечности по отношению к подставке, подводят тубус так, чтобы получить необходимый ракурс. Здоровые участки тела пациента закрываются свинцовым воротником, чтобы обезопасить от ненужного облучения.
В зависимости от угла прохождения лучей диагностика может проводиться в нескольких проекциях. Это требуется для лучшей визуализации патологического очага и определения объёма повреждений.
Исследуемые объекты
Делают рентгенографию костей и суставов:

На стопе отдельно при необходимости делают рентгенографию пальцев (большого пальца, мизинца), пяточной кости. Такое прицельное исследование помогает снизить дозу облучения и повысить контрастность исследования в необходимой области.
Несмотря на то что мягкие ткани плохо визуализируются на рентгеновских снимках, можно выявить острое воспаление, растяжение суставов, по расширению суставной щели можно судить о выпоте транссудата. Косвенные признаки позволяют судить о характере воспаления.
Показания к диагностике
Показания к проведению исследования:
- травмы нижней конечности (открытые и закрытые переломы, трещины костей ноги, вывихи, растяжения связок);
- реактивные артриты;
- аутоиммунные воспаления суставов (для выявления рентгенологической стадии ревматоидного артрита);
- отёчность нижней конечности в отдельном участке;
- сильный ушиб с выраженным болевым синдромом;
- деформация тканей ноги (патологическое искривление сустава, смещение отломков кости и так далее);
- обморожение или ожог;
- болезненность ноги при движении, в состоянии покоя;
- плоскостопие;
- вальгусная или варусная деформация голеней;
- подагрические проявления (чаще проводят рентген большого пальца стопы);
- рак костных структур;
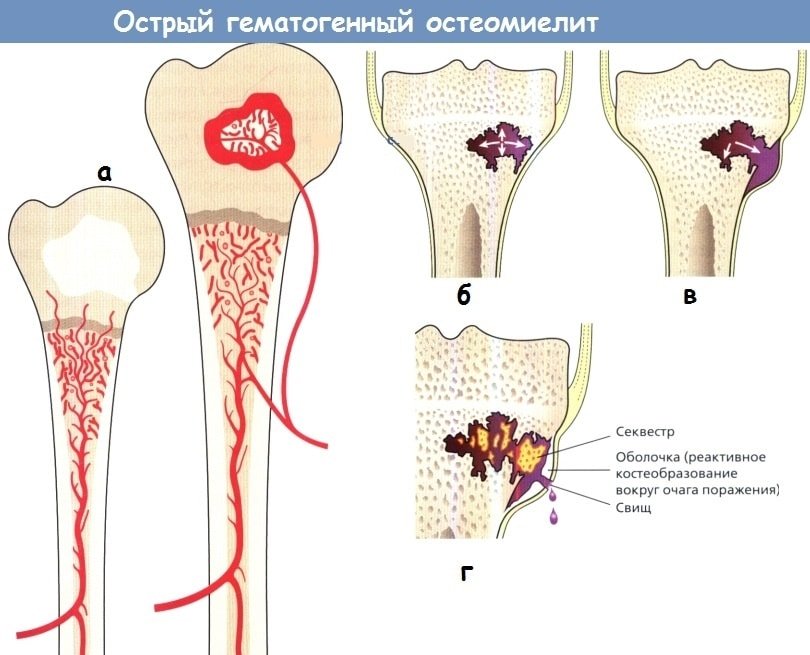
- остеомиелит.
![]()
Что обнаруживают при помощи лучевой методики исследования
В результате диагностики врач-рентгенолог даёт заключение, в котором подробно описывает патологические изменения, их локализацию и характер повреждения. Это помогает лечащему врачу получить полное представление о состоянии пациента и составить план лечения.
На рентген снимках можно выявить:
Рентгенологическая диагностика ноги помогает не только подтвердить и установить диагноз, но и наметить тактику лечения, в том числе хирургического, ортопедического, а также спрогнозировать исход заболевания.
Благодаря рентгену определяют остроту процесса: хроническое или острое течение (при хроническом течении изменения более выражены, затрагивается не только мягкотканый компонент, происходит дегенерация костей в виде остеохондрозных изменений — снижается плотность костей на снимке).
Достоинства диагностики
Достоинствами исследования являются:
- точность диагностики: при цифровой обработке возможно усиление и снижение контрастности снимка, благодаря чему хорошо визуализируется патология;
- быстрота выполнения: процедура занимает не более 5 минут, в течение которых возможно провести диагностику в нескольких проекциях;
- общедоступность методики: рентген-аппараты разного поколения присутствуют даже в самых отдалённых уголках государства.
Можно ли проводить диагностику при беременности
Рентгенологическая методика противопоказана беременным женщинам, так как ионизирующее облучение от аппарата способно навредить малышу. Рентгеновские лучи воздействуют на стремительно делящиеся ткани плода и могут вызывать мутации и аномалии развития.
При жизненной необходимости проводят обследование дистальных отделов ноги (голень, стопа) при условии защиты живота женщины свинцовым фартуком и строгому дозированию лучей. Так как область исследования и облучения находится далеко, то риски появления уродств у малыша минимальны.
Стоимость рентгена ноги
Стоимость диагностики невелика. Дешевле обойдётся снимок пальцев стоп (от 300 рублей), а дороже всего — рентгенография бедренной кости (до 900 рублей).
Такая цена значительно ниже, чем стоимость современных томографических методик. Поэтому рентгенографию проводят и в диагностических целях, и в качестве динамического наблюдения во время лечения.
Благодаря доступности, быстроте и дешевизне методики рентгенография ещё долго будет основным диагностическим методом исследования при заболеваниях костей и суставов ног. Современная аппаратура повышает качество снимков и максимально снижает дозу облучения, что ещё больше облегчает проведение процедуры.
Видео
Рентгенография — это неинвазивная диагностическая методика, направленная на обнаружение различных видов изменений в структуре и строении тканей организма. В частности, она используется для обследования голеностопного сустава и тканей стопы. Она отличается простотой выполнения, во многих случаях достаточно информативна для того, чтобы можно было поставить верный диагноз. Рентген стопы используется для выявления травматических повреждений и аномалий строения костных тканей.

- Проведение рентгенографии стопы
- Показания и противопоказания к проведению
- Существующие методы рентгенографии стопы
- Стандартная методика
- Обследование с нагрузкой
- Расшифровка нормы и отклонений на снимках
- Возможные деформации стопы в детском возрасте
- Преимущества рентгеноскопии, альтернативные способы обследования
- Выводы
- Видео : как делают рентген
Проведение рентгенографии стопы
Рентгенография основана на получении проекционного изображения анатомических костных структур благодаря прохождению через них рентгеновского излучения. Снимок проецируется на рентгеночувствительную пленку, которая фиксирует ослабевающие после прохождения Х-лучей через ткани различной плотности.
В итоге на снимке отображается либо нормальная стопа без отклонений, либо изображение визуализирует все имеющиеся у пациента изменения. Рентген стопы на фото выявляет переломы, трещины в костной ткани, вывихи, деформации (плоскостопие) и эквиноварусную деформацию (косолапость).
С помощью этой диагностики можно определить наличие у пациента деформирующего остеоартроза — изменений дегенеративного типа в тканях суставов, изменение строения подошвенной поверхности пяточной кости, более известное как пяточная шпора. Нередко определяют наличие у пациента вальгусной деформации большого пальца, которое возникает вследствие ношения неудобной обуви на высоком каблуке и сопровождается увеличением поперечного свода стопы.
Показания и противопоказания к проведению
Рекомендации к прохождению данной процедуры в клинике включают:
- боль и отечность разной степени выраженности в области голеностопного сустава или самой ступни;
- деформацию подошвы ступни и ее пальцев;
- изменение цвета кожных покровов ступни, появление на них внутренних гематом;
- нарушения двигательной функции голеностопа;
- частые мышечные судороги, возникающих в икрах и стопе.
Процедура также проводится как рентгенодиагностика плоскостопия для оценки степени развития заболевания. Возможность в подробностях рассмотреть костные ткани, суставные соединения позволяет установить наличие у пациента врожденной или приобретенной патологии. Поэтому показания к проведению этого обследования включают подозрение на заболевание любого типа, в том числе воспалительные процессы и травматические повреждения различной степени. 
Не рекомендуется проведение исследования для оценки состояния беременных женщин по причине мутагенного воздействия на организм ионизирующего рентгеновского излучения. Детям до 14 лет проводить рентгеновское обследование допускается только в случае крайней необходимости и с использованием защитных элементов, таких как просвинцованный фартук. При наличии у пациента открытых ран и кровотечений в области обследования, процедура откладывается до частичного их заживления, если в проведении рентгенографии нет сиюминутной необходимости.
Существующие методы рентгенографии стопы
Существует два способа проведения обследования стопы — стандартная рентгеноскопия и диагностика с нагрузкой. Целесообразность проведения процедуры устанавливает врач, исходя из состояния здоровья пациента и тех заболеваний, на которые присутствует подозрение.
В любом случае проводится рентген стопы в двух проекциях — это помогает обнаружить не только травматические повреждения, но и такие системные заболевания как ревматоидный артрит, воспалительные процессы в соединительных тканях.
Существуют заболевания, при которых пациент не может оставаться в неподвижном состоянии, например, расстройства психического характера — в этом случае обследование проводится после предварительной седации.
Проекции при этом должны быть перпендикулярными для получения максимального обзора тканей стопы. Успешно используются обе методики для выявления такого отклонения как поперечное плоскостопие. Этой деформации стопы характерно постепенное и стойкое уменьшение высоты свода вплоть до полного его исчезновения (уплощения). Этот распространенный вид отклонения обычно сопровождается деформацией коленных суставов, голеностопов, а также значительным искривлением пальцев ног и приводит к заболеваниям позвоночника.
Плоскостопие относится к настолько серьезным состояниям, что может стать причиной отстранения молодых людей от службы в армии.
Обычно для выявления этого типа деформации проводится рентгенография в боковой проекции.

Стандартная методика обследования используется чаще всего. К ней прибегают при необходимости получить сведения о строении костно-связочного аппарата голеностопного сустава. Обычно проводится в двух перпендикудярных проекциях — боковой и прямой.
Также нередко используются такие проекции как переднее-задняя для одновременного рентгена обеих стоп и косая, при которой ионизирующее рентгеновское излучение подается под углом в 45 градусов. Относительно редко встречается в диагностике тыльно-подошвенное исследование, при котором пациент должен сместить голень немного назад для того, чтобы лучи могли пройти вертикально по отношению к плоскости стопы. Это дает возможность получить вид сверху рентгена здоровой стопы или диагностировать нарушение строения суставов стопы.
Подготовка к стандартной рентгенографии отсутствует. Единственное, что требуется от пациента — это освободить обследуемый участок конечности от одежды, обуви и украшений. Для уменьшения лучевой нагрузки на организм пациента, медперсонал выдает ему специальные накладки со свинцовыми пластинами или просвинцованные резиновые фартуки, которыми следует накрыть область паха, а женщинам — еще и грудь. Детям до 14 лет накрывают полностью все тело за исключением обследуемой конечности для максимального экранирования.
Чтобы можно было получить снимок в необходимой проекции, пациент должен лечь на кушетку возле рентген-аппарата, согнуть ноги в коленях и упереться подошвами стоп в ее поверхность. Для обследования в косой проекции, пациент должен лечь на кушетке на бок и зажать между коленями подушку — это создаст необходимый угол между поверхностью кушетки и стопой.
Боковая проекция в диагностике используется редко, так как кости плюсны на полученном изображении накладываются друг на друга, и теряется возможность рассмотреть их по отдельности. Такой подход используется в случае необходимости выявления переломов костей плюсны, а также оценки уровня опущения свода стопы. Обследование точно также проводится в положении лежа на боку, с той лишь разницей, что здоровую ногу пациент выпрямляет, а травмированную держит согнутой.
В зависимости от того, какое именно заболевание наблюдается у пациента, для выявления степени развития этих отклонений могут использоваться одновременно сразу несколько различных методик. Рентгенография стоп с нагрузкой применяется специально для обнаружения у пациента поперечного плоскостопия.
Подготовка к данному обследованию ничем не отличается от подготовки к стандартному. Повышенная нагрузка на стопу заключается в том, что пациент становится на нее, а вторую ногу сгибает в колене и подтягивает ее к животу.
Благодаря тому, что стопа оказывается под воздействием дополнительного веса, все патологические изменения, в частности нарушение строения костных тканей, становятся особенно заметными.
Так как делают рентген стоп с нагрузкой, в отдельных случаях выявляются те заболевания, о наличии которых не подозревал ни сам пациент, ни врач-диагност. После обследования проводится оценка и анализ полученных снимков, обнаруженные нарушения фиксируются во врачебном заключении, и это становится основой для подбора подходящей методики лечения. После завершения терапевтического курса процедура повторяется для оценки эффективности лечебных мероприятий и необходимости принятия дальнейших мер.
Расшифровка нормы и отклонений на снимках

После проведения обследования рентгенолог анализирует изображения, описывает структуры и фиксирует те нарушения, которые были обнаружены в ходе рентгеноскопии. В норме высота свода стопы составляет не менее 3,5 см, а угол ее продольного свода колеблется в пределах 125-130 градусов. Также у здорового человека прилегать к опоре будут головки только пятой и первой плюсневых костей. Полученный рентгеновский снимок стопы человека – норма и отклонения от нее оцениваются врачом-ортопедом, который ставит окончательный диагноз. Процедура расшифровки в этом случае называется рентгеноморфометрией.
Чаще всего при отсутствии травматических повреждений стопы у пациента рентген-исследование используется для обнаружения плоскостопия. Прямой снимок стопы дает возможность оценить наличие у пациента поперечного плоскостопия, для которого характерно уменьшение поперечного свода стопы, образованного плюсневыми костями. Если вторая, третья и четвертая кости возвышаются над опорой, то стопа у пациента здорова. Всего различают три стадии, по которым можно определить плоскостопие на рентгене — компенсации, субкомпенсации и декомпенсации.
На стадии компенсации нагрузка распределяется с первой и пятой на первую, вторую и пятую кости, вторая при этом утолщается и увеличивается в размерах. При субкомпенсации к опорным костям добавляется еще третья, а первая отклоняется в сторону и формирует вальгусную деформацию первого пальца стопы. На последней стадии, при декомпенсации, все плюсневые кости становятся опорными, высота свода стопы уменьшается до минимума. Степени плоскостопия на рентгене чаще всего оцениваются при помощи обследования с нагрузкой.
Что касается продольного плоскостопия, то для его диагностики используют боковые снимки. Такая рентгенограмма визуализирует треугольник с вершинами в пяточном бугре, головке первой плюсневой кости и ладьевидно-клиновидном сочленении. Учитывается также высота свода стопы относительно нормальных показателей и ее угол.
Степени продольного плоскостопия, измеренные рентгенографически, подразделяются на первую, вторую и третью, по мере развития заболевания:

- Для первой степени характерно увеличение угла свода стопы до 135-140 градусов, сам свод опускается до 2,5-3 см, деформация плюсневых костей и фаланг пальцев при этом отсутствует.
- На второй степени плоскостопия угол увеличивается еще на 8-10 градусов до 145-155, высота свода составляет 1,8-2,3 см. Эта степень сопровождается тянущими болями в тазобедренных и коленных суставах, нередко появляются признаки деформирующего артроза таранно-ладьевидного сустава.
- Третья степень плоскостопия характеризуется увеличением угла до 160 градусов и более, высота свода при этом составляет менее 1,7 см, диагностируется выраженная деформация таранно-ладьевидного и других суставов стопы, появляются боли в копчике и нижних отделах позвоночника.
Дети нередко оказываются подвержены изменениям костно-связочного аппарата стропы, но для них эти изменения строения чаще всего являются врожденными и корректируются значительно легче, чем у взрослых пациентов. По мере взросления ребенка будут ухудшаться существующие у него деформации. Поэтому своевременная коррекция патологии очень важна. Чаще всего встречаются такие изменения строения стопы как плоскостопие и косолапость.
При врожденной косолапости наблюдается характерная постановка ступни на внешнее ребро, а в состоянии покоя заметно характерное подошвенное сгибание с развернутой внутрь стопой.
Определение плоскостопия по рентгенограмме проводится в возрасте старше 12 лет, так как в течение первых лет жизни ребенка проходит развитие, рост и постепенное изменение строения его стопы. Диагноз, поставленный ранее, считается подозрением на заболевание и вовремя принятые меры помогают избавить малыша от плоскостопия в начальной фазе его развития.
Плоская стопа без выемки свода у самых маленьких детей представляет собой особенность расположения мягких тканей, которая нивелируется по мере взросления ребенка.
Преимущества рентгеноскопии, альтернативные способы обследования

К основным достоинствам рентгеноскопии стопы относится хорошая визуализация структур стопы, что дает возможность неинвазивно и в краткие сроки определить наличие у пациента отклонений от нормы. Лучевая нагрузка от подобных снимков значительно ниже, чем от компьютерной томографии, также использующей ионизирующее рентгеновское излучение. Рентгенография практически не имеет противопоказаний, а сравнение снимков, сделанных в разные периоды времени, позволяет оценить динамику развития имеющейся у пациента патологии.
Подготовка к рентгенографии стопы не требуется — достаточно своевременно прийти в назначенное врачом время и по возможности взять с собой результаты предыдущего обследования. Полученные снимки можно хранить в течение длительного времени, к примеру, для контроля динамики лечения. Также дать оценку рентген-снимкам могут не только рентгенологи, но и другие специалисты — травматологи, терапевты. Рентгеноскопия стоп может проводиться для обследования лежачих больных благодаря распространенности мобильных аппаратов. Еще одним преимуществом рентгеновского обследования стопы считается относительно низкая стоимость проведения процедуры и соответственно ее доступность.
Существуют альтернативные методы обследования пациентов с подозрениями на заболевания мышечно-костных систем стопы, такие как компьютерная и магнитно-резонансная томографии. КТ отличается более высокой информативностью снимков, но вместе с тем она подвергает организм пациента гораздо большей лучевой нагрузке. Это обусловлено необходимостью делать большое количество рентген-снимков для получения подробных сведений о состоянии стопы и создания ее трехмерной проекции. Методики, использующие ионизирующее рентгеновское излучение, информативны в том случае, когда необходимо оценить состояние костных тканей, их структуру и строение.
Магнитно-резонансная томография, напротив, используется для обследования в случае если необходимо выявить нарушения в структуре связок, сухожилий, заболевания суставов стопы, определить наличие жидкостных скоплений. Принцип действия данной диагностической методики основан на свойстве электромагнитных волн с разной интенсивностью отражаться от тканей различной плотности. Этот тип сканирования безвреден для человеческого организма, поэтому может использоваться для обследования маленьких детей и беременных женщин.
Еще один способ диагностики, ультразвуковое исследование, используется несколько реже из-за своей невысокой информативности, но он незаменим, когда пациент имеет противопоказания к прочим диагностическим методам.
Выводы
Рентген стопы используется в качестве профилактической диагностической процедуры, а также для того, чтобы выявить наличие у пациента различных отклонений от нормы и наблюдать за процессом его выздоровления. Лучевая нагрузка, оказываемая в ходе этого обследования, не позволяет использовать его для оценки структуры тканей стопы достаточно часто без вреда для здоровья пациента. Существуют альтернативные методики обследования, но рентгенография используется чаще прочих благодаря своей невысокой стоимости, информативности и простоте проведения.
Видео : как делают рентген

- Когда врач направляет на обследование стопы?
- Особенности проведения диагностики
- Патологии стопы в детском возрасте
- Где лучше сделать рентгенографию стопы?
- Видео по теме
Эволюция человека, обеспечившая хождение на двух ногах, дала ему не только дополнительные возможности и удобства, но и стала причиной многих заболеваний опорно-двигательного аппарата. Постоянная нагрузка на сравнительно небольшие органы, такие как стопы, зачастую приводит к возникновению их различных патологий, а из-за особенностей функционирования они подвержены множественным травмам.
Для выявления и дифференцирования заболеваний этих участков нижних конечностей уже на протяжении многих лет успешно применяется рентгенологическая диагностика. Рентген стопы позволяет врачу за короткие сроки получить достаточно информации для установления диагноза, не подвергая пациента неприятным или болезненным ощущениям. А если учесть, что процедура не требует подготовки и по цене доступна каждому нуждающемуся, то ее можно смело считать одной из самых незаменимых.
Когда врач направляет на обследование стопы?
В большинстве случаев пройти рентген стопы рекомендует врач, специализирующийся на травматологии или ортопедии, ориентируясь на предъявленную пациентом симптоматику. Основные жалобы, с которыми, как правило, приходят больные – это:
- боли в области ступни или голеностопного сустава;
- отечность различной степени выраженности;
- деформация нижней части ноги и пальцев;
- изменение цвета кожных покровов;
- нарушение подвижности голеностопа;
- судороги икроножных мышц.
Результаты проведения рентгенографии (создания снимков) в большинстве случаев дают возможность детально рассмотреть кости, суставы, связки образующие стопу, позволяя установить точный диагноз. Изучая рентгеновский снимок, врач может сделать заключение о наличии патологий как врожденных, так и приобретенных на протяжении жизни.
Таким образом, процедура помогает специалисту распознать:
- деформации вследствие воспалительного процесса (подагра, артрит, артроз);
- травматические повреждения различной степени тяжести (переломы, вывихи, растяжения связок);
- патологические изменения голеностопного сустава и остальных суставов стопы;
- врожденные аномалии развития костной ткани;
- вальгусную деформацию большого пальца;
- остеопороз;
- косолапость;
- пяточную шпору;
- плоскостопие;
- пяточную и полую стопу.
Рентгенологическая диагностика позволяет выявить асептический некроз (омертвение тканей) – так называемую болезнь Келлера I и II типа. Первый тип характеризуется омертвением ладьевидной кости, а второй – головок плюсневых костей. Процедура также дает возможность обнаружить вовлечение стопы в патологические процессы, сопутствующие системным болезням – ревматоидный артрит, сахарный диабет и заболевания соединительных тканей.
Особенности проведения диагностики
Рентгенография стопы может осуществляться двумя методиками – стандартной либо с нагрузкой. Целесообразность использования первой или второй определяет специалист для каждого конкретного случая и указывает в направлении на процедуру наиболее подходящий способ.
К этой методике прибегают в большинстве ситуаций, когда требуется получить информацию о состоянии костно-связочного аппарата нижней части голени. Зачастую она проводится в двух проекциях – прямой и боковой, но иногда приходится прибегать к наименее распространенным формам обследования, таким как:
- передне-задняя проекция – рентген обеих стоп, выполненный одномоментно;
- косая проекция – рентгеновские снимки создаются под углом 45 градусов;
- тыльно-подошвенная проекция – лучи проходят вертикально к поверхности стопы, и голень при этом отклоняется немного назад.
Никакого подготовительного процесса к процедуре от пациента не требуется. Единственное, что нужно сделать перед обследованием – это освободить диагностируемый участок от одежды, обуви и украшений. А вот медицинский персонал должен позаботиться о создании защитного поля для минимизации облучения обследуемого. Пациентам, проходящим данную процедуру, необходимо укрыть от рентгеновских лучей органы репродуктивной системы, а женщинам – еще и грудные железы, специальными накладками со вставленными свинцовыми пластинами.
Также можно воспользоваться альтернативным вариантом – предложить обследуемому одеть свинцовый фартук. Для создания снимка в прямой проекции пациента укладывают на спину и предлагают согнуть ноги в коленях. Ступни при этом должны опираться на поверхность функционального стола. Рентгенография стопы в косой проекции проводится при положении пациента лежа на здоровом боку, ноги при этом сгибают, а между согнутыми коленями кладут подушку, чтобы создать угол между стопой и поверхностью стола.
Боковая проекция выполнения снимков в ортопедии и травматологии используется реже, так как при ней кости предплюсны находят друг на друга, и их сложно рассмотреть на рентгеновских фото. Такой вид проекции применяется чаще всего для диагностирования свода стопы и для определения переломов костей плюсны. Чтобы сделать снимок стопы в боковой проекции, обследуемого укладывают на пораженный бок, предлагают согнуть ноги в коленях, а здоровую нижнюю конечность выводят вперед.
Рентген стопы с нагрузочным тестом – специально разработанная методика, применяемая для диагностирования поперечного плоскостопия. Как правило, стандартного метода рентгенографии бывает недостаточно для установления данного диагноза. Подготовка к процедуре с нагрузкой ничем не отличается от подготовительного процесса к стандартной диагностике.
Суть данной методики состоит в том, рентгеновские фото стопы в требуемых проекциях производятся при условии, что пациент стоит на обследуемой ноге, а вторую подгибает к животу. Из-за перенесения массы всего тела на больную нижнюю конечность, она подвергается дополнительной нагрузке и патологические симптомы становятся лучше заметными для диагностирования.
В отдельных случаях могут проявиться даже ранее не отмечавшиеся признаки заболеваний. Рентгенолог изучает полученные снимки и фиксирует обнаруженные нарушения костно-связочного аппарата стопы на бланке исследования, что станет основой для лечащего врача в подборе соответствующей лечебной тактики.
Рентгеноскопия проводится не только с целью установить диагноз и определиться с терапией, она также выполняется для контроля назначенной лечебной коррекции. После проведенного терапевтического курса повторная процедура позволяет оценить эффективность лечебных мероприятий, для принятия последующих решений по поводу дальнейших мер.
Не исключено, что рентгенологическое исследование не сможет обеспечить специалиста достаточным материалом для постановки диагноза – тогда лечащий врач, скорее всего, назначит ультразвуковую или магнитно-резонансную диагностику. И потом уже на основе всех имеющихся данных будет делать окончательное заключение.
Патологии стопы в детском возрасте
К сожалению, дети тоже подвержены различным нарушениям костно-связочного аппарата этой части ноги. Но для них чаще характерны врожденные деформации, от которых при своевременном обследовании и коррекции, можно избавиться. Если же не уделить соответствующего внимания данным патологиям, то с возрастом они могут привести к довольно неприятным последствиям.
К ним относится косолапость и плоскостопие. У самых маленьких детей часто наблюдается косолапость, как правило, врожденная, при которой стопа ребенка развернута вовнутрь с характерным заболеванию подошвенным сгибанием. При этом опора идет на наружный край стопы, что приводит к изменению походки.
Диагноз плоскостопие официально можно выставить после наступления возраста, в котором происходит формирование продольного и поперечного сводов стопы – после 10–12 лет. До этого возраста проявления в виде сплошных линий подошвы достаточно хорошо поддаются коррекции, и, таким образом, можно избавить ребенка от этой патологии.
Где лучше сделать рентгенографию стопы?
Исследование стопы с помощью рентгеновских лучей одна из самых распространенных процедур, которую можно пройти практически в любом медицинском учреждении. Если пациент или его родственники стремятся минимизировать дозу облучения при обследовании, то при выборе заведения следует учесть наличие в нем современной аппаратуры.
Новейшим рентген-аппаратам не требуется мощных доз излучения для создания информативных снимков, тогда как приборы, произведенные много лет назад, облучают пациентов гораздо большими порциями рентгена. Конечно, в столицах и их областях, например, в Московской или Киевской, отыскать современную аппаратуру проще, но сейчас уже и во многих городах периферии частные клиники используют новые приборы.
Так что не стоит переживать о возможном вреде облучения, потому что при рентгене стопы облучение незначительное, а прохождение его в клиниках сводит к минимуму лучевую нагрузку. Не следует забывать, что польза от исследования во много раз превышает его негативное воздействие на организм.
Читайте также: