Таранная кость при вальгусных стопах
Халюс вальгус (Hallux Valgus) или вальгусная деформация стопы у взрослых — отклонение первого пальца на ноге относительно других вовнутрь. Тогда как сустав у основания пальца увеличивается и воспаляется, начинает выпирать наружу. Образовавшаяся вальгусная деформация стопы у взрослых, шишка на ноге — одна из распространенных жалоб на сегодняшний день среди пациентов хирургов и ортопедов.
Обладателя шишки тревожит не только боль, но и сильный дискомфорт. Проблематичным становится подбор обуви. Поэтому вопрос — почему на ноге появилась шишка вызывает беспокойство. Так и лечение вальгусной деформации большого пальца без операции для многих актуален.
Лечение по народным рецептам приносит небольшое облегчение. Кремы, мази для этого могут снять боль ненадолго. Но ощутимого результата вы добьетесь при помощи ортопедических приспособлений.
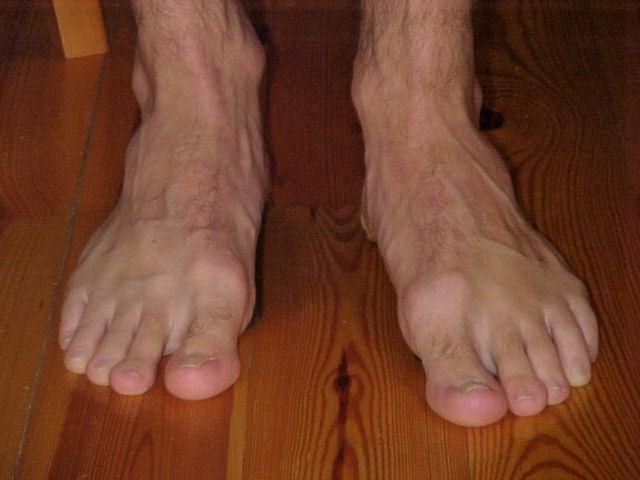
Болит косточка на большом пальце причины
Помимо распространенного продольного плоскостопия стопы, существует поперечное плоскостопие. Оно чаще всего и служит причиной изменения формы у большого пальца, вырастанию шишки. Косточки на ноге начинают беспокоить не сразу. Но по мере прогрессирования деформации.
Данный дефект называют — вальгусная деформация стопы или Халлюс вальгус. Провисание поперечного свода стопы мы не можем заметить, как продольное плоскостопие. Пока оно не начнет себя проявлять искривлением пальцев, шишкой большого пальца.
Также появляются боли чуть выше пальцев по подошве ноги у основания плюсневой кости стопы (так называемые натоптыши). Дело в том, что мышечная тетива постепенно ослабевает, свод стопы опускается. Амортизация стопы слабеет. Поэтому стопа как будто ищет дополнительные точки опоры и пальцы искривляются.
Поэтому первый палец отклоняется во внешнюю сторону, второй и третий пальцы приподнимаются в суставах. Таким образом распределяя нагрузку на стопу. То есть становятся молоткообразными или когтеобразными.
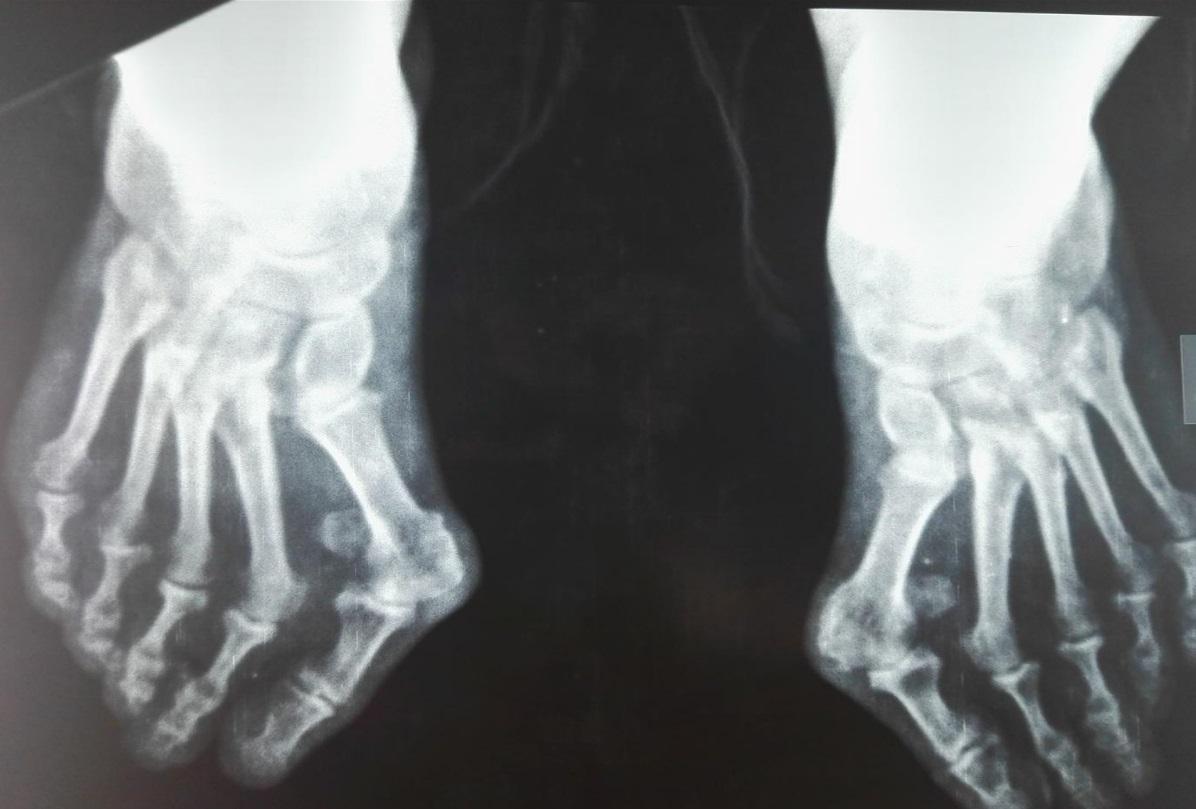
Боли в пальцах ног — это не только следствие поперечного плоскостопие. Но также могут провоцировать неприятные ощущения и обменные нарушения. В таком случае может диагностироваться подагра. Большой палец при подагре опухает и болит нестерпимо.
Вальгусная деформация стопы
Так почему же возникает данная проблема со стопой:
▣ Наследственность. Если ваши родственники страдали от косточки на ноге, то высока вероятность, что она будет и у вас.
▣ Неудачный подбор обуви либо высокий каблук. Слишком узкие туфли сдавливают кости стопы и пальцев. При высоком каблуке нагрузка перераспределяется на передний отдел стопы — плюсневые кости. Что противоречит анатомически правильной установке ноги.
▣ Особенности строения соединительной ткани. Это определяет повышенную подвижность суставов. Что постепенно ведет к их деформации.
▣ Лишний вес способствует большой нагрузке на ноги, страдают все суставы. Значит риск вальгусной деформации или шишки высок.
Как избавиться от вальгуса в домашних условиях
К сожалению, огромное количество людей, не смотря на обилие информации, до сих пор находится в заблуждении относительно причины вырастания косточки около первого пальца. Лечения халюс вальгуса стоп подразумевает несколько способов.
Шишка — это не нарост около пальца, который пытаются свести. Она не отпадет при лечении народными средствами. Это отклонение одной кости в суставе фаланги пальца относительно другой. Исправить, лечить вальгусную деформацию может только ортопед или хирург.
После операции носят специальную обувь — ботинок Барука.

Специальная обувь с разгрузкой переднего отдела облегчит реабилитацию после операции. Опоры при ходьбе на область пальцев в такой обуви не происходит. Поэтому восстановление после операции происходит быстро.
Примочки, натирания, мази, травы и прочее просто снимут воспаление с шишки и уменьшат боль. Этого бывает достаточно для тех, кто страдает от болевых ощущений. Ведь приходится ограничивать передвижение.
Однако в размере вальгусная шишка не уменьшится от втираний. Домашними средствами можно снять воспаление сустава и боль. Но исправить искривление пальцев можно только используя ортопедические приспособления.
Поэтому начинать следует с ортопедического лечения. Ведь с операцией можно повременить.
Стопы без нужных супинаторов и стелек подвергаются неправильной нагрузке.Но с помощью ортопедических изделий вы сможете приостановить вальгусную деформацию пальцев. Шишка уменьшится и со временем совсем пропадёт. Благодаря фиксаторам можно добиться правильного положения большого пальца ноги.
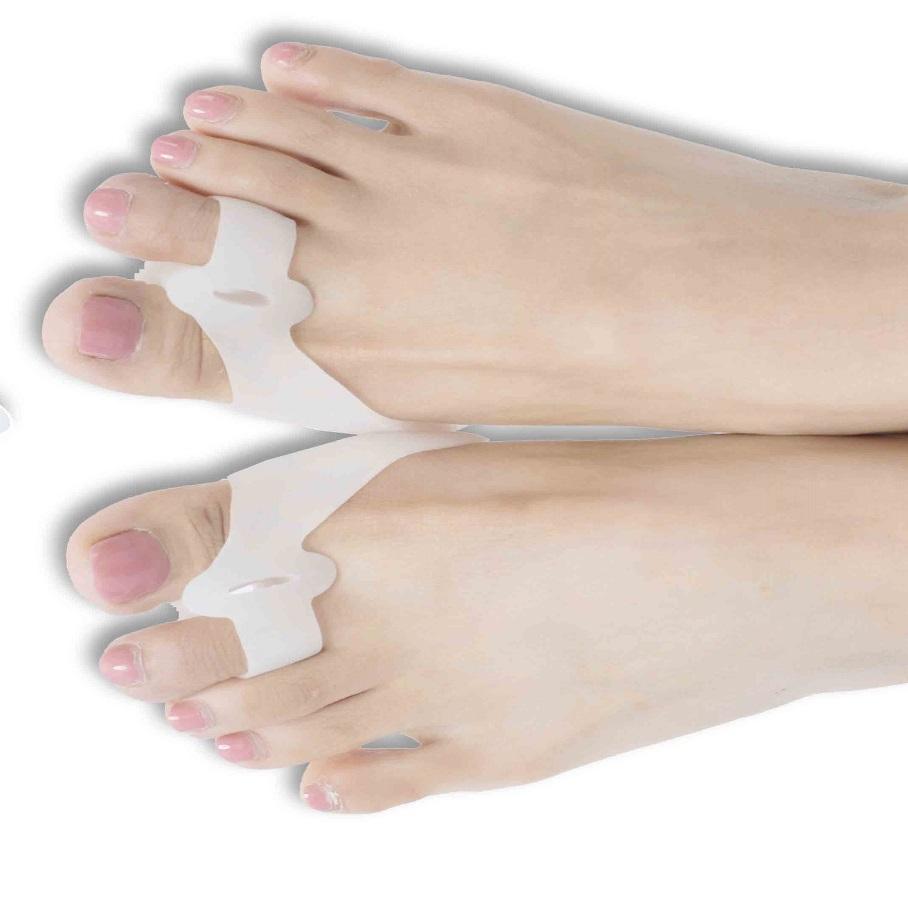
Лучше использовать несколько изделий, чтобы лечение было последовательным. Какие лучше подобрать приспособления для лечения шишки у большого пальца на ранних стадиях.
■ Корригирующий бандаж на палец
■ Силиконовые вставки между пальцами
■ Бурсопротектор с вставкой
▩ Обратитесь к ортопеду. Следуйте советам специалистов, чтобы приостановить деформацию. Чем быстрее вы сделаете это, тем в более полной мере приостановите проблему.
▩ Желательно проверить ноги на падометре или плантоскопе. Возможно обнаружится комбинированное плоскостопие. А может и незначительная разница в длине ног. Что тоже ведет к разного рода патологиям стоп.

▩ Надевайте на ночь отводящий ортез или корригирующее приспособление. 6 месяцев минимум каждую ночь вы должны спать в нём.
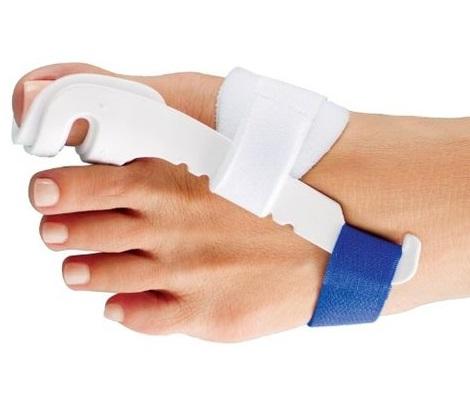
В половине случаев деформация приостановиться, если она сильная. Либо исправиться до прежнего нормального положения, если средняя. Но результата быстрого ждать не стоит.
Вставая ночью, снимайте приспособление, иначе можете поскользнуться и сломать его. Возможны болевые ощущения, так что можете смазать шишку любым кремом для суставов.
▩ Закрепим результат ночной коррекции дневным приспособлением. Это вставка чаще силиконовая между 1-м и вторым пальцем ноги. Вставленная, она препятствует обратному неверному отклонению пальца. Дискомфорта скорее всего не доставит. Материал для вставки используется мягкий.
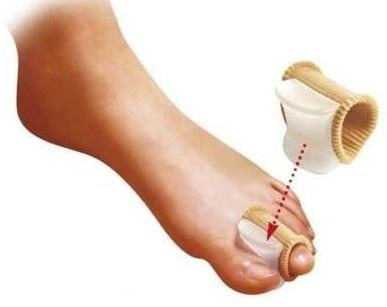
Ошибочно надеется, что только дневная межпальцевая вставка исправит шишку. Этого, к сожалению, недостаточно. Только комплексное использование всех изделий поможет убрать деформацию.
◩ Также всегда носите ортопедические стельки. Определить подходящую вам поможет специалист ортопедического салона или врач. Назначена может быть универсальная каркасная стелька с поперечным и продольным супинаторами. Или понадобиться индивидуальные ортопедические стельки, что несколько дороже.
◩ Не лишне к перечисленным средствам добавить массаж стоп. Это снимет напряжение, боль, улучшит циркуляцию крови. Хорошо если он будет ручным, но использовать удобно и массажные коврики. Аппаратные массажёры с несколькими режимами будут также удобны.
Не затягивайте с лечение шишек пальцев. Ведь вальгусная деформация хорошо поддаётся коррекции. При таком обилии ортопедических приспособлений легко вылечить косточку большого пальца.
Но прежде, чем начать лечение вальгусной деформации без операции самостоятельно, проверьте ноги у ортопеда.

- Что такое вальгусная деформация?
- Причины деформации свода стопы
- Признаки и симптомы
- Диагностика
- Лечение
- Профилактика
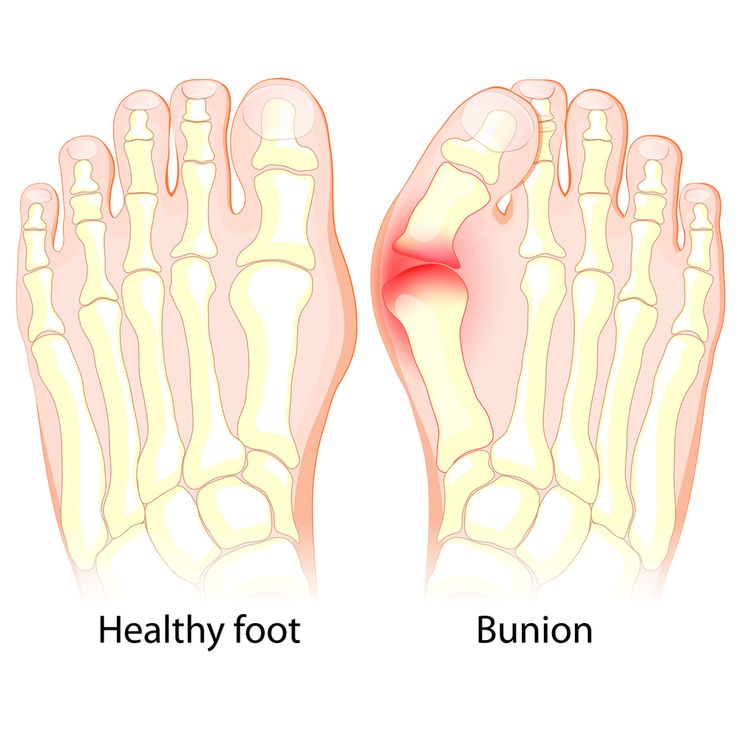
Вальгусная деформация стопы у детей приводит к нарушениям походки
Что такое вальгусная деформация?
Плоско-вальгусная деформация свода стоп, или вальгус – это ортопедическая патология. Проявляется опорой на медиальную часть ступни, искривлением нижних конечностей в положении стоя и при ходьбе. При этом пальцы и пятки всегда вывернуты наружу. У взрослых людей тоже возникает вальгус, но он проявляется иначе. Деформация костей проявляется изменением положения большого пальца. Такое состояние именуют косточкой или шишкой на пальце.
Патология возникает из-за отклонения и выпячивания суставной головки плюсневой кости.
По своей этиологии вальгус делится на врождённый и приобретённый. Врождённое заболевание возникает внутриутробно, в период воздействия негативных факторов. Оно диагностируется в первые 3-4 месяца после рождения. В зависимости от прогресса болезни, разделяют несколько степеней вальгуса:
- I ст. - наиболее лёгкая. Угол отклонения меньше 15º. Для коррекции требуется ношение ортопедической обуви и физиотерапия;
- II ст. – средняя. Угол отклонения меньше 20º. Коррекция включает массажи, физиотерапию, ношение специальной обуви;
- III ст. – средней тяжести. Угол отклонения меньше 30º. Патология этой степени плохо поддаётся консервативной терапии. Требуется длительное лечение и непрерывная реабилитация для восстановления нормального свода стоп;
- IV ст. – тяжёлая. Угол отклонения больше 30º. Для этой степени консервативная терапия малоэффективна. Как правило, требуется хирургическое лечение и длительная реабилитация.
Большое количество случаев врождённого вальгуса имеют тяжёлую форму. Поэтому важно как можно раньше выявить заболевание и своевременно начать лечение.
В зависимости от этиологии вальгуса, выделяют такие виды патологии:
- Статическая - нарушенная осанка;
- Структурная - врождённые причины. При патологии таранная кость часто отклоняется в сторону;
- Коррекционная - из-за неправильной терапии или отсутствия лечения косолапости;
- Компенсаторная - скошенные голени, укорочённое ахиллесово сухожилие;
- Спастическая - нервные спазмы конечностей, как следствие дисфункции коры головного мозга;
- Паралитическая - в результате парезов, вызванных энцефалитом или полиомиелитом;
- Травматическая - переломы костей стопы, травмы тазобедренного сустава, голеностопа, разрывы связок;
- Рахитичная - следствие рахита у детей до года.
Специалисты рекомендуют корректировать положение стоп до 12-13 лет. Чтобы понять, как исправить ортопедическую патологию у ребёнка, необходимо провести диагностику и выявить причину развития вальгуса.
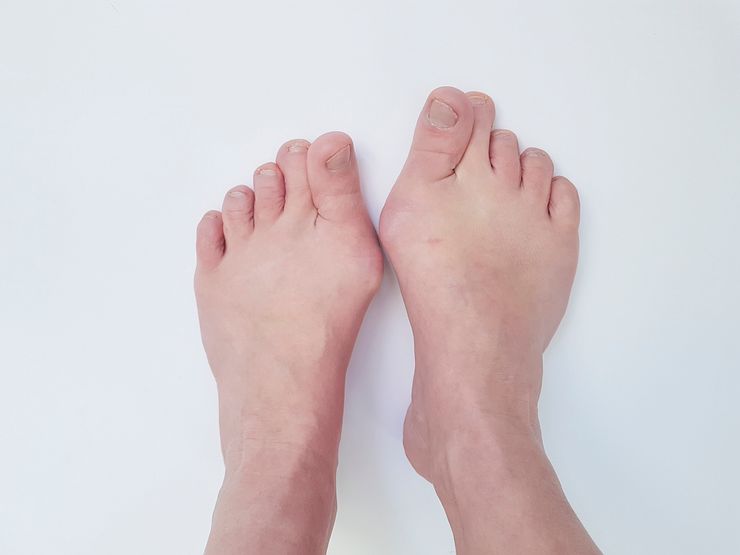
Вальгус тяжёлой степени
Причины деформации свода стопы
Причина заболевания врождённого типа кроется в нарушении внутриутробного роста и развития ребёнка. Под воздействием патогенных факторов происходит аномальное развитие стоп. Один из видов врождённых плоско-вальгусных деформаций - вертикальный таран. Эта частая патология, требующая хирургического лечения. В противном случае ребёнок обречён на хромоту во взрослом возрасте.
Приобретённая патология появляется из-за других состояний:
- Травм нижних конечностей в родах;
- Рахита;
- Изменений ступни, тазобедренного, коленных суставов или голеностопа после травмы;
- Чрезмерной массы тела – костные структуры детей не выдерживают нагрузку;
- После перенесённых инфекций;
- Дисплазии фиброзных тканей;
- Миодистрофий;
- Заболеваний нервной системы;
- Эндокринной патологии, например, сахарного диабета;
- ДЦП.
Некоторые факторы способны спровоцировать развитие вальгусной деформации стопы:
- Несбалансированный рацион, дефицит витаминов и протеинов;
- Неудобная, мягкая обувь;
- Малыш рано встал на ноги (до 10 месяцев);
- Родители насильно провоцируют стояние и хождение на ногах у детей до 12 месяцев;
- Нижние конечности слишком долго находятся в гипсовой повязке;
- Малыш часто болеет простудными заболеваниями или гриппом.
Родителям стоит знать, что в формировании плоско-вальгусной стопы замешана и генетика. Поэтому важно у малышей с предрасположенностью проводить профилактику патологии. Необходимо ежегодно консультироваться с ортопедом при сочетании наследственности и других факторов.
Признаки и симптомы
Субъективная симптоматика при вальгусе: усталость от долгой ходьбы, иногда боли в стопе. Но такие признаки неспецифичны. Они встречаются при варусной деформации или травмах конечностей. Необходимо обратить внимание на объективные признаки:
- Ноги при ходьбе ставятся неправильно, больший упор идёт на внутреннюю часть;
- Нижние конечности отекают в вечернее время;
- Переваливание на стороны при ходьбе;
- Неустойчивость походки;
- Шарканье ногами;
- Разведённые пальцы;
- Трудности при попытках свести пятки вместе;
- Появление натоптышей, мозолей на выпуклых частях подошвенной поверхности.
Один из этих признаков или их совокупность должны насторожить родителей. Необходимо показать ребёнка травматологу или ортопеду для диагностики и лечения.
Диагностика
При подозрении на вальгусную деформацию малыша нужно показать педиатру. Врач осмотрит нижние конечности, соберёт анамнез и при необходимости направит к профильному специалисту.
Травматолог или ортопед определят степень изменения стоп. Для диагностики применяют следующие инструментальные методы обследования:
- Рентгенограмма, снимки в трёх проекциях;
- УЗИ голеностопного сустава или других структур;
- Компьютерная плантография – позволяет определить детальное строение стопы;
- Электромиография – позволяет оценить мышечные сокращения;
- Подография – анализирует походку и её особенности.
Плантографию можно провести и наиболее простым методом самостоятельно. Для этого необходимо взять лист бумаги, нанести на нее специальный краситель. После этого ногу нужно плотно поставить на лист. По следу определяется степень деформации свода стопы.
Ортопед выявляет причины патологии и тяжесть течения
Лечение
Наибольший эффект от консервативной терапии наблюдается при незначительной деформации. Как приходится исправлять лёгкую патологию:
- Ношение ортопедической обуви или стелек - они подбираются врачом после тщательного изучения стоп;
- Приём поливитаминных комплексов;
- Домашние занятия на орто-ковриках или рельефных мячах;
- Общий укрепляющий массаж тела с упором на нижние конечности;
- Ванны хвойно-солевые 1 раз в неделю.
Деформация средней степени корректируется точно также. В терапию включают медикаментозные средства: препараты магния, витамины группы В, D. Родителям рекомендуют проводить с ребёнком дома комплекс упражнений и ежедневные массажные комплексы.
III и IV ст. вальгуса требуют длительной коррекции. Терапия включает:
- Ношение ортезов, фиксаторов, бандажей;
- Медикаментозную терапию: анальгетики, антигистаминные, противовоспалительные, противомикробные препараты, венотоники и флебопротекторы, гормональные мази, средства, улучшающие проводимость нервных импульсов, миорелаксанты и прочие. Выбор медикаментов зависит от состояния пациента и происхождения деформации;
- Массаж. Проводится дипломированным специалистом ежедневно. Способствует нормализации работы мышц, снятию болезненности и спастики;
- Физиотерапевтические процедуры - достижение положительного лечебного эффекта без лишней нагрузки на организм. Применяют электрофорез с препаратами кальция, парафинотерапию, дарсонвализацию, иглоукалывание, лечебные ванны, криотерапию, аппликации грязями;
- Лечебная физкультура. Выбор упражнений зависит от этиологии деформации. Комплексы можно делать как в зале с инструктором, так и дома. Сочетание домашних занятий и ЛФК со специалистом позволяет достичь максимального восстановительного эффекта.
При отсутствии результатов от консервативного лечения врач принимает решение о проведении операции. Хирургические вмешательства направлены на восстановление функции нижних конечностей или облегчение состояния. Зачастую применяют такие методики:
- Иссечение сухожилий;
- Установка внешнего фиксатора;
- Артифициальный анкилоз суставов.
В особенно тяжёлых и запущенных случаях прибегают к удалению повреждённого сустава с его дальнейшей заменой на искусственный.

В комплексе лечения нужно носить специальные стельки
Профилактика
Главная причина развития дефекта стопы у ребёнка – это отсутствие должного внимания к двигательной функции. Родителям необходимо с первых дней жизни крохи задуматься о здоровье нижних конечностей. Профилактические мероприятия включают:
- Сбалансированный ежедневный рацион, большое количество фруктов, овощей и белков;
- Ежедневные прогулки на свежем воздухе;
- Здоровый сон;
- Удобная повседневная обувь, соответствующая международным стандартам;
- Гимнастические упражнения, занятия на фитболе или орто-коврике;
- Употребление водного раствора витамина D;
- Ежедневные укрепляющие массажи;
- Ходьба босиком по рельефным поверхностям;
- Закаливание солнцем и водой.
Распространённая причина вальгуса – ранняя нагрузка на ноги. Нельзя пытаться ставить ребёнка на ноги или учить ходить без его инициативы. А ежегодные консультации у невролога и травматолога позволят выявить и скорректировать вальгусную деформацию стопы у детей.
Также интересно почитать: дизентерия у детей
Вертикальный таран – это патология, при которой нарушается нормальное анатомическое положение костей стоп. В современной ортопедии и травматологии является одной из важнейших проблем. Существуют определенные трудности в диагностике, лечении и понимании патогенеза заболевания. По МКБ-10 присвоен код: М 21.0.

Что такое и особенности вертикального тарана
Вертикальным тараном называют плоско-вальгусную деформацию стопы.
Патология характеризуется своеобразным положением костей ступни: таранная кость смещается и наклоняется вперед, в результате ладьевидная отклоняется кнаружи.
Заболевание определять лучше в положении стоя, когда на стопу направлена нагрузка. Устанавливается вальгусное, направленное внутрь, положение пятки. Продольный свод не определяется, наблюдается некоторое отведение дистального участка стопы и выступающая медиально головка таранной кости, которую видно спереди (Х-образный внешний вид).
Движения в голеностопном суставе нормальные, отмечаются нарушения пронации, супинации ступни. Если состояние не запущенно, то в покое, без нагрузки, стопы имеют нормальную высоту сводов, положение костей.
Характерна боль при ходьбе, которая возникает в результате неправильного положения костей при нагрузке, давления отклоненной пяточной кости на лодыжку, чрезмерным растяжением связок, влияния смещенных костей на подошвенный нерв. Когда головка надпяточной кости опускается, травмируется нерв, что приводит к невропатии, рефлекторному спазму мышц.

Причины появления и симптомы
В зависимости от причин появления выделят:
- Врожденная ПВДС (плоско-вальгусная деформация) или вид стопы-качалки.
- Нейрогенного происхождения ПВДС на фоне ДЦП или другой патологии.
- Вторичная, статическая.
Врожденный двусторонний вертикальный вид тарана (или односторонний) диагностируется у новорожденных, в половине случаев представлен самостоятельным заболеванием, возникший в результате нарушения формирования костной системы или связочного аппарата. В другой половине случаев — сопровождает тяжелые пороки развития различного характера.
Распространенной причиной является статическая нагрузка. В некоторых случаях уплощение стопы (плоскостопие) может быть причиной плоско-вальгусной деформации. В результате нарушения равновесия статических сил по причине слабости мышц и связок, происходит смещение таранной кости, мышцы голени утрачивают тонус – появляется вальгусное положение стопы.
У детей формирование стопы на первом году жизни происходит под влиянием натяжения мышц, позже – под действием нагрузки. Начав ходить, ребенок не обладает мышечной координацией, позволяющей ему распределять напряжение на стопу равномерно, что приводит к ее деформации. У детей до 3 лет плоскостопие – норма.
Характерной особенностью является отсутствие каких-либо жалоб у детей.
У взрослых выделяют две формы заболевания с разными причинами развития. Первый вариант (поздняя форма) длительное время не дает о себе знать, проходит безболезненно. Характеризуется постепенным увеличением отклонения ступней внутрь. Причинами являются:
- лишний вес;
- снижение выносливости связочного аппарата;
- стоячая работа;
- снижение мышечной силы вследствие болезни или старости.
Вторая разновидность развивается по причине структурных и функциональных нарушений вследствие невылеченного плоскостопия в юном возрасте, ревматоидного полиартрита.
Клинически проявляется сильным вальгусным отклонением, отсутствием поперечного и продольного свода, тугоподвижностью, деформацией пальцев. Значительно нарушается функция конечности.
Методы лечения вертикального тарана у детей
Лечение сформировавшегося вертикального тарана у детей предполагает консервативные, хирургические методики. Целью консервативного лечения является коррекция деформации, предотвращение прогрессирования заболевания. Если лечить успешно не удается, пациент обратился за помощью в запущенном случае, проводится оперативное вмешательство. При обнаружении патологии в раннем возрасте стараются скорректировать состояние консервативными методами, в тяжелых случаях единственный вариант – операция.

Если тяжелых структурных изменений нет, стараются решить проблему без операции. При статической ПВДС лечение направлено на укрепление мышечного аппарата. В комплекс консервативных методов входят:
- редрессация (устранение контрактур путем растягивания тканей) и массаж мышц голени и ступней, которые проводятся каждый день в течение длительного времени;
- теплые ванночки для ног с солью или хвоей;
- плавание;
- физиотерапия (парафиновые аппликации, УВЧ);
- лечебная физкультура;
- ортопедическая обувь и стельки с супинатором.
Если ПВДС у малыша с рождения, назначаются ЛФК, массаж, физиопроцедуры, ношение тутора. Если течение заболевания тяжелое, терапию начинают с двухнедельного возраста. Она включает в себя наложение гипсовой лонгеты, циркулярных гипсовых повязок с фиксацией ступней в положении наружу.
Широко применяется метод Доббса.
Методика позволяет избежать крупных хирургических вмешательств, благодаря эластичности тканей у детей младшего возраста. Суть метода сводится к восстановлению нормальных анатомических соотношений костных структур путем мануальной (ручной) коррекции с последующим наложением гипсовых лонгет. Благодаря эластичности связочного аппарата процедура восстановления не требует анестезии.
Считается подготовительным этапом к малоинвазивной операции, которая проводится после трехлетнего возраста.

Оперативная часть методики Доббса. Суть операции заключается в фиксировании суставных поверхностей таранной и ладьевидной костей в нормальном положении с помощью спицы Киршнера под мониторингом рентгена. Проводят чрескожную ахиллотомию. Вмешательство проводится под местной анестезией. Спица устанавливается на 8 недель вместе с гипсом.
После заживления и удаления спицы, дети продолжают ходить в гипсе с выкладкой свода 4 недели, затем назначают ношение брейсов до четырехлетнего возраста. Показано ношение ортопедической обуви с выполнением продольного свода, высоким жестким задником до 5 лет.
Иные хирургические методы:
- метод Миллера;
- подтаранный артродез;
- метод по Кумер-Коуэл-Рамсея;
- метод по Колеману.
Подтаранный артродез считается самой простой операцией и дает оптимальные результаты. Суть вмешательства:
- Введение в наркоз.
- Разрез по Кохеру.
- Перонеальные связки отводят вверх и вперед.
- Между таранной и пяточной костью рассекают связки и капсулу сустава.
- Частично резецируют суставные поверхности костей.
- Сопоставляют кости и проверяют правильность анатомического положения.
- Фиксируют спицами Киршнера или специальным имплантантом.
- Возвращают связки на место, сшивают их с фиброзной тканью.
- Зашивают рану послойно.
После назначают носить гипс и ходить в туторах (жесткая конструкция, фиксирующая сустав). В конце лечения делают заказ ортопедической обуви.
Далее выполняют жесткое соединение суставных поверхностей таранной и пяточной кости с помощью костного фрагмента. Проводят ряд манипуляций для удлинения сухожилий сгибателей. В реабилитационном периоде необходимо зафиксировать конечность гипсовой повязкой и спицами Киршнера. Обязательно постоянное ношение ортопедической обуви.
Метод Миллера применяется для лечения детей 10-14 лет. Осуществляют артродез (жесткая фиксация) суставов между костями, образующих медиальный продольный свод (ладьевидной) с натяжением сухожилия задней большеберцовой мышцы.
Техника операции по Кумер-Коуэл-Рамсея сводится к восстановлению нормального положения костей, формированию свода и стабилизации положения таранной кости путем фиксации сухожилия передней большеберцовой мышцы.
В конце фиксируют ногу гипсом на 8 недель, после удаляют спицы Киршнера с последующим повторным гипсованием.
Возможные осложнения и прогноз
При игнорировании симптомов заболевания, позднем обращении в больницу могут возникать осложнения:
- плоскостопие;
- деформация позвоночника;
- структурные изменения в вышележащих суставах;
- остеохондроз и артрозы;
- инвалидность.
Прогноз благоприятный при своевременном выявлении и адекватном лечении. Оперативное вмешательство позволяет добиться стабильного восстановления функции конечности в большинстве случаев. Консервативные не всегда приводят к желаемому результату.
Несмотря на то что у детей первых лет жизни имеется сформированный костный (хрящевой) свод стопы, выявить его удается только при рентгенологическом исследовании.
Врожденную плоскую стопу характеризует ряд типичных для этого заболевания признаков: отсутствие нормального продольного свода, выпуклость подошвенной поверхности, задний отдел стопы вальгирован, передний — отвернут к тылу, отведен и пронирован. Имеются кожные складки на наружном крае стопы. При рентгенологическом исследовании обращает на себя внимание вертикальное положение таранной кости, головка которой при резко выраженной деформации вдавлена между ладьевидной костью и передней частью пяточной.
Среди всех известных разновидностей плосковальгусной стопы на долю структурной вальгусной стопы с врожденным вертикальным расположением таранной кости приходится от 3 до 18 % [Мирзоева И.И. Конюхов М.П. 1980, и др.]. Многие врачи не придают серьезного значения этой патологии и поэтому редко предпринимают попытку выяснить природу заболевания. Серьезной помехой для раннего лечения больных является ошибочное понимание некоторыми хирургами плоскостопия как особенности развития стопы в детском возрасте.
Заболевание характеризуется медленным развитием, в течение длительного времени протекает без острых болевых ощущений. Резкое усиление болевого синдрома наблюдается в тех случаях, когда головка таранной кости начинает упираться в подошву, травмируя ветви медиального подошвенного нерва. Боль усиливается при нагрузке, ослабевает после разгрузки и может полностью исчезать после снятия обуви. В поздней стадии развития болезни присоединяются трофические нарушения со стороны ногтей и мягких тканей, а также расстройства чувствительности, преимущественно по внутреннему краю подошвы. При осмотре стопы обращает на себя внимание, что пронирование пятки и уплощение свода сопровождаются большим отведением среднего и переднего отделов стопы.
Решающее значение в распознавании врожденной плосковальгусной стопы имеет рентгенологическое исследование. Консервативное лечение целесообразно в первые 3 мес после рождения ребенка. Однако даже в эти сроки шансов добиться закрытого вправления таранной кости и восстановления свода стопы немного. Поэтому расчет в лечении этой патологии у детей раннего возраста делается на открытое вправление таранной кости, сочетающееся с перемещением места прикрепления различных мышц. У детей среднего и старшего школьного возраста исправление деформации осуществляют с помощью клиновидной или серповидной (по Куслику) резекции стопы, которую часто дополняют трехсуставным артродезом.
В 1988 г. С.С.Наумович и Г.А.Бродко предложили малотравматичный способ оперативного лечения врожденной плосковальгусной стопы, основанный на постепенном вправлении таранной кости без ее вьщеления. Операция применима в любом возрасте и при любой степени деформации.
Техника операции следующая
Из небольшого разреза по внутреннему краю стопы вскрывают таранно-ладьевидный сустав. Сухожилие задней большеберцовой мышцы отсекают от места его прикрепления. У детей до года через шейку таранной кости проводят толстую лавсановую лигатуру, концы которой выводят на тыл стопы; у детей старше года — спицу с упорной площадкой с подошвенной поверхности к тылу изнутри кнаружи. Отсеченное сухожилие задней большеберцовой мышцы подшивают к медиальной клиновидной кости. Из второго небольшого разреза по наружному краю пяточного сухожилия удлиняют его. При резко выраженном отведении переднего отдела стопы удлиняют и сухожилия малоберцовых мышц, производят заднюю артротомию голеностопного сустава. При необходимости удлиняют сухожилия мышц разгибателей стопы и пальцев. Раны зашивают наглухо.
Через пяточную кость проводят спицу Киршнера, которую натягивают в скобе. Путем одномоментной тяги за скобу низводят пяточную кость. Накладывают циркулярную гипсовую повязку от проксимальной трети бедра до середины стопы, при этом спица, проведенная через пятку, вгипсовывается.
В дальнейшем заказывают тутор на ночь, а для ходьбы — аппарат с шарниром на уровне голеностопного сустава и выкладкой продольного свода.
У детей старше 3 лет для устранения деформации стопы используют аппарат Илизарова.
С момента изготовления тутора проводят комплексное консервативное лечение, направленное на восстановление движений в суставах и укрепление мышц голени и стопы (лечебная гимнастика, массаж, физиотерапевтические процедуры). В возрасте 14 лет и старше прибегают к артродезированию таранно-ладьевидного сустава. Для фиксации стопы и голени используют аппарат Илизарова. После вправления таранной и низведения пяточной костей осуществляют компрессию в таранно-ладьевидном суставе. В отдельных случаях артродезируют подтаранный сустав.
Хирургия стопы
Д.И.Черкес-Заде, Ю.Ф.Каменев
Читайте также:


