Спортивные травмы суставов ног
Занятия спортом способствуют укреплению здоровья – внушают нам СМИ, реклама фитнес-центров и даже врачи. Однако любительский спорт и профессиональный – две совершенно разные категории. Любой, кто серьезно занимается тем или иным видом атлетики, борьбой, футболом, расскажет вам, насколько это сложно и, главное, травмоопасно.
Спортивные травмы: грустная статистика
Ежегодно спортивные медики собирают статистику самых распространенных травм и наиболее опасных для здоровья видов спорта. Лидерами этого печального рейтинга являются футбол, хоккей, конкур, регби, а также борьба: бокс, каратэ, дзюдо. Самыми безопасными видами спортивной деятельности, по мнению МОК, являются настольный теннис, стрельба из лука, волейбол.
Если говорить о самых распространенных видах травм среди спортсменов, то здесь лидируют растяжения связок и серьезные ушибы – их получают практически в любой дисциплине, начиная от вольной борьбы и заканчивая гольфом. Переломы ног и повреждения суставов нижних конечностей очень часто встречаются у футболистов, сноубордистов, хоккеистов, гимнастов. Не последнюю позицию занимают черепно-мозговые травмы – их чаще всего фиксируют в хоккее, борьбе, мотоспорте, фигурном катании.
Возникать травмы могут по совершенно различным причинам, в зависимости от вида спорта. Это могут быть столкновения в игровых дисциплинах, прямые удары в борцовских видах спорта, перегрузки суставов и мышц в гимнастике, конькобежном и велоспорте. Причиной разрывов сухожилий становятся скользящие удары, внезапное перенапряжение мышцы и их излишнее растяжение. Черепно-мозговые повреждения являются результатом падения и удара.
Как мы уже сказали, для разных видов спорта характерны травмирования различных частей тела. Далее мы приведем подробную характеристику травм:
Классификация травм, конечно, условна, так как зачастую атлет получает сразу несколько видов повреждений.
Также можно разделить виды спортивных травм по их характеру:
- первичные, то есть полученные первый раз;
- вызванные перегрузками. Об этом типе мы уже упоминали: вследствие постоянных чрезмерных нагрузок на те или иные сухожилия, суставы, позвоночник могут возникать разрывы, переломы, смещения позвонков;
- повторные, когда спортсмен получает травму в одном и том же месте (например, разрыв мышц коленного сустава) два и более раз. Повторные травмы опасны тем, что могут привести к хроническим заболеваниям;
- острые, возникающие одномоментно в силу внешних воздействий или внутренних повреждений;
- хронические, развивающиеся постепенно, часто из-за повторного травмирования или постоянных избыточных нагрузок, вызывающих стресс организма.
Чтобы избежать повторных и развития хронических травм нужно проходить полный курс лечения при получении первичных и не допускать перенапряжения на тренировках.
Даже если травма получена не на соревнованиях или тренировке, нужно незамедлительно обратиться к врачу. Своевременно оказанная медицинская помощь позволит не только минимизировать последствия повреждения, но и избежать в дальнейшем повторного травмирования и возникновения заболеваний, не поддающихся лечению.
В тяжелых случаях, при сложных травмах показано оперативное вмешательство (например, при сложных переломах, разрывах мениска, повреждениях позвоночника). Но, к счастью, таких ситуаций в практике меньше, чем тех, что требуют консервативного лечения.
Неоперативное лечение обычно включает в себя наложение повязок, иммобилизацию поврежденной конечности (при необходимости), курс медикаментозной терапии (сюда входит применение всех фармакологических средств: от мазей до внутривенных вливаний). Затем наступает реабилитационный период, в ходе которого проводят различные физиотерапевтические мероприятия, назначается специальная диета и режим, массаж, ЛФК, а затем и облегченные тренировки, психотерапевтические занятия.
Полученные травмы наносят спортсменам, помимо физического, еще и значительный психологический урон, ведь из-за болезни атлеты вынуждены прерывать тренировки и подготовку к соревнованиям, а то и вовсе чувствуют, что подвели команду (если травма получена уже во время турнира). Поэтому одними из главных задач восстановительной терапии являются: во-первых, максимально быстрое возвращение спортсмена в нужную форму, чтобы избежать детренированности; во-вторых, восстановление психоэмоционального состояния пациента.
Свести к нулю риск травмирования при занятиях профессиональным, да и любительским, спортом, конечно, невозможно, однако существуют меры, которые нужно принимать для профилактики случайных спортивных травм. Следует соблюдать технику безопасности при тренировках и во время соревнований, правильно подбирать снаряжение, не допускать перетренированности, всегда делать разминку перед занятием или игрой. Также спортсмен должен стараться придерживаться диеты, разработанной с учетом повышенных нагрузок на организм и принимать назначенные спортивным медиком витамины. И не стоит забывать об уже полученных когда-то травмах: обязательно долечивать их и не создавать лишних нагрузок на поврежденную область.
Лишь немногие специализированные клиники занимаются реабилитацией спортсменов после травм, и обычно очередь туда расписана на несколько месяцев вперед. Поэтому все чаще атлеты и их семьи выбирают частные восстановительные центры. Однако при выборе лечебных учреждений нужно быть внимательным: в некоторых из них вам не смогут предоставить нужные условия.
Хороший реабилитационный центр характеризуют:
- опытные врачи как общего профиля, так и узкие специалисты: физиотерапевты, хирурги, психологи;
- наличие необходимого медицинского и тренировочного оборудования, чтобы пациент смог не только восстановить здоровье, но и не забрасывать тренировки;
- комфортные палаты или номера, обеспечивающие доступную среду;
- индивидуальный подход к проходящим лечение.

Чтобы жизнь после травмы не превратилась для спортсмена в ад, важно не только найти клинику, где ему помогут быстро восстановить свое здоровье, но и всячески поддерживать пострадавшего морально. По утверждениям многих пациентов спортивных реабилитационных центров, визиты близких, тренера, команды – лучшее лекарство. Также вы можете оказать посильную помощь в восстановительных процедурах, например, делать больному массаж (сначала под контролем специалиста, а затем самостоятельно).

Колени – слабое место всех спортсменов. Их нужно беречь, поэтому каждая тренировка, особенно, если планируется работа с большим весом, должна начинаться с полноценной разминки. Разберемся, какие бывают спортивные травмы коленного сустава, и как их необходимо лечить.
Причины травм
Колено – сложносоставное сочленение, ежедневно подверженное огромной нагрузке, особенно у спортсменов. Природа наградила человека подвижным и эластичным коленным суставом, обеспечивающим амортизацию при ходьбе. Однако из-за специфики строения и функций, он больше прочих подвержен повреждениям, как при занятиях спортом, так и по неосторожности в быту, и хуже других суставов восстанавливается.
Наиболее уязвимые части колена:
- надколенник, или коленная чашечка;
- мениски – образования из хрящевой ткани, выполняющие амортизирующую функцию;
- крестообразные связки, расположенные в полости сустава.
Также нередко страдают мягкие ткани вокруг сочленения, особенно при ушибах и падениях с приземлением на колено. По причине, все травмы коленного сустава делят на две большие группы – от внешнего воздействия, и вызванные чрезмерной нагрузкой на ноги.
Под внешним воздействием подразумевают удары и падения на колено. Это приводит к ушибу, сопровождающемуся повреждением мягких тканей.
Травмы, ассоциированные с чрезмерной нагрузкой, обычно распространяются на мениски и связки. С таким явлением сталкиваются спортсмены, пренебрегающие разминкой перед тренировкой, либо работающие с большим весом без должной подготовки. Кроме того, с повреждениями из-за сильных нагрузок на сочленение сталкиваются бегуны, лыжники, теннисисты – то есть спортсмены, которые на каждой тренировке сильно нагружают коленный сустав. В бодибилдинге такие травмы встречаются гораздо реже, и связаны с неправильной техникой выполнения таких упражнений, как становая тяга, присед или выпады со штангой. Еще одной причиной является резкое увеличение рабочего веса, когда спортсмен переоценивает свои физические возможности.
Виды травм и первая помощь
При любой травме коленного сустава важно вовремя распознать симптомы и оказать первую помощь. В большинстве случаев она заключается в воздействии холодом и иммобилизации сустава с помощью ортеза или хотя бы тугой фиксирующей повязки. Дальнейшее лечение проводится только после осмотра конечности врачом. Самолечение при травмах коленного сустава не допускается, так как без рентгенографии или МРТ невозможно оценить степень повреждения сочленения, хрящевой ткани, связок и мягких тканей вокруг надколенника.
Все патологии колена можно разделить на несколько крупных групп по локализации:
- надколенник;
- мениск;
- связки и сухожилия;
- кости и хрящ.
Также выделяют ряд патологий, возникающих на фоне травм и проявляющихся воспалением в синовиальной сумке сустава. Как правило, это хронические заболевания, которые тяжело поддаются лечению и приводят к ограничению амплитуды движений в сочленении.
Надколенник чаще всего страдает при ударах и падениях с приземлением на сустав. Он представляет собой круглую выпуклую кость, второе название – коленная чашечка.
Различают три вида травм этой структуры:
- смещение;
- вывих;
- перелом.
Смещение и вывих, по сути, одно и то же. Правда, смещение может быть незначительным, в то время как тяжелые вывихи приводят к деформации чашечки. Оба этих состояния также называют нестабильностью надколенника. Основные причины – сильный удар о твердый предмет, падение, компрессия тяжелым предметом, например, в случае неосторожного обращения со спортивным снаряжением.
Распознать вывих можно по следующим признакам:
- выпирание или любое другое неестественное положение чашечки;
- острая боль;
- стремительно нарастающий отек.
При хронической нестабильности чашечка буквально выскакивает при малейшей нагрузке, но боли при этом может не быть.
Первая помощь при вывихе или смещении – немедленное обращение к врачу. Самостоятельно вправить чашечку нельзя, это опасно поражением окружающих ее мягких тканей. Вправлять любые вывихи должен только специалист. После решения проблемы нестабильности врач обязательно накладывает тугую повязку или фиксирующий бандаж, которые необходимо носить в течение нескольких недель. Все это время показан покой для сочленения. Если пренебречь этой рекомендацией, развивается хроническая нестабильность надколенника, в результате которой при малейшей нагрузке на сустав высок риск повторного выскакивания чашечки (вывиха).
Перелом надколенника – очень редкая патология, возникающая при падении на переднюю поверхность чашечки. Симптомы:
- резкая мучительная боль;
- кровоизлияние в полость сустава;
- быстро нарастающий отек;
- невозможность опереться на ногу.
При подозрениях на перелом следует лечь на пол и попытаться удержать поднятую ногу. При переломе надколенника это сделать невозможно. Лечение зависит от типа перелома. При простом переломе сустав нужно обездвижить на 2 месяца. Если наблюдается смещение, необходимо оперативное вмешательство. Диагноз ставится на основании рентгенографии. Первая помощь заключается в том, чтобы зафиксировать ногу в одном положении и немедленно доставить пострадавшего в медицинское учреждение.
Разрыв мениска происходит в момент поворота согнутой голени при нагрузке на конечность. С такой травмой сталкиваются бегуны, конькобежцы, легкоатлеты, но и несоблюдение техники выполнения упражнений в тренажерном зале также может привести к повреждению этой структуры.
Главный симптом разрыва – сильная боль и невозможность сгибать и разгибать пораженную конечность. Точно установить степень тяжести можно лишь с помощью МРТ.
Первая помощь заключается в иммобилизации ноги. Затем пострадавшего срочно нужно доставить в больницу. Дело в том, что надрыв и полный отрыв мениска характеризуются одинаковыми симптомами. Надрыв лечится консервативным путем, ношение ортеза способствует восстановлению поврежденных тканей. Однако если сразу же дать нагрузку на ногу существует риск полного разрыва мениска, и тогда необходимо оперативное лечение.
При сильных нагрузках одной из распространенных травм является разрыв связок. Крестообразные коленные связки повреждаются при ударе с одновременным подворотом конечности.
Опасность этого повреждения – развитие хронических подвывихов колена. Это повышает нагрузку на мениски, поэтому при отсутствии своевременного лечения надорванная связка может привести к развитию ряда патологий коленного сочленения.
Следует отметить, что разрыв связок не всегда связан с занятиями спортом. С таким явлением сталкиваются люди старше 60 лет при случайном подвороте ноги, особенно, если у них наблюдается лишний вес.
Опасность таких травм заключается в риске развития хронической нестабильности надколенника. Лечение проводится консервативное, с помощью иммобилизации, препаратов и физиотерапии. При полном отрыве связки нужна операция.
Удар коленом о твердую поверхность приводит к ушибу мягких тканей. Это состояние нельзя оставлять без внимания, так как запущенный ушиб грозит нарушением обменных процессов в капсуле сустава и развитием хронических заболеваний. Сильный ушиб может привести к нестабильности надколенника.
- боль, возникающая сразу после удара;
- стремительно нарастающий отек;
- гематома на месте ушиба;
- боль при пальпации.
Возможно умеренное ограничение подвижности в поврежденном сочленении за счет нарастающего отека. Первая помощь при ушибе заключается в воздействии холодом. Можно приложить лед, завернутый в ткань, либо распылить специальную охлаждающую жидкость, предназначенную специально для первой помощи при спортивных травмах. Холод замедлит нарастание отека и уменьшит боль.
Далее нужно зафиксировать колено в одном положении с помощью бандажа, можно воспользоваться эластичным бинтом. Обязательно сделать рентген, чтобы исключить вторичные патологии, такие как надрыв мениска или повреждение хряща в суставе. Дальнейшее лечение заключается в отсутствии нагрузки на пораженную конечность в течение нескольких недель.
Ушибы являются самыми распространенными травмами, но достаточно быстро проходят и не несут угрозы здоровью, если обеспечить покой и отказаться от тренировок до полного восстановления тканей.
Диагностика
Каждая спортивная травма колена имеет одни и те же симптомы – боль, отек, кровоподтек. Самостоятельно диагностировать тяжесть повреждения невозможно, поэтому нужно как можно скорее обратиться к врачу.
Сначала травматолог осмотрит поврежденную область и проведет пальпацию. Проанализировав характер болевого синдрома, врач проводит специальный тест на подвижность сочленения. Для этого больной ложится на кушетку, а врач сгибает ногу, одновременно прощупывая связки и надколенник.
Для точной визуализации степени повреждения назначают следующие обследования;
- рентгенография;
- УЗИ;
- МРТ;
- артроскопия.
Рентген – первое, что необходимо сделать при появлении тревожных симптомов. Это обследование помогает выявить повреждения костной ткани и хряща, но неинформативно при повреждении мягких тканей. Состояние мягких тканей определяется на УЗИ. Это обследование также применяется при подозрении на солевые отложения в синовиальной сумке и разрывы хряща.
Наиболее информативный метод диагностики – это МРТ. Магниторезонансная томография показывает повреждения и костных структур, и мягких тканей. Минус метода – высокая стоимость, гораздо дороже УЗИ и рентгена.
Артроскопия применяется для диагностики и лечения внутренних повреждений и разрывов мениска. Метод заключается в введении специального устройства в полость сочленения, затем изображение выводится на монитор.
Способы лечения
Все спортивные травмы необходимо лечить вовремя. Не стоит надеяться, что боль пройдет, необходимо сразу же обратиться к врачу. Как правило, при различных патологиях применяют консервативную терапию, оперативное вмешательство показано в следующих случаях:
- перелом коленной чашечки со смещением;
- отрыв мениска;
- блокада капсулы сустава из-за осколков кости или хрящевой ткани.
Остальные повреждения лечат с помощью обездвиживания, покоя и физиотерапии.
- В первую очередь проводятся меры по возвращению колена в физиологически правильное положение (при смещении, нестабильности, вывихе). Колено нужно зафиксировать с помощью бандажа или ортеза. Выбор изделия зависит от тяжести повреждения. Так, при переломах показан гипс на всю ногу, при смещении и подвывихе достаточно наколенника, при тяжелых повреждениях менисков и сухожилий необходимо ношение ортеза с возможностью регулирования натяжения конструкции.
- Показана симптоматическая лекарственная терапия – прием обезболивающих и противовоспалительных препаратов. При повреждении капсулы и синовиальной сумки могут применяться кортикостероиды для снятия воспалительной реакции и уменьшения отечности. При повреждении хрящевых структур и менисков возможен прием хондропротекторов, при переломах назначают минеральные комплексы для ускорения восстановления костной ткани.
- В течение определенного периода, в среднем, 6-8 недель, пациенту показано не нагружать больную конечность. Рекомендуется передвигаться с тростью или костылем, чтобы минимизировать давление на колено, тем самым ускоряя его восстановление.
- Спустя некоторое время назначают физиотерапию. Ее действие направлено на стимуляцию обменных процессов в поврежденных тканях и ускорение регенерации. Могут использоваться токовые методы (электрофорез, гальванические токи, дарсонвализация), магнитотерапия, фонофорез.
Реабилитация включает лечебную физкультуру и массаж. От тренировок в зале с нагрузкой на нижнюю часть тела следует воздерживаться до полного восстановления.
Как вернуться к тренировкам?
Восстановительный период растягивается надолго, реабилитация может длиться от двух месяцев до полугода, в зависимости от тяжести повреждения. В первые 4-6 недель запрещены любые нагрузки. Более того, в половине случаев рекомендовано использовать трость при ходьбе, чтобы не травмировать колено. Затем в течение нескольких недель следует заниматься ЛФК – выполнять специальные упражнения под контролем врача-реабилитолога. В целом, в этот период многие возвращаются к тренировкам в зале. Чтобы не было осложнений, рекомендуется:
- проконсультироваться с лечащим врачом о допустимых нагрузках;
- сочетать тренировки в зале с курсом восстановительного массажа и ЛФК;
- не нагружать нижнюю часть тела во время занятий до полного восстановления.
Другими словами, можно выполнять изолированные упражнения на тренажерах с упором на верхнюю часть тела – качать грудь, дельты, широчайшие мышцы спины. Главное условие – первое время выполнять упражнения сидя, не нагружая колени. Приседания, становая тяга, работа с большим весом стоя – все это противопоказано до полного восстановления. После курса реабилитации приступать к таким тренировкам нужно осторожно, начиная с минимального веса.
Боль еще долгое время может давать о себе знать. Более того, колени восстанавливаются очень медленно и никто не застрахован от рецидива. Чтобы проблема не приобрела хроническое течение, следует отправиться к травматологу сразу после получения травмы, а не ждать, что сустав восстановится самостоятельно.
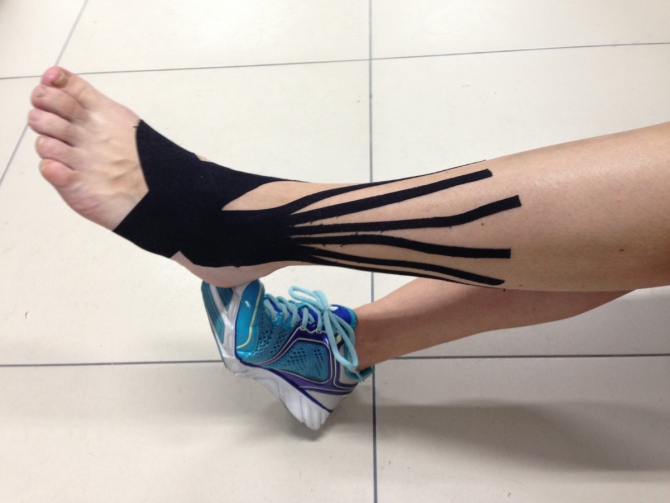
Фото Анны Овчаровой
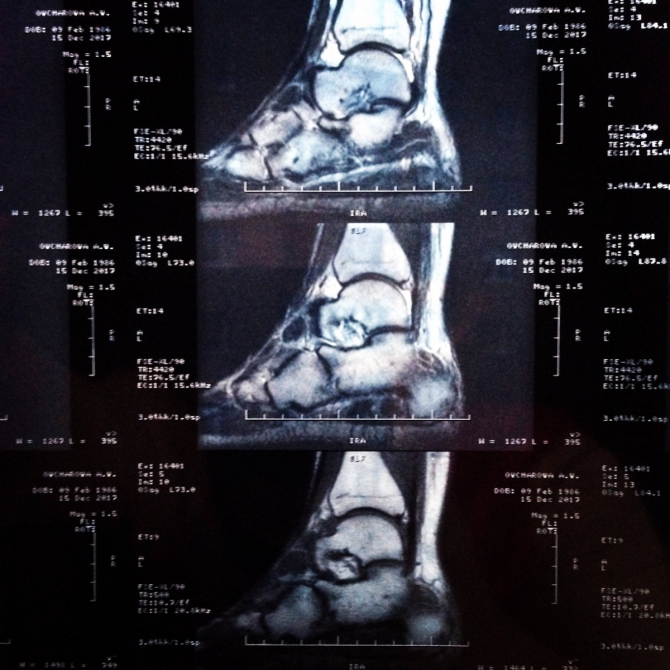
А это снимок ноги в прошлом участника нашей команды. Анна Овчарова тоже сейчас проходит через восстановление после серьёзной травмы голеностопа во время гонки. Прямо напасть какая-то.
Голеностоп. Возвращаемся в строй
Текст: Дмитрий Глущенко
Травмы голеностопного сустава могут серьёзно и надолго нарушить не только тренировочный процесс спортсменов, но и испортить повседневную жизнь. Самые частые причины таких травм – гололёд и недостаточная разминка перед физической активностью, например, бегом по пересеченной местности.
Особенно много травм голеностопа встречается весной. Связанно это с тем, что за время малоподвижного зимнего периода и ношения высокой обуви с поддержкой голеностопа, стопа теряет свою подвижность и стабильность, а с приходом тепла появляется больше активных развлечений, к чему, как правило, совершенно не готовы ноги, переобутые в более свободную и не фиксирующую сустав обувь. (Будьте бдительны с приходом весны!)
К повреждениям голеностопа можно отнести ушиб сустава, разрыв и надрыв связок, внутрисуставный перелом, вывих и подвывих.
Ушибы в данном случае – наименее серьезная степень повреждения. Возникают, как правило, от ударов и придавливаний. При отсутствии осложнений данный ушиб не требует какой-либо специфической реабилитации, однако локальное, кратковременное охлаждение, особенно сразу после ушиба, существенно улучшает восстановление и уменьшает болевые ощущения.
Нередко один вид травмы сочетается с другим в силу характера возникновения, но реабилитация будет примерно одинаковой.
Первая помощь
Для начала нужно понять, что любое из перечисленных повреждений вызывает воспалительные процессы в области сустава, и, следовательно, нагрузка на этот сустав может лишь навредить. Хороший результат, особенно сразу после повреждения, дает криотерапия – локальное кратковременное охлаждение всей поврежденной области. Однако не нужно перемораживать сустав: 10-15 секунд под холодной водой, затем ждём, пока кожные покровы снова покраснеют и повторяем процедуру. Основная задача первого периода восстановления – снять отёк и болевые ощущения, на втором этапе – восстановление подвижности, стоит отметить, что надорванные связки не восстанавливаются полноценно, а укорачиваются, с целью компенсации вызванной повреждением нестабильности, и своевременная реабилитация позволяет минимизировать потерю амплитуды движения в суставе.
Реабилитация
Реабилитация начинается с периода снятия острых болевых ощущений (в среднем 2-3 недели в зависимости от степени повреждения). Для начала нам необходимо улучшить приток и отток крови от свободной нижней конечности, не задействуя поврежденный сустав, то есть задействовать только тазобедренный и коленный суставы, оставляя голень неподвижной, проще всего это сделать на локальных тренажерах (отведение и приведение бедра, сгибание и разгибание голени), однако подойдёт и работа со жгутами, голень при этом лучше зафиксировать эластичным бинтом. Тренировки пояса верхних конечностей окажут положительное влияние на общий тонус организма, так что не забывайте о них.

Фото Анны Овчаровой
Когда отёк спадёт, начинайте плавно разрабатывать сам сустав, совершая сгибание и разгибание стопы по 20 повторений, до лёгких болевых ощущений, постепенно увеличивая амплитуду.
Избегайте ярко выраженного дискомфорта и сложных движений – к ним нужно будет прийти постепенно.
Разрабатывать сустав также можно в тёплой воде с солью.
Итак, болевые ощущения уходят, амплитуда движения увеличивается, и для большего эффекта можно взять жгуты. Наша задача постоянно прорабатывать икроножную, камбаловидную и берцовые мышцы, так как именно они будут способствовать лучшему притоку крови к области сустава. Уже в последнюю очередь начинаем выполнять сложные круговые движения, которые можно закончить пассивной растяжкой, опять же, не допуская ярко выраженных болевых ощущений.
Представленные упражнения можно выполнять как без нагрузки, так и с блочного тренажёра или со жгутами, наличие манжеты, которую можно закрепить на голени и стопе, существенно облегчит их выполнение. Количество повторений в упражнениях, выполняемых стопой, – 15-20, по 2-4 подхода, отдых не менее 30 секунд.
Всё перечисленное так же работает в качестве профилактики повреждений голеностопного сустава, значительно уменьшая вероятность возникновения травмы при систематическом их выполнении.
О том, как в реабилитации после травм голеностопа помогает тейпирование, читайте в одной из следующих публикаций!
Растяжение лодыжки достаточно распространенная спортивная травма, которая настигает и любителей игровых видов спорта, и бегунов, и борцов. От нее можно пострадать, даже неосторожно спускаясь с лестницы, или упав на скользком тротуаре.
В общем, травма неприятная, но в большинстве случаев лечить растяжение лодыжки легко – достаточно покоя и отдыха.
Подвернул ногу в лодыжке: как это происходит?
Лодыжка – это голеностопный сустав. Она включает в себя большеберцовую и малоберцовую кости, которые удерживают между собой таранную кость стопы. Вся эта конструкция удерживается и стабилизируется двумя крупными связками (сухожилиями): малоберцовой и дельтовидной.
Подвернуть ногу в лодыжке на практике означает подвергнуть несоразмерной механической нагрузке либо одну, либо обе связки. Это происходит при двух условиях:
резкое усилие с ударной нагрузкой на ногу (например, при прыжке);
неправильная положение стопы.
В отдельных, более тяжелых случаях такая нагрузка может привести не к растяжению, а к разрыву связок. При этом по статистике спортивных травм повреждение сухожилий чаще происходит на внешней стороне лодыжки. Любое такое повреждение требует хирургического вмешательства и реабилитации. Основное осложнение – ограниченная подвижность сустава (скованность лодыжки).
Симптомы растяжения лодыжки (Код МКБ-10 S83)
Симптомы могут варьироваться в зависимости от её тяжести. Но, как правило, они достаточно типичны для спортивной травмы:
резкая боль в момент повреждения. Усиливается при любом движении;
чувствительность к прикосновениям, ноющая боль;
отёк в районе травмы и появление синяка (внутреннее кровоизлияние из-за поврежденных капилляров);
ограниченность в движениях и скованность;
нестабильность голеностопного сустава.
Подвернул ногу в лодыжке: что делать?
Вывих лодыжки – довольно болезненная травма и чревата осложнениями, поэтому следует соблюдать правильный алгоритм действий:
Снять нагрузку с пострадавшей ноги (немедленно сесть, либо лечь, слегка подняв ногу);
По возможности обернуть лодыжку холодным полотенцем/приложить лёд;
Ни в коем случае не опирайтесь на больную ногу, если нужно переместиться в машину скорой помощи, воспользуйтесь помощью окружающих.
Обязательно ли обращаться к врачу при растяжении лодыжки?
Подобная травма требует осмотра у травматолога во всех случаях. Специалист должен исключить перелом или трещину в голеностопном суставе, либо разрыв связок. Также необходимо обязательно сделать рентген.
Подробно расскажите врачу:
где именно чувствуете боль;
как произошла травма и в какую сторону вывернулась нога;
можете ли вы переносить вес на поврежденную конечность;
какие у вас сопутствующие заболевания (сахарный диабет, атеросклероз и т.д.);
какие лекарства принимали и как лечили травму до посещения;
были ли ранее травмы ног (переломы, вывихи, разрывы связок) и особенно голеностопных суставов.
Лечение растянутой лодыжки
В целом, большинство подобных травм не требуют радикальных мер, однако, опять-таки все зависит от её тяжести. Основная цель – снять боль и уменьшить отечность, заживить связки, а затем постепенно добиться нормального функционирования голеностопа.
Тяжелые случаи потребуют вмешательства травматолога и хирурга-ортопеда, а также физиотерапевта и врача ЛФК. В остальном же лечение растянутой лодыжки возможно в домашних условиях.
Пациент должен самостоятельно принять меры для восстановления. В первые двое-трое суток понадобится RICE-подход:
Отдых (Rest). Избегайте движений, вызывающих боль, дискомфорт и разрастание отека;
Лёд (Ice). Держите растянутую лодыжку в тазу со льдом, либо ледяной водой. Делайте эту процедуру по 15–20 минут, повторяя каждые два-три часа. Если страдаете от диабета или проблем с сосудами, обязательно проконсультируйтесь с врачом;
Давление (Compression). Чтобы остановить разрастание опухоли и уменьшить гематому, пользуйтесь бандажом или эластичной повязкой. Не сдавливайте ногу слишком сильно. Заматывайте ногу со стороны пальцев ноги – наиболее удаленной части от сердца;
Подъем (Elevation). В моменты, когда приходится сидеть, приподнимайте ногу, кладите её на возвышенность. То же самое относится к положению лежа – особенно ночью. Это помогает уменьшить отечность.
Чем мазать ногу, если растянул в лодыжке
Для лечения растянутой лодыжки хватает безрецептурных обезболивающих средств местного применения. Подойдут любые мази, снимающие воспаление и боль:
Кетопрофен или Кетонал (одно и то же действующее вещество);
Мазь или гель следует наносить в течение всего дня не менее четырех раз. Мазать ногу, если растянул её в лодыжке, рекомендуется только аптечными препаратами. Народные средства не имеют доказанной эффективности!
Чтобы справиться с болью при растяжении лодыжки, также подойдут НПВП в форме таблеток. Внимательно читайте инструкцию!
Что ещё нужно сделать, если растянул лодыжку
На время повреждения лучше взять больничный (помним о первом принципе лечения – отдых). По меньшей мере не беспокойте ногу в первые двое-трое суток после травмы. В дальнейшем можно воспользоваться костылями или ходунками, либо суппорт для стабилизации лодыжки. При сильном растяжении может понадобится специальный ортопедический ботинок, чтобы полностью обездвижить сустав на время восстановления.
Как только воспаление и боль стихнут и перестанут мешать, следует приступить к восстановлению гибкости и силы сухожилий. Если проигнорировать этот этап, возможны повторные травмы, и в целом голеностоп останется менее подвижным.
Основу должны составить тренировки на равновесие и стабильность. Начинать следует с простого стояния на одной ноге в течение 30 секунд, а затем постепенно добавлять более сложные упражнения.
Если вы растянули лодыжку во время занятий спортом, непременно узнайте у врача, когда можно будет вернуться к обычной активности. Скорее всего потребуется исключить любые нагрузки на ближайшие два-три месяца, заменив их ЛФК.
В редких случаях при подобной травме показана операция – если связка не заживает после всего цикла восстановления. Хирургическое вмешательство предполагает:
сшивание поврежденной связки;
либо её реконструкцию за счет тканей соседнего сухожилия.
Читайте также:


