Рентгенография стоп при косолапости
Деформации стопы в ряде случаев являются аномалиями развития (врожденная косолапость и другие варианты аномалий развития голени и стопы), результатом паралитических поражений или повышенных статических нагрузок, последствием травм и воспалительных заболеваний.
Деформации стопы в ряде случаев являются аномалиями развития (врожденная косолапость и другие варианты аномалий развития голени и стопы), результатом паралитических поражений или повышенных статических нагрузок, последствием травм и воспалительных заболеваний.
Однако чаще всего в эту группу нарушений развития опорно-двигательного аппарата включают различные варианты врожденных и статических деформаций, выделяя отдельно аномалии развития стоп или их дефекты.
В литературе достаточно хорошо описана рентгенологическая картина взаимоотношений костей стопы при различных деформациях, и практически отсутствуют данные об особенностях структуры костей при различных видах деформаций.
Работа основана на анализе 56 рентгенограмм больных с различной этиологией деформаций стоп: врожденной, статической,посттравматической, паралитической, как проявления некоторых наследственных заболеваний.
Исследованию были подвергнуты пяточная и таранная кость, клиновидные кости, у 10 – кубовидная, у 12 – ладьевидная, плюсневые кости и фаланги пальцев.
1. Рентгенологическая характеристика костей стопы при врожденной косолапости.
1.1. Пяточная кость.
В зависимости от степени тяжести врожденной косолапости (I, II, III,) изменяется положение пяточной кости: от небольшого опущения и приведения переднего отдела до деформации в пределах 40º. В соответствии с этим меняется и выраженность структурных изменений в пяточной кости. При косолапости первой степени отмечается умеренный остеопороз особенно заднего отдела кости, не сформированы костные трабекулы, образующие аркады и, которые в
задне-нижнем отделе практически не видны. В переднем отделе трабекулы более выражены,однако их рисунок не соответствует таковому в норме, и они зачастую образуют крупно и мелко петлистую сеть.
При II-III степени косолапости изменения структуры пяточной кости более заметны: остеопороз, особенно в области пяточного бугра,структура пяточной кости в зависимости от опущения переднего отдела и нагружаемости стопы может быть представлена утолщенными костными трабекулами с расположенными между ними участками разрежения.
1.2. Таранная кость.
При I степени косолапости форма и расположение таранной кости изменяются незначительно. Угол голеностопного сустава не превышает 110º, а угол между осями таранной и пяточной костями не меньше 20º. Умеренный остеопороз
несколько больше выражен в проксимальной части головки. В основном таранная кость сохраняет мелкопетлистое строение, однако трабекулы,расположенные в головке кости и ориентированные по ее оси, имеют большую толщину .
При тяжелой (II-III) форме косолапости, когда угол голеностопного сустава равен 130º и более, а оси таранной и пяточной костей располагаются почти параллельно, блок таранной кости (его выпуклая часть) несколько сглажен.
Участки разрежения чередуются с несколько утолщенными костными трабекулами, которые не образуют мелко губчатый рисунок.
Структура клиновидных и кубовидной кости в зависимости от степени косолапости может характеризоваться наличием участков остеопороза, хаотично расположенных трабекул.
При косолапости III степени и самых тяжелых ее формах, когда плюсневые кости расположены под углом 90º к оси пяточной и таранной костей, кости предплюсны могут иметь неопределенную форму, структура их от мелко ячеистой с утолщенными костными трабекулами, ориентированными вдоль линии, начинающейся в центре таранной кости и проведенной к сесамовидной кости у головки I плюсневой кости, в норме, изменяется до крупноячеистой, с участками разрежения и остеопороза, утолщенными, хаотично расположенными костными трабекулами.
Плюсневые кости в этих случаях имеют значительно (до 2,5мм) утолщенный кортикальный слой в средней трети диафиза (в норме у детей- 1,0-1,5мм), IV-V кости деформированы (рис. 2).
2. Плоско-вальгусные деформации стоп.
Характерные взаимоотношения костей заднего, среднего и переднего отдела стопы при данной патологии достаточно хорошо описаны в классической литературе (пронация и выпуклость среднего отдела стопы в подошвенную сторону, вальгусные отклонения заднего отдела,отведение переднего, эквинусное положение пяточной кости). Плоско-вальгусная деформация характеризуется значительным изменением структуры костей заднего и среднего отдела, а так же оснований плюсневых костей. При врожденной плоско-вальгусной стопе наиболее выраженные изменения характерны для среднего
отдела. Деформация клиновидных, ладьевидной и кубовидной кости сопровождается умеренно выраженным остеопорозом, крупно-петлистым характером рисунка костных трабекул с участками разрежения. Часть костных трабекул
утолщена, и ориентирована по оси нагрузки на средней отдел стопы. Пяточная кость не имеет характерного губчатого строения с аркадами в области пяточного бугра и переднего отдела тела. Преобладает крупно-петлистый характер
строения костных трабекул, часть из которых утолщены и хаотично расположены.
Основания плюсневых костей (особенно IV,V) деформированы, остеопорозны, структура их разрежена, представлена мелко петлистым расположением костных трабекул .
3. Эквино-половарусная деформация стоп.
Типичные нарушения взаимоотношений между костями стопы при эквино-половарусной деформации (увеличение продольного свода,супинация пяточной кости, исчезновение поперечного свода, эквинус, молоткообразные пальцы) сопровождаются характерными изменениями структуры этих костей. При небольшой выраженности указанной деформации (угол продольного свода равен 110-115º) отмечается равномерное снижение интенсивности костного
рисунка, более тонкие костные трабекулы. Силовые линии частично сохранены в пяточной и таранной костях. В теле пяточной и головке таранной кости появляется крупно-петлистый рисунок костных трабекул . При более выраженных деформациях (угол продольного свода 90º и меньше) ладьевидная и клиновидные кости деформированы, ладьевидная кость децентрирована к тыльной поверхности. Явления остеопороза наиболее выражены в пяточной кости, особенно в области пяточного бугра, где превалирует мелко петлистый рисунок расположения костных трабекул. Силовые линии
(аркады) отсутствуют как в пяточной, так и в таранной костях.
Таким образом, рентгенологические изменения структуры костей стопы при ее деформациях находятся в прямой зависимости от характера и тяжести заболевания: максимальные изменения характерны для наиболее и наименее нагружаемого отдела стопы, а степень остеопороза и нарушение костного рисунка зависят от величины деформации и функциональных возможностей стопы
В ранней диагностике врожденной косолапости рентгенологическое обследование применяют редко п мы не являемся сторонниками расширения показаний к этому исследованию.
Рентгенологическим методам исследования врожденной косолапости посвящено немного работ. Так, (1965) производила рентгенограммы в плантарной, латеральной и косой проекциях. При односторонней косолапости для сравнения исследовали вторую стопу. отметила у детей с врожденной косолапостью значительные нарушения соотношения костей стопы без изменения их формы.
Выявлены:
1) вариабельность и уменьшение до 80–75° угла приведения, образованного при перекрещивании длинных осей пяточной и I плюсневой костей (в норме угол приведения равен 140–150°);
2) увеличение угла метатарзоваруса до 45–50° (при норме 25–28°), образованного соединением длинных осей I и V плюсневых костей;
3) увеличение супинационной торсии среднего отдела стопы, о которой судят по расположению ядра кубовидной кости (в норме тело ядра кубовидной кости расположено у основания III и IV плюсневых костей, а при супинационной торсии тень ядра кубовидной кости смещается кнаружи и располагается у основания плюсневых костей).
На рентгенограмме в латеральной проекции угол инфлексии, образованный при соединении длинных осей 1 плюсневой и пяточной костей, у здоровых детей в первые месяцы жизни равен в среднем 145–155°. При врожденной косолапости этот угол уменьшается иногда до 90–80°, причем, чем резче выражена деформация стопы, тем меньше угол инфлексии.
На рентгенограммах, сделанных в плантарной и боковой проекциях, продольные оси ядер окостенения таранной и пяточной костей У здоровых детей расположены под углом 30–35°, а при косолапости — параллельно.
(1939), (1965) и др. отметили задержку оссификации костей стопы при врожденной косолапости.
Сравнительное изучение рентгенограммы нормальных и косолапых стоп у детей старше года проводил (1966). На профильной рентгенограмме нормальной стопы таранная кость расположена под углом 95–100° по отношению к голени. Продольные оси таранной и пяточной костей перекрещиваются под острым углом, открытым кзади. Остальные кости накладываются одна на другую.
При врожденной косолапости таранная кость расположена в эквинусном положении под углом, превышающем 110°. При резкой степени косолапости таранная кость является как бы продолжением костей голени. На фасной рентгенограмме передний отдел стопы при косолапости находится в положении аддукции, таранная кость или ее ядро окостенения накладываются на пяточную кость или ядро окостенения.
Продольные оси таранной и пяточной костей параллельны. Оси ладьевидной и таранной костей перекрещиваются под острым углом, открытым в медиальную сторону. В суставе определяется в зависимости от степени деформации вывих или подвывих.
Рентгенологическое исследование играет важную роль для объективной оценки результатов консервативного лечения и для дифференцирования истинной коррекции от ложной. После успешного раннего лечения наблюдается полное анатомическое восстановление нарушенных соотношений костей стопы. При отсутствии лечения деформация стопы прогрессирует, изменяется форма костей стопы, и возникают вторичные изменения.
Патологические изменения. (1956) считает врожденную косолапость артро-, мио-, десмо- и дерматогенной контрактурой, при которой патологические изменения состоят из следующих отдельных компонентов:
1) аддукции и супинации плюсны в суставе ;
2) аддукции, супинации и инфлексии в суставе Шопара;
3) аддукции и супинации в подтаранных суставах;
4) подвывихов ладьевидной и кубовидной костей кнутри и в сторону подошвы;
5) подвывиха таранной кости вперед;
6) подошвенного сгибания, супинации и ротации стопы внутрь в голеностопном суставе;
7) внутренней или наружной торсии костей голени;
8) переразгибании, и вальгусного отклонения голени в коленном суставе.
При врожденной косолапости изменены все ткани стопы. Из костей стопы резче всего изменены таранная кость, пяточная кость, кубовидная кость. Мягкие ткани и особенно подошвенная фасция стопы укорочены и сморщены по внутреннему краю стопы. Часто сухожилия мышц смещены. Сухожилия малоберцовой мышцы и длинного общего разгибателя пальцев перерастянуты, остальные мышцы контрагированы. Такие изменения находят при операциях по поводу врожденной косолапости у детей в возрасте старше 2–3 лет.
Патологические изменения при врожденной косолапости часто имеют место не только в стопе, но распространяются на весь аппарат, включая тазобедренные суставы и позвоночник. В связи с этим необходимо особенно тщательно исследовать каждого ребенка с врожденной косолапостью и при показаниях сделать ему рентгенограмму тазобедренных суставов.
сегодня лаборантка принесла направление с диагнозом "Врожденная косолапость, просьба описать с указанием углов" и спрашивает как снимать, думал я думал и решили снимать в прямой проекции. вот сижу и думаю как описать косолапость и какие еще тут можно описать углы. может кто из детских рентгенологовв подскажет или ссылкой поделится по данной патологии. нужно ли еще в другой проекции снимать, существуют ли специальные укладки? ребенку 1 год.



![]()
Не знаю ренгеновских признаков КОСОЛАПОСТИ, и знать не желаю! Ваша задача определить: все ли пальцы есть, нет ли каких-то особенностей ( типа доп. костей). То, что хирурги уходят от отвественности за диагноз, за счет рентгенологов - давно известно:"ты мне диагноз поставь - а, я тогда лечить буду!" Этот снимок - просто для "ИСКЛЮЧЕНИЯ ЧЕГО-НИБУДЬ!"
![]()
Врожденная косолапость.
Врожденная косолапость характеризуется эквино-аддукто-варусной установкой стопы.
Методика рентгенологического исследования.
Производят рентгенограммы в прямой и боковой проекциях. При рентгенографии в прямой проекции стопа должна быть с максимальным подошвенным сгибанием в голеностопном суставе. Для получения изображения как задних, так и передних отделов стопы, детям старшего возраста делают сдвоенный снимок. Центральный луч направляют под углом 45 градусов к месту прикрепления ахиллова сухожилия и делают снимок. Затем, не меняя положения кассеты и стопы, переводят трубку в противоположную сторону и, направляя луч под углом 45 гр. на середину тыла стопы, делают на этой же пленке второй снимок.
Рентгенологические критерии врожденной косолапости.
На рентгенограммах проводят оси большеберцовой, таранной, пяточной, 1 плюсневой кости и измеряют угол голеностопного сустава и угол, образованный осями таранной и пяточной костей.
Угол голеностопного сустава образован осью большеберцовой кости и остью таранной кости и в норме равен 80 - 100 гр. В строго боковом положении стопы продольные оси таранной и пяточной костей в норме перекрещиваются и образуют острый угол, открытый кзади и равный 34 гр.
При косолапости угол голеностопного сустава увеличивается (эквинус стопы), угол между осями таранной и пяточной костей меньше 34 гр. или оси становятся параллельными.
На рентгенограмме в прямой проекции определяют угол образованный осями таранной и пяточной костей и угол приведения переднего отдела стопы. В норме продольная ось таранной кости направлена сзади и снаружи кпереди и кнутри; продольная ось пяточной кости направлена сзади и снутри кпереди и кнаружи. Угол перекреста осей открыт кпереди и равен 32 гр., вершина его находится в задних отделах этих костей.
При косолапости этот угол уменьшается, а в запущенных случаях продольные оси таранной и пяточной костей могут перекрещиваться под острым углом, открытым кзади.
Угол приведения переднего отдела стопы определяют по величине отклонения оси 1-ой плюсневой кости.
В норме продолжение оси таранной кости идет по середине диафиза 1-ой плюсневой кости или по первому межпальцевому промежутку. При косолапости 1 плюсневая кость отклоняется вместе с передним отделом стопы медиально и между осями таранной кости и 1 плюсневой кости образуется угол, открытый медиально (угол приведения переднего отдела). Чем более выражена косолапость, тем больше этот угол (рис.9).
Возможные причины возникновения косолапости
- Косолапость - врожденная деформация стопы с фиксированным подошвенным сгибанием и варусной деформацией пятки, приведением и супинацией стопы
- Частота косолапости у детей и новорожденных: 1,2-2,3 на 1000 новорожденных
- Мальчики поражаются в два раза чаще, чем девочки.
- Генетические факторы (полигенное наследование) – причины врожденной косолапости стоп
- Воздействие неблагоприятных факторов окружающей среды во время беременности
- Первичная деформация - медиальное отклонение шейки пяточной кости или фиброматоз дельтовидной связки
Классификация: врожденная косолапость, позиционная косолапость, врожденная стойкая эквиноварусная деформация стопы, неврогенная косолапость и косолапость при артрогриппозе.
Какой метод диагностики косолапости выбрать: МРТ, КТ, рентген
- Рентгенологическое исследование в двух проекциях (дорсальная проекция и боковая проекция)
- Рентгенологическое исследование проводится не при рождении, а только через 4 мес. после наложения шины для определения возможных показаний к оперативному лечению или планирования оперативного вмешательства
- Получение изображения стопы при максимальном дорсальном сгибании (оценка укорочения ахиллова сухожилия).
- Изображение стопы в скорректированном положении
- Таранно-пяточный угол на изображении в дорсальной проекции менее 15° (норма 15-40°) и боковой проекции - менее 25° (норма 25—45°)
- Подвывих ладьевидной кости (дорсальная проекция)
- Ядра окостенения в таранной, пяточной, кубовидной и плюсневых костях всегда визуализируются при рождении
- Ядро окостенения не определяется в ладьевидной кости (оссифицируется на 3-м году жизни), что требует осторожной оценки таранно-ладьевидного подвывиха
- Оценка положения ладьевидной кости может быть проведена по определению угла между осью таранной кости и первой плюсневой костью
- Большеберцово-пяточный угол более 90° (норма 60-90°)
- Наклон пяточной кости сзади наперед
- Деформация приведения: в дистальной проекции ось таранной кости проходит латеральнее основания первой плюсневой кости.
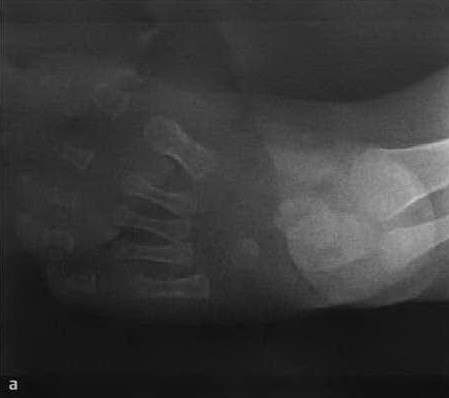
а, b Косолапость в возрасте 5 мес.: а) Рентгенограмма стопы в дорсальной проекции демонстрирует укорочение ахиллова сухожилия, отсутствие наклона пяточной кости от задненижнего до верхнепереднего положения и горизонтальное поражение таранной кости, вызывающее уменьшение таранно-пяточного угла;

b) Рентгенологическое исследование стопы в боковой проекции. Состояние приведения стопы (ось таранной кости латеральнее первой плюсневой кости) и уменьшение таранно-пяточного угла
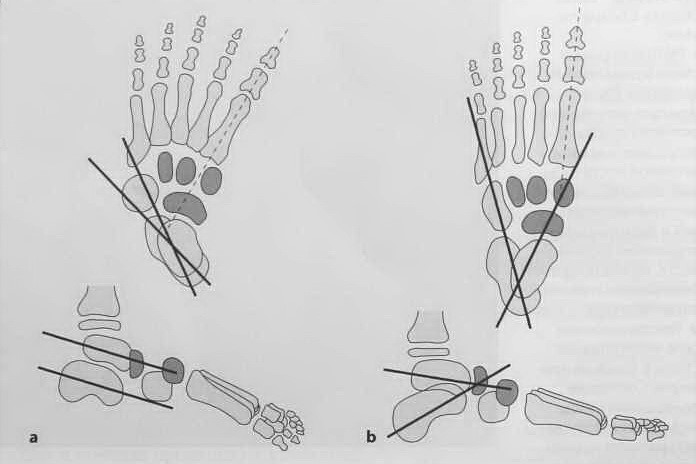
а, b Измерение углов стопы в педиатрии: a) Построение оси через два сектора двух наибольших расстояний на границе ядер окостенения. Если ось таранной кости расположена латеральнее первой плюсневой кости на рентгенографии в дистальной проекции, это является признаком приведения стопы; b) Признаки в норме.
Типичные проявления или признаки косолапости у детей
- Пальпируемый передний край таранной кости
- Тонкая кожа с мелкими складками в этой области
- Укорочение ахиллова сухожилия, пальпирующегося как натянутая струна
- Латеральная лодыжка смещена кзади
- Маленькая высота пятки
- Тонкие икры ног
Методы лечения
Четыре стадии лечения косолапости у детей:
- I стадия: мануальная манипуляция и наложение гипсовой лонгеты (проводятся сразу после рождения).
- II стадия: хирургическое устранение околотаранной контрактуры (в возрасте 4-6 мес.).
- III стадия: наложение шины (при персистенции состояния приведения стопы).
- IV стадия: коррекция рецидива деформации и поздних проблем смещения костей.
Лечение позиционной косолапости проводится с использованием мануальной манипуляции и наложения гипсовой лонгеты (I стадия)
Неосложненная косолапость может быть адекватно излечена с использованием I и II стадий лечения.
Важными составляющими всех этапов лечения косолапости у детей является комплексный массаж, а также правильно индивидуально подобранная обувь. Подбор корригирующей обуви при косолапости проводится совместно с врачом ортопедом, после осмотра и проведения соответсвующих подометрических и плантографических исследований.
Течение и прогноз
- Деформации, которые хорошо поддаются лечению мануальной манипуляцией и наложением гипсовой лонгеты, имеют более благоприятный прогноз;
- Степень атрофии задней части голени коррелирует с резистентностью к лечению.
Что хотел бы знать лечащий врач
- Эффективность начального коррекционного лечения (стадия I, мануальная манипуляция и гипсовая лонгета) и расположение ядер окостенения.
Какие заболевания имеют симптомы, схожие с косолапостью
Плоскостопие
- Увеличение таранно-пяточного угла (дорсальная проекция) в связи с прямым углом таранной кости, подвывих стопы
Советы и ошибки
Получение рентгенограмм с неадекватным дорсальным сгибанием стопы в голеностопном суставе.
Определение
Врожденная контрактура суставов стопы, обладающая следующими признаками:
— подошвенная флексия стопы (эквинус) — пятка поднята вверх, а стопа опущена;
— варус подтаранного сустава — ось пятки смещена внутрь по отношению к оси голени;
— супинация стопы — опускание наружного края стопы и поднятие внутреннего края по отношению к пятке;
— аддукция (приведение) переднего отдела стопы — отклонение оси большого пальца внутрь по отношению к продольной оси стопы.
Распространенность
Косолапость — распространенная патология, составляющая до 12% от всех врожденных деформаций. Встречается в 1 случае из 1000 (по данным в США и Великобритании). В некоторых странах это соотношение гораздо выше и достигает 75:1000 (Полинезийские острова).
В два раза чаще эту патологию обнаруживают у мальчиков, причем в 30–50% случаев имеет место двустороннее поражение.
Теории возникновения
Если в семье со здоровыми родителями на свет появляется ребенок с косолапостью, вероятность того, что второй ребенок родится с той же патологией, возрастает (2–5%). У второго ребенка из монозиготных близнецов частота встречаемости косолапости — 32%.
С другой стороны большинство случаев патологии носят спорадический характер, подтверждая теорию врожденных пороков. Согласно этой теории нарушение развития мышц, связок у плода происходит в период 8–12 недели.
В качестве ещё одной причины деформации рассматривается тератогенное воздействие некоторых веществ, например наркотиков MDMA (Ecstasy). Косолапость прогнозируется, если у беременной женщины невелик объем околоплодных вод (маловодие).
XIX. Фармакологическое лечение — применяется как дополнительный метод усиления нервной проводимости (прозерин, препараты витаминов группы В).
С диагнозом косолапость родилось немало знаменитых людей. В их числе: фигуристка Кристи Ямагучи, ставшая золотой медалисткой Олимпийских игр в 1992 (лечилась этапными гипсовыми повязками), режиссер Давид Линч и другие.
Большую популярность имеет нейромышечная теория формирования врожденной косолапости. В её пользу говорит одно из объяснений возникновения фиброза мягких тканей, появляющегося в результате нарушения иннервации за счет первичного дефицита нервных волокон.
Таким образом, четкого и однозначного понимания этиологии врожденной косолапости нет.
Классификация врожденной косолапости
Отечественная классификация
По этиологии:
— идиопатическая (первичная) косолапость
— вторичная косолапость:
а) неврогенная (миелодисплазия, спинномозговая грыжа, синдром фиксированного конского хвоста)
б) артрогрипоз
в) синдром амниотических перетяжек
По тяжести заболевания:
— легкая (позиционная по Волкову (1994)), незначительная деформация, полная коррекция)
— средней тяжести
— тяжелая степень (деформация выражена и в наличии большая ригидность)
Зарубежная классификация
В западной литературе позиционная косолапость не признается, и общепринятой классификации нет. Опубликованы классификации специалистов и научных учреждений: The Pirani, Goldner, Di Miglio, Hospital for Joint Diseases (HJD), Walker.
По тяжести заболевания:
— легкая (корригируемая) форма
— тяжелая (резистентная) форма
Каждый признак оценивается в баллах: 0, 0.5 или 1. Максимальная оценка в 6 баллов говорит о наличии тяжелой степени.
Постановка диагноза
Диагноз ставится, как правило, уже в роддоме на основании характерной деформации. Иногда наблюдается наружная торсия (скрученность) костей голени, инфлексия (перегиб) подошвы с образованием поперечной борозды Адамса. Кроме того, часто обнаруживается гипоплазия (недоразвитие) стопы, гипотрофия (уменьшение объема тканей) голени.
Возможна постановка предварительного диагноза по данным УЗИ, проводимого пренатально плоду свыше 16-ти недель. Однако, при отсутствии специальных отделений для новорожденных с ортопедической патологией, практической значимости это не представляет.
Чаще всего косолапость сочетается со следующими патологиями:
— дисплазия тазобедренного сустава;
— спина бифида (Spina bifida) без клинической картины миелодисплазии
Дифференциальный диагноз врожденной косолапости
Metatarsus adductus и Hallus adductus характеризуются наличием деформации только в переднем отделе стопы. Электромиография (ЭМГ) позволяет выявить степень и уровень поражения иннервации мышц, что позволяет исключить приобретенную косолапость в результате поражения спинного и головного мозга, периферических нервов. Чаще для установления диагноза достаточно выполнения накожной глобальной ЭМГ. У детей старшего возраста частота встречаемости приобретенной косолапости увеличивается как за счет неврологических заболеваний, так и за счет травм.

Вторичная косолапость — нейропатия
Для новорожденных (до 1 года) существуют специфические рентгенологические признаки врожденной косолапости. В случае выраженного физиологичного гипертонуса у детей до 4-х месяцев установка стопы может быть схожа с косолапостью. В этом случае тонус мышц повышен, возможна полная коррекция положения стопы и отсутствуют рентгенологические признаки патологии.
Рентгенологические признаки врожденной косолапости
Основной рентгенологической особенностью косолапости у детей до 1 года является параллельное расположение осей таранной и пяточной костей. Снимок осуществляется во фронтальной и сагиттальной плоскостях в положении подошвенной флексии стопы под углом 30°. Для определения диапазона движений у детей старшего возраста с изучением относительного положения таранной и пяточной костей после проведенного лечения исследование проводится в положении максимальной подошвенной и тыльной флексии. Угол между вертикально расположенными осями (при исследовании во фронтальной плоскости) в норме составляет 25–40°, значение менее 20° считается патологическим. В процессе лечения пяточная кость вращается наружу, таранная кость ротируется, но в меньшей степени, угол между ними увеличивается.
Латеральный угол (при исследовании в сагиттальной плоскости) между линией, проведенной через середину блока и головки таранной кости, и линией вдоль нижней поверхности пяточной кости обычно составляет 35–50°, при косолапости он меньше 35° и может быть даже отрицательным.
Сумма двух углов составляющая более 40° является признаком хорошей коррекции.
Анатомические изменения, характерные для врожденной косолапости
Деформации в суставах нижних конечностей:
— подтаранный сустав — эквинус и варус обусловлены пяточной костью, передний её отдел приведен под головку тарана и супинирован
— сустав Лисфранка — аддукция и супинация плюсневых костей
— сустав Шопара — аддукция, супинация и флексия кубовидной, ладьевидной, клиновидных костей
— ладьевидно-клиновидный сустав — аддукция, супинация и флексия особенно 1-й клиновидной кости
— голеностопный сустав — сгибание (подошвенная флексия) и варус стопы
Мышцы:
— гипотрофия мышц голени (особенно малоберцовых), количество мышечных веретен сохранено, но они уменьшены в объеме
— укорочение трехглавой и задней большеберцовой мышц, длинного сгибателя большого пальца
Кости голени:
— обычно укорочена малоберцовая кость, реже — большеберцовая
— наружная торсия голени. Развитие свода стопы обусловлено степенью поворота. Патогенез наружной торсии при врожденной косолапости — нарушение мышечного равновесия. Часто отмечается гипертрофия наружной лодыжки
Вторичные изменения опорно-двигательного аппарата
У детей старше 4-х лет часто обнаруживается инсуфиентность (потеря функции) малоберцовых мышц. Объемные размеры голени на стороне поражения всегда меньше, по сравнению со здоровой ногой, вне зависимости от успешности лечения.
Перегрузка различных областей стопы. Она влечет за собой:
— появление натоптышей и бурситов по наружной части стопы (в случае варусной деформации в голеностопном суставе)
— поперечное плоскостопие (при перегрузке переднего отдела)
Патологическое положение одной стопы приводит к появлению:
— асимметрии походки, уменьшению длительности фазы опоры
— абсолютному укорочению ноги (при отсутствии эквинуса)
— относительному удлинению ноги (в случае выраженного эквинуса)
— сгибательной установке в коленном и тазобедренном суставе на стороне поражения
— сочетанию рекурвации (переразгибание) и вальгусной деформации в коленном суставе
— перегрузке противоположной конечности (гиперпронация стопы)
Принципы
— Раннее начало лечения (первые дни после рождения)
— Полная коррекция всех компонентов деформации
— Мониторинг и коррекция деформаций до окончания периода роста стопы (12–14 лет)
Методы
I. Гипсование — основной метод консервативного лечения косолапости у детей раннего возраста. Его начинают осуществлять с 3-7-дневного возраста. После достижения возможной коррекции стопы она фиксируется гипсовой повязкой. Её меняют в среднем через 1 неделю, а затем через 2 недели до достижения полной или максимально возможной коррекции.
Очередность коррекции деформации:
— коррекция варуса и приведения
— супинации стопы, эквинуса
— наложение фиксирующей гипсовой повязки на срок до 3–5 месяцев
В нашей стране некоторыми ортопедами применяется разновидность гипсования с использованием функциональных клиньев.
Эффективность лечения только с помощью традиционного гипсования достигает 58%.
За рубежом наибольшее признание получил метод гипсования по Понцети (Ponseti), предложенный в 40-х годах прошлого века американским ортопедом Игнасио Понцети (Университет Айовы, США). Он является стандартом консервативного лечения детей в США и многих странах Европы. Эффективность метода до 89%.
3. Пронация стопы приводит к фиксации пяточной кости относительно таранной и невозможности её ротации. Таранная кость остается в варусном положении и при дальнейшей пронации переднего отдела стопы начинает увеличиваться полый компонент. Поэтому при выполнении манипуляции на стопе передний отдел отводится, но не пронируется.
4. Наложение гипсовой повязки. Вначале накладывается гипс до колена. Моделирование в области пятки осуществляется при фиксации таранной кости. Гипс выше колена накладывается при сгибании в коленном суставе под 90°. Смена повязки осуществляется еженедельно.
6. После гипсования ребенок носит ортезы в виде жестких ботинок с прямым следом колодки, соединенных шиной (Dennis Brown) с углом разворота стоп кнаружи с пораженной стороны 60° (со здоровой — 45°). Такие ортезы носят 23 часа в сутки (днем и ночью) в течение 2–3 лет.
7. В 10–30% случаев в возрасте 3-х лет необходимо оперативное лечение по пересадке сухожилия передней большеберцовой мышцы на латеральную кубовидную кость, что увеличивает стабильность результатов, предотвращая приведение и инверсию стопы. Показанием к операции служит появление супинации стопы в возрасте 2–2,5 лет.
II. Сверхэластичные конструкции. Успешно применяются в некоторых клиниках России. Изготавливаются на основе материалов с памятью формы из никелида титана. Конструкция состоит из 3-х составных частей (лонгеты голени и бедра и лонгет на задний и передний отделы стопы). За счет упругих свойств конструкции осуществляется постоянное корригирующее воздействие.
III. Мягкие повязки. Лечение с помощью мягких повязок может быть эффективно при легкой степени косолапости. Сочетается с гимнастикой. В качестве примера можно привести метод корригирующей гимнастики и мягкого бинтования по Финку-Этлингену.
IV. Оперативное лечение. Рассматривается в тех случаях, когда гипсование применялось до восьмимесячного возраста и не принесло должного результата. А также при диагностировании на поздних сроках.
Условно разделяется на 3 группы:
— Операции на мягких тканях: удлинение сухожилий мышц, капсулотомии — рассечение капсулы сустава, для увеличения его мобильности, рассечение связок
— Операции на скелете стопы: остеотомии (рассечение кости), компрессионно-дистракционный остеосинтез (КДО)
— Операции по перемещению мест прикрепления мышц для изменения их функций
Рассмотрим подробнее операции на мягких тканях. В зависимости от метода вмешательства удлиняют или высвобождают следующие структуры:
— ахиллово сухожилие
— сухожилия мышц
— задний отдел капсулы голеностопного сустава
— капсулу таранно-ладьевидного и подтаранного суставов
— дельтовидную, малоберцово-пяточную, клиновидно-ладьевидную связки
— нижний отдел межберцового синдесмоза
— разделение связок в области подтаранного сустава
— подошвенную фасцию (апоневроз)
Подкожная тенотомия ахиллового сухожилия выполняется как самостоятельно, так и в сочетании с другими манипуляциями. В случае выраженной сгибательной контрактуры производят удлинение ахиллового сухожилия.

Удлинение ахиллового сухожилия
В нашей стране широкое распространение получило оперативное лечение по методу Т. С. Зацепина, которое осуществляется в возрасте 1–6 лет. Сущность операции состоит в удлинении сухожилий и рассечении связок медиального и заднего отделов стопы. Высокий свод стопы устраняется подкожным рассечением подошвенного апоневроза. Положительные результаты достигают 80%.
Отдельного упоминания заслуживает операция Штурма. Удлинение сухожилий дополняют вскрытием суставов Шапара и Лисфранка, рассечением клиновидно-ладьевидных и таранно-пяточных связок из внутреннего доступа, из заднего доступа, в дополнение к операции Зацепина, рассекают межберцовые связки (если таранная кость с трудом входит в вилку сустава). Операция эффективна при выраженном приведении переднего отдела стопы.
Также применяются: операция по С. Е. Волкову по околотаранной репозиции костей стопы, операция Турко (задневнутреннее высвобождение стопы).
Операции на скелете стопы показаны детям не младше 4 лет. Для фиксации и репозиции костей используется КДА (компрессионно-дистракционный аппарат). Наиболее популярен аппарат Илизарова. Методы на основе КДА позволяют добиться более точных взаимоотношений скелета стопы и удлинить 1 луч или продольный размер стопы.


Заднее-медиальный релиз с клиновидной резекцией и сближением пяточно-кубовидного сустава уменьшает стопу по наружному краю и позволяет мобилизовать ладьевидную кость относительно таранной.
В случае выраженной сгибательной и/или варусной контрактуры в голеностопном суставе у детей старшего возраста возможно выполнение трехсуставного артродеза.
Рассмотрим возрастные интервалы для оперативного лечения. У большинства детей младше 5-ти лет коррекция достигается с помощью операций на мягких тканях. Детям старшего возраста рекомендуют операции на скелете стопы (остеотомия по Эвансу, остеотомия пяточной кости для коррекции варуса, остеосинтез с помощью КДА). У пациентов старше 10 лет в свое время отдавали предпочтение клиновидной резекции костей предплюсны или тройному артродезу, но в последние годы чаще используют управляемый остеосинтез с помощью КДА.


V. Ортезирование — метод лечения с помощью съемных устройств, позволяющих осуществлять фиксацию (ограничение движений), коррекцию и компенсацию патологических установок и движений. Существует несколько видов ортезов:
— Ортопедический аппарат — вид ортеза с подвижными элементами. Может изготавливаться с шарнирами в области коленного и/или голеностопного суставов. В зависимости от конструкции шарнира он может быть одноосевой, двухосевой или безосевой. Последний вариант наиболее часто используется у детей в области голеностопного сустава.
— Тутор — вид ортеза, не имеющий подвижных элементов. В зависимости от необходимой прочности, тутор может быть изготовлен для ходьбы (нагрузочный) и для фиксации суставов во время покоя (безнагрузочный или ночной).
— Брейс — вид ортеза, выполненный из эластических материалов.
— Ортопедическая стелька — индивидуально изготовленный ортез, компенсирующий зоны перегрузки стопы и позволяющий корректировать супинацию переднего отдела и установку заднего отдела стопы.
— Ортопедическая обувь — вид специальной обуви, осуществлющей коррекцию переднего отдела стопы (с помощью прямой (отводящей, антиварусной) колодки), коррекцию положения стопы по отношению к голени (с помощью жестких элементов), коррекцию укорочения или удлинения конечности, увеличения площади опоры.

В западной литературе ортезы подразделяются в зависимости от воздействия на суставы:
1. KAFO — воздействуют на коленный, голеностопный суставы и стопу

2. AFO — воздействуют на голеностопный сустав и стопу, например Ponseti, Dennis Brown AFO
Читайте также:



