Рентгенография пяточной кости в аксиальной проекции
Назначение снимка то же, что и снимка в прямой проекции. Снимок стопы в боковой проекции в вертикальном положении больного с упором на исследуемую конечность производят с целью выявления плоскостопия.
Укладки больного для выполнения снимков. Больной лежит на боку.
Исследуемая конечность слегка согнута в коленном суставе, латеральной поверхностью прилежит к кассете. Противоположная конечность согнута в коленном и тазобедренном суставах, отведена вперед. Кассету размером 18 х 24 см располагают на столе таким образом, чтобы стопа была уложена либо по длиннику ее, либо по диагонали. Подошвенная поверхность стопы перпендикулярна плоскости кассеты. Пучок рентгеновского излучения направляют отвесно на медиальный край стопы соответственно уровню оснований плюсневых костей (рис. 444).
.png)
.png)
При выполнении снимка с целью изучения функционального состояния свода стопы для выявления плоскостопия больной стоит на невысокой подставке, перенеся основной упор на исследуемую конечность. Кассету размером 18 х 24 см помещают вертикально на длинное ребро у внутренней поверхности стопы. Пучок рентгеновского излучения направляют в горизонтальной плоскости соответственно проекции клиновидно-ладьевидного сустава, который находится на уровне прощупываемой под кожей
бугристости ладьевидной кости (рис. 445, а). Для того чтобы изображение нижнего края пяточной кости проецировалось несколько отступя от края пленки, в подставке, на которой стоит больной, должна быть прорезь, в которую погружают длинное ребро кассеты на глубину 3—4 см (рис.445, б).
Информативность снимка. На снимке стопы в боковой проекции хорошо видны кости предплюсны: пяточная, таранная, ладьевидная, кубовидная и клиновидная. Кости плюсны проекционно наслаиваются друг на друга. Из всех костей наиболее отчетливо видна V плюсневая кость (рис. 446). На снимках стопы могут быть выявлены различные травматические, воспалительные и опухолевые поражения костей.
Изменения мягких тканей особенно наглядно видны на электро-рентгенограммах (рис. 447, а, б).
СНИМКИ СТОПЫ В КОСЫХ ПРОЕКЦИЯХ
Кассета размером 18X24 см находится в плоскости стола.
Пучок рентгеновского излучения следует центрировать отвесно на тыльную поверхность стопы соответственно основанию плюсневых костей (рис. 448).
Иногда прибегают к укладке стопы в косой наружной подошвенной проекции.
Исходное положение стопы такое же, как для снимка в прямой проекции, а затем приподнимают внутренний край стопы на 35—40°.
Информативность .снимков. На снимках видны кости предплюсны: таранная, ладьевидная, кубовидная и клиновидные, суставные щели между ними. Раздельно отображаются все кости плюсны и фаланг, видны их переднебоковые и зад небоковые поверхности. Прослеживаются рентгеновские суставные щели плюснефаланговых и межфаланговых суставов (рис. 449). .png)
В этом случае снимки стоп в косых проекциях по сравнению с другими снимками являются наиболее информативными для выявления переломов плюсневых костей и фаланг (рис. 450, а, б).
.png)
СНИМКИ ПЯТОЧНОЙ КОСТИ
Назначение снимков — изучение формы и структуры пяточной кости при различных заболеваниях и травме
Центральный пучок рентгеновского излучения скашивают в краниальном направлении под углом 35—45° к вертикали и направляют на пяточный бугор.
Снимок в этой же проекции может быть выполнен и при вертикальном положении больного. Больной упирается подошвой снимаемой конечности в поверхность кассеты, отставляя ногу назад таким образом, чтобы голень находилась под углом около 45° к плоскости кассеты. Для фиксации тела больному следует опереться на спинку поставленного пред ним стула.
Пучок рентгеновского излучения направляют под углом 20° к вертикали на задневерхний отдел бугра пяточной кости (рис. 452, б). .png)
Информативность снимков. На рентгенограммах пяточной кости в боковой проекции выявляются структура и контуры пяточной и таранной костей (рис. 453). .png)
На снимке в аксиальной проекции хорошо видны пяточный бугор, его медиальная и латеральная поверхности (рис. 454). Снимки информативны для выявления различных патологических изменений, переломов, пяточной шпоры (рис. 455), изменений структуры кости, в частности после травмы (рис. 456) и др.
.png)
СНИМКИ ПАЛЬЦЕВ СТОПЫ
Назначение снимков. Снимки пальцев стопы чаще всего выполняют при травмах.
Укладки больного для выполнения снимков. Пальцы стопы хорошо видны на рентгенограммах стопы в прямой и косой проекциях. При необходимости в этих же проекциях выполняют прицельные снимки пальцев, соответствующим образом суживая пучок рентгеновского излучения и центрируя его на область пальцев (рис. 457, а).
В отдельных случаях прибегают к рентгенографии пальцев в боковой проекции, подкладывая под исследуемый палец завернутую в светонепроницаемую бумагу рентгеновскую пленку р а з м е р о м 4 x 5 см. При этом в случаях рентгенографии I и V пальцев стопу укладывают соответственно на латеральную и медиальную поверхности и отвесно на исследуемый палец центрируют пучок рентгеновского излучения. При рентгенографии I I , I I I , и IV пальцев вышерасположенные пальцы оттягивают бинтом книзу или кверху таким образом, чтобы их изображение проекционно не наслаивалось на изображение фаланг исследуемого пальца (рис. 457, б).
 |
 |
Радиационная защита мк р
Закройте область гонад пациента рентгенозащитным передником.
Укладка пациента
Пациент лежит на спине или сидит на деке стола, ноги вытянуты.
Укладка снимаемой областиR>-j
• Голеностопный сустав должен быть расположен в центре
снимка.
• Согните стопу в тыльном направлении так, чтобы подошвен
ная поверхность была почти перпендикулярна кассете.
• Пациент с помощью ленты (или бинта) должен удерживать
стопу в этом положении. (Постарайтесь выполнить снимок
максимально быстро, так как эта укладка очень некомфорт
на для пациента.)
Центральный луч
• ЦЛ направлен на основание третьей плюсневой кости так,
чтобы он вышел из стопы чуть дистальнее латеральной ло
дыжки.
• Наклоните ЦЛ краниально на 40° вдоль длинной оси стопы
(см. примечание ниже).
• Минимальное РИП составляет 100 см.
Диафрагмирование.С четырех сторон максимально близко к
области пяточной кости.
Примечание: угол наклона ЦЛ должен быть увеличен, если подошвенная поверхность стопы не перпендикулярна плоскости кассеты.
 |
БОКОВАЯ - МЕДИОЛАТЕРАЛЬНАЯ ПРОЕКЦИЯ: ПЯТОЧНАЯ КОСТЬ
 |
 |
Радиационная защита
Закройте область гонад пациента рентгенозащитным передником.
Укладка пациента
Пациент лежит горизонтально на боку, изучаемой стороной вниз. Положите пациенту подушку под голову. Колено изучаемой ноги должно быть согнуто под углом 45°, другая нога служит опорой.
Укладка снимаемой области Щ
• Пяточная кость должна быть расположена в центре снимка
(рис. 6-74).
• Под колено изучаемой ноги следует положить подушку (сло
женное полотенце) так, чтобы подошвенная поверхность
была перпендикулярна плоскости кассеты.
• Голеностопный сустав и ступня должны быть в истинно бо
ковой укладке, которая помещает латеральную лодыжку при
мерно на 1 см кзади от медиальной лодыжки.
• Стопа должны быть согнута в тыльном направлении так,
чтобы она находилась под прямым углом к голени.
Центральный луч
• ЦЛ перпендикуляренкассете и направлен на точку на 2,5 см
внутрь от медиальной лодыжки.
• Минимальное РИП составляет 100 см.
Диафрагмирование и ЦЛ.• ЦЛ и центр снимка должны быть на 2,5 см дистальнее верхушки латеральной лодыжки, как ее видно через таранную кость. • Область диафрагмирования должна включать часть голеностопного сустава и таранно-ладь-евидный сустав, а также основание пятой плюсневой кости. Параметры экспозиции.• Оптимальная экспозиция поможет визуализировать некоторые мягкие ткани и более плотные части пяточной и таранной костей. Контуры части малоберцовой кости должны быть едва видны через таранную кость. Отсутствие движения во время экспозиции дает четкую трабеку-лярную структуру кости.
Рис. 6-76.Анатомическая схема пяточной кости в медиолатеральной проекции
Диафрагмирование.С четырех сторон максимально близко к области пяточной кости, включив дистальный отдел голеностопного сустава.
ЗАДНЯЯ КОСАЯ ПРОЕКЦИЯ С МЕДИАЛЬНОЙ РОТАЦИЕЙ НА 45°: ГОЛЕНОСТОПНЫЙ СУСТАВ
 |
 |
Радиационная защита
Закройте область гонад пациента рентгенозащитным передником.
Укладка пациента
Пациент лежит на спине (подложите пациенту подушку под голову), ноги пациента полностью выпрямлены, упор под колено (свернутое полотенце или маленький мешок с песком) помогает пациенту чувствовать себя комфортно.
Укладка снимаемой областиЩ
• Стопа должна быть направлена вдоль длинной оси снимка,
голеностопный сустав — в центре.
• Если состояние пациента позволяет — согните стопу в тыль
ном направлении так, чтобы подошвенная поверхность нахо
дилась под углом 10-15° к вертикали (см. примечание).
• Поверните ногу и стопу медиально на 45° (подобно проек
ции щели голеностопного сустава).
Центральный луч
• ЦЛ идет перпендикулярно плоскости кассеты и направлен на
середину отрезка между лодыжек.
• Минимальное РИП составляет 100 см.
Диафрагмирование.С четырех сторон максимально близко к
краям стопы, включая дистальную часть малоберцовой и боль-
шеберцовой костей (см. примечание).
Укладка.• Косая проекция с медиальной ротацией на 45° демонстрирует дистальный большеберцово-малоберцовый сустав открытым, с минимальным наложением для среднего пациента. • Латеральная лодыжка и таранная кость получаются без или с набольшим наложением, но медиальная лодыжка и таранная кость частично наложены друг на друга. Диафрагмирование и ЦЛ.• ЦЛ и центр снимка должны находиться в середине голеностопного сустава. Область диафрагмирования должна включать примерно одну треть голени и половину проксимального отдела плюсны. Должны быть включены мягкие ткани вокруг названных костей. Параметры экспозиции.• Отсутствие движения во время экспозиции, а также оптимальные параметры экспозиции дают четкую визуализацию контуров костей и их трабекулярной структуры. • Таранная кость должна быть показана с ее трабекулярной структурой и контурами кортикального слоя. Должны быть видны мягкие ткани.
Примечание: если нога пациента свободно вытянута или подошвенная поверхность находится под углом 10-15° к вертикали, то пяточная кость накладывается на латеральную лодыжку при медиальной ротации стопы на 45°, таким образом затемняя область интереса.
Основание пятой плюсневой кости (частое место переломов) хорошо визуализируется в этой проекции и должно быть включено в область снимка.
БОКОВАЯ ПРОЕКЦИЯ
- МЕДИОЛАТЕРАЛЬНАЯ ИЛИ ЛАТЕРОМЕДИАЛЬНАЯ: ГОЛЕНОСТОПНЫЙ СУСТАВ
 |
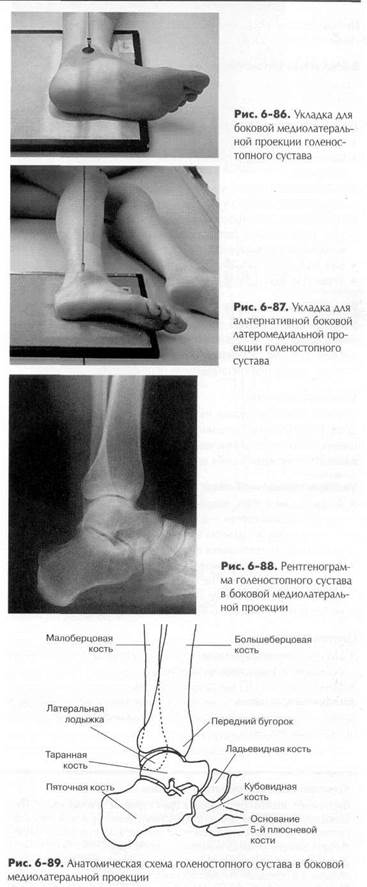 |
Радиационная защита
Закройте область гонад пациента рентгенозащитным передником.
Укладка пациента
Пациент лежит горизонтально, на боку, исследуемой стороной тела вниз (дайте пациенту подушку под голову), колено исследуемой ноги согнуто примерно на 45°, другая нога расположена снизу в качестве упора и фиксатора от ротации.
Укладка снимаемой области (медиолатеральная проекция)Щ
• Стопа должна быть направлена вдоль длинной оси снимка,
голеностопный сустав — в центре.
• По необходимости используйте подставку под колено ноги
ногу для ее фиксации в истинно боковой укладке.
• Стопа должна быть согнута в тыльном направлении так,
чтобы подошвенная плоскость составляла прямой угол с го
ленью. Сгибание следует выполнять без усилия, стараясь не
причинять неприятных ощущений пациенту.
Центральный луч
• ЦЛ идет перпендикулярно плоскости кассеты и направлен на
середину лодыжки.
• Минимальное РИП составляет 100 см.
Диафрагмирование.С четырех сторон максимально близко
к краям стопы, включая половину проксимальной области плюсны
и дистальную часть малоберцовой и большеберцовой костей.
Укладка.• Отсутствие ротации подтверждается наложением дистального отдела малоберцовой кости задней стороной большеберцовой кости. Большеберцово-таранный сустав будет равномерно открыт.
Диафрагмирование и ЦЛ.• ЦЛ и центр снимка должны находиться в середине голеностопного сустава. Область диафрагмирования должна включать примерно одну треть голени, пяточную кость, бугристость пятой плюсневой кости и окружающие мягкие ткани.
Параметры экспозиции.• Отсутствие движения во время экспозиции, а также оптимальные параметры экспозиции дают четкую визуализацию контуров костей и их трабекулярной структуры. Латеральная лодыжка должна быть видна через дистальный отдел малоберцовой кости и таранную кость. Должны быть различимы мягкие ткани для визуализации возможного выпота.
Альтернативная латеромедиальная проекция (рис. 6-87). Эта
проекция выполняется достаточно часто, хотя она более болезненна для пациента, но с ее помощью истинная боковая укладка достигается гораздо легче.
Какие методы лучевой диагностики используются при травмах стопы и голеностопного сустава? Какие преимущества имеет компьютерная томография по сравнению с рутинной рентгенографией? Возможно ли при помощи компьютерной томографии определить эффективность про
Переломы костей стопы и голеностопного сустава являются самыми частыми травматическими повреждениями скелета. Их доля, по свидетельству разных авторов, составляет не менее 10-15%.
Особенностью переломов костей области голеностопного сустава является высокая частота внутрисуставных повреждений. Разрушение суставных хрящей и субхондральных пластин существенно отягощает течение заболевания, ухудшает прогноз лечения и реабилитации таких больных. Неудовлетворительные результаты при лечении внутрисуставных переломов голеностопных суставов составляют до 28%.
Аналогичная тенденция прослеживается при переломах костей стопы. Наибольшее клиническое значение имеют повреждения пяточной и таранной костей. Так, переломы пяточной кости составляют около 60% от переломов костей предплюсны и 2% — от всех переломов. Результаты консервативного лечения чаще неудовлетворительные. Переломы пяточной кости в 75% случаев вовлекают подтаранный сустав, при этом 80% из них сопровождается смещением отломков. Отсюда несоответствие и нарушение конгруэнтности суставных поверхностей, ранние дегенеративные изменения, поздние болевые атаки и инвалидизация.
Учитывая, что большая часть больных с переломами костей стопы и голеностопного сустава — трудоспособные люди, становится ясным необходимость их расширенного и детального лучевого обследования.
При исследовании голеностопного сустава используются стандартные укладки в боковой наружной, задней и задней с внутренней ротацией (на 10-150) проекциях. Методики их проведения описаны во многих руководствах по рентгенологии и не требуют отдельного рассмотрения.
Однако рентгенография не может предоставить всю необходимую для травматолога информацию. Поэтому пациенту с переломом голеностопного сустава показано проведение рентгеновской компьютерной томографии (КТ).
Спиральная компьютерная томография предпочтительна ввиду короткого времени исследования.
Следует отметить достаточно низкую лучевую нагрузку на пациента при компьютерной томографии голеностопного сустава или стопы. Так, при выполнении 60 аксиальных сканов на томографе Somatom plus 4 (Siemens) эффективная поглощенная доза составляет менее 0,1 м3в, что сопоставимо с рентгеновским исследованием.
Главным преимуществом компьютерной томографии является возможность детального изучения горизонтальной суставной поверхности большеберцовой кости. Нередко при КТ выявляются дополнительные линии перелома и отломки. КТ позволяет точно определить общую площадь суставной поверхности отломков, диастаз между ними, угловое и мультипланарное смещение, положение мелких осколков.
Данные томографии определяют тактику лечения. Так, при переломах заднего отростка (третьей лодыжки) уточняется примерная площадь его суставной поверхности (рис. 1, 2). В случаях, когда площадь отломка превышает 1/3 всей горизонтальной суставной поверхности большеберцовой кости и имеется смещение отломка назад и кверху более 2 мм, больному показан остеосинтез.
Разрушение суставной поверхности большеберцовой кости происходит не хаотично, а определяется механизмом травмы и в соответствии с действием сил натяжения связок голеностопного сустава. Выделяют переломы большеберцовой кости с образованием четырех видов отломков: передневнутреннего, задневнутреннего, передненаружного, задненаружного.
Чаще всего выявляются задневнутренние переломы.
КТ позволяет визуализировать переход линий перелома на внутреннюю лодыжку, не определяемых на рентгенограммах.
На серии последовательных сканов с точностью до 1 мм измеряется рентгеновская суставная щель между лодыжками и блоком таранной кости на обеих ногах.
Безусловным преимуществом компьютерной томографии является возможность визуализации повреждения дистального межберцового сочленения. Количественная оценка диастаза рентгеновской щели между берцовыми костями и ротации малоберцовой кости позволяет выявить еще одну возможную причину нестабильности голеностопного сустава и болевого синдрома (рис. 3).
Компьютерная томография — хороший инструмент в оценке эффективности проводимого консервативного или оперативного лечения. Даже несмотря на множественные линейные артефакты от металлических фиксирующих конструкций, практически всегда возможно определить правильность сопоставления отломков, устранение патологического диастаза между отломками или костями (рис. 3).
Топографо-анатомически и функционально стопа неотделима от голеностопного сустава. В большей степени это относится к задней части стопы.
Рентгенография пяточной и таранной кости и суставов, образуемых ими, происходит одновременно с исследованием голеностопного сустава. Дополнительно может проводиться рентгенография пяточной кости в аксиальной проекции. Однако чаще она затруднена из-за выраженного болевого синдрома.
Обязательными в исследовании переднего и среднего отделов стопы являются ее рентгенография в подошвенной, косой и строго боковой проекциях. Однако ввиду сложности анатомического строения стопы и проекционного наложения костей, участвующих в формировании нескольких суставов, рентгенография не может удовлетворить хирургов. Лишь частично эту проблему решает рентгенография с прямым многократным увеличением. Поэтому переломы костей стопы являются показанием для проведения компьютерной томографии.
Методика КТ стопы не отличается от исследования голеностопного сустава. Область сканирования включает всю стопу, начиная от горизонтальной суставной щели голеностопного сустава.
Участие пяточной кости в формировании трех суставов, а также действующая на нее гравитационная нагрузка всего тела определяют повышенное внимание травматологов к этой кости.
Перелом пяточной кости обычно происходит вследствие компрессии на подтаранный сустав между таранной костью и землей. Линия перелома проходит косо через заднюю таранную суставную поверхность (рис. 4). При этом образуется два основных внутрисуставных отломка: передневнутренний (сустентакулярный) и задненаружный. Сустентакулярный фрагмент прочно крепится к таранной кости межкостной связкой пазухи предплюсны. Фиксирующая роль передневнутреннего отломка имеет принципиальное значение. Одна из основных задач травматолога сводится к сопоставлению с ним свободного задненаружного фрагмента.
Вне зависимости от способа предполагаемой фиксации отломков — внутрикостного или внекостного — существует ряд клинически актуальных вопросов, на которые компьютерная томография может дать однозначные ответы.
Прежде всего это касается количества внутрисуставных отломков. Прогноз лечения ухудшается, если визуализируются более двух фрагментов.
Второй важный аспект — близость линии перелома к медиальной поверхности пяточной кости. Наихудший прогноз имеют переломы, проходящие через пазуху предплюсны. Фиксация обоих фрагментов к таранной кости может оказаться недостаточной для полноценного функционирования суставов.
В отличие от сустентакулярного отломка задненаружный, как правило, имеет подвывих по отношению к таранной кости, плоскостное и угловое смещение. Точное количественное их измерение при КТ конкретизирует задачу травматологу при фиксации отломков.
При внутрикостном остеосинтезе при боковом доступе важно заранее знать, будет ли задненаружный фрагмент скрыт латеральной стенкой тела пяточной кости. Их взаиморасположение лучше визуализируется в коронарной плоскости (рис. 5).
На аксиальных изображениях оценивается сохранность отростка, поддерживающего таранную кость. Это объясняется тем, что металлические конструкции, фиксирующие отломки, оптимально проводить через sustentaculum.
Для восстановления длины стопы необходима целостность латеральной стенки тела пяточной кости. Аксиальные топограммы предоставляют возможность рентгенологу оценить целостность кортикального слоя латеральной стенки.
Пяточная кость участвует в образовании пяточно-кубовидного и таранно-пяточно-ладьевидного суставов. При этом основная нагрузка со стороны тела человека распределяется на пяточно-кубовидный сустав. Наличие внутрисуставных переломов этих суставов является плохим прогностическим признаком.
Кроме детализации выявленных переломов, важно изучить форму поврежденной пятки для ее нормализации. Количественно измеряется переднезаднее укорочение, верхненижний коллапс и угловая (варусная или вальгусная) ротация пяточной кости.
| Главным преимуществом компьютерной томографии является возможность детального изучения горизонтальной суставной поверхности большеберцовой кости. Нередко при КТ выявляются дополнительные линии перелома и отломки. КТ позволяет точно определить общую площадь суставной поверхности отломков, диастаз между ними, угловое и мультипланарное смещение, положение мелких осколков |
Таким образом, травматическое повреждение стопы и голеностопного сустава требует расширенного рентгенологического исследования. Компьютерная томография должна стать рутинным методом исследования этой области ввиду высокой ее информативности. Появляющееся в последние годы новое программное обеспечение компьютерных томографов позволяет прогнозировать еще больший интерес к данному методу исследования со стороны травматологов. Так, компьютерная дизартикуляция предоставит полную пространственную информацию о состоянии суставных поверхностей. Режим флюороскопической компьютерной томографии позволит проводить малые инвазивные мероприятия под контролем КТ в реальном режиме времени. Все это обещает рост числа научных исследований по рентгеновской компьютерной томографии больных травматологического профиля в ближайшие годы.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Показания
- Подготовка
- Техника проведения
- Противопоказания к проведению
- Нормальные показатели
- Осложнения после процедуры
- Уход после процедуры

Самым доступным, информативным и безболезненным методов визуализации костных структур является рентгенография. На снимке также хорошо видны повреждения суставов, хрящей травматического и воспалительного генеза, врожденные дефекты. Рентген пяток дает точное представление о наличии или отсутствии повреждений после травмы, помогает определить причину появления дискомфортных ощущений на данном участке конечности.
К это процедуре прибегают не только хирурги-травматологи и ортопеды, но и ревматологи, эндокринологи для подтверждения поражений соединительной ткани, онкологи – при подозрении на опухоль данной локализации.
Показания
- Подозрения на посттравматические повреждения костной, суставной, хрящевой ткани в области пятки.
- Жалобы больного на дискомфорт данной локализации, хромоту, нарушения походки с подозрением на воспалительные процессы (артрит, бурсит, синовит, остеомиелит), дегенеративные изменения (артроз, подагра, пяточная шпора), наличие врожденных дефектов (плоскостопие, косолапость, вальгусная деформация) или новообразований костно-суставной ткани.
- При глубоких гнойных нарывах задней части стопы для исключения распространения инфекции на костную ткань.
- Контроль результатов лечения.

[1], [2], [3], [4], [5]
Подготовка
Рентген пяток может быть сделан как в плановом порядке, так и в экстренном, без предварительной подготовки. Пациент снимает металлические предметы, которые находятся в зоне просвечивания, например, браслет-цепочку с лодыжки, и накрывает тело защитным свинцовым фартуком.

[6], [7], [8], [9]
Техника проведения рентгена пяток
Рентген пятки может быть сделан в разных положениях стопы, выбор которых осуществляет врач, исходя из необходимости визуализировать ее в определенном ракурсе.
Аксиальная проекция пяточной кости выполняется наиболее часто. Обычно пациент лежит на столе с выпрямленными ногами, кассету с пленкой подкладывают под тыльную поверхность пятки больной ноги, а стопу максимально пригибают в сторону голени, иногда посредством бинта, который удерживает сам пациент. Центральный пучок рентгеновских лучей направляют на пяточный бугор примерно по медиане прямого угла с поверхностью стола.
Возможно выполнение снимка в аксиальной проекции в положении стоя. Пациент становится стопой больной ноги на кассету с пленкой, принимая положение, при котором ее голень сгибается над полом под углом, составляющим примерно 45°, отставляя вторую ногу назад. Положение тела фиксируется посредством опоры на близлежащий предмет, например, подставленный стул. Пучок рентгеновских лучей направляют на пяточный бугор под углом 20° к вертикальной оси.
Для выполнения снимка в боковой проекции пациента укладывают на бок со стороны исследуемой конечности. Под ее пятку подкладывают кассету, вертикально направляют поток рентгеновских лучей и делают снимок. Вторую ногу при этом сгибают чуть назад, убирая из зоны просвечивания.
Вариантов укладки может быть множество, в зависимости от возможностей аппаратуры и необходимого ракурса съемки, например, в прямой – можно лечь на спину, согнуть в коленях ноги и упереть стопы в стол, или пациент ложится на живот, пяткой больной ноги вверх, а снизу под нее на уровне голеностопного сустава подкладывают валик.
Рентген-диагностика при артритах для определения степени разрушений сустава проводится под нагрузкой – пациент стоит на больной ноге. При необходимости иногда делается для сравнения рентген пятки второй (здоровой) ноги.
Рентген пятки у ребенка делают только при необходимости визуализации, как, впрочем, и у взрослого. Техника выполнения аналогичная. Самым сложным в данной процедуре является обеспечение неподвижности. Маленьких детей берут в рентген-кабинет с родителями, которые успокаивают малыша, придерживают и обеспечивают необходимое положение и неподвижность конечности. Жизненно важные зоны родителей и детей во время процедуры защищают свинцовыми фартуками.
Противопоказания к проведению
За одну процедуру рентгена пяток доза облучения на любом оборудовании не превышает 0,01мЗв. Абсолютных противопоказаний к проведению рентген-диагностики пяточной кости нет. Относительными являются беременность и детский возраст, когда рентген делают только в случае крайней необходимости.
Не рекомендуется проводить процедуру больным с сильными кровотечениями и в критических состояниях (шок, кома).

[10], [11], [12], [13]
Нормальные показатели
На рентгенограмме можно увидеть внутреннее строение пяточной кости, хрящи, суставные соединения, проанализировать форму и взаиморасположение, определить имеющиеся нарушения – переломы, вывихи, дегенеративные и воспалительные изменения.
Рентген здоровых пяток показывает целые, ровные и плотные части пяточной кости – тело и бугор, с четкими контурами без шероховатостей и узоров. Рентгеновский снимок пятки в норме не содержит затемнений, смещений суставных поверхностей и разрастания костной ткани (остеофитов, опухолей), из-за которых контур пяточной кости становится неправильным. Хрящевые прокладки имеют нормальную толщину, кости не деформированы.
Рентген: признаки болезней
При жалобах на боль в пятке обязательно назначают лучевую диагностику. Болевые ощущения могут быть не связаны с травмой, однако, всегда свидетельствуют о неблагополучии. Рентгенография является наиболее широко доступным и информативным методом, дающим представление о состоянии костной ткани.
Достаточно распространенной причиной боли является плантарный фасциит или пяточная шпора. Острый клиновидный нарост заявляет о себе интенсивными болевыми ощущениями, возникающими, когда человек наступает на пятку, гиперемией и появлением твердой светлой точки на коже.
Шпора на пятке на рентгенограмме в боковой проекции отлично видна, поскольку это костное образование. Она выглядит как клино- или когтеобразный нарост на нижней поверхности пяточного бугра, обычно, ближе к его центру. Размеры нароста обычно небольшие, поскольку со шпорой высотой более 5мм пациент уже не может ходить из-за сильной боли. Хотя встречаются остеофиты и по 20 мм. Рентгеновский снимок нередко может подсказать и причину появления нароста. Чаще всего это плоскостопие, появление шпоры может быть спровоцировано также травмой или опухолью.
После травмы рентген назначается, чтобы не пропустить перелом пятки. При его обнаружении определяется локализация повреждений и степень сложности.
Свежая травма сопровождается выраженной болезненностью и отеком в области пятки. Рентген делают в двух проекциях, линии перелома выглядят как темные неровные линии на белых костях. Контуры костей могут сохраняться (перелом без смещения – трещина) или сместиться друг относительно друга. Также бывает оскольчатый перелом, когда кость раскалывается на несколько небольших частей. Все эти виды обычно можно хорошо рассмотреть на рентгенограмме.
Бывают случаи, когда на снимке перелом не виден, однако, симптомы предполагают его наличие. Тогда по рентгенограмме, выполненной в проекции сбоку определяют угол Белера. Проводят две прямые. Одна из них проводится через верхние точки тыльной пяточной кости и подтаранного сустава. Другая – через верхние точки подтаранного сустава и фронтального отростка пяточной кости. Измеряется острый угол в точке пересечения данных линий. Если его значение меньше 20°, то предполагается наличие перелома, для подтверждения которого рекомендуется сделать дополнительно компьютерную томографию.
Остеопороз – разрежение, уменьшение плотности костной ткани визуально выглядит на снимке как неровность или шероховатость кости, изменение ее цвета, появление рисунка, поскольку декальцинированные кости пропускают рентгеновские лучи, которые засвечивают пленку.
Опухоли костей, хрящевой ткани и смешанные выглядят на рентгенограмме как дополнительные образования с нечетко обозначенными контурами.

[14], [15]
Читайте также:


