Рассекающий остеохондрит таранной кости голеностопного сустава
Истории пациентов
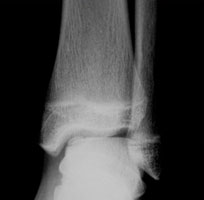
Рассекающий остеохондрит таранной кости довольно редко встречающееся заболевание. По этой причине в городской медицинской сети данные поражения часто проходят незамеченными под маской артрита, артроза голеностопного сустава. Окончательный диагноз намного проще поставить по результатам МРТ. Для заболевания характерно длительное прогрессирующее течение, постепенное усиление болевого синдрома, сначала при физической нагрузке, затем при ходьбе. Часто пациенты жалуются на щелчки в голеностопм суставе, заклинивание.
Лечебная тактика зависит от морфологии повреждения, так при крупных фрагментах кости с хрящём, без значительной кистозной перестройки методом выбора будет рефиксация фрагмента со стимуляцией костного мозга. При значительных дефектах с разрушением хряща, хондропластика. При небольших дефектах с разрушением хряща - микрофрактурирование.
Ниже мы представим клинический случай характерный для данной патологии.
Пациентка М. 22 лет, на протяжении 4 лет отмечает выраженные, постепенно прогрессирующие боли в области левого голеностопного сустава. При рентгенографии заподозрено остеохондраьное повреждение медиального отдела купола левой таранной кости. До появления болей пациентка занималась лёгкой атлетикой (тройной прыжок, прыжок в длинну, 100 метровка), что по всей видимости явилось причиной и пусковым механизмом повреждения. В её случае остеохондральное повреждение таранной кости могло произойти по типу стресс перелома на фоне значительной функциональной перегрузки. Учитывая молодой возрост, высокий регенераторный потенциал, сокращение физической нагрузки, остеохондральный перелом не привёл к необратимым изменениям хряща.
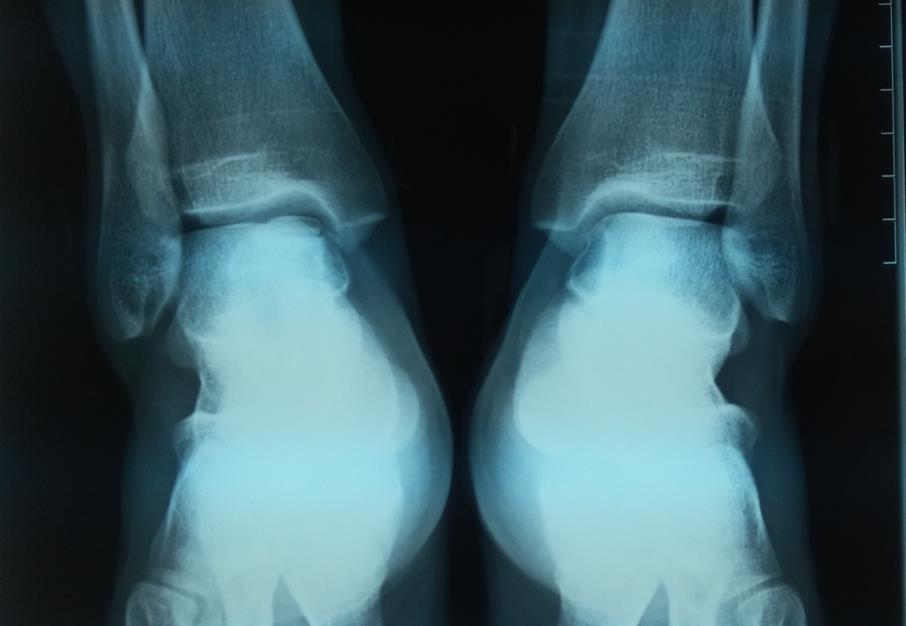
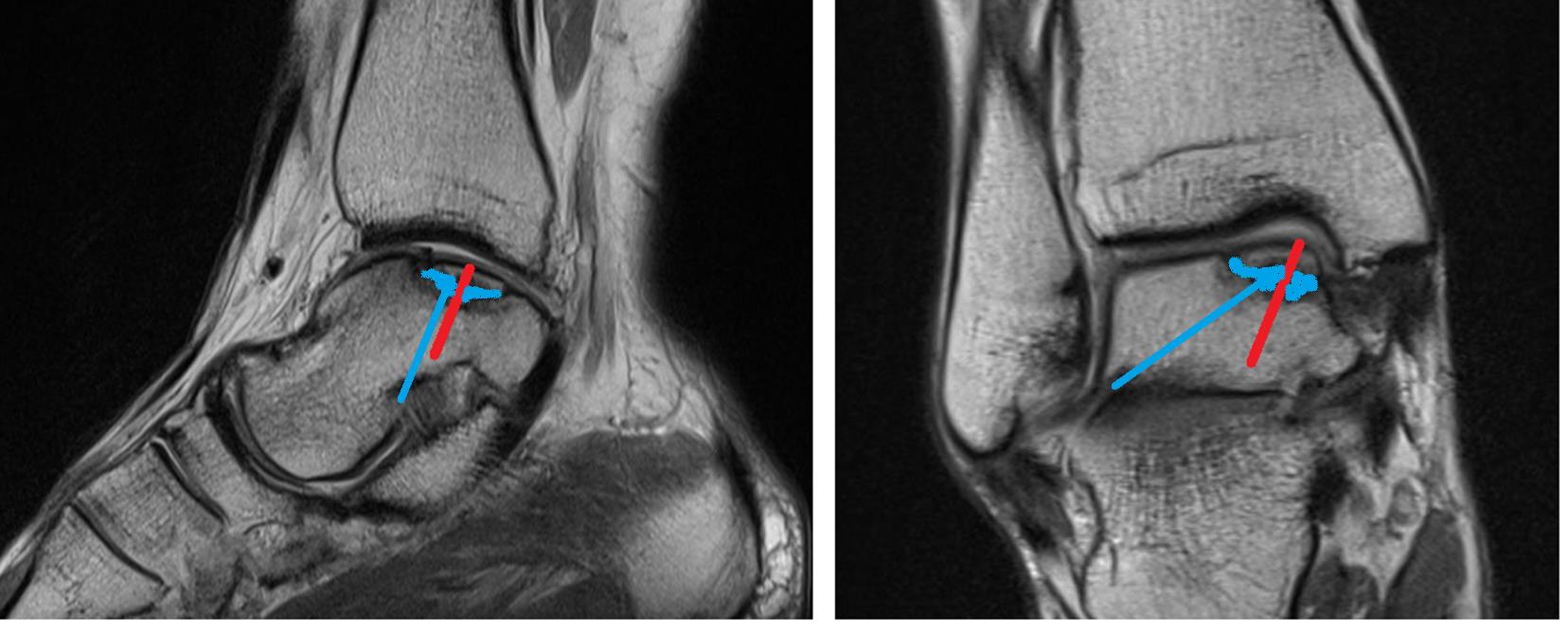
На данных рентгенограммах хорошо видны края свободного остеохондрального фрагмента. Однако для определения тактики лечения требуется выполнение МРТ. Наша пациентка на протяжении 4 лет неоднократно обращалась к различным специалистам, в том числе и травматологам ортопедам, однако диагноз не был верифицирован. Выполнено МРТ, диагноз остеохондрального повреждения таранной кости подтверждён.
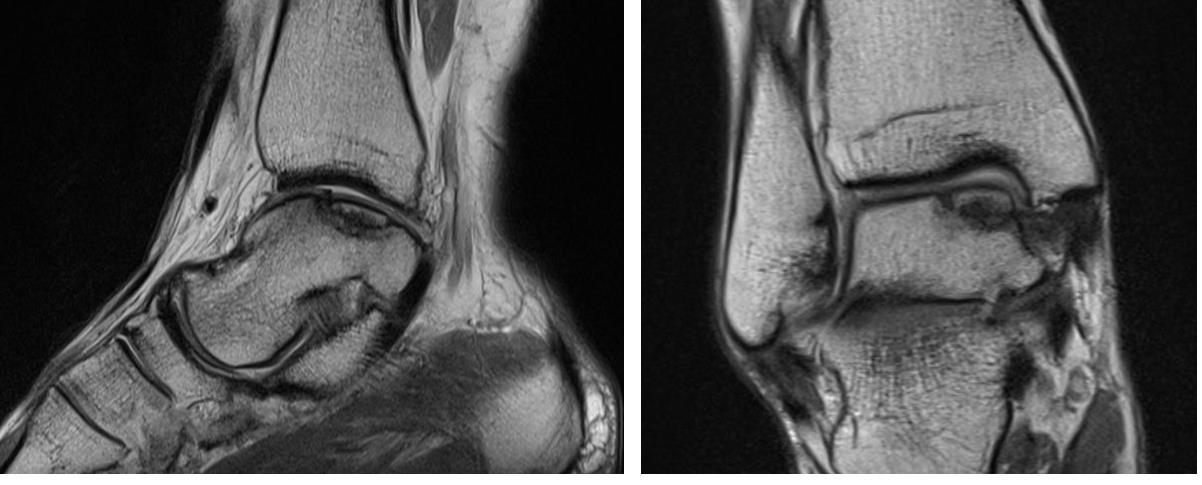
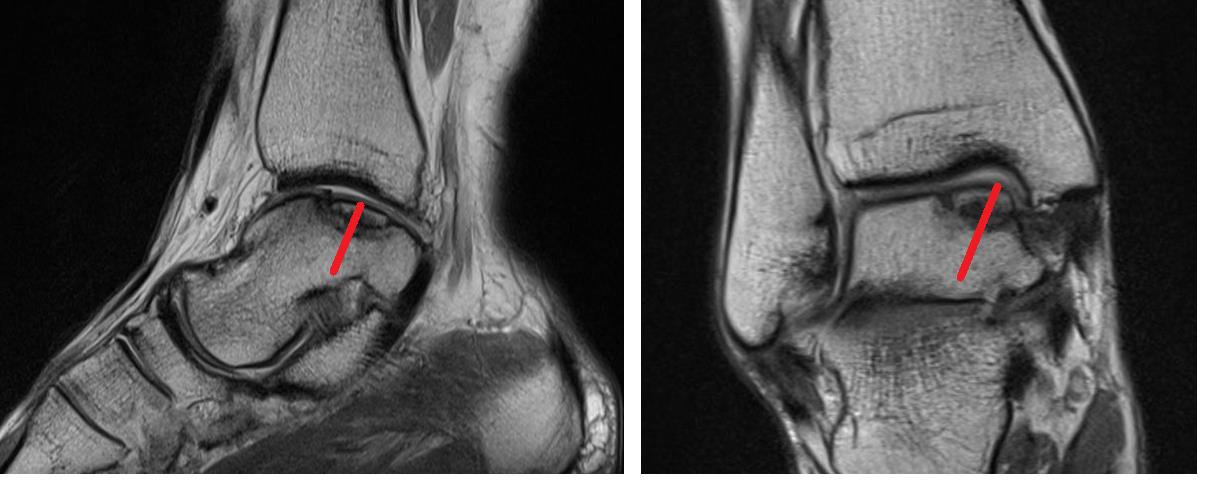
Учитывая длительное прогрессирующее течение заболевания, отсутсвие эффекта от консервативных мероприятий, пациентке предложено оперативное лечение. В существующей литературе предложено множество методов для решения данной проблемы, на наш взгляд оптимальным в данной ситуации было комбинирование техник: фиксация фрагмента, стимуляция костного мозга, посредством ретроградной туннелизации, введение в кистозный дефект остеоиндуктивного материала.
Планирование оперативного лечения.
Первым этапом – фиксация свободного костно-хрящевого фрагмента при помощи винта.
Вторым этапом – ретроградное рассверливание. Данный этап необходим для стимуляции костного мозга и обеспечения поступления стволовых клеток костного мозга в область склерозированной кости и кист сформировавшихся под остеохондральным фрагментом. Выполнение каналов целесообразно проводить при помощи спицы киршнера 2 мм используя зону таранной кости максимально свободную от суставного хряща и питающих таранную кость сосудов. Также желательно избежать травмирования подтаранного сустава.
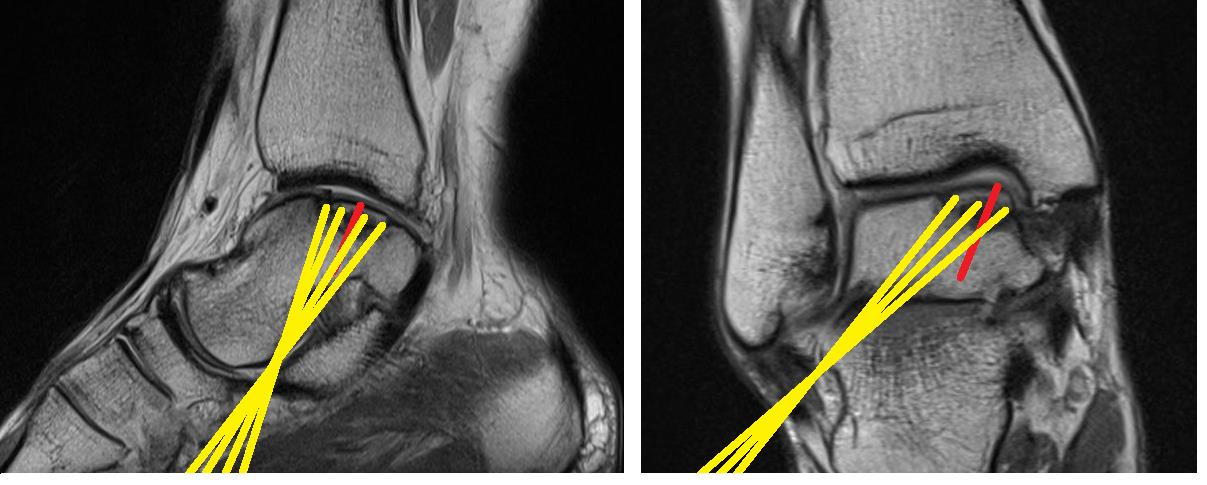
Третьим этапом – введение остеоиндуктивного материала – смеси трикальций-фосфата с костным мозгом через сформированные каналы. Данный этап нельзя считать абсолютно необходимым, но мы посчитали что остеокондуктивные свойства смеси трикальцифосфата с костным мозгом увеличат шанмы перестройки кости.
После предоперационного планирования и получения согласии от пациентки мы приступили к лечению. Ход операции.
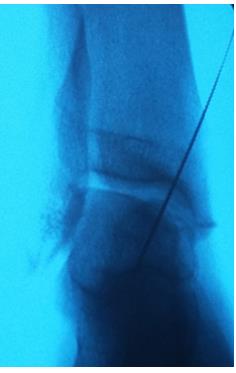
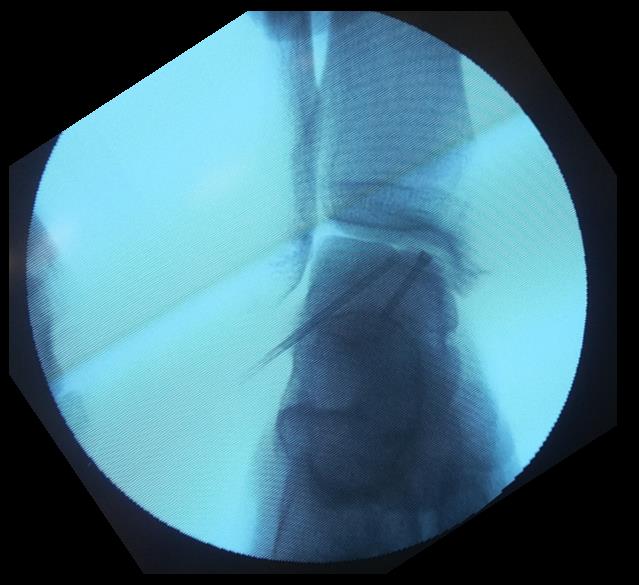
Спица проведена в свободный остеохондральный фрагмент через внутреннюю лодыжку.
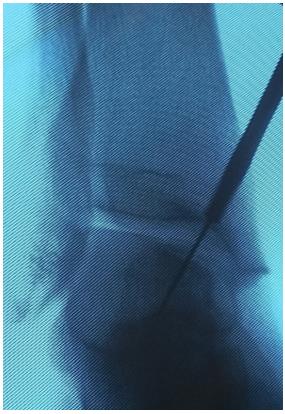
При помощи канюлированного сверла во внутренней лодыжке произведено рассверливание канала диаметром 6 мм.
По имеющемуся каналу произведено рассверливание остеохондрального фрагмента канюлированным сверлом 2,0 мм.
Остеохондральный фрагмент фиксирован безголовчатым винтом с двойной резьбой диаметром 3 мм.
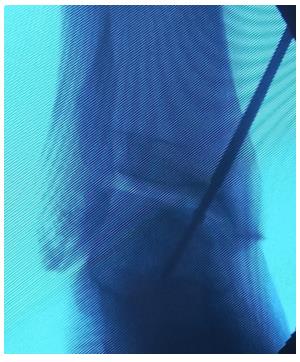
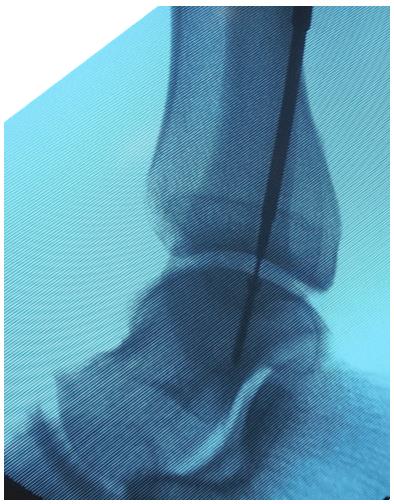
Вторым этапом произведено ретроградное рассверливание плантарной поверхности остеохондрального фрагмента при помощи спицы киршнера диаметром 2 мм. Всего рассверлено 4 канала.
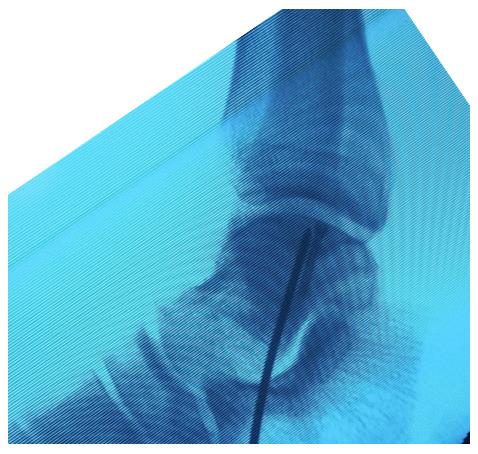
По одному из каналов заведена игла для пункционной биопсии по которой введена паста состоящая из В-трикальцийфосфата (Chronos) и костного мозга полученного из гребня подвздошной кости.

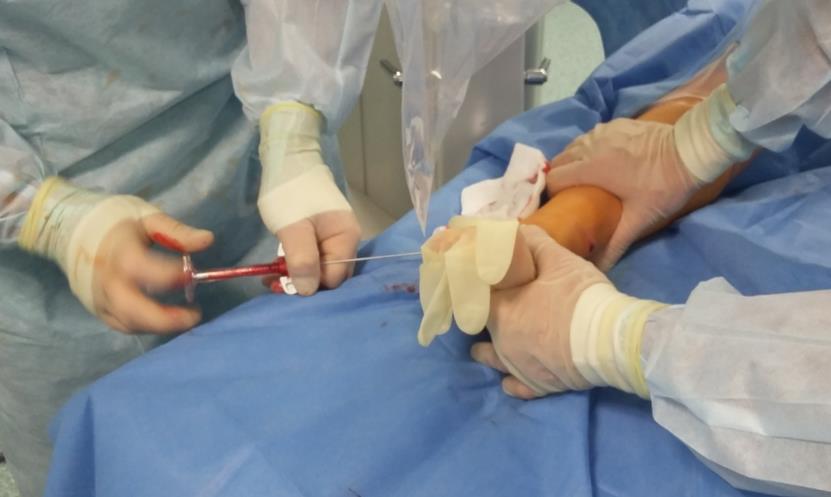
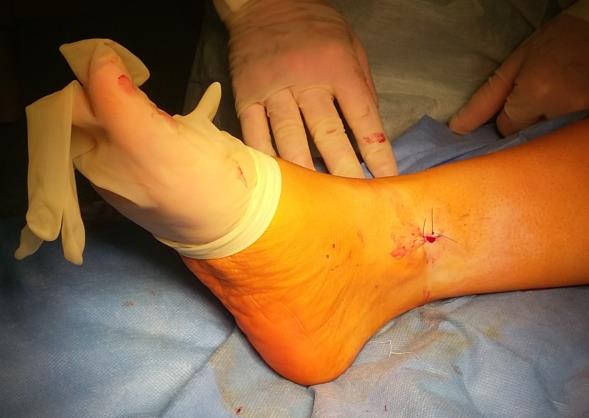
Внешний вид ноги после операции, послеоперационная рана длиной 1 см.
В послеоперационном периоде проводилась иммобилизция голеностопного сустава в жёстком ортезе, пациентка ходила с полной разгрузкой конечности с дополнительной опорой на костыли 6 недель, затем занималась ЛФК в отделении реабилитации. Через 12 недель болевой синдром полностью регрессировал, функция конечности восстановлена в полном объёме, пациентка вернулась к нормальной жизни.
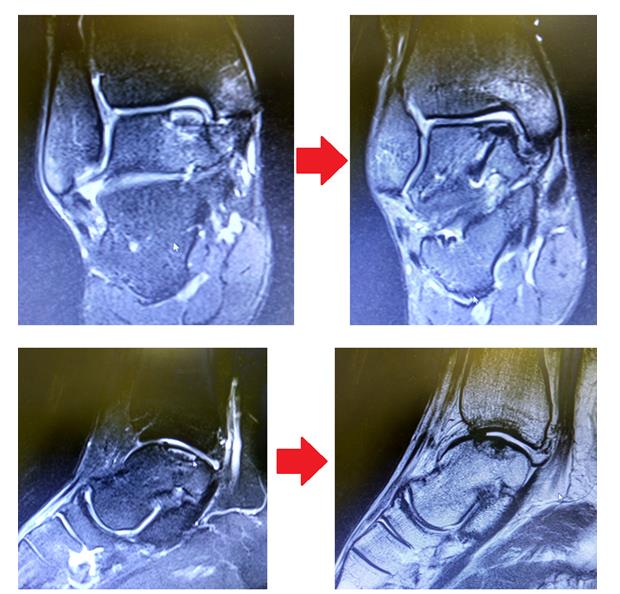
При МРТ контроле через 6 месяцев определяется васкуляризация свободного фрагмента, перифокальный отёк регрессировал.
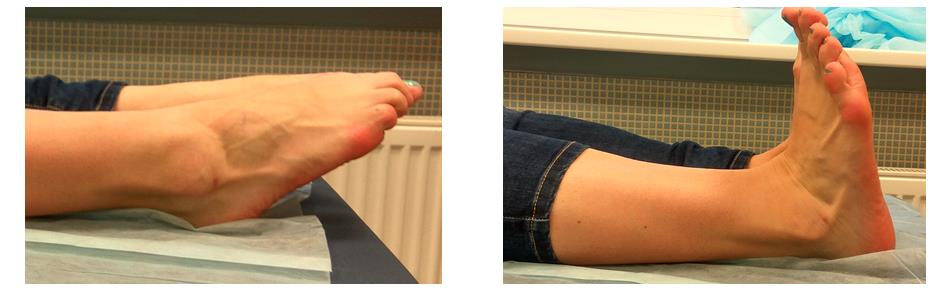
Внешний вид послеоперационных ран и амплитуда движений через 6 месяцев после операции.

Никифоров Дмитрий
Александрович
Врач травматолог-ортопед
Остеохондральные повреждения голеностопного сустава либо рассекающий остеохондрит ( в области коленного сустава называется болезнь Кёнига) – патология, с которой в своей клинической практике встретится любой доктор, специализирующийся на травматологии и ортопедии. Сегодня в медицинской практике их разделяют на переломы трансхондрального типа, остеохондриты рассекающего типа и остеохондральные переломы.
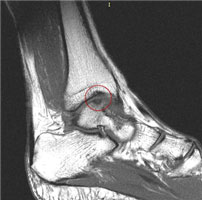
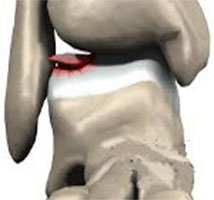
а. схематическое изображение рассекающего остеохондрита таранной кости. б. на МРТ и рентгенограммах определяется рассекающий остеохондрит.
Этиология заболевания
Впервые наличие внутри сустава свободных тел, которых в норме там быть не должно, описал в 1865 году хирург Мунро. Именно он обнаружил тельца в голеностопном сочленении, пронаблюдал за пациентом и составил самое подробное на тот момент описание происходящего. Название рассекающего остеохондрита тельца получили в 1888 году от другого врача, что наблюдал их в коленном суставе.
Сегодня точно установить происхождение заболевания все еще не удалось. Болезнь часто развивается вследствие травм. Однако встречаются пациенты, у которых отсутствуют травматические повреждения голеностопа, однако присутствуют патологические тельца.
Медиальный край таранной кости в основном повреждается под воздействием частых, многократно повторяющихся травм. Свою роль могут играть разнообразные эндокринологические нарушения, формирование микроэмолов, особенности роста организма.
Область блока таранной кости также повреждается в основном при травмах. Это происходит, например, при супинации, которая должна сочетаться с внутренней ротацией и принудительным сгибанием.
Вовлечение медиальной части блока таранной кости также возможно при наружной ротации.
Особенности клинической картины
Симптомы болезни, имеют сходные особенности как у детей, так и у взрослых пациентов. Первоначально, когда патология только-только формируется, человек не обращает внимания на легкие изменения в своем самочувствии.
Прогрессирование болезни первоначально приводит к появлению неприятных ощущений в области голеностопного сочленения. Они усиливаются при ходьбе, при резких движениях, если принять неудобную позу. Изначально в покое неприятные ощущения стихают, но по мере прогрессирования рассекающего остеохондрита их длительность и интенсивность увеличивается, они начинают беспокоить даже при минимальных нагрузках или вовсе без них. В некоторых случаях отмечается отечность пораженного сочленения, появляются боли при попытке пропальпировать проблемную зону.
Стадии болезни и принципы диагностики
В современной медицине выделяют 4 основных стадии болезни. Деление происходит на основании рентгенологической картины, а также по выраженности симптомов недуга.
- Первая стадия
Характеризуется полным отсутствием симптоматики или жалобами, игнорируемыми пациентом в большинстве случаев. Дискомфорт носит легкий характер, боли не имеют четкой локализации. На рентгенологическом снимке в этот период врач отметит наличие овального тела, которое отделено от основного костного массива тонкой полосой светлого цвета.
- Вторая стадия
Болезнь прогрессирует. Пациент предъявляет жалобы на боли умеренного характера в голеностопном суставе. Врач может обратить внимание на развитие признаков синовита. На рентгене в этот период отмечается расширение полосы просветления. Замыкательная пластинка на проблемном участке перестает быть целостной.
- Третья стадия
- Четвертая стадия
Человек отмечает нарастание болевого синдрома. Однако на 4 стадии блокады сустава развиваются реже, чем на третьей. Синовит усиливается, возможно даже изменение конфигурации сустава. На рентгене выявляется присутствие внутрисуставного тела, которое и является основным источником проблем пациента.
В большинстве случаев из инструментальных методов применяется рентгенография. Метод прост, доступен, обладает высокой диагностической ценностью.
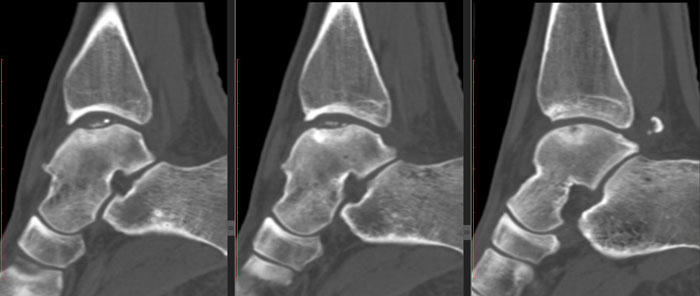
На КТ определяется остеохондральное повреждение таранной кости.
Однако порой на рентгенографическом снимке не видны некротизированные частицы кости из-за небольших размеров. В этом случае диагностику дополняют МРТ или КТ методиками. Оба метода позволяют поставить диагноз на ранних стадиях развития патологии.
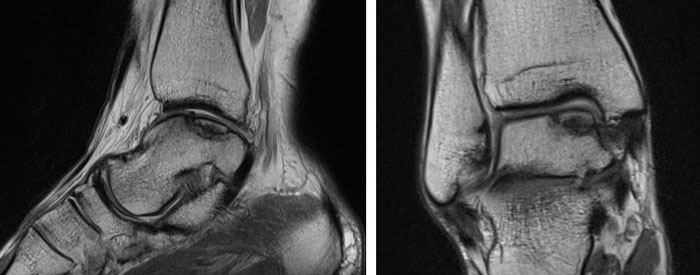
На МРТ выявляется рассекающий остеохондрит с отделением костно-хрящевого фрагмента от таранной кости.
Как проводить лечение
Лечение болезни может быть, как консервативным, так и оперативным. Доктор-ортопед выбирает оптимальный подход, ориентируясь на стадию патологии, общее состояние пациента. По мере лечения выбранный курс может корректироваться в зависимости от того, есть от него эффект, или он отсутствует.
В нашей клинике мы поддерживаем больных, начиная с момента первого обращения, и до тех пор, пока заболевание не удастся победить окончательно и бесповоротно.
Консервативная терапия, дает наилучший эффект на ранних стадиях болезни, а также у детей и подростков. В этот период еще можно стимулировать восстановительные процессы в пораженной зоны, корректировать влияние негативных факторов, что привели к развитию остеохондропатии в области голеностопного сустава.
Консервативное лечение начинается с ограничения нагрузки на пораженный болезнью сустав. Чтобы рассекающий остеохондрит не прогрессировал, рекомендуется полностью исключить нагрузку на сочленение, вплоть до перехода на передвижение с помощью костылей на первые два месяца с начала терапии.
Лечение дополняется лекарственными препаратами. Используют:
- сосудистые средства, помогающие улучшить процессы обмена веществ в пораженной зоне, стимулировать регенерацию;
- хондропротекторы, защищающие хрящевые ткани, способствующие их восстановлению;
- симптоматические средства для устранения болезненности, купирования отека и других неприятных явлений.
Пациентам также рекомендуется пройти курс леченой физкультуры, направленный на быстрое восстановление. Приступать к упражнениям, рекомендованным врачом, можно сразу после регресса болевого синдрома.
У взрослых людей даже ранние формы рассекающего остеохондрита не всегда поддаются лечению с помощью консервативной терапии. Около 50% случаев все равно заканчиваются принятием решения о необходимости операции.
Благодаря современному оснащению нашей клиники сегодня мы можем отказаться от травматичных открытых операций на голеностопном суставе. На замену им пришла артроскопия.
Суть вмешательства проста. Через небольшие разрезы врач вводит в полость сустава специальную трубку, снабженную видеокамерой. Камера дает необходимый обзор, позволяя с высокой точностью проводить операцию. В ходе артроскопии медик либо удаляет некротизированный кусок костной ткани, чтобы он не доставлял человеку неудобств, либо, если некроз не окончательно поразил участок кости, крепит доставляющую неудобства часть к основному массиву с помощью специальных скобок или винтов.
Артроскопия, метод выбора для пациентов с рассекающим остеохондритом. Операция менее травматична, восстановление после нее проходит легче и быстрее.
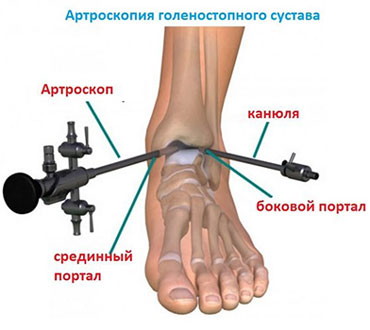
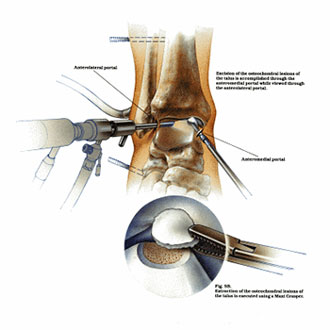
Реабилитационные рекомендации
Послеоперационная реабилитация – не менее важный компонент лечения, чем сама операция. Потому врач уделяет ей особое внимание, тщательно знакомя пациента со всеми особенностями восстановительного периода.
После операции любого типа сустав фиксируется ортезом либо эластичным бинтом. В первое время нагрузка противопоказана, она увеличивается постепенно, по мере заживления тканей. Медик рекомендует выполнение статических упражнений, суть которых заключается в напряжении мышц. Только после того, как будет достигнута максимальная статическая нагрузка, можно переходить к другим типам упражнений. Травматические виды спорта исключают минимум на 6 месяцев. После вмешательства желательно ношение компрессионного белья, которое поможет уменьшить отек, снизить выраженность болей.
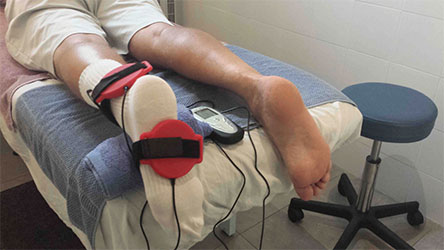
Мы наблюдаем пациентов с момента начала лечения и до полного восстановления после болезни, включая реабилитационный период. Если к развивающемуся остеохондриту отнестись серьезно, болезнь можно победить с низким риском вероятности осложнений.
Игнорирование заболевания рано или поздно приведет к развитию остеоартроза. Этот недуг затрагивает весь сустав, нарушает его конфигурацию и подвижность. Исход в этом случае – инвалидизация, которой стремятся избежать как врачи, так и пациенты.
Остеохондрит – заболевание, способное снизить качество жизни пациента. При первых его признаках нужно обратиться за помощью к травматологу-ортопеду!
Опорно-двигательный аппарат человека – уникальная структура, состоящая из многих элементов. Благодаря ее полноценному функционированию человек способен нормально двигаться и совершать разнообразные действия. Рассекающий остеохондрит – патология аутоиммунной этиологии, при которой развивается дегенеративный процесс в костях или хрящах.
Что за патология
Рассекающий остеохондрит коленного сустава – это патология, при которой происходит разрушение хрящевой ткани и костей. Небольшой участок хряща по патологическим причинам отделяется от кости и смещается в полость сустава.
Заболевание чаще всего диагностируется среди пациентов в возрасте от 15 до 35 лет. Обычно страдают мужчины.
Чаще всего развивается рассекающий остеохондрит медиального мыщелка бедренной кости (еще патологию называют болезнью Кенига). Патологическому процессу иногда подвергается голеностоп, локтевой, коленный сустав и надколенник.
Классификация
Рассекающий остеохондрит надколенника и других сочленений имеет свой код в Международной классификации болезней. Патологиям присвоен код по МКБ-10 – М93.2.
Патологию принято классифицировать на 4 стадии. Для каждой характерны свои признаки и симптомы. На 1 стадии возникают следующие проявления:
- Периодически возникающий дискомфорт в суставе,
- Боли, локализацию которых невозможно точно определить.
Ранние степени патологии отличаются практически полным отсутствием симптомов, из-за чего сложно начать своевременное лечение. Даже рентгенологическое исследование не дает полной картины. Только на МРТ видны незначительные отечные явления в костном мозге. Визуальным изменениям хрящ не подвергается.
На второй стадии возникают следующие симптомы:
- Синовит пораженного сустава,
- Частые боли, особенно после нагрузок средней силы.
На снимке рентгена можно увидеть нарушение целостности пластинки. Между здоровыми тканями и омертвевшим участком видна полоса просветления.
Для третьей стадии характерно неполное отделение омертвевшего участка хрящевой ткани. Если этот фрагмент неудачно расположится, может наступить полная блокада сустава. В процессе рентгенологического исследования можно обнаружить формирование суставной мыши.
На последней, четвертой, стадии расслаивающего остеохондрита, участок ткани, подвергшийся некрозу, полностью отделяется от кости. Блокады происходят реже, однако на рентгеновском снимке можно увидеть отдельно расположенное внутрисуставное тело.
Участок омертвевшей кости может быть по-разному расположен относительно суставного хряща. Выделяют следующие положения:
- Стабильное фиксированное,
- Слабо прикрепленное,
- Нестабильное, или свободное тело.
Чаще всего от патологии страдает латеральный мыщелок бедренной кости, голеностопный сустав, реже другие сочленения конечностей.
Причины развития болезни
Рассекающий остеохондрит таранной кости и других структур развивается по ряду причин. Чаще всего патологию провоцируют стабильные высокие нагрузки, которым подвергают себя профессиональные спортсмены.
Иногда болезнь поражает без видимых на то причин. Остеохондрит может сформироваться у ребенка в 9-10 лет и у человека в зрелом возрасте после 50.
Вероятность развития рассекающего остеохондрита вертлужной впадины или коленного сустава повышается при наличии следующих факторов:
- Генетическая предрасположенность,
- Нарушение процессов кровообращения,
- Активные занятия спортом,
- Патологические изменения в процессах окостенения.
Чем бы ни был вызван болезненный процесс в суставе, важно вовремя заметить проблему и оказать помощь. Чтобы начать лечение, важно знать симптомы.
Симптоматика патологии
Симптомы рассекающего остеохондрита следующие:
- Дискомфорт при ходьбе,
- Ноющие боли, не всегда связанные с нагрузками,
- Болевой синдром со временем усиливается, преимущественно в ночное время,
- Тупые боли при нажатии на пораженный сустав,
- Легкий отек в месте боли,
- Уменьшение объема мышечной ткани из-за вынужденного снижения нагрузки на больную конечность,
- Периодическое замыкание и хруст в суставе,
- Уменьшение амплитуды движения,
- Заклинивание по ходу движения сустава, сопровождающееся резкой острой болью,
- Скопление синовиальной жидкости.
Заподозрить развитие рассекающего остеохондрита можно, если при ходьбе боль становится слабее при положении ноги, немного развернутой наружу. Если повернуть ее вовнутрь, боль усиливается. Такое изменение походки свидетельствует о развитии патологии.
Болезнь имеет симптомы, сходные с другими заболеваниями суставов. Поэтому поставить диагноз по проявившимся признакам невозможно. Потребуются дополнительный инструментальные и клинические исследования.
Как развивается болезнь
Развитие рассекающего остеохондрита напрямую связано с работой кровеносной системы. Болезнь возникает в результате того, что небольшая часть хрящевой ткани перестает получать полноценное питание из-за тромбоза сосуда. Начинает некроз.
Из-за отсутствия необходимых веществ перестают в должном количестве вырабатываться вещества, нужные для свободного скольжения фрагментов сустава. Если патологию не лечить, отделившееся тело вызывает у пациентов сильные боли, мешает нормально двигаться, причиняет постоянные микротравмы и может стать причиной дальнейшего развития остеоартроза.
Диагностика
Когда поражено бедро или колено рассекающим остеохондритом, поставить диагноз без специальных обследований невозможно. Врач выяснит, какие неприятные симптомы появились, как долго они длятся и какие диагностические мероприятия необходимы.
Чаще всего для подтверждения диагноза применяются следующие методики:
- Рентген в двух проекциях сустава обеих конечностей для сравнения,
- Сцинтиграфия для выявления отмерших зон,
- Артроскопия для выявления степени поражения,
- КТ и МРТ для получения более полной информации.
Чтобы определить состояние хрящевой ткани в движении, необходимо провести ультразвуковое исследование. Оно полностью безвредно и позволяет определить устойчивость хряща и его положение внутри сустава.
Лечение
Лечение рассекающего остеохондрита костей проводится как консервативными методами, так и с помощью операции. Медикаментозное лечение без хирургического вмешательства проводится пациентам молодого возраста.
Их хрящевая ткань еще имеет способность восстанавливаться. Поэтому грамотное лечение позволяет восстановить структуру сустава и кости. Если диагноз поставлен человеку в пожилом возрасте, чаще всего проводится оперативное вмешательство.
Медикаментозное лечение субхондрального остеосклероза включает применение препаратов, стимулирующих регенерацию хрящевой ткани. Для купирования боли могут использоваться НПВС (Нестероидные противовоспалительные средства) или анальгетики.
В первое время важно полностью исключить любые физические нагрузки. Конечность стоит обездвижить. Иногда накладывается шина или гипсовая повязка.
Когда острый период проходит, врач назначает комплекс ЛФК. Упражнения не должны приносить пациенту боль.
Лечение важно завершить до конца. Раннее возобновление активности может свести на нет все усилия врачей и действие лекарственных средств.

Операцию при рассекающем остеохондрите проводят взрослым пациентам. Если среди молодых людей лечение с помощью медикаментов не дало улучшений, также назначается хирургическое вмешательство на кости.
Оперировать конечность приходится и в тех случаях, когда повторное рентгенологическое исследование показывает прогрессирование заболевания, а не улучшение состояния. Применяется несколько методов операций:
- Прикрепление отделившегося фрагмента к своему месту,
- Удаление отломка кости и последующая хондропластика.
Решение о том, какой метод применить, выносит лечащий врач. Он оценивает состояние пациента и состояние хрящевой ткани и кости пациента.
Сохранить здоровье костей и суставов можно, своевременно выявив болезнь и пройдя полный курс лечения. Своевременное лечение рассекающего остеохондрита позволит сохранить двигательную активность и хорошее самочувствие пациента на долгие годы.
От состояния опорно-двигательной системы зависит функциональность подвижных соединений. Рассекающий остеохондрит или болезнь Кенига — недуг, который лишает возможности двигаться свободно и безболезненно. Часть хряща отмирает, отмежевываясь от кости, она выходит в сустав, образуя внутрисуставное тело. Грамотная диагностика и корректный выбор курса лечения исключают осложнения, и помогают победить недуг.

Этиология и патогенез
Суставные поверхности укрыты эластичным, ровным и сплошным гиалиновым хрящом. Вследствие этого создается беспрепятственное скольжение между костями. Болезнь Кенига протекает таким образом:
- Сгусток крови закупоривает сосуд, насыщающий пространство кости.
- Снабжение хряща полезными элементами нарушается и зарождается некрозная область.
- Происходит отслоение омертвевшего хряща и сдвиг его в сустав, вследствие чего появляется внутрисуставное тело (суставная мышь).
- Фрагмент внутрисуставного тела во время движений заходит между костей, в результате чего происходят заклинивания.
Рассекающий остеохондрит появляется из-за регулярных травм при физической активности. Чаще болезнь выявляют у молодых спортсменов. Но она развивается и у людей, которые никак не относятся к спорту. Вот ряд факторов, из-за которых появляется заболевание:
- наследственность;
- эмболии, которые затрудняют кровоснабжение;
- нарушенный процесс окостенения;
- синовиальный хондроматоз;
- остеофиты;
- нарушения эндокринной системы.
Виды рассекающего остеохондроза
Патологию принято делить на взрослую и детскую (ювенильную). Рассекающий остеохондрит у детей протекает более мягко, и проходит сам. Что касается взрослых, процесс у них протекает серьезнее. Часто у людей наблюдается рассекающий остеохондрит коленного сустава и поражение медиального мыщелка бедренной кости. То же самое касается лучезапястного, локтевого, голеностопного и тазобедренного суставов, но без затрагивания метафиза (костной части). Редко, но фиксируется поражение надколенника и большеберцовой кости.
Патология протекает в 4-х стадиях, подробнее о которых описано в таблице:
Как проявляется болезнь?
Дети и взрослые имеют одинаковые симптомы. Проявления недуга следующие:
- боли и дискомфорт, усиливающиеся после некоторой нагрузки;
- отечность, ощутимая боль при нажатии на пораженное место;
- атрофия мышц, одна конечность кажется тоньше другой;
- хруст в суставе, движения становятся ограниченными;
- невозможность сгибания и разгибания конечности.
Появляются симптомы синовита — воспаления в синовиальной оболочке. При этом недуге в полости сустава скапливается жидкость. Выпоты (их скопление) хорошо видны при коленном, лучезапястном, локтевом остеохондрите.
Последствия
Если человек долгое время к врачу не обращался и запустил болезнь, сустав изменяется и появляется артроз. Являясь хроническим заболеванием, он продолжает разрушать сустав, движения даются труднее. Есть вероятность того, что артроз возникнет даже при правильном лечении, но такое бывает достаточно редко. В этом случае больной становится инвалидом 2 или 3 группы. А также остеохондрит таранной кости и коленного сустава вынуждает человека принимать неестественные и неудобные позы для более комфортного передвижения, что чревато поражением остальных составляющих элементов конечности.
Диагностика рассекающего остеохондрита
Сначала врач должен выслушать жалобы пациента, изучить историю болезни. Далее проводится первичный осмотр, пальпируется больное место, изучается его двигательная функция. Чтобы диагноз был более точным, назначают такие исследования:
Лечение недуга
При выборе терапии врач отталкивается от формы недуга, стадии и возраста больного. Конечная цель лечения — устранить боль, помочь суставу восстановиться и устранить угрозу дальнейшего разрушения структур. Болезнь Кенига лечится консервативно и оперативно. Хирургию применяют в случае, когда пациентам не помогло медикаментозное лечение. Существуют такие операции:
- Хондропластика, при которой удаляется фрагмент и восстанавливается пораженная область.
- Надкостничный трансплантат.
- Туннелизация. На неживом фрагменте хряща сверлят отверстия, благодаря которым появляются новые сосуды.
Медикаментозный вид терапии подходит для детей и молодых людей, так как поврежденные области полностью регенерируются. При остеохондрите нижних конечностей два месяца больной передвигается на костылях, дабы ограничить нагрузку на ногу. Прописываются препараты, помогающие восстанавливать хрящ и обеспечивать его питанием, и сосудистые лекарства. После того как боль ослабла, можно переходить к лечебной физкультуре.
Читайте также:


