Рак печени суставы ног
Может ли цирроз печени либо другие патологические изменения этого органа влиять на суставы, вопрос, который нередко звучит из уст пациентов в кабинете ревматолога. Спровоцировать болезни суставов способны различные нарушения в человеческом организме, в частности, на состояние костно-мышечной системы влияют неполадки в работе печени. Крупнейшая пищеварительная железа, отвечающая за выработку желчи, призвана обезвреживать токсические вещества, переизбыток которых негативно отражается на многих внутренних органах и системах организма, не оставляя без внимания и подвижные соединения костей скелета.
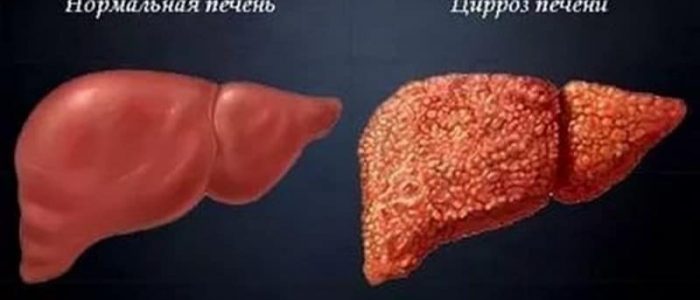
Взаимосвязь заболеваний печени и суставов
Печень является многофункциональным органом, который принимает участие более чем в 500 различных реакциях. Пищеварительная железа выполняет следующие функции, важные для человеческого организма:
- фильтрует кровь и создает запасы витаминов, гемоглобина, сахара;
- выступает защитой от проникновения ядовитых и вредоносных веществ;
- вырабатывает желчь, которая необходима для расщепления и переваривания жиров, содержащихся в пище;
- ликвидирует большинство гормонов.
Нарушенная деятельность печени опасна загрязнением организма.
Таким образом, сторонники Аюрведы аргументируют связь больных суставов и печени тем, что патологии костно-мышечной системы нередко являются результатом зашлакованности организма. В связи с этим, проблемы с фильтрационным органом и как следствие недостаточный контроль обменных процессов в хрящевой ткани — одна из основных причин возникновения болей в мышцах и суставах, которым предшествует разрушение соединительнотканных структур костных сочленений.
Болезни печени приводят к нарушению кровотока.
Увеличение печени — опасное патологическое состояние, которое негативно отражается на функциональности многих органов и систем человеческого организма. Нередко на фоне печеночных болезней у больного развивается ревматоидный артрит, при котором сильно болят суставы, отмечается утренняя скованность и затекание тела. Значительно ухудшается общее самочувствие, повышается температура тела, ухудшается аппетит, и пациенты жалуются на постоянную слабость. Кроме ревматоидного артрита, нередко у больных с патологиями печени развивается спондилоартроз. При этом недуге людей беспокоит выраженная боль в позвоночнике, после чего становится трудно передвигаться и совершать движения.
Лечебные мероприятия
Для торможения развития суставных заболеваний, в первую очередь, необходимо предпринять меры, чтобы перестала болеть печень — главная виновница проблем с опорно-двигательным аппаратом. Для этого рекомендуется придерживаться следующих рекомендаций:
- Наладить режим питания, увеличив количество трапез до 5-ти раз в сутки. При этом порции должны быть небольшими, чтобы не перегружать желудок.
- Сократить потребление жирной пищи, заменив животные жиры растительными.
- Заменить сдобу хлебом крупного помола, каши и картофель — овощами, шоколад и прочие сладости — сухофруктами, фруктами.
- Отказаться от ночного приема пищи. Последняя трапеза должна быть за 4 часа до сна.
Кроме этого, важно регулярно принимать медикаментозные препараты, которые улучшают функционирование печени и защищают ее клетки от негативного воздействия окружающих факторов.
Чтобы не допустить развития осложнений суставных патологий, не следует затягивать с лечением. Поэтому вместе с мероприятиями, направленными на улучшение состояния печени нужно приступить и к борьбе с болезнями суставов. Унять боль и снять воспалительный процесс под силу нестероидным противовоспалительным средствам. Вместе с местным лечением отличные результаты показывает физиотерапия.
Профилактика
Предупредить болезни печени и не дать пострадать суставам можно с помощью несложных мероприятий. Всем людям без исключения рекомендуется следить за своим питанием и образом жизни. Еда должна быть не только вкусной, но и полезной, спорт — в меру, без лишних интенсивных нагрузок на костно-мышечный аппарат. Помимо этого, важно следить за здоровьем и своевременно обращаться к врачу.
У людей, страдающих от рака, нередко возникают сильные отёки. В большинстве случаев симптом сигнализирует о том, что пациенту не так много осталось жить. Чаще всего при онкологии отекают ноги, что значительно ухудшает качество жизни больного.
Почему при онкологии отекают ноги?
Понять причины отёков нижних конечностей при онкологии непросто. Для этого потребуется провести ряд исследований либо сдать некоторые анализы.
Причинами отёков ног при раке может быть следующее:
- Пациент резко меняет образ жизни и львиную долю времени проводит сидя или лёжа. Это затрудняет венозный отток крови, что приводит к развитию отёков. Как правило, такие отёки появляются ниже коленного сустава.
- Заметно усилившиеся последствия варикозной болезни.
- У человека есть проблемы кардиологического характера.
- Нейроэндокринные нарушения.
- Безбелковые отёки на фоне раковой кахексии (истощения) обусловлены отказом от пищи, недостаточным питанием либо наличием у больного синдрома мальабсорбции.
- Накопление в организме различных шлаков и прочих вредных веществ.
- Почечная недостаточность.
- Низкое содержание белка в крови.
- Неконтролируемый приём мочегонных средств.
- Проблемы, связанные с оттоком жидкости по венам и лимфатическим сосудам.
- Изменения водно-солевого обмена любой этиологии.

Застаивается жидкость в ногах из-за плохого оттока лимфы, а также при наличии травм органов малого таза. Симптом может быть осложнением после врачебных манипуляций и оперативных вмешательств.
Сопутствующая симптоматика
Распространенность мест с отёками и клиническая картина зависит как от локализации патологии, так и от степени её углубления. Отёк ног обычно сопровождается следующими симптомами:
- увеличение части тела в том месте, где накапливается жидкость;
- снижение подвижности ног, их гибкости;
- кожные покровы становятся более плотными;
- ощущение дискомфорта, болезненность;
- появление чувства тяжести в отечной конечности;
- в месте скопления жидкости теряется чувствительность к повышению температуры;
- появление углублений при нажатии на отечную область;
- покраснение кожи;
- при пальпации можно почувствовать увеличение лимфатических узлов.
Локализация отёков ног при онкологии
Из-за своего строения и расположения ноги чаще всего поддаются отеканию во время онкологической болезни. Также у больного нагружаются практически все остальные органы и системы. Когда в их деятельности начинают происходить сбои, то в первую очередь жидкость собирается именно в ногах.
Отечность в нижних конечностях при раке может проявляться в следующих областях:
- область голеностопного сустава на обеих конечностях;
- в области лодыжек или по окружности голеностопа на одной или двух ногах;
- отек одной или двух стоп либо голеней.
К какому врачу обратиться?
Изначально следует обратиться к терапевту, который даст общую консультацию и направить к онкологу. Возможно также обращение к кардиологу и лимфологу.
Диагностика
Обнаружение онкологических заболеваний является серьёзным и ответственным процессом, так как сама болезнь и сопутствующие симптомы способны нанести здоровью человека непоправимый вред.
Чтобы определить причины появления отеков, врачи назначают ряд диагностических мероприятий и процедур:
- общий анализ крови оценивает состояние биоматериала по качественному составу, также определяет наличие онкомаркеров;
- рентген помогает оценить области, которые подозревают на наличие новообразований;
- компьютерная или магнитно-резонансная томография считается одним из самых эффективных и информативных методов диагностики, который дает возможность получить послойное изображение исследуемого органа, в результате чего можно определить наличие или отсутствие опухолей;
- биопсия – забор биологического материала с целью определить природу новообразования, что дает возможность поставить максимально точный диагноз.

Как устранить отёк ног при онкологии?
Лечение отёчности относится к методам дополнительной терапии, устраняющей побочные явления основного лечения. Необходимые мероприятия должны назначаться исключительно врачом. Выполнять какие-либо действия самостоятельно во время лечения рака глупо и совершенно небезопасно.
Чтобы устранить отек конечностей, прибегают к таким методам:
- Удерживать отёкшие конечности в подвешенном положении. Это позволяет, снизив внутрисосудистое давление, избавиться от отёка.
- Асептический уход за кожей. Посредством такого метода удаётся избежать возникновения бактериального или грибкового инфицирования.
- Ручной массаж. Данный вариант является высокоэффективным, так как позволяет перемещать избыточную жидкость по лимфоидным сосудам. Подробнее о массаже ног от отеков написано здесь.
- Лечебная физкультура. Специалист подбирает определённую технику, выполнение которой позволяет нормализовать движение крови и лимфы по сосудам.
Злокачественные заболевания, при которых может начаться повышенная отечность, лечатся при помощи воздействия таких лекарственных препаратов, которые устраняют задержку жидкости в тканях, стимулируют обмен веществ. Методы лечения отёка могут отличаться, но основной их целью является нормализация движения жидкостей в организме.
Препараты от рака часто усугубляют отёчность, поэтому при их назначении рекомендуется использовать средства, устраняющие нарушения в движениях лимфы и крови.
В первую очередь больному назначают мочегонные препараты – диуретики, – которые представлены следующими группами:
- Салуретики:
- петлевые – Торасемид, Фуросемид;
- ингибиторы карбоангидразы – Диакарб;
- тиазидные – Циклометиазид;
- сульфонамиды – Клопамид.
- Калийсберегающие – Верошпирон, Спиронолактон, Эплеренон.
- Осмотические – Маннит и Мочевина.
Также назначаются следующие лекарства:
- препараты калия необходимы для того, чтобы восполнять потерю ионов калия, вызванную приемом диуретиков – Панангин, Аспаркам;
- кроверазжижающие средства необходимы для улучшения вязкости крови, ведь когда она становится более жидкой, это напрямую влияет на её отток, предотвращает застой и пропотевание в ткани – Кардиомагнил, Лоспирин.
В качестве дополнительных мер по устранению отечности рекомендуют:
- ежедневный уход за кожей с помощью подходящих гигиенических средств;
- для лежачих пациентов необходимо использовать специальные матрасы, менять их позу, а также приподнимать нижние конечности;
- составление полноценного меню для больного, при отказе от еды принимать витаминно-минеральные комплексы;
- использование компрессионного белья.
При отеках можно использовать народные рецепты – различные травяные отвары, настойки, мази и кремы снимают отечность и облегчают ее симптомы.
Обычно применяют следующие рецепты:
- Отвар из череды, ромашки, можжевельника, мяты, березовых листьев. Средство должно настояться в течение 15-20 минут, после чего его разводят водой до температуры 36-38 градусов и помещают в полученный раствор ноги. Процедура может длиться 3-5 минут (или дольше), все зависит от самочувствия и желания. Горячую воду доливать не надо.
- Возьмите 10 г астрагала и залейте стаканом кипятка. Дайте остыть, после чего процедите и принимайте на протяжении 2-х недель по 3 ст. л. трижды в день. Курс повторяется после трехдневного перерыва.
- Ножную ванночку можно заменить или дополнить картофельным компрессом. Сырой картофель натереть на тёрке прямо в кожуре, слегка отжать и приложить к отёкам. Накрыть целлофаном и хлопчатобумажной тканью. Держать 15-20 минут, после чего ноги сполоснуть прохладной чистой водой.
- Возьмите 2 части касторового масла и 1 часть скипидара. Перемешайте, натрите получившимся составом ноги и наденьте носки. Подержите так полчаса.
- Возьмите 50 г виноградных листьев и заварите в 3 л воды. Используйте отвар для ножных ванн – если делать их регулярно на протяжении 3-х месяцев, то стенки сосудов укрепятся, а отёки исчезнут.
- Отвар из инжира. Возьмите несколько плодов инжира, отварите их, добавьте немного соды и дубровника. Отвар нужно принимать по 1 ст. л. 3-4 раза в день.
- Возьмите 1 ст. л семян укропа и залейте 300 мл кипятка, после чего дайте настояться в термосе. Принимать надо утром и вечером по 150 мл на протяжении 3-х недель, затем сделать трёхдневный перерыв и снова повторить.

Возможные осложнения и последствия
При онкологических заболеваниях возможно возникновение следующего списка осложнений в связи с появлением отечности:
- развитие на кожных покровах трофических язв или даже некроза;
- рожистое воспаление кожи;
- возможность заражения пораженных тканей;
- в крайне тяжелых случаях развивается водянка, при которой отекают все ткани и органы.
Профилактика отёчности ног при онкологии
Человек с онкологическим заболеванием должен наблюдаться врачом, который в зависимости от состояния больного рекомендует следующие меры профилактики:
- Следить за количеством употребляемой жидкости.
- Следить за питанием.
- Пить фиточаи, использовать народные методы.
- Нормализовать физическую активность.
- Заниматься лечением первопричины и не пускать онкологию на самотек.
Также важно носить компрессионные медицинские изделия и выполнять комплексы специальных упражнений.
Рак является страшной болезнью, для лечения которой до сих пор нет окончательного средства. И появление таких симптомов, как отеки, лишь свидетельствует о том, что организм начинает проигрывать эту битву. Если онкобольным были замечены проявления отечности ног, следует немедленно обращаться к своему лечащему врачу, чтобы контролировать ситуацию.

Рак печени входит в пятерку лидирующих причин смертности от онкологических заболеваний, вместе с раком желудка, молочной железы, легкого и толстой кишки. Ежегодно во всем мире его диагностируют у 700 тысяч человек, около 600 тысяч больных погибают. В России ежегодное число вновь диагностированных случаев за последние 10 лет выросло с 3500 до 5000. Число смертей от рака печени в мире ежегодно растет на 3%. Мужчины болеют в 3 раза чаще, чем женщины. Метастазы в печени при злокачественных опухолях других органов встречаются примерно в 30 раз чаще, чем первичный рак (то есть такой, который изначально развился из печеночной ткани).
- Как возникает рак печени?
- Виды рака печени
- Распространенность и частота
- Факторы риска
- Симптомы рака печени
- Цирроз печени — это рак или нет?
- Метастазы в печени
- Диагностика
- Рак печени в МКБ
- Лечение злокачественной опухоли печени
- О лечении рака печени в Европейской онкологической клинике
- Питание при раке печени
- Сколько живут с раком печени?
- Возможна ли профилактика?
- Диета при раке печени
Как возникает рак печени?
Под влиянием неблагоприятных провоцирующих факторов обычное обновление клеток печени нарушается, они начинают делиться бесконтрольно и быстро, не успевая достигнуть зрелого состояния. Рак печени может возникать как из-за мутации генов, спровоцированной вирусами гепатитов, так и в результате вызванного инфекцией хронического воспаления.
Виды рака печени
Можно выделить следующие основные разновидности злокачественных опухолей печени:
- Злокачественное новообразование, которое развивается из клеток паренхимы печени, называют гепатоцеллюлярной карциномой (ГЦК), или гепатоцеллюлярным раком печени. В одних случаях обнаруживается единственная опухоль, которая со временем увеличивается в размерах, и лишь на поздних стадиях начинает распространяться на другие части органа. При диффузной форме рака очагов много, и они находятся в разных частях печени. Такой вариант наиболее характерен в случаях, когда онкологическое заболевание развилось на фоне цирроза.
- Фиброламеллярная карцинома — разновидность гепатоцеллюлярного рака. Она составляет менее 1% от всех остальных подтипов, и ее важно распознать во время обследования. Такие опухоли обычно встречаются у женщин младше 35 лет.
- Если опухоль образуется из эпителия желчных протоков, то ее называют холангиокарциномой. Этот тип рака печени встречается в 10–20% случаев.
- Вторичный рак — это метастазы в печень опухолей, возникших в других органах. Чаще всего встречаются метастазы колоректального рака (из опухолей толстой и прямой кишки), что связано с особенностями кровотока. Реже опухолевые клетки происходят из легких, молочной железы, простаты и др. По своему строению метастатические очаги сходны с первичной опухолью.
- Редко в печени встречаются ангиосаркомы и гемангиосаркомы — злокачественные опухоли, развивающиеся из кровеносных сосудов. Они очень агрессивны и быстро распространяются в организме.
Распространенность и частота
По частоте выявления рак печени занимает 5 место среди всех онкологических заболеваний у мужчин и 8 место — у женщин. Первичный, то есть тот, который изначально развивается из печеночных клеток (гепатоцеллюлярный рак печени), встречается довольно редко. Намного чаще в печени обнаруживают вторичный метастатический рак. Таких случаев выявляют в 20–30 раз больше, чем случаев первичного рака.
Факторы риска
Известно несколько факторов риска рака печени. Так, установлена прямая взаимосвязь между гепатоцеллюлярной карциномой и хроническими вирусными гепатитами. До 80% людей, страдающих хроническим гепатитом В и С, заболевают карциномой печени в течение 20 лет после инфицирования. Именно из-за высокой распространенности этих вирусов в странах Азии и Африки первичный рак печени встречается там в несколько раз чаще, чем в Европе и США.
В России самая высокая заболеваемость печеночноклеточным раком зарегистрирована в Западной и Восточной Сибири. По статистике, средний возраст заболевших колеблется от 50 до 65 лет, и у мужчин эта опухоль встречается чаще.
Нередко злокачественная опухоль развивается как итог цирроза — патологического состояния, при котором нормальная ткань печени замещается фиброзной соединительной тканью. В свою очередь, причины цирроза бывают разными:
- Хронические вирусные гепатиты B и C.
- Неалкогольная жировая болезнь печени — довольно распространенное заболевание, риск которого повышен у людей с лишним весом.
- Первичный билиарный цирроз — заболевание, при котором разрушаются желчные протоки, в результате нарушается отток желчи, поражается ткань печени.
- Наследственный гемахроматоз — наследственная патология, при которой организм слишком сильно поглощает железо из пищи, и оно откладывается в разных органах, включая печень.
- Чрезмерное увлечение алкоголем приводит к алкогольному гепатиту, а затем к циррозу.
Другие факторы риска:
- Избыточная масса тела. Возможно, здесь играет роль повышенная вероятность развития неалкогольной жировой болезни печени.
- Сахарный диабет II типа. Такие больные зачастую имеют избыточный вес.
- Некоторые редкие заболевания: тирозинемия, дефицит альфа1-антитрипсина, порфирия кутанеа тарда, болезни накопления гликогена, болезнь Вильсона-Коновалова.
- Применение анаболических стероидов.
- Воздействие на организм некоторых токсичных веществ: афлатоксина (вырабатывается грибком, который поражает пшеницу, кукурузу, молотые орехи и другие продукты), винилхлорида (применяется для производства некоторых пластмасс), мышьяка (может быть загрязнена вода из скважин).
- Курение. У людей, которые бросили курить, риск снижается, но все же остается более высоким, чем у никогда не куривших.
Есть данные о том, что, видимо, существует небольшая связь между приемом гормональных контрацептивов и несколько повышенным риском рака печени. Но серьезных исследований, которым можно было бы полностью доверять, на эту тему не проводилось, поэтому пока нельзя что-либо однозначно утверждать.
Симптомы рака печени
И первичный, и вторичный рак печени имеют одинаковые признаки. Они неспецифичны именно для онкологических заболеваний, поэтому их легко спутать с другими заболеваниями печени — обострением хронического гепатита, желчнокаменной болезнью и пр. Ранние признаки злокачественной опухоли печени:
- ощущение дискомфорта из-за вздутия живота;
- тошнота, иногда рвота;
- запоры и поносы;
- сниженный аппетит;
- постоянное недомогание и усталость;
- снижение веса;
- иногда — озноб и повышение температуры.
Когда опухоль достигает достаточно больших размеров, она блокирует отток желчи из печени в кишечник. У пациента появляются признаки механической желтухи, это происходит из-за того, что желчь попадает из внутрипеченочных протоков прямо в кровь.
Более поздними признаками опухолевого процесса в печени является механическая желтуха — пожелтение кожи, слизистых и склер, зуд кожи, потемнение мочи и осветление стула. Эти симптомы также неспецифичны и обнаруживаются при любых затруднениях оттока желчи. Кроме того, на этом этапе у больных появляются постоянные ноющие боли в правом подреберье.
На поздних стадиях злокачественные новообразования печени приводят к развитию анемии, кровотечений из разных органов, скоплению жидкости в брюшной полости, отравлению организма продуктами распада желчных кислот.
Цирроз печени — это рак или нет?
Цирроз — это не онкологическое заболевание, но он является одним из главных факторов риска рака печени. Примерно в 70% случаев гепатоцеллюлярная карцинома развивается на фоне цирроза. У 3% больных циррозом ежегодно выявляют рак печени.
Циррозом называется заболевание, при котором нормальные клетки печени погибают и замещаются фиброзной соединительной тканью. Обычно этому предшествует алкогольный гепатит, неалкогольный стеатогепатит, хронические вирусные гепатиты B и C.
Метастазы в печени
Метастазы в печени встречаются примерно в 30 раз чаще, чем первичный рак. Основная опухоль при этом находится в другом органе. Чаще всего в печень метастазирует рак толстой и прямой кишки, легких, молочной железы, желудка, поджелудочной железы, а также меланома и нейроэндокринные опухоли.
Вторичные очаги могут находиться в любой части печени. Иногда метастаз всего один, но у большинства пациентов они множественные, находятся в обеих долях.
Диагностика
При осмотре пациента с подозрением на рак врач может определить увеличение размеров печени, ее уплотнение или неоднородность поверхности. При прощупывании печени больной может ощутить небольшой дискомфорт. В ходе визуального осмотра легко обнаружить желтушное окрашивание кожи и склер, однако на ранних стадиях этих симптомов обычно не бывает.

Диагностика злокачественной опухоли стандартизована – необходимо получить не просто анализ клеток, но и исследовать под микроскопом кусочек опухолевой ткани. При изменениях в печени данная тактика подходит не всегда, во всяком случае, в клинических рекомендациях биопсии отводится определённая важная роль, но очередность её далеко не первая. На первый план в диагностике злокачественных новообразований печени выходят инструментальные высокотехнологичные исследования.
Рак печени в МКБ
- C22.0 — печеночноклеточный рак (гепатоцеллюлярная карцинома);
- C22.1 — рак внутрипеченочных желчных протоков;
- C22.2 — гепатобластома;
- C22.3 — ангиосаркома;
- C22.4 — другие разновидности сарком (опухолей из соединительной ткани) печени;
- C22.7 — иные уточненные злокачественные опухоли печени;
- C22.9 — неуточненные злокачественные опухоли печени.
Лечение злокачественной опухоли печени
Рак печени с трудом поддается лечению, при метастазах прогноз обычно хуже.
Радикальным способом является удаление опухоли после предварительной химиотерапии. К хирургическому способу прибегают в тех случаях, когда опухоль локализована, не имеет внепеченочных метастазов, небольшого размера, не проросла кровеносные сосуды, а печеночная ткань не изменена циррозом. При этом можно удалить достаточно большую часть органа, так как печень обладает хорошей способностью к регенерации и уже через 6 месяцев способна полностью восстановить прежний объем. Но такие операции достаточно сложны технически и показаны не всем пациентам. После удаления части печени при раке выживаемость в течение 5 лет составляет не более 20%.
Химиотерапию, как самостоятельный способ борьбы с печёночноклеточным раком, применяют лишь в неоперабельных случаях. Она облегчает самочувствие пациентов. Химиотерапия оказывается более действенной и легче переносится, если препараты вводить непосредственно в печеночную артерию.
Лучевая терапия при злокачественных опухолях печени не используется. Она малоэффективна, а печень очень чувствительна к радиации, и пациенты тяжело переносят данный вид лечения. Из альтернативных способов лечения рака в последнее время все активнее применяют радиочастотную аблацию и криоаблацию, таргетную терапию нексаваром, введение этанола в опухолевые узлы, протонную терапию.
В Европейской онкологической клинике малотравматичные резекции печени и радиочастотная аблация метастазов печени проводятся учеником профессора Ю. И. Патютко – ведущим онкологом клиники, к.м.н. Андреем Львовичем Пылёвым.
О лечении рака печени в Европейской онкологической клинике
Лечение рака печени это вообще одна из самых сложных задач в онкологии. Я это узнал, когда мне поставили диагноз T2N0M0 — вторая стадия рака печени в районном центре. Это было очень неожиданно, так как у меня кроме температуры и полной потери аппетита вообще не было никаких особенных симптомов не было. Врач мой хороший знакомый и по каким-то своим признакам он отправил меня на анализ крови на альфа-фетопротеин и на узи. По результатам он же посоветовал мне обратиться в хорошую частную онкологическую клинику. Я выбрал Европейскую. И абсолютно правильно сделал. Там меня дообследовали, выяснили, что очаг всего один, хоть и большой, а сама опухоль не выходит за пределы одной трети. Резекцию проводил доктор Пылёв. Прошло всё очень хорошо. По самочувствию — всё нормально. Знаю, что всё будет хорошо. Спасибо!
Питание при раке печени
Рацион при злокачественных опухолях печени должен быть разнообразным, включать все необходимые питательные вещества, витамины и минералы, соответствовать функциональным возможностям печени. Недоедание — очень распространенная проблема при гепатоцеллюлярной карциноме, но ей далеко не всегда уделяют должное внимание. Из-за того что организм пациента не получает необходимые вещества, снижается качество жизни, ухудшается прогноз.

У таких больных нужно регулярно контролировать нутритивный статус. Им нужна специальная диета, максимально полноценная, но в то же время не оказывающая лишнюю нагрузку на печень. Пациент должен получать:
- Достаточное количество белка: 1–1,5 г на каждый килограмм массы тела.
- Достаточное количество жиров, не менее 50% которых должны иметь растительное происхождение.
- Достаточное количество углеводов.
Больным раком печени рекомендуется есть постное мясо, птицу, рыбу, молочные продукты, различные овощи и фрукты, злаки, бобы, крупы, оливковое и кукурузное масло. Из напитков разрешены соки, вода, молоко. Продукты необходимо готовить путем варки или запекания: жареное противопоказано. Нужно постараться полностью исключить соль: вместо нее используют различные специи. Запрещены консерванты, химические добавки, алкоголь. Если функция печени сильно нарушена, белковые продукты следует максимально ограничить.
Сколько живут с раком печени?
Врачи ориентируются на показатель пятилетней выживаемости. Он обозначает процент пациентов, которые остались живы в течение 5 лет с момента диагностики рака. Пятилетняя выживаемость зависит от стадии опухоли:
- При локализованной опухоли, ограниченной пределами органа (рак печени 3, 2 и 1 стадии) — 31% (при раке протоков печени — 15%).
- При опухоли, распространившейся на соседние органы и лимфоузлы (стадии IIIC и IVA) -11% (при раке протоков печени — 6%).
- При онкологии печени с метастазами — 3% (при раке протоков печени — 2%).
Возможна ли профилактика?
Так как основным фактором риска рака печени является инфекция — вирусные гепатиты B и C — то меры профилактики в первую очередь должны быть направлены на предотвращение заражения. Главные факторы риска: беспорядочные и незащищенные половые связи, инъекции нестерильными, использованными иглами.
Снизить риск заболеваний печени, в том числе онкологических, помогает отказ от вредных привычек, поддержание здорового веса, своевременное лечение и наблюдение у врача при гемохроматозе и других наследственных заболеваниях, которые повышают риск рака.
Диета при раке печени
Главный принцип составления рациона при лечении рака печени, как, впрочем, и при любом другом раке — разнообразие, полноценность, натуральность. Это значит, что больному должны в полной мере доставаться все необходимые вещества и микроэлементы, необходимые для функционирования организма. При этом, еда должна как можно меньше нагружать поражённую печень. В таких условиях, меню пациента выглядит примерно так:
- Фрукты, ягоды, соки из них и овощи, кроме томатов — без ограничений. Особое внимание следует уделить свекле — очень полезному для печени продукту.
- Супы — молочные, крупяные, овощные.
- Продукты молочнокислого и смешанного брожения.
- Морская рыба и морепродукты.
- Белое мясо.
- Хлеб из пшеничной муки грубого помола.
- Злаковые хлопья, орехи, ростки зерен, травяные отвары и зеленый чай.
- The prognostic value of tumor cells blood circulation after liver surgery for cancer lesions — Patiutko IuI, Tupitsyn NN, Sagaĭdak IV, Podluzhnyĭ DV, Pylev AL, Zabezhinskiĭ DA. — Khirurgiia (Mosk). 2011. [1]
- Surgical and combined treatment of multiple and bilobar metastatic affection of the liver. — Patiutko IuI, Sagaĭdak IV, Pylev AL, Podluzhnyĭ DV. — Khirurgiia (Mosk). 2005. [2]
- Современные подходы к лечению метастазов колоректального рака в печени — А. Л. Пылёв, И. В. Сагайдак, А. Г. Котельников, Д. В. Подлужный, А. Н. Поляков, Патютко Ю.И. — Вестник хирургической гастроэнтерологии — Номер: 4 за 2008 Страницы: 14–28.
- Десятилетняя выживаемость больных злокачественными опухолями печени после хирургического лечения — Ю. И. Патютко, А. Л. Пылёв, И. В. Сагайдак, А. Г. Котельников, Д. В. Подлужный, М. Г. Агафонова, — Анналы хирургической гепатологии 2010.
- Surgical and combined treatment of patients with metastatic liver and lymph nodes invasion by colorectal cancer — Patiutko IuI, Pylev AL, Sagaĭdak IV, Poliakov AN, Chuchuev ES, Abgarian MG, Shishkina NA. — Khirurgiia (Mosk). 2010. [3]

Главный врач Европейской клиники, онколог, к.м.н.
Читайте также:


