Повреждение нерва при эндопротезировании коленного сустава
Что такое эндопротезирование коленного сустава?
Это полная (тотальная) или частичная замена изношенных частей сустава искусственными компонентами — эндопротезами.
Колено являет собой шарнирное соединение, обеспечивающее необходимый объем движений в точке соприкосновения бедренной и большеберцовой кости.
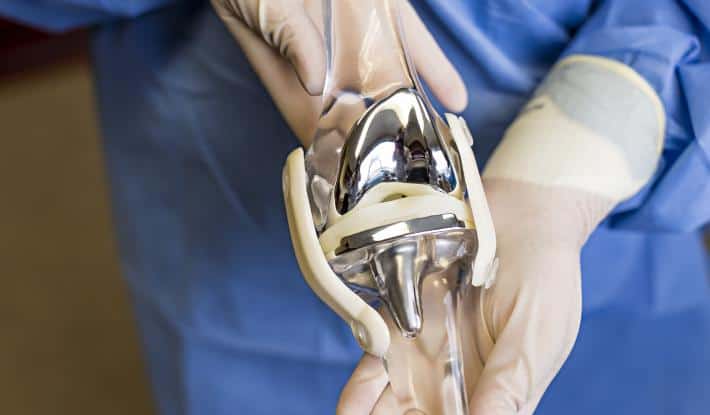
При тотальной артропластике дистальный конец бедренной кости удаляют и заменяют бедренным компонентом (металлической оболочкой). Конец большой берцовой кости заменяют большеберцовым компонентом — площадкой с полиэтиленовым вкладышем и металлическим штоком.
Поврежденный надколенник могут оставить нетронутым, или в случае выраженных изменений также протезируют искусственным компонентом.
Всю конструкцию фиксируют цементным, бесцементным (за счет специально обработанной и текстурированной поверхности) или гибридным способом.
Задняя крестообразная связка представляет собой ткань, которая обычно стабилизирует каждую сторону сустава так, что нижняя часть ноги не может скользить назад. Эту связку сохраняют или заменяют имплантом.
По применяемым материалам, подвижности платформы и конструктивным особенностям современные изделия подразделяются на множество подтипов.
Кроме того, каждый производитель (Zimmer Biomet, Stryker) использует инновационные технологии, такие как пропитка витамином Е или подбор эндопротеза с учетом пола пациента (Gender Solutions).
Навигационные системы (похожие на GPS-навигатор) обеспечивают точную имплантацию. В большинстве случаев правильно установленные компоненты гарантированно служат 15-20 лет, независимо от способа фиксации.
Последнее слово в лечении гонартроза — роботизированные системы для эндопротезирования коленного сустава. Они представляют собой высокоточные манипуляторы, которые масштабируют движения хирурга в десятки раз и накладывают данные компьютерных расчетов в реальном времени.
Каждый вариант конструкции и способа фиксации эндопротеза имеет свои преимущества, риски и недостатки, которые следует обсуждать с хирургом!
Причины болей в коленях
Безусловно, вопрос на самом деле куда более серьезный, нежели можно сперва предположить. Чаще всего причины болей в коленях заключаются в проведенной операции. Дело в том, что оперативное вмешательство подразумевает достаточно сильный стресс для всего организма. При этом мы говорим о удалении целого элемента – коленного сустава.
Вполне логичен тот факт, что в период после операции, место проведения вмешательства ощущается как болезненное, проблемное. Но в данном случае это всего лишь временное явление. Для того чтобы рана окончательно затянулась, а сам период после операции прошел максимально эффективно, позволяя организму и самому больному привыкнуть к внедренному протезу, обычно пациенты проводят продолжительное время в условиях больницы.
Другое дело, если боль не проходит после полноценного заживания послеоперационной раны и приспосабливаемости к протезу. С точки зрения специалистов это может наблюдаться при некоторых условиях:
- Грубые нарушения послеоперационного режима. Движения в коленном суставе, после его протезирования, должны начинаться постепенно, но в то же время с этим нельзя тянуть. То есть речь идет о грамотном режиме, которого больной должен придерживаться.
- Неправильно проведенная реабилитация после операции.
- Неправильная постановка протеза. Такое встречается крайне редко, но известны случаи, когда операция была выполнена не совсем верно, или же был неправильно подобран сам протез сустава.
- Воспалительные заболевания операционной раны. Такое встречается. Если больной вопреки рекомендациям врача слишком рано покидает стационар, и уход за прооперированным коленом недостаточно адекватен.
— Распростаненными случаями утраты возможности нормального функционирования коленного сустава являются характерные заболевания. Это артрит после травмы, перелом, разрыв или растяжение связок и другие.
— Появление остеоартроза у людей пожилого возраста, который характеризуется ухудшением подвижности и изнашиваемостью сустава.
— Распростаненными случаями утраты возможности нормального функционирования коленного сустава являются характерные заболевания. Это артрит после травмы, перелом, разрыв или растяжение связок и другие.
— При полиартрите ревматоидном происходит воспаление и уплотнение синовильной мембраны, за счет чего начинается активная выработка суставной жидкости, которая приводит к разрушению сустава.
— Появление остеоартроза у людей пожилого возраста, который характеризуется ухудшением подвижности и изнашиваемостью сустава.
Виды операций по эндопротезированию коленного сустава
Ограничение сгибания/разгибания, вплоть до полной неподвижности
Сильная боль, невозможность передвигаться без подручных средств, отечность
Хруст, снижение подвижности
Возникает редко (0,1%), поскольку для имплантации используются индивидуальные протезы с учетом возрастных, анатомических и половых особенностей, но прецеденты есть. Отечность в районе операционного поля, нарушение опорной функции, суставные боли – признаки развития болезни. Игнорирование симптомов приводит к укорочению ноги, хромоте.
Контрактура может быть временной и стойкой. Возможно снижение кинематики или полное обездвижение. Человек сознательно стремится уменьшить дискомфорт, поэтому в послеоперационный период старается двигать ногой так, чтобы не было больно. Для реабилитации нужны регулярные нагрузки. Если их нет, естественный кровоток и заживление замедляются, патология приводит к рубцеванию и стойкой форме.
Назначение схемы лечения – обязанность специалиста. Принудительное сгибание/разгибание или отсутствие движения только расширят область поражения.
- лечебная физкультура, укрепляющие упражнения и массаж;
- электрофорез, физиотерапия;
- фиксация сустава при помощи гипсового бандажа;
- отсутствие перенапряжения, нагревания, переохлаждения;
- контроль за состоянием организма: правильное питание, отсутствие вредных привычек.
Выявляется у 0,3% пациентов. Особенности: болит колено, отекает нога, не прекращаются боли даже после курса медикаментов и физиотерапии. Характерны воспалительные процессы оболочки сустава, из-за чего синовиальная сумка заполняется жидкостью.
Восстановление у каждого протекает индивидуально; зависит от особенностей возраста, пола, общих показаний здоровья. Развитие синовита – не ошибка медиков: в 95% случаев болезнь прогрессирует из-за нарушения врачебных назначений. Если у вас диагностировали синовит, возможно назначение пункции жидкости и курса дальнейшей реабилитации.
После операции могут воспалиться мышцы или ткани около эндопротеза. В 4-11% случаев инфекционные процессы приводят к ревизии имплантата. Чаще всего такое явление наблюдается у пациентов с ревматоидным артритом или артрозом, перенесших артроскопию.
Развитие инфекционного процесса провоцируют недоедание, лишний вес, наличие иммунных заболеваний, употребление алкоголя, диабет и онкология. Противопоказаны иммуносупрессанты и кортикоиды в качестве лечения — они повышают риск появления инфекции. Признаки воспаления:
- стабильно повышенная, но не слишком высокая температура тела (вечером поднимается сильнее);
- плохо работает нога, болит и отекает;
- местное покраснение;
- иногда выделение гноя из раны или сустава.
Воспаление – непредсказуемая патология, поскольку может возникнуть, как в первые месяцы после артропластики, так и через 1-2 года после замены коленного сустава. Если в отдаленный послеоперационный период у вас возник вопрос: почему колено горячее и болит, скорее всего, это поздняя гематогенная инфекция в области имплантата.

Имплантат устанавливается на место поврежденного сустава с точностью до миллиметра. При помощи компьютерной визуализации проводится проверка кинематики в согнутом/разогнутом положении. 1-1,2% случаев заканчивается повторным вывихом или переломом эндопротеза. В редких ситуациях проблема вызвана неправильной установкой или некачественным протезом, 98% пациентов создают себе проблему, игнорируя рекомендации по реабилитации.
Главный признак перелома – хруст внутри коленного сустава. Если на раннем этапе такой симптом можно объяснить врачебной ошибкой или постоперационным осложнением, то в дальнейшем хруст свидетельствует о нарастании рубцовой ткани. Неправильное восстановление идет из-за несоблюдения режима и диеты.
Эндопротезирование — сложная и дорогая операция, связанная с внедрением в тело человека чужеродного материала. Поэтому для её назначения необходимы серьёзные показания. Проводится при таких заболеваниях как артрит, артроз, некрозы, не вылеченный вовремя вывих, туберкулёз костей. Реабилитация после замены коленного сустава — также непростой и долгий процесс. Показаниями к эндопротезированию коленного сустава являются следующие случаи:
- нарушение подвижности конечности;
- сильный болевой симптом мешает нормальной жизни пациента;
- отсутствие возможностей для консервативного лечения.
Различают несколько видов частичной или полной замены сустава.
- Тотальное эндопротезирование коленного сустава . Этот вид предполагает замену поверхностей на обеих костях колена — бедренной и большой берцовой, если сами поверхности и мениск полностью повреждены. При этом на костях закрепляются металлические конструкции, а коленная чашечка заменяется пластико-металлическим имплантом.
- Однополюсное протезирование предусматривает замену лишь одного из отделов колена. Это может быть боковое переднее или среднее отделение. Эта операция считается более щадящей по сравнению с предыдущей, но впоследствии при прогрессировании основного заболевания (например, артрита) может потребоваться её повтор. Эти два вида хирургического вмешательства относятся к первичным.
- Ревизионное (вторичное) протезирование костных поверхностей производится для замены изношенных протезов на новые. В этом случае выше риск осложнений, может уменьшиться амплитуда движений и укорочение конечности.
Идеально заживший шов, срок — примерно 4-6 месяцев после операции.
Нога человека находится в расслабленном состоянии, но не выпрямляется. Видимо, не было послеоперационной реабилитации, или протез стоит не совсем корректно.
В самых сложных случаях контрактура лечится хирургическим путем. Это простая процедура.
Это устройство помогает самостоятельно растягивать заднюю поверхность бедра.
В этом случае главное – не перепутать сановит с инфекционным воспалением, потому что тактики лечения – абсолютно разные.
Снимок инфицированного коленного сустава. Попробуйте догадаться: что на этом снимке лишнее?
Если с коленом что-то не так, первый признак — это боль и повышенная температура в области импланта.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
Повреждение седалищного нерва возникает у 0,3-0,5% пациентов, которые перенесли операции на тазобедренном суставе. Обычно данное осложнение развивается после эндопротезирования ТБС или остеосинтеза. Практически у всех больных врачи выявляют нейропатию седалищного нерва по малоберцовому типу.
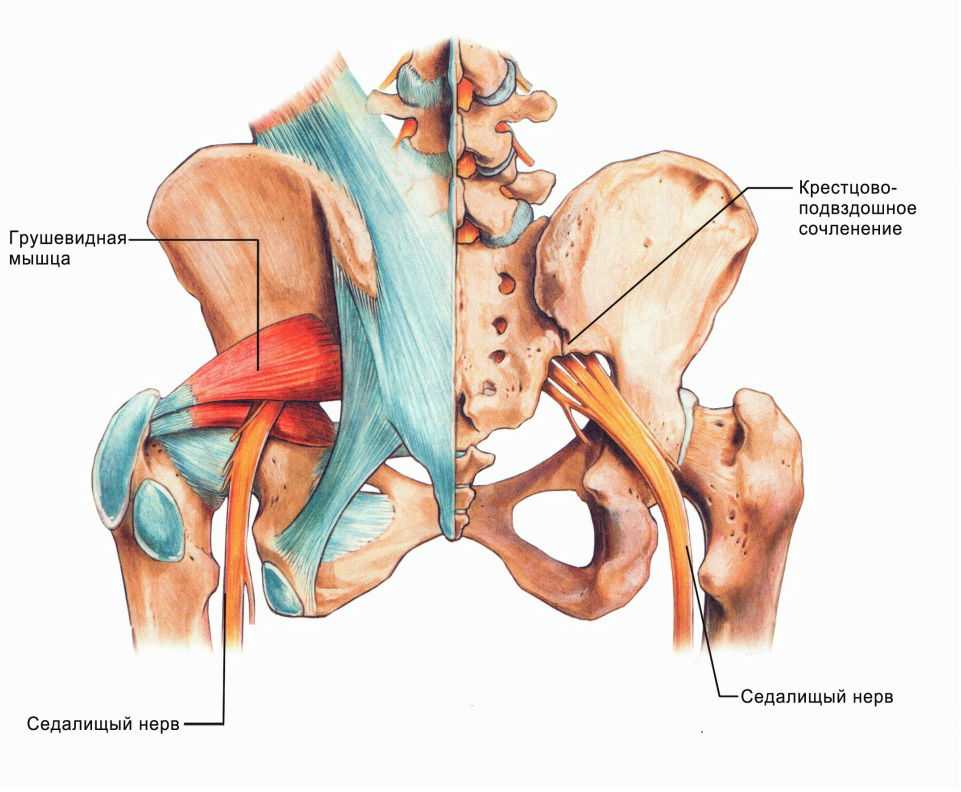
Неврологические расстройства – это сравнительно редкие осложнения операций на тазобедренном суставе. Они возникают гораздо реже, чем послеоперационные гематомы, некроз краев раны и парапротезные инфекции.
Причины повреждения седалищного нерва
Патология возникает вследствие неточностей при подборе эндопротеза, интраоперационных ошибок хирургов или в результате осложнений, допущенных медицинскими работниками на этапе послеоперационной курации пациентов. Отметим, что появление неприятных симптомов обычно не связано с истинным повреждением нервного ствола.
В зависимости от механизма развития выделяют два вида нейропатии седалищного нерва:
- Ишемическая. Возникает из-за сдавления нервного ствола отечными тканями, травмированными в ходе операции. Данное осложнение особенно часто развивается у лиц со слаборазвитой подкожно-жировой клетчаткой и мышцами.
- Тракционная. В ходе эндопротезирования хирург обязательно выполняет тракцию(вытяжение) бедра при пробном и окончательном вправлении головки в суставную впадину. При чрезмерных усилиях врача данная манипуляция вызывает повреждение нервного ствола.
Появление у пациента неврологических нарушений непосредственно после хирургического вмешательства обычно указывает на острую тракционную невропатию. Если симптомы проявляются на вторые-третьи сутки – значит у больного развилась отсроченная ишемическая нейропатия, обусловленная компрессией и кислородным голоданием нерва.
Симптомы и методы диагностики
Выраженность клинической картины заболевания напрямую зависит от уровня и объема повреждения седалищного нерва. В большинстве случаев пациентов беспокоят нарушения чувствительности передне-боковой поверхности голени и тыльной поверхности стопы. Иногда в этой зоне появляется жгучая боль. Также у человека нарушается походка, что существенно затрудняет послеоперационную реабилитацию.
Особенности ходьбы больного:
- провисание стопы при подъеме ноги;
- невозможность стать на пятку;
- потребность высоко поднимать ногу при ходьбе.
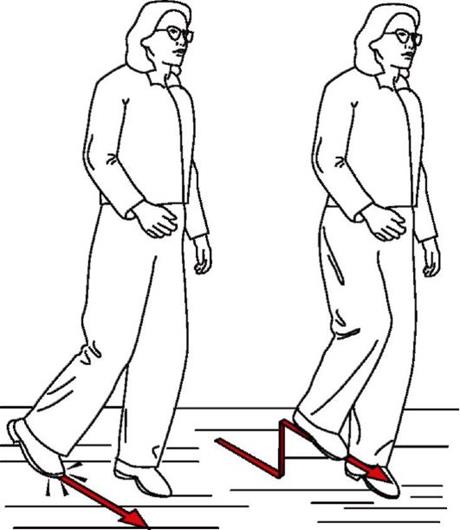
Пациенты с неврологическими расстройствами после эндопротезирования требуют тщательного обследования. Их обязательно осматривает невропатолог. Для исключения скрытых переломов и инородных тел больным проводят рентгенографию.
Основные принципы лечения нейропатии
Для борьбы с патологией врачи используют обезболивающие, спазмолитические, антигипоксические средства, мембранопротекторы, антиоксиданты, биостимуляторы, антиагреганты. Лекарства данных групп купируют неприятные симптомы, облегчают самочувствие пациента и способствуют восстановлению нервных волокон.
Препараты, которые назначают при появлении первых признаков нейропатии:
- Трамадол. Относится к группе сильных опиоидных анальгетиков. Препарат оказывает мощное обезболивающее действие, что очень актуально в послеоперационном периоде.
- Актовегин. Лекарство стимулирует обменные процессы в тканях, ликвидирует последствия ишемии, запускает регенерацию.
- Мидокалм. Относится к миорелаксантам с центральным механизмом действия. Снимает мышечные спазмы, тем самым облегчая состояние пациента.
- Нейромультивит. Содержит комплекс витаминов группы В. Эти вещества положительно влияют на нервную ткань, а в больших дозах оказывают еще и обезболивающий эффект.
- Мильгамма. Помимо витаминов В1, В6 и В12 содержит еще и Лидокаин. Благодаря этому препарат быстро и эффективно купирует боль в прооперированной ноге.
Вместе с медикаментозной терапией больным назначают массаж нижних конечностей. Сеансы стимулируют метаболизм, улучшают крово- и лимфоток в мягких тканях. Благодаря этому нервные волокна восстанавливаются гораздо быстрее. В борьбе с нейропатией очень эффективна и гипербарическая оксигенация (ГБО). Суть процедуры заключается в глубоком насыщении тканей кислородом. Это облегчает боль, препятствует гибели нервных клеток и стимулирует рост новых кровеносных сосудов.
Высокую эффективность в лечении послеоперационных повреждений седалищного нерва показала электронейромиостимуляция. Во время процедур врачи искусственным путем вызывают сокращение мышц нижней конечности. Это помогает восстановить функции мышечной и нервной ткани. Для проведения электронейромиостимуляции в разных больницах и клиниках используют различные аппараты.
Любопытно! Не так давно российские ученые разработали и запатентовали уникальный метод нейростимуляции. Его суть заключается в имплантации 2-3 временных электродов (эпидурального, эпиневрального, в месте проекции малоберцового нерва). С их помощью электростимуляцию проводят два раза в сутки на протяжении 14 дней.

Профилактика неврологических осложнений
Чтобы избежать повреждения седалищного нерва врачам нужно очень внимательно подходить к предоперационному проектированию имплантации. Если возникнет необходимость, им следует решить вопрос о замене рашпиля ножки протеза на меньший размер. В последующем это позволит избежать лишних тракций в ходе операции.

Качественный реабилитационный период
После хирургического вмешательства на коленном суставе пациент будет ощущать боль. Это явления абсолютно нормальное. Таким образом организм адаптируется к новой конструкции.
Не исключены после операции по замене сустава отеки и повышение температуры. На вопрос о том, когда спадут, врачи отвечают по-разному. Послеоперационные симптомы, в среднем, исчезают на 3-7 день.
Из каких этапов состоит реабилитационный период, указано в таблице.
| Этапы | Срок | Какие цели преследует? |
|---|---|---|
| 1 этап – наступает сразу после операции | До 3-х недель | Приём препаратов, предупреждающих инфицирование и способствующие снятию боли. Привыкание к ходьбе с помощью костылей. |
| 2 этап – ранний | До полу года | Укрепление мышц ног и частичное восстановление двигательной активности сустава. |
| 3 этап – отдаленный | До одного года | Полное восстановление движения и подготовка пациента к полноценной активной жизни. |
Послеоперационный этап наступает сразу, как только пациент отошёл от наркоза. Только под наблюдением медицинского персонала можно начинать двигать ногой.

В первые дни рекомендуется проводить щадящие гимнастические упражнения. Назначаются доктором или методистом по лечебной физкультуре.
Могут быть назначены подобные упражнения:
- Одновременное сгибание и разгибание пальцев обеих конечностей и поочерёдное. Повторяется упражнение 10-15 раз. С каждым днём их количество увеличивается;
- Подтягивание пальцев ног на себя (нельзя в этом случае допускать появления боли). Повторяется упражнение 4-5 раз;
- Сгибание и выпрямление ног в коленях под небольшим углом;
- Напряжение ягодичных мышц и их расслабление.
Эти несложные манипуляции считаются результативными на первом этапе реабилитационного периода. Сначала разрабатывать ногу рекомендуется в положении лёжа, затем сидя.
Самостоятельно выполнять указанный комплекс упражнений на постоперационном этапе нельзя. Разработка коленных суставов в первые дни после протезирования осуществляется только под пристальным наблюдением врача.
Какие цели преследуются на данном этапе?
- Самостоятельно вставать и ложиться в кровать;
- Научиться ходить с помощью опорных конструкций;
- Садиться на стул, на кровать;
- Самостоятельно поднимать и опускать ноги;
- Подготовиться к лечебной физкультуре.
В этот период пациент проходит реабилитацию дома. К сожалению, оказавшись в привычной обстановке, многие расслабляются и игнорируют предписания врачей.
Такое халатное отношение к своему здоровью может привести к опасным последствиям.
Как разработать коленный сустав на данном этапе?
Доктора рекомендуют осуществлять такие элементы гимнастики в положении сидя:
Упражнения в лежачем положении:
- Лягте на живот. Сгибайте ноги в коленях;
- Лягте на спину. Сделайте планку с опорой на лопатки и здоровую стопу.
Упражнения в положении стоя:

В этот период пациент уже может ходить с помощью трости.
Если вы не уверены в том, что в домашних условиях у вас получится должным образом восстановиться — лучше пройти лечение в специальном реабилитационном центре.
Стоимость такого лечения будет достаточно высока. Однако там вам будут предложены лечебные процедуры — физиолечение, массаж, индивидуальный комплекс ЛФК, грязелечение, водолечение, занятия на велотренажёрах и т. д.
Все лечебные мероприятия будут проводиться только под наблюдением медицинского персонала. Поэтому расслабиться в таком учреждении не будет возможности.
Все силы будут направлены на то, чтобы восстановить работу коленного сустава и вернуться к полноценной жизни.
Где пройти реабилитацию, вам подскажет ваш лечащий доктор в зависимости от сложности диагноза.
Данный период предназначен для возвращения человека к нормальной и полноценной жизни.
Продолжается он до 1 года (иногда дольше). 2 раза за это время оперированный проходит полное обследование с МРТ коленного сустава.
Нагрузка на колено увеличивается. Разрешается посещать тренажёрный зал (в присутствии персонального тренера), заняться каким-либо видом спорта с умеренными нагрузками.
Наиболее предпочтительна спортивная ходьба, катание на велосипеде, плавание, гребля. Полезно также посещать сеансы йоги, ездить на лечение в санатории.
Обязательно ежедневно следует выполнять такие упражнения:
Кроме того, врачи рекомендуют не употреблять алкогольные напитки, курить, есть слишком калорийные продукты.
К сожалению, в некоторых случаях после проведения операции эндопротезирования развиваются осложнения:
- Смещение эндопротеза ;
- Тромбоз вен , из-за застоя крови;
- Контрактура;
- Синовит.
Ещё одним распространённым осложнением является инфицирование. Лечится за счёт приёма антибактериальных препаратов.
Заносится инфекция, как правило, при эндопротезировании (из-за несоблюдения доктором гигиенических норм и использования нестерильных инструментов).
Разработка коленного сустава после оперирования отнимает очень много времени. И к этому нужно быть готовым.
Самое главное в данном случае – не расслабляться и беспрекословно выполнять рекомендации доктора-реабилитолога. Ведь именно от периода восстановления будет зависеть ваша дальнейшая жизнь.
Таблица 1. Наиболее частые осложнения, требующие замены эндопротеза.
| Осложнение | Причины развития | Суть и цель ревизионной операции |
| Перипротезная инфекция | Микробная контаминация раны в ходе операции или гематогенное занесение бактерий из очагов инфекции в организме. | Очистить рану от некротических масс, удалить компоненты эндопротеза, провести массивную антибиотикотерапию. Установить новый эндопротез через 3-6 месяцев после первого этапа лечения. |
| Асептическое расшатывание | Неправильный подбор и установка компонентов эндопротеза или развитие остеолиза. | Извлечение расшатавшегося импланта. Установка и надежная фиксация нового, ревизионного эндопротеза. Назначение препаратов, угнетающих остеолиз. |
| Перипротезный перелом | Установка большого протеза, инфекция, остеопороз , остеолизис. Спровоцировать перелом может падение или резкое движение. | Проведение металлоостеосинтеза, при необходимости – замена отдельных компонентов или всего протеза. |
| Несостоятельность мышц, связок, мягких тканей | Неудачный оперативный доступ к коленному суставу во время первичного эндопротезирования. | Проведение ревизионной операции с использование модифицированного доступа. |
| Повреждение компонентов эндопротеза | Травмы, падения, вывихи, неправильная установка импланта. | Замена поврежденных компонентов эндопротеза, их правильная пространственная ориентация. |
| Рецидив новообразования | Неполное удаление или высокая степень злокачественности опухоли. | Иссечение новообразования. Подбор и установка эндопротеза, который может полностью восстановить дефицит костной ткани. |
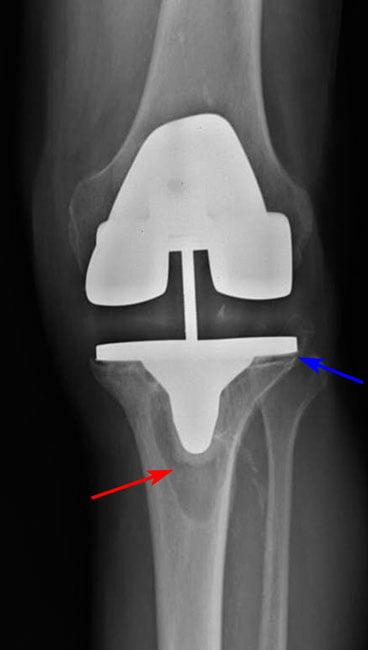
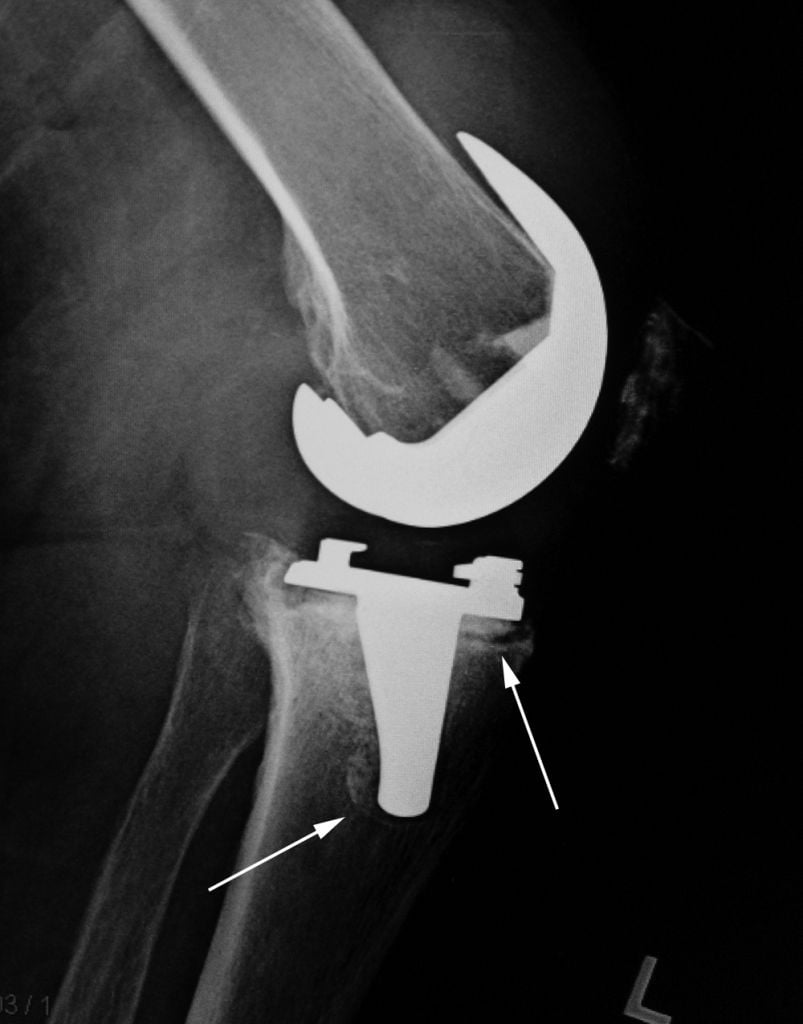
Рис 2. Остеолизис (красная стрелка) вокруг большеберцовой части приводит к ослаблению протеза (синяя стрелка).
Все противопоказания к повторной операции делятся на абсолютные и относительные. При наличии первых выполнять хирургическое вмешательство запрещено, поскольку это может привести к тяжелым осложнениям.

- неспособность пациента самостоятельно передвигаться;
- гемипарез на стороне планируемого хирургического вмешательства;
- острый или обострившийся тромбофлебит;
- тяжелые хронические заболевания сердечно-сосудистой системы;
- дыхательная недостаточность 3 ст.;
- наличие несанированных очагов хронической инфекции в организме;
- выраженная остеопения;
- серьезные психические или нейромышечные расстройства;
- отсутствие костномозгового канала бедренной кости.
Среди относительных противопоказаний нужно выделить печеночную недостаточность, тяжелые хронические декомпенсированные заболевания, гормональную остеопатию и ВИЧ-ассоциированные иммунодефицитные состояния.
В первые дни после операции больному проводят тщательную профилактику тромбоэмболических осложнений. С этой целью ему бинтуют ноги эластичными бинтами или чулками. Вместе с этим больному подбирают комплекс упражнений, позволяющий восстановить нормальную подвижность сустава. Отметим, что в первые дни медперсонал практически учит человека двигаться, ходить, подниматься по лестнице.
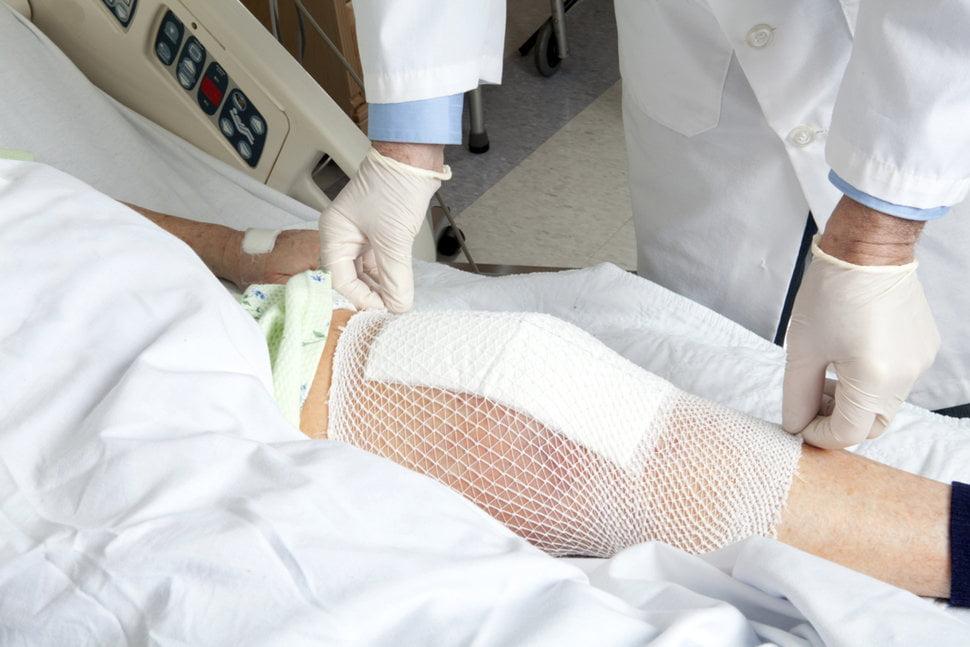
Первое время шов надежно прячется.
В более позднем восстановительном периоде пациенту нужна лечебная гимнастика, физиотерапия и некоторые другие реабилитационные мероприятия. Именно они помогают восстановить функциональную активность колена и вернуть больного к полноценной жизни. Отсутствие полноценной реабилитации повышает риск развития осложнений и нередко приводит к неудовлетворительным результатам ревизионного эндопротезирования.
Несколько слов об операции и важности восстановления после её проведения
Эндопротезирование, то есть, замена изношенного коленного сустава, — единственная альтернатива инвалидному креслу. Больше всего нагрузки приходится именно на ноги, поэтому вероятность получения травмы огромна.

В результате развиваются сложные патологические процессы, которые возможно устранить только с помощью проведения операции по замене коленного сустава.
В зависимости от области повреждения различают такие виды эндопротезирования:
- тотальное – коленный сустав полностью заменяется искусственным эндопротезом, проводится операция, если колено повреждено более чем на 70%;
- частичное – сустав повреждён менее чем на 50-60%, имплантом заменяется только какая-то часть, данный вид хирургического вмешательства более щадящий, в отличие от предыдущего.
Причин повреждения коленного сустава может быть множество – лишний вес, прыжок с высоты, удар в колено и т. д. Все эти факторы приводят к нарушению кровотока в тканях.
Реабилитация после операции включает в себя несколько этапов. Одним из самых основных считается ЛФК (лечебная физкультура), физиопроцедуры, лекарственная терапия (по необходимости).
Восстановительный период начинается уже сразу после проведения эндопротезирования колена.
Реабилитационная программа разрабатывается для каждого пациента индивидуально в зависимости от его физических данных, запущенности патологии, сопутствующих болезней и т. д.
После выписки врач-реабилитолог даст пациенту подробный перечень гимнастических упражнений, которые необходимо будет выполнять в обязательном порядке.
Реабилитация после протезирования колена противостоит:
- контрактуре – ограничении в движении, невозможности согнуть или разогнуть конечность в колене или полной неподвижности сустава;
- при сильной нагрузке на колено после оперирования или напротив, ограничении в движении, протез лишается возможности получать полноценное питание, в результате чего развивается его истончение, которое в большинстве случаев приводит к повторному хирургическому вмешательству;
- дальнейшему развитию патологии ;
- синовиту – лишней жидкости, которая скапливается в синовиальной сумке.
Асептическое расшатывание
По данным разных авторов, осложнение является причиной 23-86% ревизионных хирургических вмешательств.
Асептическое расшатывание развивается вследствие остеолиза – невоспалительной резорбции костной ткани вблизи импланта. Причиной может быть системный остеопороз или сопряженное с возрастом нарушение метаболизма костей. Асептическая нестабильность возникает из-за неправильной имплантации компонентов эндопротеза.
На снимке еле видны зоны прорежения костной ткани.
Возможные ошибки в подборе и установке импланта:
- выбор неподходящего протеза;
- неправильный подбор размера, типа и способа фиксации импланта;
- технические ошибки во время самого хирургического вмешательства;
- неадекватная пространственная ориентация эндопротеза.
Асептическая нестабильность бывает ранней и поздней. Первая развивается на протяжении 5 лет после операции и обычно говорит об ошибках врачей. Вторая возникает в более поздние сроки, чаще вследствие резорбции костной ткани. Существует ряд препаратов, приём которых помогает избежать остеолиза.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Инфекция — отторжение
Для патологии характерно воспаление костной ткани вблизи протеза с последующим развитием септической нестабильности сустава. Осложнение занимает 2-е место среди всех причин ревизионных операций.
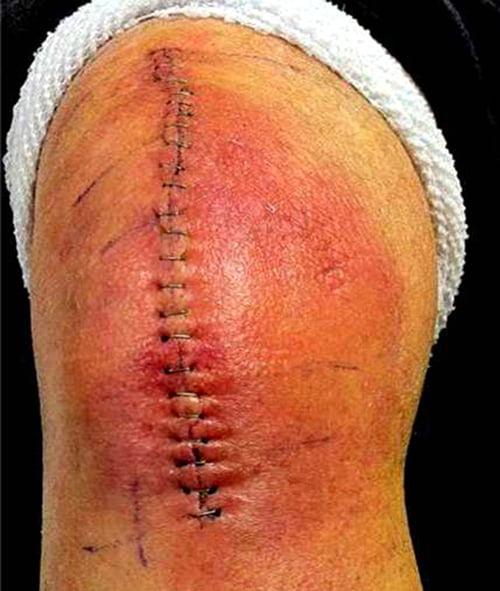
Красный и горячий шов это повод навестить врача.
Абсолютным показанием к повторной замене коленного сустава является только поздняя перипротезная инфекция, развивающаяся позднее 1 месяца после операции. Более ранние осложнения лечат консервативно или путем хирургического удаление некоторых компонентов протеза.
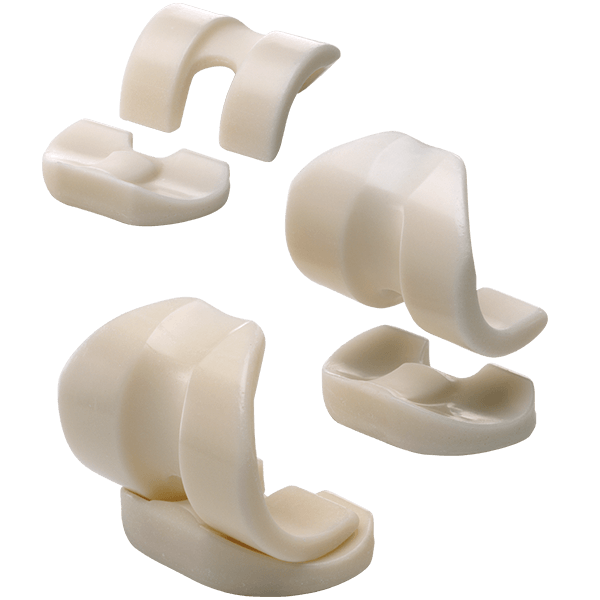

Повреждение импланта
Среди всех повреждений эндопротеза чаще всего встречается изнашивание тибиального полиэтиленовго вкладыша. Устранить проблему обычно удается открытым дебридментом. Суть операции заключается в артротомии, хирургической обработке суставной полости и замене вкладыша.
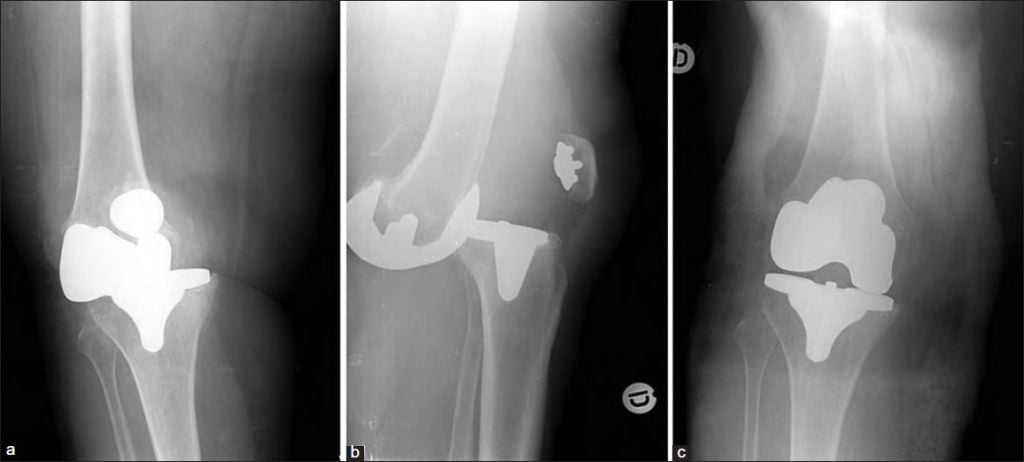
Результат травм или падений.
Ревизионное эндопротезирование необходимо делать в случае повторных вывихов, перелома одного или нескольких компонентов протеза.
Повреждение импланта
Переломы костей редкое осложнение. Они возникают на фоне остеолиза или после установки онкологического эндопротеза. Повторная замена сустава при переломе является необходимой. Она должна быть выполнена в максимально краткие сроки.
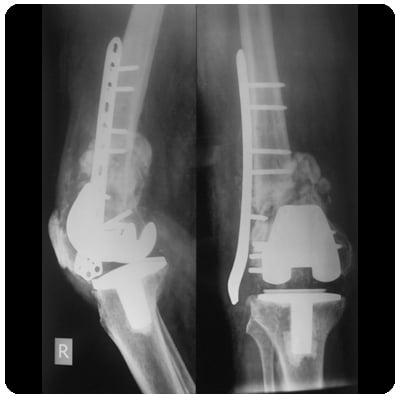
Конструкция после перелома.
Обследование перед операцией
Перед повторной заменой сустава пациент должен пройти обследование. Помимо общеклинических исследований ему назначают рентгенографию коленного сустава в 2-х проекциях, КТ, МРТ, денситометрию и УЗДГ вен нижних конечностей. Больному также делают развернутую коагулограмму и ЭхоКГ.
Сдача анализов, инструментальные методы исследования и консультации узких специалистов помогают оценить общее состояние пациента и тактику ревизионного эндопротезирования. Это дает возможность избежать непредвиденных осложнений и сделать хирургическое вмешательство успешным.
Операция при выраженной потери костной массы
В этом случае устанавливают как первичный, так и ревизионный эндопротез (окончательное решение врачи принимают после оценки состояния коллатеральных связок коленного сустава). Небольшие дефекты заполняют цементом, костной алло- или аутокрошкой.
При выраженной потере губчатой и кортикальной костной массы нельзя использовать стандартные модели протезов. Причина этого – отсутствие нужной опоры для импланта. Поэтому в данной ситуации больному выполняют костную аллопластику и устанавливают специальный шарнирный эндопротез.

Операция при инфекционном сложении
Хирургическое вмешательство чаще всего выполняют в два этапа, интервал между которыми может составлять от 3 до 6 месяцев. На первом этапе хирурги удаляют эндопротез и некротические массы, обрабатывают рану антисептиками и устанавливают цементный спейсер с антибиотиками широкого спектра действия. Только после исчезновения признаков инфекции больному устанавливают новый эндопротез.
Читайте также:


