Подвывих пальца стопы рентген
Вывихи фаланг пальцев стопы — относительно редкое повреждение опорно-двигательного аппарата. Исход травмы в большой степени зависит от своевременной диагностики и лечения. Различают два вида вывиха: в межфаланговом и в плюснефаланговом суставах. Механизм указанных повреждений в большинстве случаев непрямой (падение с высоты на разогнутую стопу, удар стопой о твердый предмет). Направление смещения при вывихе — к тылу, к подошве и в сторону. Диагностик а вывихов пальцев основывается на анамнезе, характерной деформации и положении пальца, его укорочении, ограничении функции, пружинящей неподвижности, а также на данных рентгенографии.
У наших больных на первом месте по частоте оказались вывихи фаланг I пальца, преимущественно дистальной фаланги, чему способствует большая свобода движений в этом суставе и значительная функциональная нагрузка на I палец. Второе место по частоте занимают вывихи фаланг IV пальца. Случаи вывихов средних пальцев более редки, что можно объяснить их защищенностью благодаря центральному положению.
Чаще наблюдаются вывихи фаланг пальцев к тылу и в сторону (рис. 5.7). Вывихи в подошвенную сторону крайне редки, повидимому, благодаря мощному связочно-сумочному аппарату подошвенной области.

Рис. 5.7. Виды вывихов фаланг пальцев стопы.
а — вывих проксимальной фаланги I пальца к тылу; б — вывих дистальной фаланги к тылу; в — вывих дистальной фаланги I пальца кнаружи; г — вывих проксимальной фаланги II пальца кнаружи.
Вправлять вывих пальца следует по возможности до появления отека мягких тканей. При развившемся отеке шансы на успех вправления уменьшаются, особенно при вывихах средней фаланги в подошвенную сторону и вывихах в проксимальном межфаланговом суставе.
Лечение закрытых вывихов фаланг пальцев стопы осуществляется в основном в амбулаторных условиях, в том числе в травматологических пунктах. Здесь оказывают полный объем помощи, проводят дальнейшее наблюдение и лечение до восстановления опорной функции поврежденной части стопы и выписки больного на работу.
При закрытых вывихах фаланг пальцев стопы мы придерживаемся следующей лечебной тактики. После обработки поврежденного пальца спиртовым раствором йода осуществляют местную анестезию 10 мл 1 % раствора новокаина, вводя его в область вывиха пальца и дистальной фаланги. При трудновправимых вывихах проводят через дистальную фалангу тонкую спицу, фиксируют ее в маленькой дуге или используют цапку нашей конструкции; это безопасная и несложная процедура.
Далее врач производит тягу по длине за поврежденный палец; противотягу за голеностопный сустав осуществляет помощник. Затем, не ослабляя тяги рукой по длине, большим пальцем другой руки приступает к вправлению вывиха путем надавливания на основание смещенной фаланги в сторону, противоположную смещению. После вправления осторожно проверяют сгибательные и разгибательные движения в пальце и накладывают лейкопластырную повязку, делают контрольную рентгенографию. С помощью указанных приемов нам удалось вправить вывих двухнедельной давности. В отдельных случаях прибегают к трансартикулярному проведению спиц. Затем поврежденную фалангу бинтуют лейкопластырем в несколько слоев — этого достаточно для иммобилизации. На 2—3-й день повязку, если она ослабла, вновь укрепляют лейкопластырем. Пластырь дает возможность пострадавшему с первых дней после травмы выполнять активные движения в суставах поврежденного пальца, что благоприятно влияет на его функции.
Приводим наблюдение.
Больной Е., 40 лет, оступился и ударился пальцами правой стопы о камень, почувствовал резкую боль в I и II пальцах. В тот же день обратился на травматологический пункт больницы № 33, где на основании клинических и рентгенологических данных у него диагностирован тыльный вывих проксимальных фаланг I и II пальцев правой стопы в плюснефаланговом суставе (рис. 5.8,а). Под местной анестезией 1 % раствором новокаина произведено вправление вывихов, наложена лейкопластырная повязка; через 2 нед после ее снятия назначены лечебная физкультура, массаж, ванночки. Больной осмотрен через 6 мес: жалоб нет, на контрольной рентгенограмме (рис. 5.8,6) соотношение костей, образующих первый и второй плюснефаланговые суставы, правильное, походка нормальная.
Несвежие и застарелые вывихи пальцев следует лечить оперативным способом. При проведении операции в сроки 2—3 нед после травмы возможно восстановление удовлетворительного объема движений в плюснефаланговом суставе и переката стопы при ходьбе. При более длительных сроках после травмы даже открытое вправление не всегда дает благоприятные результаты. В таких случаях рекомендуется резекция основания проксимальной фаланги с последующим скелетным вытяжением шиной нашей конструкции для исправления контрагированных мягких тканей, создания необходимого диастаза между резецированной частью основания фаланги и головкой плюсневой кости и правильного положения пальца.
В одном случае мы наблюдали привычный вывих II пальца стопы. При этом вывихнутый палец легко вправлялся и так же легко выводился в состояние вывиха, причем без боли. От операции больной отказался, так как вывих не причинял боли и работа больного не связана с длительной нагрузкой на ноги.
Подводя итог, хотим подчеркнуть, что основным методом лечения закрытых вывихов фаланг пальцев стопы является консервативный: после вправления вывиха лечение лейкопластырной повязкой дает благоприятные анатомические и функциональные результаты.

Рис. 5.8. Вывих проксимальной фаланги I пальца правой стопы у больного Е. (рентгенограммы).
а — до вправления вывиха; б — после вправления вывиха.
Всем больным с неудавшейся попыткой закрытого вправления и с застарелыми вывихами фаланг пальцев стопы показано оперативное лечение.
Хирургия стопы
Д.И.Черкес-Заде, Ю.Ф.Каменев
Медицинский эксперт статьи

- Показания
- Подготовка
- К кому обратиться?
- Техника проведения
- Противопоказания к проведению
- Уход после процедуры

Рентгенография или рентген пальцев – получение фиксированного черно-белого изображения их костей и мягких тканей – является методом лучевой диагностики, повсеместно применяемой в клинической травматологии, ортопедии и хирургии.
Показания
В большинстве случаев простая рентгенограмма – основное исследование при диагностике травм пальцем и патологий их суставов, которое позволяет точно определить места переломов пальцев кисти или стопы и оценить их морфологию (например, поперечный, косой, спиральный, со смещением, с отломками), а при вывихе – выявить любое смещение, сдавление или отклонение суставов.
Кроме того, показания к проведению рентгенографии пальцев включает диагностику:
- воспаления суставов (артрита);
- воспаления надкостницы – периостита;
- воспаления суставной сумки – бурсита пальца;
- вальгусной деформации большого пальца стопы;
- глубокого (костного) панариция пальца кисти или стопы;
- локального остеопороза;
- костного и фиброзного анкилоза;
- дефектов (неправильного роста) костей и костных новообразований.
В сложных случаях, а также при необходимости хирургического вмешательства прибегают к более современным и информативным методам – компьютерной или магнитно-резонансной томографии.
Подготовка
Предварительная подготовка для проведения рентгена пальцев рук и ног не нужна, но кольца с пальцев рук перед процедурой следует снять.
Однако при невозможности сделать это, например, из-за сильного отека травмированного пальца, рентгенография все равно делается: контур украшения будет виден на рентгеновском снимке, и техник-рентгенолог сделает на нем соответствующую отметку. Если на момент проведения рентгена на конечности имеется фиксирующая гипсовая повязка, то снимок делается через нее.
Детям рентген проводится с усиленной защитой, закрывая определенные части тела свинцовым фартуком.
К кому обратиться?
Техника проведения рентгена пальцев
Обычно рентген пальца на руке делается в проекциях:
- прямая проекция или переднезаднее изображение – снимок с тыльной стороны ладони (кисть укладывается на лежащую на столе рентгенографическую кассету вниз ладонью, пальцы удерживаются разогнутом положении);
- боковая проекция – снимок сбоку (кисть кладется на ребро).
Большой палец обследуют в прямой проекции, для чего кисть поворачивают так, чтобы дорсальная сторона пальца была плоской на рентгеновской пластинке. При боковом снимке другие пальцы отводятся в сторону локтевого сустава – для максимально плоского положения большого пальца.
Если необходимо подтвердить перелом, делается снимок в косой проекции – под углом, что обеспечивает более четкое изображение фаланг пальцев и повышает точность диагноза. Для создания наклона и поддержки пальцы в таком положении их укладывают на подставку с углом 45°. [1]
Стандартный рентген пальцев ног выполняется в прямой и боковой проекциях, а также под углом. Прямая проекция требует укладки пациента на спину, при этом ноги в коленях сгибаются, а стопы стоят на поверхности стола. Боковые снимки пальцев и снимки под углом выполняют аналогично рентгену стопы – при тех же укладках пациента.
Перелом пальца на рентгене имеет вид неровной более светлой полосы (линии или щели) на фоне кости, нередко – со смещением фрагментов или угловым положением отломков.
А вывих пальца на рентгене показывает сдвиг (смещение) поверхностей пястно-фалангового или межфалангового сустава, то есть отхождение его головки от впадины – полное или частичное. В последнем случае диагностируется подвывих. [2]

Подвывихи и вывихи малых пальцев стопы являются довольно распространенной проблемой.
В тяжелых случаях пальцы могут даже перекреститься. В последнее время было предложено несколько объяснений этому состоянию. Об этом и многом другом мы и поговорим в этой статье.
Фаланги пальцев стопы и плюсневые кости образуют суставы, которые называются плюсне-фаланговыми.
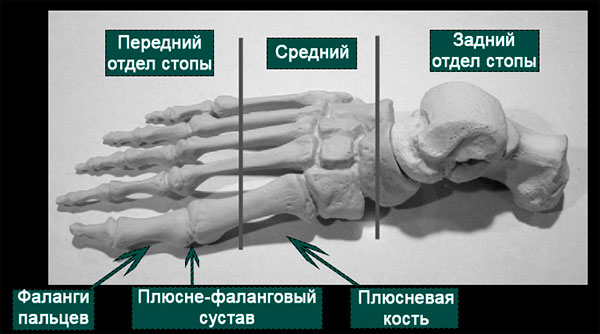
О вывихе или подвывихе пальца можно говорить, если по каким-либо причинам суставные поверхности фаланги пальца и головки плюсневой кости разобщаются или смещаются друг относительно друга. Вывих это полное разобщение суставных поверхностей, подвывих — неполное.
Кости в суставе удерживают друг около друга прочные связки и капсула. Эти анатомические структуры препятствуют формированию вывихов и подвывихов. Однако основным стабилизатором плюсне-фалангового сустава считается подошвенная пластинка, которая представляет собой прямоугольную пластину из соединительной ткани, образующую своего рода колыбель под головкой плюсневой кости.
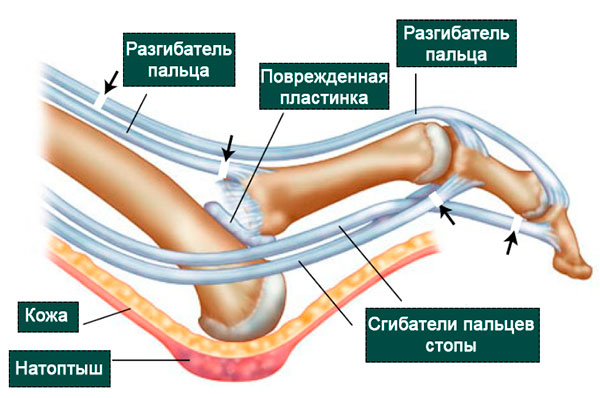
Пластинка начинается на уровне головки плюсневой кости тотчас у ее суставной поверхности и прикрепляется прочным основанием к подошвенной поверхности проксимальной фаланги пальца. Ее толщина варьируется от 2 мм до 5 мм, длина и ширина составляет около 1,5 — 2 см.
При постоянных и длительно действующих перегрузках, связанных с переразгибанием в плюсне-фаланговом суставе (например, ношение обуви на высоком каблуке), подошвенная пластинка и капсула сустава могут рваться, перерастягиваться или истончаться, утрачивая тем самым свою стабилизирующую функцию.
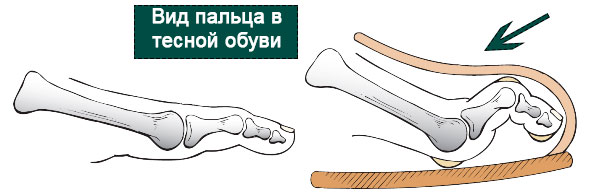
Вывих пальца может быть острым состоянием и развиваться вследствие травмы, сопровождающейся повреждением капсулы и связок, а также подошвенной пластинки плюсне-фалангового сустава.
Также вывих и подвывих пальца стопы может быть следствием хронической недостаточности капсульно-связочного аппарата, которая может развиваться на фоне ревматоидного артрита и других системных заболеваний соединительной ткани. Эти болезни постепенно приводят к разрушению связок ПФС с развитием в последующем его нестабильности.
Причиной вывиха пальца может быть травма плюсне-фалангового сустава, ее типичным механизмом является насильственное переразгибание пальца.
Чаще всего вывихи связаны с занятиями спортом и с автомобильными авариями. Во всех случаях имеет место отрыв подошвенной пластинки и капсулы с последующим их заклиниванием внутри сустава, что препятствует вправлению вывиха.
Вывихи малых пальцев стопы нередко встречаются при воспалительных артропатиях, часто это множественные вывихи.
Что касается вывиха второго пальца стопы, то его основной причиной является относительное удлинение второй плюсневой кости и фаланги пальца. В подобной ситуации палец постоянно упирается в стенку обуви, выгибается и стремится сместиться вверх. Постепенно развивается подвывих, который при отсутствии лечения превращается в вывих второго пальца.
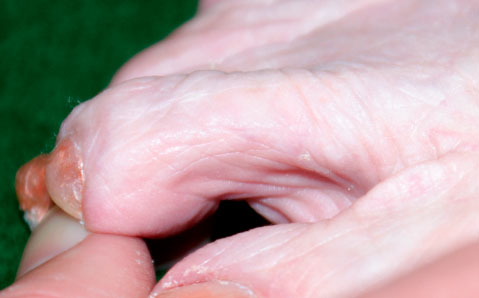
Чем дольше существует вывих, тем более значительные изменения развиваются в мягких тканях и костях, окружающих сустав. Контрактуры мягких тканей могут включать укорочение сухожилий, сморщивание капсулы сустава. Эти изменения могут сочетаться с полным разрывом или истончением подошвенной пластинки.
Вывих любого из малых пальцев стопы может возникать вследствие дегенерации или разрыва подошвенной пластинки, на фоне которых проксимальная фаланга пальца получает возможность смещаться к тылу.
Во время обычной ходьбы в области плюсне-фаланговых суставов действуют силы, стремящиеся постоянно переразогнуть пальцы, поэтому любой дисбаланс в области ПФС (со стороны капсулы или окружающих сухожилий) приводит к вывиху или подвывиху.
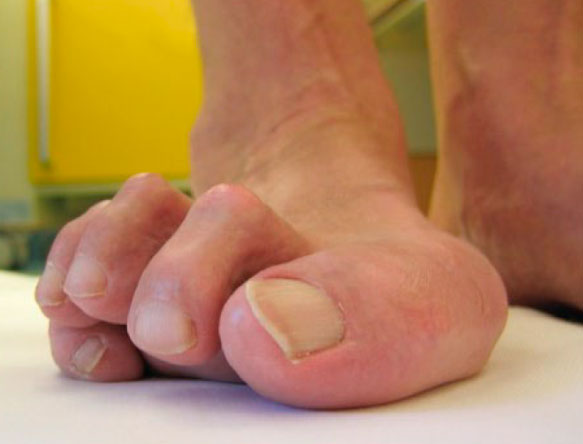
Наиболее распространенными жалобами пациентов с вывихом или подвывихом пальцев является их деформация, а также боль и отек. В некоторых случаях эти симптомы возникают внезапно, однако чаще всего они развиваются постепенно на протяжении достаточно длительного промежутка времени.
Деформация чаще всего встречается у пациентов женского пола, доля которых среди пациентов составляет 70-85 %. Средний возраст всех обратившихся на момент хирургического лечения варьирует в пределах 50-60-ти лет.

По мере прогрессирования деформации пациенты утрачивают способность сгибать пораженный палец, а также соседние. Подвывих и вывих в плюсне-фаланговом суставе в последующем может приводить к развитию молоткообразной деформации пальца, также на подошвенной поверхности под головкой соответствующей плюсневой кости может формироваться натоптыш. Вследствие постоянного контакта пальца с обувью болезненный натоптыш или мозоль могут образоваться и на тыльной поверхности этого пальца.
Рентгенологическое обследование может быть не менее важным, чем клиническое. Рентгенография информативна не только для оценки выраженности деформации пальцев, но и для выявления артроза суставов стопы.
На рентгенограмме можно увидеть признаки вывиха или переразгибания пальца стопы.
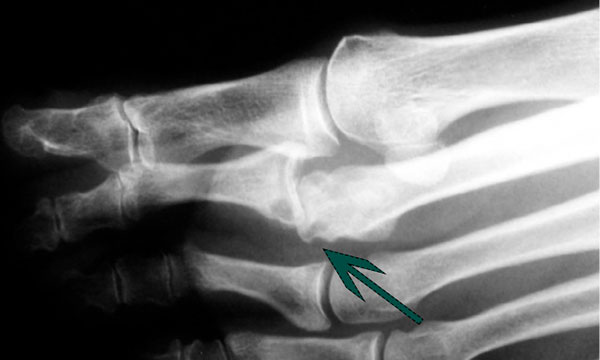
Нестабильность второго плюснефалангового сустава (ПФС), которая привела в конечном итоге к полному вывиху пальца и дегенеративным изменениям сустава.
При длительно существующих деформациях могут формироваться выраженные контрактуры мягких тканей, и ранее эластичная деформация становится фиксированной.
Магнитно-резонансная томография является достаточно информативным методом, позволяющим оценить целостность подошвенной пластинки и выявить ее изменения задолго до того как сформируется деформация, хотя в большинстве случаев диагноз ставится клинически. МРТ это надежный, хотя и недешевый метод диагностики патологии и разрывов подошвенной пластинки.
Лечение молоткообразной деформации пальцев может включать подбор комфортной обуви, обеспечивающей достаточной объем свободного пространства для деформированных пальцев. Уменьшение высоты каблука позволит в дополнение к этому купировать дискомфортные ощущения в области подошвы стопы.
Назначение нестероидных противовоспалительных препаратов (НПВП) позволяет уменьшить выраженность дискомфортных ощущений, связанных с воспалением плюсне-фаланговых суставов.
Консервативное лечение нестабильной деформации второго пальца стопы зачастую обречено на неудачу. Даже при достаточно длительном консервативном лечении симптомы зачастую не исчезают полностью. Остаточные болевые ощущения обычно локализуются по подошвенной поверхности в области основания проксимальной фаланги второго пальца.
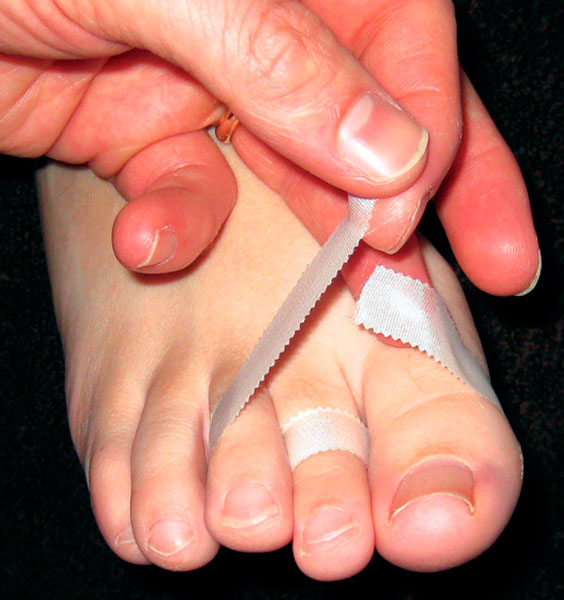
Если консервативное лечение не позволяет избавить пациента от хронического болевого синдрома либо если прогрессирует подвывих второго пальца, может быть показано хирургическое лечение.
В качестве альтернативы консервативным мероприятиям и при их неэффективности предложено множество вариантов хирургических вмешательств, однако результаты некоторых из них очень далеки от оптимальных.
При выборе тактики лечения подвывиха или вывиха пальцев стопы врач-ортопед принимает в расчет несколько факторов, в том числе обязательно учитывается, является ли деформация фиксированной или нет.
Фиксированной молоткообразная деформация или вывих пальца обычно становятся при длительном течении заболевания. В этих случаях показана более сложная операция, чаще всего на костях, с выполнением остеотомии. В нашей практике пациенты обычно обращаются как раз с уже фиксированным подвывихом или вывихом пальца стопы.
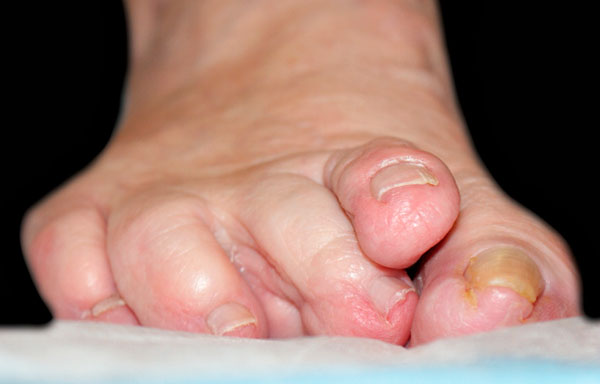
Если деформация эластична и доступна пассивной коррекции, может быть выполнена операция только на мягких тканях.
Наиболее распространенными вариантами операций при вывихе или подвывихе пальца являются синовэктомия, релиз мягких тканей, перемещения сухожилий, костные декомпрессии и корригирующие остеотомии.
Результаты хирургического лечения стали намного лучше после дополнения вмешательств на мягких тканях операциями на костях, такими как декомпрессия или корригирующая остеотомия (например Weil)
Деформация обычно прогрессирует постепенно, вначале с развитием подвывиха, а затем и вывиха пальца. В подобных случаях подошвенная пластинка чаще всего оказывается значительно изменена.
Вывих может происходить к тылу, в тыльно-внутреннем или тыльно-наружном направлении. При этом соседние пальцы могут перекрещиваться друг с другом.
Если вывих пальца сформировался недавно, релиз мягких тканей обычно позволяют восстановить анатомию плюсне-фалангового сустава и устранить деформацию пальца. Это вмешательство показано при минимальной выраженности деформации. Под релизом понимается рассечение особым образом мягких тканей, окружающих плюсне-фаланговый сустав. Релиз позволяет полностью устранить контрактуру и подвывих пальца.
Если описанные выше манипуляции позволили добиться восстановления анатомии и хорошей стабильности в плюсне-фаланговом суставе, то палец фиксируется тонкой спицей, которая удаляется через три недели после операции вместе со швами.
Нередко в дополнение к релизу оказывается необходимым перемещение сухожилия сгибателя и также стабилизация пальца спицей.
В условиях угловой деформации пальца (подвывих или вывих в суставе) в наиболее тяжелых случаях для коррекции искривления необходима операция на костях (остеотомия).
Наиболее часто используемой остеотомией при деформациях, вывихе или подвывихе малых пальцев стопы является операция Weil, впервые описанная и примененная на практике врачом Weil. Она заключается в косой остеотомии головки плюсневой кости. Преимуществами остеотомии Weil наряду с возможностью устранения угловой деформации пальца являются возможность доступа к подошвенной пластинке и укорочение плюсневой кости.
Остеотомия Weil обеспечивает декомпрессию плюсне-фалангового сустава, способствует уменьшению давления на подошвенную пластинку и в некоторой степени создает условия для формирования вокруг сустава рубцов, стабилизирующих его. Во всех случаях после остеотомии необходима ее фиксация винтом.
Эффективность остеотомии Weil и ее модификаций при умеренных и выраженных деформациях доказана множеством исследований и десятилетиями применения на практике.
- Операция выполняется в положении на спине в условиях эпидуральной анестезии. Стопа обрабатывается и укрывается стерильным бельем.
- Выполняется разрез длиной 2,5 — 3 см в области головки плюсневой кости.
- Выделяется головка плюсневой кости, производится небольшой релиз (надсечение) связок вокруг плюсне-фалангового сустава. Если необходимо, то выполняется реконструкция подошвенной пластинки.
- Подвывих или вывих пальца устраняется.
- Выполняется косая остеотомия в области головки плюсневой кости.
- Фрагмент головки смещается проксимально на необходимое расстояние (2 — 6 мм) в соответствии с ранее разработанным планом операции. Для коррекции выраженных угловых деформаций фрагмент головки может быть смещен медиально (вовнутрь) или латерально (кнаружи).
- Область остеотомии стабилизируется мини-винтом Барука или Герберта или винтом-спицей. Иногда бывает необходимо использование двух винтов, особенно в случаях, когда мы имеем дело с большой деформацией.
- Если после остеотомии Weil отмечается выраженная нестабильность плюсне-фалангового сустава, то выполняется дополнительное перемещение сухожилий.
- Операционная рана ушивается стандартным образом.
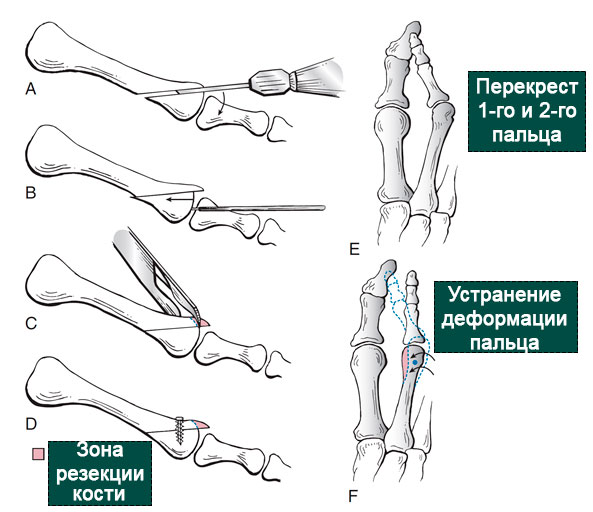
Остеотомия Weil. А. Опил выполняется в проекции шейки головки плюсневой кости. В. Фрагмент головки смещается проксимально насколько это необходимо. С. Выступающая вперед часть проксимального фрагмента резецируется. D. Внутренняя фиксация винтом. Е. Схема деформации со значительным угловым отклонением второго пальца. F и G. Смещение головки во внутреннюю сторону позволяет реориентировать палец кнаружи.
После операции рана закрывается давящей повязкой. Ходить разрешается сразу после вмешательства, однако допускается нагрузка только на пяточную кость и наружный край стопы. Перевязки и тейпирование выполняются один раз в неделю.
Остеотомия обычно срастается через шесть недель после операции. По истечении этого периода пациентам первое время рекомендуют носить просторную обувь или босоножки. Восстановление активных и пассивных движений пальца рекомендуют начинать через 2 — 3 недели после операции.
Мы предупреждаем наших пациентов, что после операции боль может полностью не исчезнуть, особенно это касается случаев дегенеративных и артрозных изменений суставов.
По нашим наблюдениям, примерно в 93 % случаев отмечены хорошие и отличные результаты операции.
Мы считаем, что агрессивная послеоперационная реабилитация является важнейшим компонентом лечения, способствующим снижению частоты осложнений. Ранние пассивные и активные упражнения, направленные на восстановление движений оперированного пальца, помогают максимально быстро и полно восстановить его функцию.
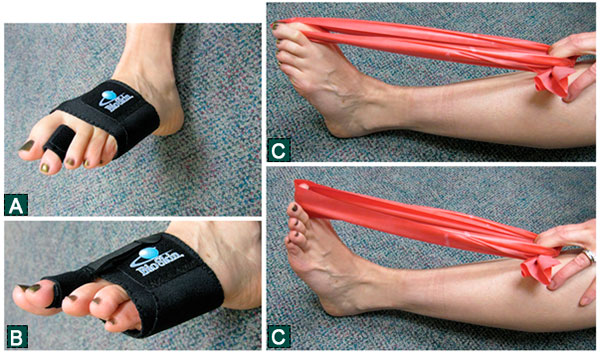
Упражнения для малых пальцев. А. Бандаж для переднего отдела стопы с динамической лентой-эспандером для пальца. Лента позволяет фиксировать палец в положении различного угла сгибания и служит альтернативой тейпированию. B. Перемещение ленты на тыл стопы дает возможность выполнять упражнения, направленные на восстановление силы длинного сгибателя пальцев C. Эластичный жгут, используемый для упражнений, направленных на восстановление мышц стопы.
Упражнения должны выполняться несколько раз в день. Конечно, рубцовых изменений капсулы после операции избежать невозможно, однако интенсивные реабилитационные мероприятия все же позволяют в достаточной мере мобилизовать сустав.
Отек после операций на малых пальцах стопы является достаточно распространенным явлением, и сохраняться он может на протяжении нескольких месяцев. Точно так же может изменяться форма второго пальца за счет отека и постоянного давления на него извне. Избежать этого невозможно, и пациента об этом мы предупреждаем до вмешательства.
Иногда пациенты после операции предъявляют жалобы на боль в области оперированного плюсне-фалангового сустава или пальца. Со временем эта боль должна пройти, однако бывает, что в той или иной мере выраженные дискомфортные ощущения остаются.
При обширных и травматичных вмешательствах возможно повреждение пальцевых нервов, приводящее к нарушению чувствительности соответствующего участка пальца стопы, которая чаще всего со временем восстанавливается.
Вывих области стопы представляет собой смещение костных элементов из своего нормального положения внутри сустава. С учетом скелетного строения стопы затрагивается фаланговый (пальцы ноги), плюсневый (свод, основа стопы) или предплюсневый (область пятки) отдел. Также на стопу прямо влияют повреждения голеностопа, который соединяет ее с берцовой костью. Зачастую вывихи сопровождаются дополнительными факторами: растяжение или разрыв связок, мышц, реже – перелом костей стопы.
Вывих стопы – это травма в некотором смысле универсальная. Ей подвержены люди разного пола и возраста. Большей опасности подвергаются люди в возрасте, с заболеваниями костной ткани, сильно ослабленным иммунитетом, а также обладательницы обуви на высоком каблуке.
Повреждения в стопе лишают человека подвижности, ограничивают его жизненные возможности. Благодаря опорной и амортизирующей роли стоп человеческий скелет может фиксировать, а также комфортно менять положение при движении.
Вывих в районе стопы происходит, когда человек неудачно подворачивает ногу на тренировке, при ходьбе или беге, а также вследствие аварий, падений, удара стопой о твердую поверхность.
Интересно почитать вывих ноги в районе щиколотки.
Симптомы травмы
Определить наличие повреждения нетрудно, гораздо сложнее правильно идентифицировать тип травмы, отличить вывих от растяжения, ушиба, перелома. Окончательные выводы относительно травмы делает только врач.
- Основные, наиболее ярко выраженные симптомы вывиха стопы – это интенсивная боль, переходящая в онемение, а также сильное опухание сустава. Иногда дополнительно проявляются гематомы или синюшность вокруг сустава.
- При вывихе стопы сустав приобретает деформированный вид, костные элементы смещаются в неанатомичных направлениях, что заметно внешне.
- Опора на пострадавшую ногу невозможна, вызывает нестерпимую боль. Повреждение обеих конечностей приводит к лишению человека способности передвигаться.
Классификация вывихов стопы
Выделять типы травмы принято, исходя из степени тяжести, механизма получения повреждения, осложненности, степени давности.
- Полный вывих связан с четким расхождением суставных оконечностей костей. При этом происходит разрыв связок, иногда наблюдается кровотечение, открытый перелом. Неполный тип травмы диагностируется в случае частичного смещения суставных компонентов, сопровождается растяжением мышц, связок.
- То, каким именно образом была вывихнута нога, предопределит такие типы повреждений, как наружный или внутренний, передний или задний (выдвижение или заламывание стопы), а также верхний (задирание стопы к голени) вывихи.
- Осложненными считаются травмы, сопровождаемые нарушением целостности кровеносных сосудов, нервных путей, костей, мышц. Такие вывихи несут большие риски.
- Поскольку не всегда травма идентифицируется, наряду с полученными недавно (до трех дней назад) встречаются несвежие, а также застарелые (полученные более трех недель назад) вывихи.
Ниже подробно отражена типология повреждений по конкретному месту повреждения.

Наиболее серьезный, опасный, а также распространенный тип повреждения. Сопровождается переломом лодыжки, разрывом связок. Признаки вывиха стопы в голеностопном суставе соответствуют общей симптоматике травм ступней такого типа. Разница состоит в локализации проявлений.
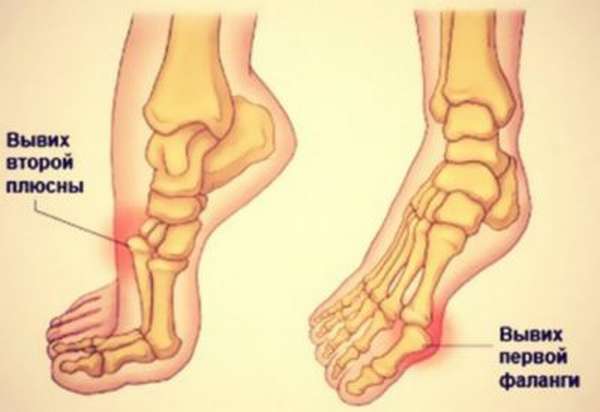
Спровоцировать такое повреждение способен резкий, сильный поворот стопы. Относится к суставу Шоппара, средней части стопы. Нога внешне выглядит искривленной, стопа перестает быть плоской, моментально отекает. Из-за повреждения сосудов травма часто вызывает развитие гангрены, особенно если врачебная помощь не оказывается своевременно.
Повреждается сустав Лисфранка. Это самое редкое из всех описываемых повреждений. Происходит оно при активном механическом воздействии, когда сустав выкручивается в одну из четырех сторон. Такое встречается преимущественно у спортсменов. Обычно имеет место подвывих стопы кнаружи.
Внешне травма плюсневых костей стопы обнаруживается по ее явному нездоровому расширению и кажущемуся укорачиванию.
Каждый из пальцев ноги может быть травмирован в суставе. Также встречаются многократные травмы, когда повреждено сразу несколько фаланг. Причины связаны с ударом или падением на пальцы ног. При этом отекает дистальная область ноги. Это повреждение типично для балетных танцоров, спортсменов. Читайте также вывих пальца на ноге.
Лечение
Степень тяжести повреждения предопределяет возникшие риски. Без медицинского образования адекватно оценить их проблематично. Однако некоторые действия предпринимаются прямо на месте, поскольку первая помощь – это шаг к улучшению прогноза последующего лечения, а также восстановления после травмы.
- При первом подозрении на вывихи стопы поврежденный участок подлежит иммобилизации и фиксации. Последняя осуществляется с применением подручных либо специальных средств.
- К месту травмирования прикладывают холод (держать до 15 минут), конечность приподнимают над уровнем тела человека.
- Нестерпимую боль помогают купировать анальгетики. Они вводятся внутримышечно либо принимаются как таблетки.
- Вправлением костей заниматься самостоятельно нельзя. Это делает квалифицированный врач в условиях медицинского учреждения. Именно поэтому пострадавшего доставляют к травматологу или в травмпункт как можно быстрее. Также снятие с пострадавшей ноги обуви, одежды, ее движение нецелесообразны.
Перед назначением лечения врач проводит лабораторную диагностику. Благодаря ей удается точно установить, имеет ли место вывих или другой тип травмы. Диагностика традиционно сводится к рентгеновской съемке в нескольких позициях, реже медики обращаются к МРТ или компьютерному томографу.
Само лечение подразделяется на консервативное и оперативное.
Первый вариант подходит для несложных травм (неполный вывих), сводясь к вправлению сустава и последующему приданию стопе покоя на длительный срок (около двух месяцев). Больному дают анестезию, затем медики вручную или за счет скелетного вытяжения возвращают костные элементы к нормальному положению внутри суставной полости (репозиция закрытого типа). Для обездвиживания подходит гипсовый лангет.
Операции проводятся под местной анестезией, если вывих диагностирован как серьезный. В ходе операции репозиция костных частей осуществляется при помощи штифтов, спиц, пластин. Затем врач накладывает гипс. Носить иммобилизационную повязку пациенту придется от двух месяцев и более.
Неизбежным является применение лекарственных средств. Назначаются мази, компрессы, противовоспалительные гели, а также пероральные медикаменты.
Восстановление после вывиха является важнейшим этапом. Именно оно гарантирует полное возращение подвижности сустава, когда человек получает возможность вновь вести привычный образ жизни, заниматься обычными делами.

После вывиха показана лечебная гимнастика (известная также как ЛФК), к ней добавляется массаж (не ранее, чем через день после репозиции), дополнением служит физиотерапия (парафины, УВЧ, элктрофорез, магнитотерапия, ванночки).
Пациентам рекомендовано питание, ориентированное на сбалансированность рациона, доминирование продуктов с кальцием. Свою роль сыграет целенаправленный прием качественных витаминов. Методы народной медицины также имеют место, однако их применение подлежит согласованию с медицинским специалистом.
Общая длительность реабилитации зависит от скорости восстановления организма, что прямо предопределено сложностью травмы. Обобщенно говорят о периоде от трех месяцев до полугода.
Чтобы избежать повторения травмы, медики часто предлагают использовать специальную ортопедическую обувь с супинаторами.
Меры предосторожности
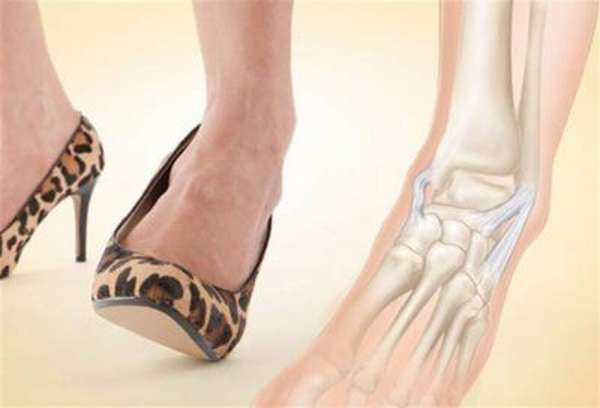
Чтобы избежать повреждений костных элементов внутри суставов голени, специалисты предлагают соблюдать несколько простых рекомендаций:
- избегать резких движений на неровной поверхности, на каблуках, при занятиях спортом, прочей активности,
- в зимнее время использовать обувь на нескользкой подошве,
- аккуратно перемещаться по лестницам,
- укреплять суставы и мышцы стопы.
Читайте также:


