Подушка для распорки ног для тазобедренного сустава


…. ★☆★ ★☆★. … Большая история о дисплазии : где купили, как носили,трудности. Советы на основе опыта!…. ★☆★ ★☆★. …
Наша история началась еще в роддоме. До последнего момента врач сомневался смогу ли я родить или нужно будет кесарить. Выбор был действительно трудный, ведь мне ставили многоводие, тазовое предлежание и тромбоцитопеницескую пурпуру ( в ремиссии). Прокесарили. Девочка родилась 3250, рост 53 см, 8-9 по шкале. После рождения дочки мой врач сказал :" С девочкой все нормально, но нужно показать ортопеду." На мой вопрос что и почему внятного ответа я не услышала. Пыталась я расспросить и неонатолога в роддоме- безрезультатно . Выписались.
Дома к нам месяц ходил врач и медсестра. Ничего не говорили, только сказали :"Ну сходите к хирургу главное и узи сделайте в месяц!" И хирург и узист направили к ортопеду.
Ортопед оказался мужчина около 45 лет, в очочках. Как выяснилось потом приходил подрабатывать 2 раза в неделю в госбольницу. Просмотрел на дочку, сделал морду утюгом.Ни то ни се. назначил массам и электрофарез с кальцием и никатиновой кислотой. Правда сказал, что на массаж он направлениене даст- нет талонов. Лучше чтоб я вызывала частного массажиста! Если сказать что меня это возмутило- это ничего не сказать! У нас такой массаж с процедурой стоит около 8 т рублей- сумма не маленькая. К тому же я знаю что у нас в больничке аж 4 массажиста. Подошла туда и попросила талон- дали. К слову он так ни разу и не дал бесплатный талон на массаж.
Проделав курс массаж+ электрофарез+ витамин д3 мы опять пришли к нему в 2.5 месяца. Сделали рентген. Он сказал что динамика слабая и назначил перину Фрейка. У него все на мази: адрес той самой аптеки где продают распорки . Конечно я расстроилась. но решила посетить лучшего ортопеда Курска из областной больницы. Туда тоже кое как попали ну да ладно. Нас посмотрела женщина старой закалки и назначила тоже самое. Назначила перинку номер 3, выписала комплевит кальций дз ( но мы его не пили, вместо этого аквадертим) в"Я хотя бы попыталась" подумала я.
Что же такое перинка Фрейка? Это приспособление для разведения ног под определенным углом. (ребенок похож на парашютиста или лягушку).В нашем случае это пластиковая конструкция в тканном чехле. Есть регулируемые ремешки. так как обычно один размер перинки носят 1-3 месяца мы решили купить их на Авито. Вместо 2.000 рублей мы купили б/у за 400.
Фото моей дочурки спереди в перинке.
Итак, нам требовалось носить Перинку Фрейка с 3х до 6 месяцев. Первые несколько дней -жуть.. Ночью ребенок орал, не мог повернуться ( дочка любила спать на боку). муж тоже не мог смотреть на мучения ребенка. Носили мы их постоянно с 3 до 5.5 месяц. После массажа в 4.5 месяца массажистка сказала, что складки почти сровнялись. Ребенок научился переворачиваться в распорках в 4.5 месяцев. С 5.5 мы одевали их только на ночь. Это очень сложный период для ребенка. У дочки на распорки была реакция -когда ей одевали распорки сгибали ноги. Теперь в 6 месяцев ребенок до сих пор не дает согнуть ноги - вытягивает струнками. Так же нам выписали препарат остеогенон ( но об этом я напишу в другой раз)
Фото на животике.
Теперь хотелось бы поделиться своим опытом с такими же растерянными родителями как мы когда то были:
- Не пеленать по крайней мере с 2х месяцев, ребенок должен двигать ногами, а руки подвязывать по желанию
- Пеленка между ног или подгузник на размер больше (шире) с рождения размер 2. Мне мне показались наиболее широкие вот эти подгузники. А вот памперсы спилы вам врятли подойдут - они очень узкие!
- Осматривать ребенка - помните, ваш ребенок нужен только вам! если заметили асимметрию складок или плохое разведение идите сразу к ортопеду!
- Переноски кенгуру и слинги с широко разведенными ногами хорошая профилактика!
Если Вашему ребенку поставили диагноз "Дисплазия т/с" не стоит отчаиваться. Нужно как можно быстрее предпринять все возможные меры!
- сделать узи и рентген ( не чаще одного раза в три месяца)
- найти хорошего врача, лучше в гос. больнице
- носить сразу и постоянно - не жалеть ребенка (это может выйти боком!)
- одеть перинку Фрейка первый раз должен ортопед
- посещать массаж и электрофарез ( он должен быть бесплатным!)
- вместо аквадетрима лучше дать ребенку комплевит кальций д3
- не сажать, не ставить на ноги
- выкладывать на живот в распорках почаще
- ремни на распорках удобнее перекрещивать на спине.
Всем родителям деток с дисплазией я желаю не отчаиваться и быть здоровья!
Операция по замене тазобедренного сустава – один из этапов лечения. После эндопротезирования человеку нужно полноценно отдыхать ночью, при этом выполняя рекомендации лечащего врача. Перед возвращением домой нужно продумать, какие приспособления понадобятся, чтобы исключить запрещенные и нежелательные положения ног и тела.
Основные рекомендации
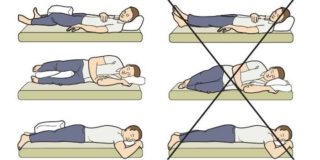
Чего не стоит делать после операции:
- Сводить ноги вместе, например, при лежании на боку. Это нужно делать, подкладывая свернутую подушку между бедрами. Если игнорировать рекомендации, происходит вывих искусственного сустава, потому что на мышцы и связки приходится большая нагрузка.
- Спать на животе. В состоянии сна человек не контролирует положение тела и может случайно согнуть колено или повернуть стопу внутрь, что также грозит выпадением головки протеза из вертлужной впадины. Сроки для каждой конкретной ситуации разные – от 2 месяцев до года.
- Лежать на прооперированном боку.
- Перегружать суставы физическими упражнениями, превозмогая боль.
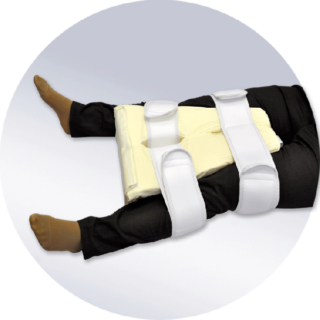
Для помощи людям, перенесшим операцию эндопротезирования, был разработан универсальный ортопедический валик для тазобедренного сустава.
Использование ортопедического валика после операции на ТБС

После операции на ТБС ортопедическая подушка для сна и отдыха нужна, чтобы поддерживать угол разведения колен, который не должен превышать 45 градусов. Это важно в первые 3 – 4 месяца после выписки из больницы. Во время сна мышцы должны полностью расслабляться и отдыхать. С валиком это гораздо проще сделать.
Для отдыха на спине предусмотрены специальные подушки с углублениями для ног, чтобы не заводить прооперированную конечность за срединную линию и не нагружать связки, которые не укрепились и не восстановились после операции.
Ортопедические валики используются не только после замены сустава. Их применяют профессиональные спортсмены, люди, страдающие болезнями позвоночника, варикозным расширением вен, отечностью. Подкладывание валика под голеностоп или между бедер способствует хорошему кровообращению и снятию мышечного тонуса.
Кроме ортопедической подушки между ног после операции на тазобедренном суставе человеку понадобится коррекция и поддержка для позвоночника. При замене сустава с одной стороны многие пациенты жалуются, что со временем начинает болеть сустав с другой стороны, хотя до операции этого не происходило. Это дают о себе знать перегрузки, связанные с позвоночником. Боль может отдавать в коленный сустав, в поясницу. Для снижения напряжения в мышцах и коррекции позвоночника есть специальное приспособление – реклинатор, который помогает людям ровно сидеть и снижает нагрузку на тазобедренный сустав.
Реклинатор может частично помочь, когда нужна операция на втором суставе, потому что болезненно чувствуется разница в ногах: одна короче, другая длиннее.
Описание свойств изделия

Ортопедический валик для ног после операции на тазобедренном суставе способствует:
- снятию спазмов или судорог в мышцах благодаря усилению циркуляции крови;
- разгрузке мышц, которые окружают позвоночник;
- снятию нагрузки на связочный аппарат, который еще не привык к искусственному протезу.
Для удобства подушка имеет ленты с липучкой, чтобы фиксировать к ноге – такие приспособления удобны, когда нужно перевернуться на другой бок.
Подобрать модель индивидуально помогают в магазине, где есть возможность ее опробовать и получить рекомендации по уходу.
Виды изделий
Для людей, которые перенесли операцию по замене сустава, подходят следующие модели ортопедических подушек:
- Кубик. Предназначен для сна в положении на спине, которое рекомендуется в первые 3 месяца после операции. Ноги вытянуты и уложены в выемки на подушке в области голени. Расстояние между выемками не позволяет сводить и укладывать ноги друг на друга. Угол разведения нужно уточнять у врача и подбирать подушку соответственно.
- Валик полукруглой формы. Подходит для сна на спине. Подкладывают под колени или голень. Есть модели, состоящие из нескольких скрепленных между собой валиков разной высоты. Самый низкий укладывают под колени, высокий – под пятки. Валиком пользуются для сна в положении на боку. Для этого его заводят между бедер, чтобы угол разведения был не менее 45 градусов.
- Транформер. Модель имеет 2 углубления для коленей и применяется, когда человек спит на боку. Валик фиксируют к верхней ноге лентой на липучке, чтобы при перевороте не нужно было вставать.
Изделия для сна различают по типу наполнителя:
Для больных тазобедренных суставов лучше применять материалы, запоминающие форму тела.
Ортопедические подушки и валики выбирают по размеру:
- Длинные подушки укладывают от стоп до бедра, что исключает неправильный разворот стопы во время сна и приведение ног в неправильное положение. Есть модели, которые используются во весь рост – одна часть подушки предназначена для головы, что удобно при перевороте на другой бок.
- Короткие. Рассчитаны на определенную область тела – таз, колени, голень.
Подбирают валик по высоте, исходя из рекомендаций врача. Основное требование – угол разведения коленей. Степень жесткости определяется предпочтениями пациента, зависит от материала, которым наполняют изделие.
Особенности применения
Подушку после операции на тазобедренных суставах придется использовать долго. По отзывам на форумах можно с уверенностью сказать, что большинство пациентов пользуется ими постоянно, так как без валика чувствуют дискомфорт и усталость по утрам. В связи с этим выбирают сразу качественную модель, тестируют ее в магазине во всех положениях, в которых любит спать человек, уточняют особенности ухода за изделием.
Здоровье и самочувствие человека после эндопротезирования во многом зависит от того, как пройдет период адаптации к протезу, насколько он приживется. Осложнения возникают при несоблюдении рекомендаций врача в период реабилитации.








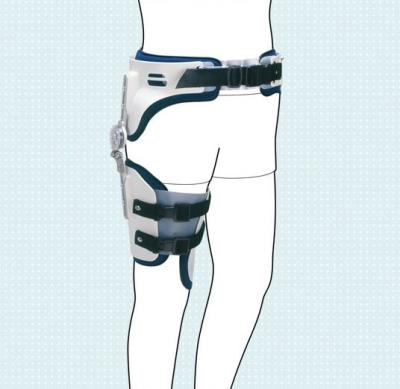
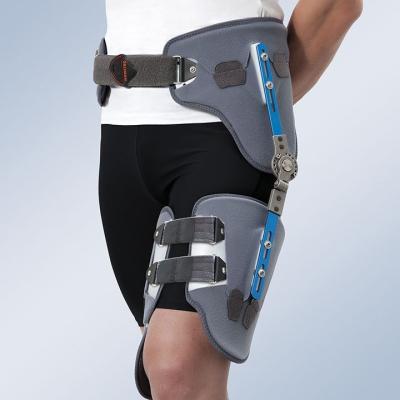


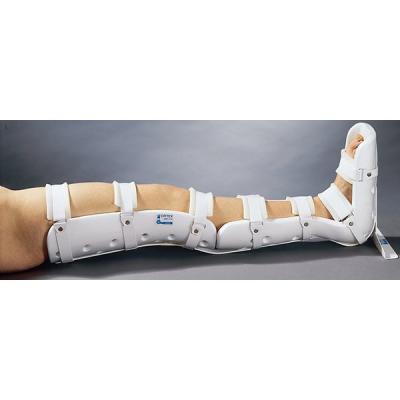
Бренды
Ортез на тазобедренный сустав
Ограничения работоспособности тазобедренного сустава, вызванные травмами или заболеваниями, приводят к существенным затруднениям для пациента даже при выполнении простейших действий (при ходьбе, например). Бандаж для тазобедренного сустава помогает поддержать его функциональность и восстановиться после повреждений.
Процедура лечения суставов редко ограничивается медикаментами или одной операцией. Как правило, это комплекс мер, частью которого является ношение специального ортопедического устройства. Это и есть ортез на тазобедренный сустав.
В большинстве случаев, он представляет собой двухкомпонентную конструкцию: Верхняя часть закрепляется на теле (талии), подобно корсету, а вторая накладывается на ногу. Между ними имеется подвижное соединение, позволяющее сохранить нужную степень гибкости.
Фиксирует сустав в определённом положении или ограничивает его подвижность. Это не дает ему выйти за пределы безопасной амплитуды, что снимает риск осложнений или дополнительных повреждений.
Снимает нагрузку с сустава и некоторых мышц. Таким образом, поддерживается работоспособность ослабленного участка ноги, а также снижаются болевые ощущения.
Улучшает кровоснабжение в области наложения, что позволяет ускорить процессы заживления.
Бандаж на тазобедренный сустав рекомендуется к ношению при следующих обстоятельствах:
Получение травмы или перенесённое хирургическое вмешательство.
Заболевания суставов с поражением тазобедренного (артриты).
Нестабильная работа сустава (чрезмерная амплитуда движения).
Переломы в области шейки бедра.
Вывихи и растяжения.
Во время выполнения сложных физических упражнений или тяжёлой физической нагрузки в профилактических целях.
Существует два базовых типа бандажей для тазобедренного сустава:
Мягкий. Такие модели изготавливаются из полимерных или натуральных тканей, обладающих высокой эластичностью. Они призваны стабилизировать сустав и разгрузить его, без значительного ограничения подвижности. Легкие вариации используются для профилактики. Более плотные и жёсткие – для лечения относительно несложных травм и заболеваний.
Жёсткий. Обеспечивают полную фиксацию в области сустава. Используются при лечении сложных травм и переломов, когда необходимо максимально ограничить подвижность конечности.
В силу особенностей конструкции, в отдельную группу выделяют ортез тазобедренного сустава для ребёнка. Чаще всего его применяют при дисплазии, а также для устранения последствий травм.
В первую очередь, необходимо проконсультироваться с врачом. Затем, на основе имеющихся рекомендаций, просмотрите данный раздел нашего магазина. Здесь представлен большой выбор ортезов для тазобедренного сустава, среди которых легко найти подходящий вариант.
Что такое дисплазия у младенцев, как лечить?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Причем данная патология затрагивает не только суставные костно-хрящевые поверхности, но и близлежащие мышцы, связочный аппарат. А при некоторых заболеваниях дисплазия суставов сочетается с тяжелыми поражениями внутренних органов.
Диагностика
В роддоме педиатры должны тщательно осмотреть ребенка на предмет врожденной патологии тазобедренного сустава. Кроме того, за состоянием суставов малыша внимательно следит педиатр, наблюдающий его с момента рождения. В случае, если у врача возникают какие-либо подозрения, ребенка направляют на дополнительное обследование — УЗИ тазобедренных суставов или на консультацию к детскому ортопеду.
Плановое посещение детского ортопеда обязательно проводится в 1 месяц, а затем — в 3, 6 и 12 месяцев (или когда ребенок начнет ходить).
Ортопед проводит клинический осмотр и при необходимости направляет ребенка на ультразвуковое исследование (УЗИ) тазобедренных суставов. Это безвредный метод обследования, который однако не дает полной картины патологических изменений в суставе. В большей степени УЗИ подходит для скрининга, то есть обследования всех новорожденных на предмет патологии тазобедренных суставов (к сожалению, в нашей стране этот скрининг пока не практикуется). Кроме того, УЗИ может быть полезно в качестве контроля за эффективностью лечения.
При наличии дисплазии или подозрении на нее врач может назначить рентгеновское исследование тазобедренных суставов. Рентгенография позволяет объективно оценить состояние суставов.
Стремена для тазобедренного сустава

Стремена Павлика представляют собой ортопедическую конструкцию, которую разработал в 1946 году врач из Чехии Арнольд Павлик. До этого времени в медицине при дисплазии тазобедренных суставов использовалась разнообразная жесткая конструкция, которую малыши плохо переносили.
При этом подобные приспособления нередко приводили к асептическому некрозу головки бедренных костей. Между тем стремена являются более мягкой и удобной разработкой, они позволяют свободно двигаться в области тазобедренных суставов.
Стремена Павлика имеют определенное строение:
- Бандаж на грудь прикрепляется к телу ребенка при помощи специальных лямок, которые перекидываются через плечи.
- Бандажи крепятся на область голени.
- Штрипки, которые соединяют грудной бандаж и бандажи на голени. Две задние штрипки позволяют развести голень в сторону, две передние – согнуть ноги в коленном суставе.
Все элементы современной конструкции под названием стремена Павлика изготавливаются из мягких натуральных тканей.
Стремена надеваются без использования трусиков или шорт. Допускается использовать только одноразовые или марлевые детские подгузники. При этом смену подгузников можно проводить, не снимая стремена. Важно при этом не поднимать ребенка за ножки, а подкладывать руку под область ягодиц.
Для защиты кожи малыша под стремена надевается распашонка и легкие носочки до колен. На стремена можно надеть боди, которое застегивается в области промежности.
Распашонки меняются также без снимания ортопедического приспособления – плечевой ремешок расстегивается и одежда снимается через голову.
Дисплазия тазобедренного сустава у новорожденных
Почему развивается дисплазия тазобедренных суставов?

дисплазии тазобедренных суставов
остаются до конца не установленными. Ортопеды не могут объяснить, почему при равных условиях у одних детей развивается эта патология, а у других нет. Современная
выдвигает несколько версий.
1. Воздействие гормона релаксина.
Он выделяется в организме женщины непосредственно перед
Дисплазия бедер у детей: причины
- гормональный сбой у женщины, ожидающей ребенка;
- плохая экология;
- наследственный фактор;
- родовые травмы;
- ягодичное предлежание плода;
- очень крупный или очень маленький плод;
- гинекологические заболевания беременной женщины;
- маловодие;
- недостаток необходимых витаминов и минералов.

В основе развития данной патологии решающая роль принадлежит неправильному положению плода во время беременности. Как показывает статистика, чаще всего дисплазия тазобедренного сустава развивается при ягодичном предлежании с перекрещенными спереди ручками и ножками.
Подобное наблюдается обычно у девочек, особенно при левостороннем положении плода в утробе матери.
За счет принятия такого положения тела происходит смещение головок бедренных костей относительно полости сустава, из-за чего и развивается дисплазия тазобедренного сустава.
При длительном пребывании в таком положении хрящи костей не могут полноценно развиваться (так как для этого необходимо полное соответствие их).
К развитию заболевания могут привести различные факторы. Крупные суставы, в том числе тазобедренный, начинают закладываться и формироваться еще внутриутробно.
Если во время беременности происходят определенные нарушения, то это приводит к развитию анатомических аномалий в строении опорно-двигательного аппарата.
Признаки дисплазии тазобедренного сустава у ребенка
Симптомы ДТС (указанной аббревиатурой заболевание обозначается сокращенно) крайне вариативны.
Условно признаки патологии дифференцируются на косвенные и прямые. К последним относятся:
- Несимметричное расположение, различная глубина и неодинаковое количество складок на ножках ребенка. Для выявления аномалии следует осматривать малыша, лежащего на животе.
- Укорочение пораженной болезнью конечности (встречается при сформированном вывихе бедра). Определяется при сопоставлении высоты коленных суставов младенца.
- Симптом соскальзывания (щелчка, Маркса-Ортолани). Признак выявляется у лежащего на спине малыша; применяется до 21-дневного возраста ребенка. Осматривающий маленького пациента ортопед, охватив внутреннюю поверхность бедер новорожденного большими пальцами, осторожно отводит его ноги до 80º и более. При ДТС по ходу манипуляции caput femoris — головка затронутого недугом сустава — вправляется, а изменение сопровождается характерным щелчком. Возвращению конечности в первоначальное положение сопутствует обратный вывих.
- Ограничение угла при разведении бедер. Диагностика симптома проводится в 2 этапа. Вначале ноги ребенка сгибаются в коленях, тазобедренных суставах с образованием прямого угла, затем отводятся в стороны. О развитии ДТС свидетельствует отсутствие возможности полностью опустить конечности на поверхность пеленального стола.
Перечень косвенных признаков недуга включает кривошею, угнетение поискового либо сосательного рефлексов, деформацию стопы (косолапость), атрофию мышечных тканей на пораженной заболеванием стороне. Латентное течение болезни встречается редко.

Обнаружение одного или нескольких перечисленных симптомов — сигнал о необходимости безотлагательного обращения за консультацией в отделение ортопедии. Диагностировать заболевание и назначить адекватное лечение может только специалист клиники.
Виды шин
Шина Виленского изготавливается в трех размерах:
Патологии нижних конечностей, являющиеся следствием нарушений формирования костно-мышечной системы во внутриутробном и постнатальном периодах развития ребенка, диагностируются у 2-12% малышей. Врожденная неполноценность подвижных сочленений ног — излечимый недуг, для купирования которого задействуются массаж, физиотерапия, гипсование и ортопедические устройства. Мягкие и жесткие распорки при дисплазии тазобедренных суставов восстанавливают функциональность соединений, позволяют избежать осложнений болезни.
Признаки дисплазии тазобедренного сустава у ребенка
Симптомы ДТС (указанной аббревиатурой заболевание обозначается сокращенно) крайне вариативны.
Условно признаки патологии дифференцируются на косвенные и прямые. К последним относятся:
- Несимметричное расположение, различная глубина и неодинаковое количество складок на ножках ребенка. Для выявления аномалии следует осматривать малыша, лежащего на животе.
- Укорочение пораженной болезнью конечности (встречается при сформированном вывихе бедра). Определяется при сопоставлении высоты коленных суставов младенца.
- Симптом соскальзывания (щелчка, Маркса-Ортолани). Признак выявляется у лежащего на спине малыша; применяется до 21-дневного возраста ребенка. Осматривающий маленького пациента ортопед, охватив внутреннюю поверхность бедер новорожденного большими пальцами, осторожно отводит его ноги до 80º и более. При ДТС по ходу манипуляции caput femoris — головка затронутого недугом сустава — вправляется, а изменение сопровождается характерным щелчком. Возвращению конечности в первоначальное положение сопутствует обратный вывих.
- Ограничение угла при разведении бедер. Диагностика симптома проводится в 2 этапа. Вначале ноги ребенка сгибаются в коленях, тазобедренных суставах с образованием прямого угла, затем отводятся в стороны. О развитии ДТС свидетельствует отсутствие возможности полностью опустить конечности на поверхность пеленального стола.
Перечень косвенных признаков недуга включает кривошею, угнетение поискового либо сосательного рефлексов, деформацию стопы (косолапость), атрофию мышечных тканей на пораженной заболеванием стороне. Латентное течение болезни встречается редко.

Обнаружение одного или нескольких перечисленных симптомов — сигнал о необходимости безотлагательного обращения за консультацией в отделение ортопедии. Диагностировать заболевание и назначить адекватное лечение может только специалист клиники.
Виды дисплазии ТБС
Врачи дифференцируют недуг на несколько групп. В основе классификаций — степень развития и область локализации болезни.
С учетом зоны поражения, в которой прогрессирует дисплазия, выделяют:
- Ацетабулярную ДТС, нарушающую формирование вертлужной впадины. Измененный сегмент сустава отличается более плоской (в сравнении с нормально развивающимися структурами) формой, меньшим размером. Прогрессирование рассматриваемого вида заболевания вызывает изнашивание хрящей, растяжение капсулы подвижного соединения.
- Ротационный тип патологии. Дисплазия затрагивает конфигурацию прерывистых сочленений в горизонтальной проекции. При проведении обследования врач выявляет нарушения естественного положения головки бедренной кости.
- Эпифизарную ДТС, характеризующуюся окостенением хрящевых тканей. Отсутствие должной гибкости у соединительной структуры приводит к ограничению движений, деформациям ног.
В зависимости от области локализации болезнь также дифференцируется на право-, лево- , двухстороннюю.
Для указания тяжести заболевания ортопеды используют поэтапную систематизацию. Такая классификация выделяет 4 степени дисплазии; основные характеристики каждой приведены в таблице ниже.
| Стадии | Особенности |
| Нулевая — пограничное состояние, незрелость тканей сочленений | Неполноценность сустава при неизменной конфигурации. Выявляется путем задействования инструментальных методов обследования. |
| Первая — предвывих ТБС | Сопровождается растяжением капсулы прерывистого соединения. Характеризуется отсутствием болей, не влияет на активность ребенка. |
| Вторая — подвывих бедра | При осмотре диагностируется изменение положения головки самой большой трубчатой кости (смещение кверху, кнаружи) и напряженность связок. Присутствует симптом щелчка. |
| Третья — вывих соединения | Полное нарушение естественной конфигурации элемента. Головка ТБС сдвигается за пределы вертлужной впадины; часть хрящевого ободка последней загнута вовнутрь соединения. Связки напряжены. |
Чем раньше диагностировано заболевание, тем быстрее происходит выздоровление ребенка. Тяжелые стадии патологии купируются при помощи хирургического вмешательства и долгой — занимающей более года — терапии.
Основные методы лечения
Основная характеристика задействуемого лечения — комплексность используемых методов. В целях придания пораженным суставам естественной анатомической формы применяются ортопедические приспособления, варьирующийся перечень физиопроцедур и массаж.

При незрелости сочленений ребенка и для профилактики развития ДТС назначается широкое пеленание.
Алгоритм последнего из указанных способов лечения дисплазии тазобедренных соединений прост. Схема манипуляций состоит из 3 шагов:
- Двукратное складывание пеленки до получения треугольника. Сформированное указанным образом изделие помещается на столик прямым углом вниз. Поверх (по центру) накладывается 2 отрез ткани, свернутый узким прямоугольником.
- Пропускание полученного вышеуказанным способом валика между согнутых в коленях и разведенных на 90º ножек малыша, лежащего на пеленках.
- Фиксирование нижних конечностей свободными углами материала; подворачивание концов изделия под верхний край.
Правильное выполнение широкого пеленания позволяет установить нужное соотношение вертлужной впадины и caput femoris, пресечь возможное развитие болезни. Длительность терапии — от 30 суток до трех месяцев.
Допустимо ли использование в рассмотренном процессе иного количества отрезов ткани, является положительным. В жаркое время года рекомендуется ограничиться одним изделием; при повышенной активности ребенка — тремя.
Укрепляющий массаж — обязательный пункт схем лечения врожденного вывиха ТБС. Процедура должна проводиться только опытным специалистом.
Задействуемые манипуляции подразделяются на 2 группы:
- Подготовительные движения — скользящие (спиралевидные, прямолинейные) и поглаживающие касания, настраивающие малыша на интенсивные приемы воздействия в пораженных областях.
- Локальные растирания, затрагивающие заднюю поверхность бедер, поясницу, позвоночник, ягодицы, деформированный сустав.
Массаж при дисплазии тазобедренных сочленений также может включать упражнения, имитирующие передвижение на велосипеде, ползание, полет.

Длительность одной процедуры в среднем составляет 20-25 минут. Для достижения максимального эффекта врач назначает несколько (до 3) курсов лечения, состоящих из 10 и более сеансов. Промежуток между циклами равен 30 дням.
Запрещается использовать рассматриваемый вид манипуляций при выявлении у маленького пациента ОРВИ, грыжи, порока сердца, повышенной температуры тела.
Задействуемая физиотерапия улучшает трофику тканей и подвижность ТБС, снижает дискомфорт и купирует болевые ощущения.
Среди наиболее распространенных видов лечения:
- электрофорез, при выполнении которого пораженная область подвергается воздействию слабых импульсов электрического тока;
- парафинотерапия — прогревание суставов озокеритом либо искусственным воскоподобным веществом;
- магнитотерапия — метод, помогающий ускорить обменные процессы.
Перечень процедур, входящих в схему лечения, определяется врачом. Посещать сеансы без предварительной консультации со специалистом запрещено — они имеют ряд противопоказаний.
Ортопедические шины, используемые для купирования патологий тазобедренного сустава, являются специальными устройствами. Аппараты помогают фиксировать и удерживать в необходимом положении нижние конечности пациента на протяжении длительного периода. Конструкции варьируются по размерам, материалу изготовления и жесткости.
Вид применяемого приспособления и срок его ношения определяется ортопедом.
Изделие назначается малышу с 1 месяца после рождения. Состоит из лямок крепления (выполняются преимущественно из фланели), 2 полуколец и соединительной трубки, длина которой изменяется в пределах 12-23,5 см.

Характеризуется: обеспечением нужного угла разведения ножек ребенка в отсутствие ограничения активных фронтальных движений, минимальным количеством развивающихся осложнений (8%) по сравнению с другими устройствами. Имеет универсальный размер.
Надевать шину Кошля на младенца должен только врач. Применение изделия противопоказано при выявленных признаках невправимости бедра.
Приспособление, изготавливаемое из натуральных мягких тканей. Отличается отсутствием элементов жесткой фиксации.
В конструкцию входят:
- Бандажи для груди и области голени.
- Наплечные лямки.
- Штрипки — 2 задние и аналогичное количество передних. Первые помогают разводить ножки в стороны, вторые способствуют сгибанию конечностей в коленях.
Применение конструкции не предусматривает ношения шорт, трусиков, но допускают использование подгузников (марлевых либо одноразовых). Кожные покровы защищаются распашонками, носочками.
Размеры приспособлений варьируются в зависимости от возраста и роста пациента.
При смене памперсов снимать изделие не нужно; поднимать малыша в ходе манипуляций за нижние конечности запрещено.
Коррекция устройства проводится после УЗ-обследования, проводимого каждые 14 дней. Успешность лечения недуга, выявленного в первые 1,5 месяца жизни новорожденного, достигает 95%.

Неправильная эксплуатация приспособления вызывает прогрессирование деформации тазовых костей, параличи нервов плечевого пояса, поясничного сплетения, верхних конечностей. Развитие осложнений диагностируют с частотой в 12%.
Синонимы названия ортопедической конструкции — шина, бандаж, абдукционная подушка Фрейка.
Представляет собой валик для широкого (от 80º) разведения ног при согнутых в суставах коленях. Крепится на груди пациента с помощью лямок. Типоразмеры устройства варьируются.
Перинка назначается для купирования ДТС I, II степени детям в возрасте 1-9 месяцев. Изделие неэффективно в лечении вывихов.
Относительно низкая (до 15%) частота развития осложнений у малышей, в терапии которых применялась перинка, обусловлена умеренной жесткостью приспособления.
Носить бандаж Фрейка необходимо 12-18 часов в сутки.
Шина, назначаемая при дисплазии тазобедренных суставов для ребенка от момента рождения до 1 года и старше. Состоит из 2 кожаных манжет, фиксируемых на нижней части голени шнуровкой, и металлической раздвижной штанги, оснащенной по центру винтом.
Требующийся угол разведения бедер достигается путем изменения размеров распорки.

Устройство выпускается в 3 вариантах:
- малом (с минимальной длиной штанги в 16 см, максимальной — в 23);
- среднем (210-330 миллиметров)
- большом (295-495 мм).
Курс терапии не прерывается; снимают изделие только при купании.
Одна из модификаций конструкции — шина ЦИТО. Функции приспособления Виленского и стремян Павлика совмещают распорки Тюбингера.
Малоиспользуемый аппарат, отличающийся существенным перечнем недостатков. Значительно ограничивает ребенка в движениях, не относится к категории бюджетных.
Состоит из следующих частей:
- кроватки под спинку;
- верхнего элемента, располагаемого на животе;
- боковых звеньев для фиксирования бедра, голени.
Выпускается в четырех типоразмерах; материал изготовления — полиэтилен.
Рассматриваемая шина при дисплазии назначается в схемах терапии пациентов, не достигших возраста 3 лет.

Средняя протяженность использования наиболее востребованных приспособлений — 6 месяцев. Точные сроки ношения ортезов зависят от степени выраженности дисплазии и возраста начала лечения. В идеале коррекция должна быть начата как можно раньше — сразу же после установки диагноза. Это улучшает прогноз и сокращает сроки использования фиксирующих приспособлений. Для решения вопроса о продолжении или завершении лечения выполняют контрольные рентгеновские снимки или УЗИ суставов для определения ацетабулярного угла (наклона вертлужной впадины, по которому оценивается степень дисплазии). Среднюю длительность применения различных ортезов можно уточнить в нижеследующей таблице.
| Наименование | Срок задействования (мес.) |
| Ортопедическая конструкция Кошля | 4-9 |
| Стремена Павлика | 3-4 |
| Перинка Фрейка | 1,5-2,5. |
| Шина Виленского | 4-6 |
При регрессе лечения возможна замена неэффективного аппарата на другое изделие.
Профессор А. Лоренц — австрийский ортопед, впервые применивший в терапии дисплазии суставов методику закрытого вправления вывиха ТБС с дальнейшей фиксацией ноги гипсовой повязкой.
Технология, поначалу признанная лучшим способом купирования недуга, при подробном исследовании разочаровала врачей.
Согласно статистике, стабилизация сочленений достигалась менее чем в четверти случаев. У большинства пациентов задействуемая тактика лечения вызывала:
- ишемию;
- дистрофию, атрофию мышц;;
- развитие дегенеративных процессов;
- повреждение тканей.;
Последнее из осложнений возникало в момент придания соединению правильного положения.
В ходе усовершенствования методики наряду с гипсом при дисплазии суставов стали применять ортопедические шины. Такое решение резко повысило эффективность терапии и минимизировало ее негативное влияние на здоровье больного.

Сегодня тактика купирования ДТС по Лоренцу, длящаяся от 1 до 6 мес., включает вправление бедра, фиксирование ног в одной из трех нижеперечисленных позиций при помощи ортезов, наложение повязки.
В перечне стационарных положений тела, предложенных профессором — 3 варианта:
- Поза лягушки — сгибание до образования угла в 90º ТБС и коленных сочленений, разведение конечностей с максимальным приближением к плоскости медицинского стола, находящегося под ребенком.
- Альтернативный способ, отличающийся от предыдущего расстоянием между условными лучами полученной при выполнении позиции фигуры. Проводится в 2 этапа. Вначале врач сгибает больному подвижные соединения на уровне от девяноста до 180º, затем отводит ноги на необходимую ширину.
- Положение III — разведение в стороны прямых конечностей.
Важность использования гипса при ДТС переоценить нельзя: запущенные, поздно диагностируемые, сложные случаи патологии пресекаются только при помощи методики Лоренца.
Различия тактик лечения дисплазии у грудничков и детей старшего возраста
Терапия заболеваний, выявленных у малышей до года, включает ношение шин, использование упражнений ЛФК, задействование услуг массажиста и физиотерапевта.
При несвоевременном выявлении аномалия активно прогрессирует; для купирования болезни требуются более сложные методы — гипсование, хирургическое вмешательство.

К последнему из перечисленных способов относится:
- Закрытая редукция. Техника операции заключается в принудительном возвращении головки бедра в естественное положение. Стабилизация элементов достигается при помощи гипсовых повязок.
- Тенотомия — удлинение концевых структур поперечно-полосатых мышц.
- Ротационная остеотомия. Осуществляется в несколько этапов. Среди них — обнажение костного сегмента, разрушение бедра, изменение позиции структур сустава до нужной конфигурации с дальнейшим закреплением металлическими пластинами.
- Открытая редукция — перемещение caput femoris с одновременным удлинением, разделением сухожилий.
- Остеотомия таза, или реконструкция затронутой патологией вертлужной впадины.
Длительное ограничение подвижности в старшем возрасте может сопровождаться нарушением психоэмоционального состояния пациента, развитием осложнений.
ДТС, выявленная у ребенка — не приговор. Своевременное проведение лечения и выполнение всех врачебных рекомендаций в реабилитационный период позволяют достичь полного выздоровления пациента.
Читайте также:





