Ортопед лечение деформации стопы
Деформация стопы — это искривление подошвы, изменяет анатомическую форму. Бывают врожденными или приобретаются в течение жизни. Без терапевтического вмешательства патология мешает нормальному функционированию конечностей, приводит к развитию проблем с опорно-двигательным аппаратом. Существуют разнообразные виды лечения деформации стопы. Чтобы подобрать эффективную методику, нужно разобраться с особенностями каждой.

Схожесть в лечении разных видов деформации стоп
В современной медицине различают несколько видов деформации:
- плоскостопие – продольное и поперечное;
- косолапость;
- вальгусная деформация;
- плосковальгусная деформация;
- артрозы голеностопного сустава;
- варусная деформация;
- полая стопа – аномально высокий свод;
- молоткообразные пальцы (часто наблюдается при ДЦП).
Независимо от разновидности искривления, применяются общие методы лечения. Входит лечебный массаж, ЛФК, прием препаратов, ношение специальных фиксаторов, физиотерапия (лазер и т.п.), ношение ортопедической обуви или стелек. В тяжелых случаях, при выраженных деформациях, мешающих нормальному передвижению человека, применяется хирургия. Практически для всех типов искривлений характерно использование медикаментозного лечения – прием кортикостероидов, противовоспалительных средств. Для облегчения болезненности используют мази, гели и растворы, обладающие анальгезирующими свойствами.
Методы лечения деформации
Варианты лечения связаны со степенями тяжести заболевания, возрастом, индивидуальными особенностями пациента. В большинстве случаев, терапия представляет собой комплекс консервативных и радикальных мероприятий, наиболее сложное – хирургическое вмешательство.

Операция при деформации стопы подразумевает индивидуальный подход к каждому конкретному случаю. Во внимание принимают вид, стадию, на которой находится заболевание.
При вальгусных деформациях удаляют верхнюю часть сустава плюсневой кости. Кости крепятся специальной проволокой, шурупами. Существуют малоинвазивные операционные методы по устранению косточки на ноге. Операцию проводят без разрезов, при помощи проколов. Внутрь сустава внедряются специальные винты (штифты, минипластины, саморезы), выравнивают костные искривления. Процедура позволяет избежать масштабного повреждения мягких тканей, сокращает реабилитационный период.
При плоскостопии хирургическое вмешательство подразумевает полную реконструкцию подошвы. Ранее операция проводилась путем пластической коррекции сухожилий. В настоящее время используется менее инвазивный метод — внедрение титанового имплантата в подтаранный синус через минимальный разрез.
Лечение косолапости происходит двумя хирургическими методами. Первый – способ Зацепина, подразумевает удаление медиальной связки, коррекции пяточного и большеберцового сухожилия. Второй заключается в смещении расположения большеберцовой мышцы в сторону медиального края кубовидной кости. После проведения хирургии положение фиксируется при помощи шины и гипсовой повязки.
Ортопедическая коррекция деформации производится при помощи специальных приспособлений. Фиксируют конечность в необходимом положении. Используются как составляющие компоненты лечения, применяются в реабилитационный период.
Корректирующие средства используют при заболеваниях в ортопедии для лечения деформации стоп:
- Брейсы. Устройство являет собой ботинки, закрепленные на прочной планке с отверстиями. Конструкция применяется для лечения детской косолапости.
- Ортезы – сложная конструкция, предназначенная для прочной фиксации стопы, голеностопного сустава и голени. Внешне напоминает высокий носок с множеством ремней, регулирующих плотность фиксации. Снимать ортез разрешено только для купания.
- Бандаж – фиксирующее приспособление из прочного материала. Крепится на ноге при помощи специальных застежек. Обычно бандажи оснащены мягкими гелевыми или силиконовыми вкладками, предотвращающими трение бандажа о кожный покров.
- Тутор – конструкция, внешне напоминающая ортез, отличается плотностью фиксации. Выполнен из прочного многослойного материала, позволяет коже дышать.
- Шина ортопедическая – конструкция для лечения вальгусной деформации. Представляет собой крепление, соединяет большой палец и поперечный свод. При ношении выравнивается поврежденный сустав, устраняется боль.
- Бурсопротектор – силиконовая накладка на большой палец. Используется в качестве фиксатора при воспалениях бурс, актуально применение для коррекции вальгусной шишки.
- Ортопедическая обувь – универсальное средство профилактики и лечения большинства патологий стопы. Обувь разрабатывается с учетом анатомически правильного положения подошвы. Ношение рекомендуется при плоскостопии, вальгусе и варусе.
- Ортопедические стельки – приспособление для коррекции и профилактики искривлений подошвы. Стельки можно делают обувь более удобной, препятствуют развитию патологий, исправляют существующую деформацию. Можно совмещать с практически любой обувью для ежедневного ношения.
- Гипсовая повязка считается наиболее надежным методом фиксации конечности при различных повреждениях костей. Применяют в ортопедии и травматологии. Длительность ношение гипса напрямую зависит от возраста пациента и степени тяжести повреждения.

Выполнение упражнений — основная составляющая успешного исправления патологий. Методику выполнения терапевтической гимнастики разрабатывает ортопед. Существуют упражнения, которые подходят для большинства нарушений.
Собрать пальцами ноги косынку от одного края к другому.
Достичь положительного результата можно, используя специальные тренажеры. Относятся специальные коврики с рельефной поверхностью, мячики с шипами, колесики. После занятий с приспособлениями стимулируется кровоток и работа мышц. Устраняется нагрузка, исчезает болезненность.
Большое внимание уделяется массажу. Актуально применение в детском возрасте. Правильно выполненный массаж – эффективное средство для лечения опорно-двигательного аппарата.
Народная медицина советует лечить искривления в домашних условиях компрессами и примочками. Наиболее популярное средство, которое подходит в терапии вальгуса и плоскостопия – йод. 10 капель смешивают в равных пропорциях с лимонным соком. В раствор добавляют 2 таблетки измельченной ацетилсалициловой кислоты. Смешивают до получения однородной кашицы. Смесь наносят на подошву и проблемные участки, укутывают теплой материей. Курс лечения – не более 3 дней. Народные знахари говорят о пользе хождения по утренней росе, песчаному берегу и каменистым дорогам.
Когда убирают шуруп после операции
Устранение шурупов, штифтов или титановых пластин происходит после полного восстановления оперируемого участка. Процесс выздоровления индивидуален. Зависит от глубины повреждения, метода операции, возраста человека.
В среднем, извлечение металлических конструкций происходит во временном промежутке от 2 месяцев до 1 года, при условии нормального заживления.
В некоторых случаях врач, наблюдающий пациента, порекомендует не убирать шурупы. Происходит такое по нескольким причинам. Иногда металлические элементы врастают в кость, дальнейшее извлечение несет опасность. Повторную операцию проводят под наркозом (местным, общим или эпидуральным). Наркоз угнетает работу всего организма, может повлечь за собой осложнения. Если шурупы не мешают человеку в повседневной жизни и функционировании конечности, от лишней операции предпочтительнее отказаться.
Лучше извлечь шуруп после операции по коррекции стопы если:
- конечность отекает;
- наблюдается болезненность оперируемой области;
- саморезы мешают при ходьбе;
- операция проводится ребенку.
Возможные осложнения
Деформация ступни – серьезное патологическое состояние, требует лечения. При отсутствии вмешательства, симптомы болезни прогрессируют и усугубляются. Развиваются осложнения, одно из которых – инвалидность. Кривизна подошвы приводит к искривлению всего опорно-двигательного аппарата, нарушению работы организма. Люди сталкиваются с артрозом, артритом, сколиозом, остеохондрозом, неврологическими расстройствами.
Искривление ног – болезнь, нельзя игнорировать. Своевременная диагностика заболевания позволит начать актуальное лечение на ранней стадии, повысит вероятность полного исцеления.
- Главная
- Болезни
Под деформацией стопы понимают патологическое изменение структуры и вида стопы, которое может быть обусловлено проблемами с сухожилиями, связками или костями.
У человека с подобной патологией нарушается опора, изменяется осанка и походка, увеличивается нагрузка на позвоночник, а также кости, связки и суставы. Своевременная диагностика и лечение помогают избежать тяжелых последствий для здоровья, в том числе, инвалидности.
Они могут быть следующие:
- Пороки внутриутробного развития.
- Заболевания: дегенеративный артроз, тендинит ахиллова сухожилия или прочие.
- Травмы нижних конечностей (падения с высоты, удары тяжелыми предметами, прямые удары и прочее).
- Образ жизни. Регулярное ношение обуви на каблуках часто становится провоцирующим фактором, приводящим к развитию такой проблемы, как деформация стопы. К этой же группе причин относят тяжелые физические нагрузки, а также занятия некоторыми видами спорта.
- Большой объем лишнего веса.
Плоскостопие![]()
Проблема может носить врожденный или приобретенный характер. Во втором случае причинами плоскостопия становятся: рахит, травма, регулярная перегрузка области поражения или прочее. При такой патологии происходит опущение поперечного и/или продольного свода стопы, который в нормальном состоянии поддерживается мышцами, костями и связками. Выделяют три степени заболевания: первая проходит практически бессимптомно (дискомфорт возникает лишь после длительной ходьбы), на третьей нарушается осанка и походка, а передвижение сопровождается постоянной болезненностью.
Косолапость![]()
Проблема может быть врожденной, либо проявиться после травм, на фоне неврологических заболеваний или плоскостопия. Основные признаки: сгибание стопы с одновременным ее поворотом внутрь, а также дисфункция в суставе, следствием которой является приведение переднего отдела стопы. На начальной стадии у пациента лишь меняется походка, со временем могут деформироваться и коленные суставы.
Полая стопа![]()
При такой деформации выражено увеличение высоты продольного свода. При дефекте пятка сильно поворачивается внутрь. На запущенных стадиях с поверхностью соприкасается только пятка и головки плюсневых костей, а средняя часть стопы — нет. При такой проблеме возникает сильная болезненность ног, из-за неправильно распределяемой нагрузки часто возникают непроходящие мозоли.
Деформация Тейлора![]()
Вальгусная деформация первого пальца![]()
Молоткообразные пальцы![]()
При такой патологии пальцы кажутся слегка согнутыми — происходит это вследствие того, что фаланги располагаются под разными углами друг к другу. Причинами молоткообразных пальцев могут стать травмы, суставные болезни, ожирение, воспалительные процессы в мягких тканях и прочее.
Перечисленные виды деформаций относятся к самым распространенным, но встречаются и более редкие: пяточная стопа (стойкое тыльное сгибание кверху), конская стопа (стойкое подошвенное сгибание книзу), а также пр.
Лечение деформаций находится в компетенции врача-ортопеда. При необходимости пациента направляют к хирургу и/или травматологу.
Популярные меры коррекции:
- массаж;
- физиолечение. Его задача: улучшить кровообращение, купировать болезненность, снять воспалительный процесс;
- ЛФК;
- регулярное ношение специальных корректоров (стелек, накладок, шин и пр.);
- использование ортопедической обуви;
- редрессация (принудительное возвращение стопы в ее исходное положение с последующим наложением специальных повязок).
Хирургический метод решения проблемы применяется лишь в самых запущенных случаях. Операции могут проводиться на мягких тканях стопы, на костях, либо на обеих областях одновременно.
Профилактика должна быть начата еще в детском возрасте, поэтому каждый родитель должен знать, как ее проводить.
Такие меры включают:
- ношение правильно подобранной обуви (в размер, не тесной, не узкой и пр.);
- упражнения, укрепляющие мышцы, удерживающие свод стопы;
- использование орто-стелек;
- формирование правильной походки;
- борьбы с лишним весом, гиподинамией;
- своевременное лечение травм и воспалительных заболеваний;
- включение в жизнь адекватной физической нагрузки;
- исключение чрезмерной и длительной перенагрузки стоп.
Как правило, эти меры дают отличный результат.
Многие виды деформации стопы носят необратимый характер, а это значит, что с болью и дискомфортом человеку приходится жить долгие годы. В редких случаях подобные заболевания могут привести к инвалидности. Адекватные меры профилактики и своевременное обращение к ортопеду позволяет избежать таких проблем в 90% случаев.
Плосковальгусная деформация – это распространенное ортопедическое заболевание ступни, при котором высота сводов снижается, а ось стопы искривляется.
Характеризуется вальгусным положеним заднего отдела ступни, абдукционно-пронационным положением переднего отдела при уменьшении высоты продольного свода стопы.
Ротация таранной кости в горизонтальной и сагиттальной (при тяжелой степени до 90 градусов) плоскостях является центральным звеном в развитии этой патологии. Стопа приобретает характерную форму: пятка и пальцы смотрят наружу, а средний отдел стопы опущен вниз. Частота этой патологии составляет от 15% до 58% среди взрослого населения.
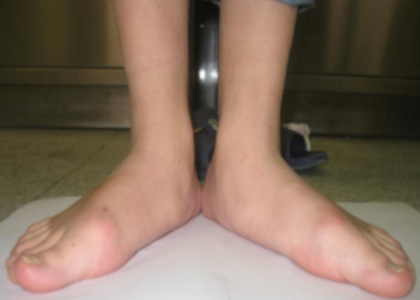
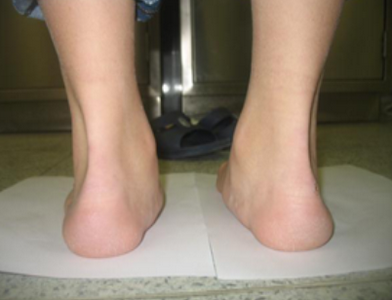
Причины плоско-вальгусной деформации стоп
- Врожденные факторы (генетическая предрасположенность к деформациям ступни, слабость соединительной ткани и сухожильно-мышечного аппарата);
- Травматические (переломы костей стопы заднего и среднего отдела, лодыжек);
- Последствия полиомиелита, заболевания нервов и мышц;
- Рахитическая деформация костей, остеопороз;
- Чрезмерная нагрузка на нижние конечности, стоящая работа, тяжелый физический труд и длительная ходьба;
- Избыточный вес, ожирение;
- Ношение неудобной, неправильно подобранной обуви;
- Аномалии развития: добавочные кости, нарушения оссификации (остеохондропатии);
- Эндокринные заболевания.
Симптомы данной деформации
- Боль в заднем отделе ступни;
- Локальная боль при ношении обуви;
- Диффузная, ноющая боль в конце дня;
- Затруднения при подборе и ношении обуви;
- Отечность в области лодыжек;
- Опущение продольного свода стопы, заметное опущение, выстояние ладьевидной кости;
- Добавочная сесамовидная кость в области ладьевидной.
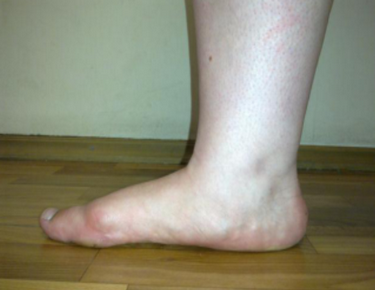
- Ротация голени медиально;
- Симптом Беллера (болезненность по медиальному краю коленного сустава);
- Развитие гонартроза, артроза в голеностопном суставе, суставах ступни.
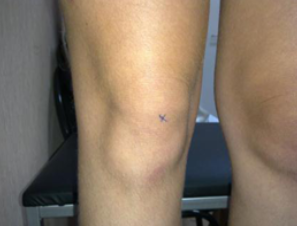
смещение надколенника внутри при ротации голени
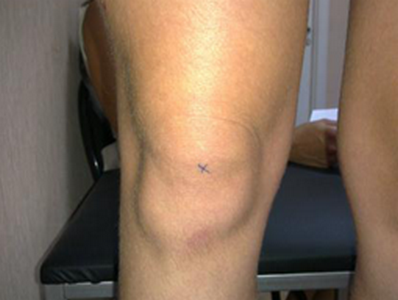
правильное положение надколенника, ротация голени устранена
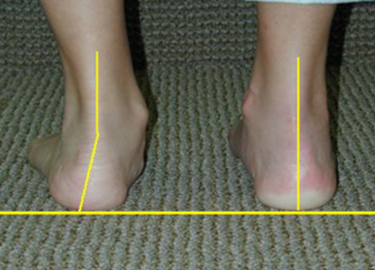
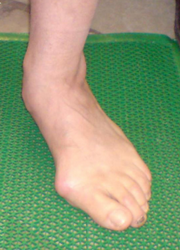
Диагностика
- Клиническое исследование, жалобы пациента, анамнез заболевания – осмотр ортопеда.
- Рентгенологическое исследование.
- Плантография – отпетачок стопы, который может обнаружить плоскостопие, зоны наибольшей нагрузки.
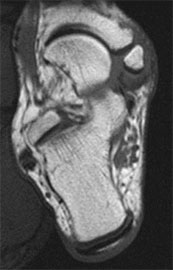
- Другие методы инструментальной диагностики – МРТ, КТ.
Лечение
- выбор рациональной обуви, ношение ортопедической обуви.
- избегать больших нагрузок на ступню, длительной ходьбы.
- ношение ортопедических стелек.
- физиотерапевтические процедуры.
- массаж, лечебная физкультура.
- таблетки, мази и инъекции препаратов НПВС.
При игнорировании вопроса лечения деформация может прогрессировать, могут появиться другие деформации ступни, разные осложнения:
При выборе метода хирургического лечения учитываются:
- Степень дисфункции сухожилия задней большеберцовой мышцы (СЗББМ).
- Эластичность стопы ( деформации ) .
- Рентгенологическая характеристика продольного плоскостопия.
- Наличие артроза суставов среднего и заднего отдела стопы.
При обратимой эластичной плосковальгусной деформации выполняется подтаранный артроэрез ( I степень).
Суть операции заключается в установке имплантата в таранный синус, который ограничивает амплитуду движений в подтаранном суставе. Сочетается с тендопластикой, при необходимости с ахиллопластикой.
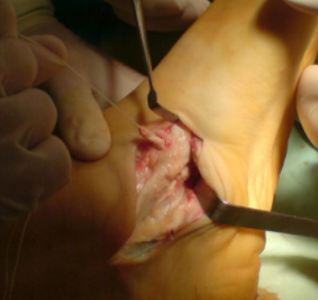
Когда имеется добавочная о s tibiale externum , выполняется операция Киднера (артроэрез, удаление о s tibiale externum , фиксация сухожилия к ладьевидной кости).
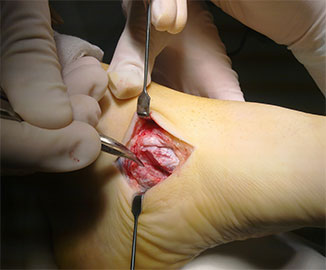
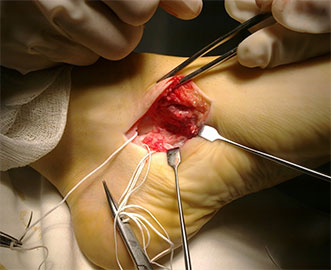
При эластичной плосковальгусной деформации выполняется пересадка сухожилия длинного сгибателя пальцев на ладьевидную кости с подтаранным артроэрезом (II степень).
При неэластичной плосковальгусной деформации c артрозами в тарзальных суставах, выполняется артроэрез совместно с артродезом таранно-ладьевидного и медиального клино-ладьевидного суставов.
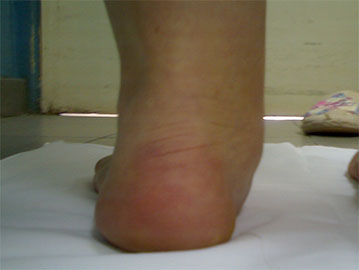
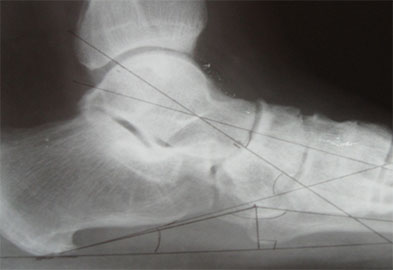
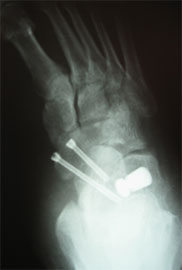
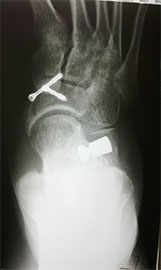
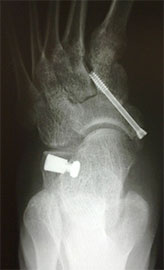
В некоторых случаях выполняется остеотомия пяточной кости.
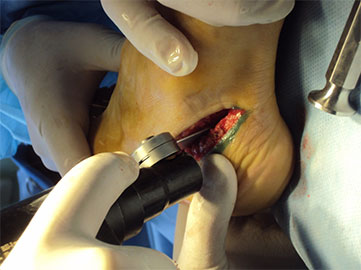
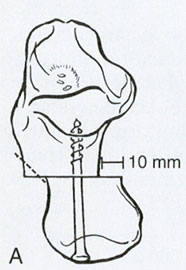
При ригидной, выраженной плосковальгусной деформации, выполняется тройной артродез, проксимальная клиновидная низводящая остеотомия I плюсневой кости.
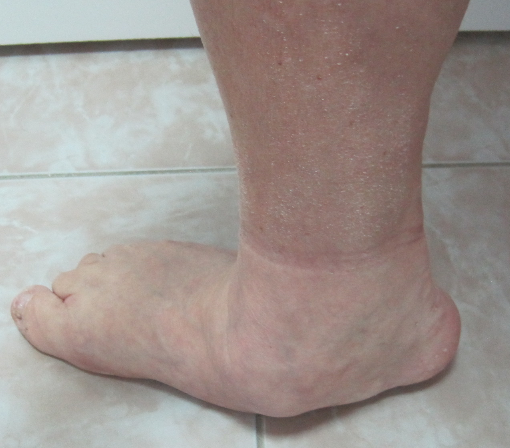
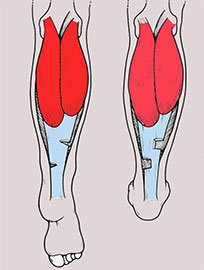
Большинства пациентов имеют ограничение тыльного сгибания в голеностопном суставе. В таких случаях проводится операция на ахилловом сухожилии.
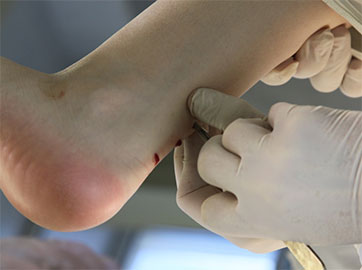
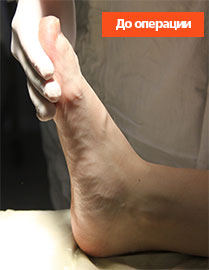
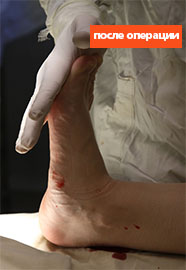
Клинический пример №1
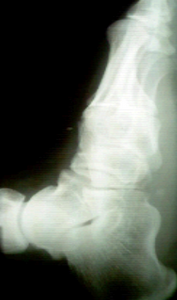
Пациентка Б., 22 года, с диагнозом: эластичная гипермобильная левая стопа.
Пациентке выполнен изолированно подтаранный артроэрез левой стопы. 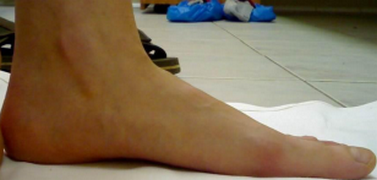
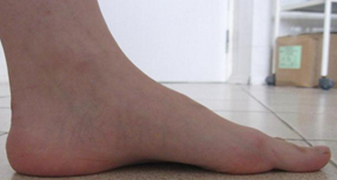
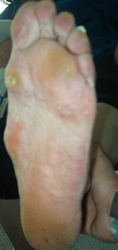
Эластичная уплощенная стопа до и после операции
Клинический пример №2
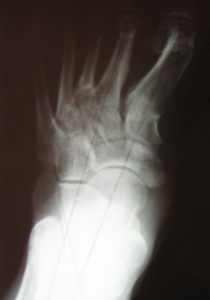
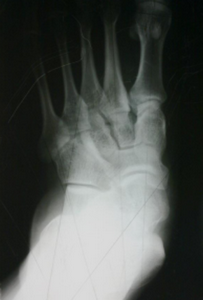
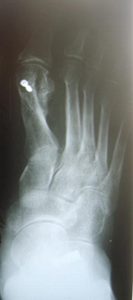
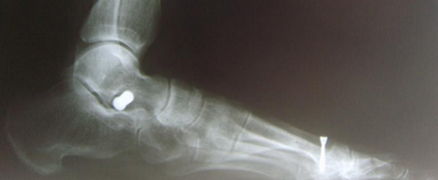
Стопа пациентка Г., 55 лет с диагнозом: эластичная гиперпронированная стопа с вальгусным отклонением первого пальца.
Пациентке выполнен подтаранный артроэрез левой, пластика СЗББМ с укорочением, шевронная остеотомия I плюсневой кости.
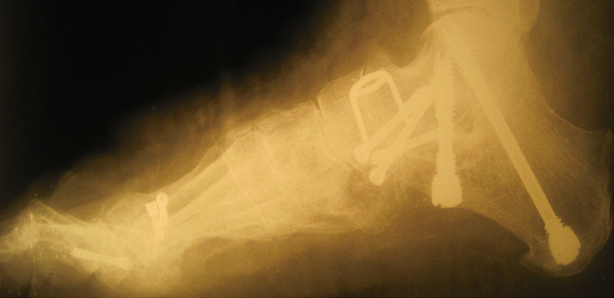
Внешний вид стопы рентгенограммы пациентки Г. до операции:
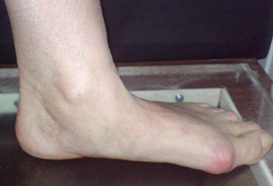
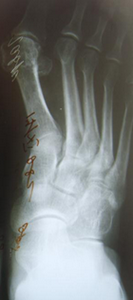
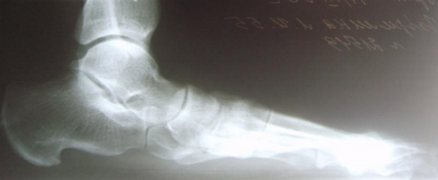
Внешний вид стопы рентгенограммы пациентки Г. после операции: 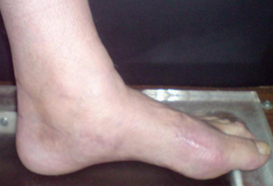
При первых симптомах плоско-вальгусной деформации необходимо немедленно обратиться к ортопеду. Данная деформация стоп успешно лечится. При своевременном обращении за медицинской помощью можно обойтись консервативными методами лечения, либо операциями на сухожилиях.
Мы поможем Вам избавится от этого недуга при любой стадии заболевания. Не теряйте время, обращайтесь к нам.
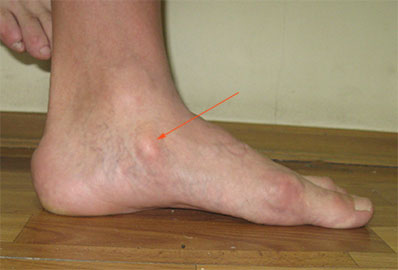
Халюс вальгус (Hallux Valgus) или вальгусная деформация стопы у взрослых — отклонение первого пальца на ноге относительно других вовнутрь. Тогда как сустав у основания пальца увеличивается и воспаляется, начинает выпирать наружу. Образовавшаяся вальгусная деформация стопы у взрослых, шишка на ноге — одна из распространенных жалоб на сегодняшний день среди пациентов хирургов и ортопедов.
Обладателя шишки тревожит не только боль, но и сильный дискомфорт. Проблематичным становится подбор обуви. Поэтому вопрос — почему на ноге появилась шишка вызывает беспокойство. Так и лечение вальгусной деформации большого пальца без операции для многих актуален.
Лечение по народным рецептам приносит небольшое облегчение. Кремы, мази для этого могут снять боль ненадолго. Но ощутимого результата вы добьетесь при помощи ортопедических приспособлений.
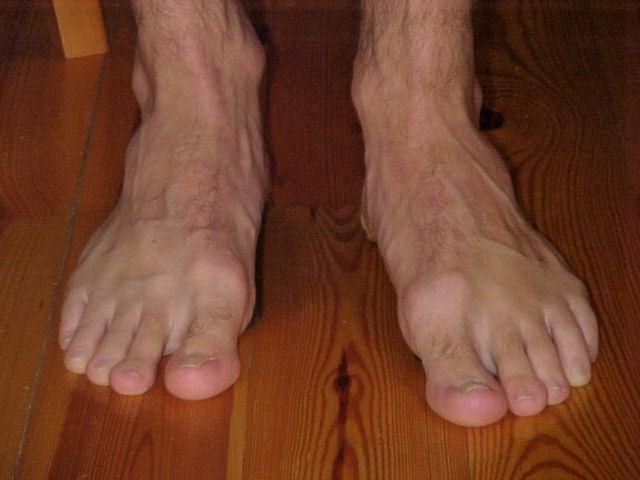
Болит косточка на большом пальце причины
Помимо распространенного продольного плоскостопия стопы, существует поперечное плоскостопие. Оно чаще всего и служит причиной изменения формы у большого пальца, вырастанию шишки. Косточки на ноге начинают беспокоить не сразу. Но по мере прогрессирования деформации.
Данный дефект называют — вальгусная деформация стопы или Халлюс вальгус. Провисание поперечного свода стопы мы не можем заметить, как продольное плоскостопие. Пока оно не начнет себя проявлять искривлением пальцев, шишкой большого пальца.
Также появляются боли чуть выше пальцев по подошве ноги у основания плюсневой кости стопы (так называемые натоптыши). Дело в том, что мышечная тетива постепенно ослабевает, свод стопы опускается. Амортизация стопы слабеет. Поэтому стопа как будто ищет дополнительные точки опоры и пальцы искривляются.
Поэтому первый палец отклоняется во внешнюю сторону, второй и третий пальцы приподнимаются в суставах. Таким образом распределяя нагрузку на стопу. То есть становятся молоткообразными или когтеобразными.
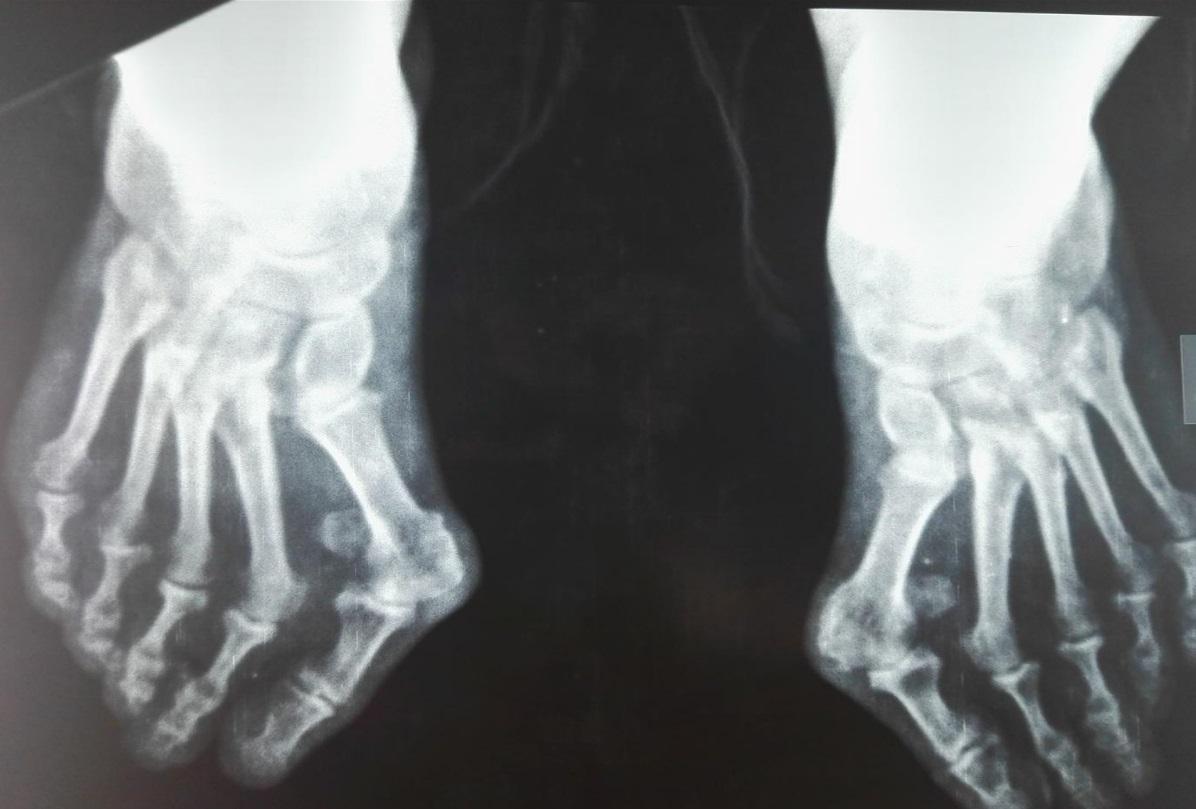
Боли в пальцах ног — это не только следствие поперечного плоскостопие. Но также могут провоцировать неприятные ощущения и обменные нарушения. В таком случае может диагностироваться подагра. Большой палец при подагре опухает и болит нестерпимо.
Вальгусная деформация стопы
Так почему же возникает данная проблема со стопой:
▣ Наследственность. Если ваши родственники страдали от косточки на ноге, то высока вероятность, что она будет и у вас.
▣ Неудачный подбор обуви либо высокий каблук. Слишком узкие туфли сдавливают кости стопы и пальцев. При высоком каблуке нагрузка перераспределяется на передний отдел стопы — плюсневые кости. Что противоречит анатомически правильной установке ноги.
▣ Особенности строения соединительной ткани. Это определяет повышенную подвижность суставов. Что постепенно ведет к их деформации.
▣ Лишний вес способствует большой нагрузке на ноги, страдают все суставы. Значит риск вальгусной деформации или шишки высок.
Как избавиться от вальгуса в домашних условиях
К сожалению, огромное количество людей, не смотря на обилие информации, до сих пор находится в заблуждении относительно причины вырастания косточки около первого пальца. Лечения халюс вальгуса стоп подразумевает несколько способов.
Шишка — это не нарост около пальца, который пытаются свести. Она не отпадет при лечении народными средствами. Это отклонение одной кости в суставе фаланги пальца относительно другой. Исправить, лечить вальгусную деформацию может только ортопед или хирург.
После операции носят специальную обувь — ботинок Барука.

Специальная обувь с разгрузкой переднего отдела облегчит реабилитацию после операции. Опоры при ходьбе на область пальцев в такой обуви не происходит. Поэтому восстановление после операции происходит быстро.
Примочки, натирания, мази, травы и прочее просто снимут воспаление с шишки и уменьшат боль. Этого бывает достаточно для тех, кто страдает от болевых ощущений. Ведь приходится ограничивать передвижение.
Однако в размере вальгусная шишка не уменьшится от втираний. Домашними средствами можно снять воспаление сустава и боль. Но исправить искривление пальцев можно только используя ортопедические приспособления.
Поэтому начинать следует с ортопедического лечения. Ведь с операцией можно повременить.
Стопы без нужных супинаторов и стелек подвергаются неправильной нагрузке.Но с помощью ортопедических изделий вы сможете приостановить вальгусную деформацию пальцев. Шишка уменьшится и со временем совсем пропадёт. Благодаря фиксаторам можно добиться правильного положения большого пальца ноги.
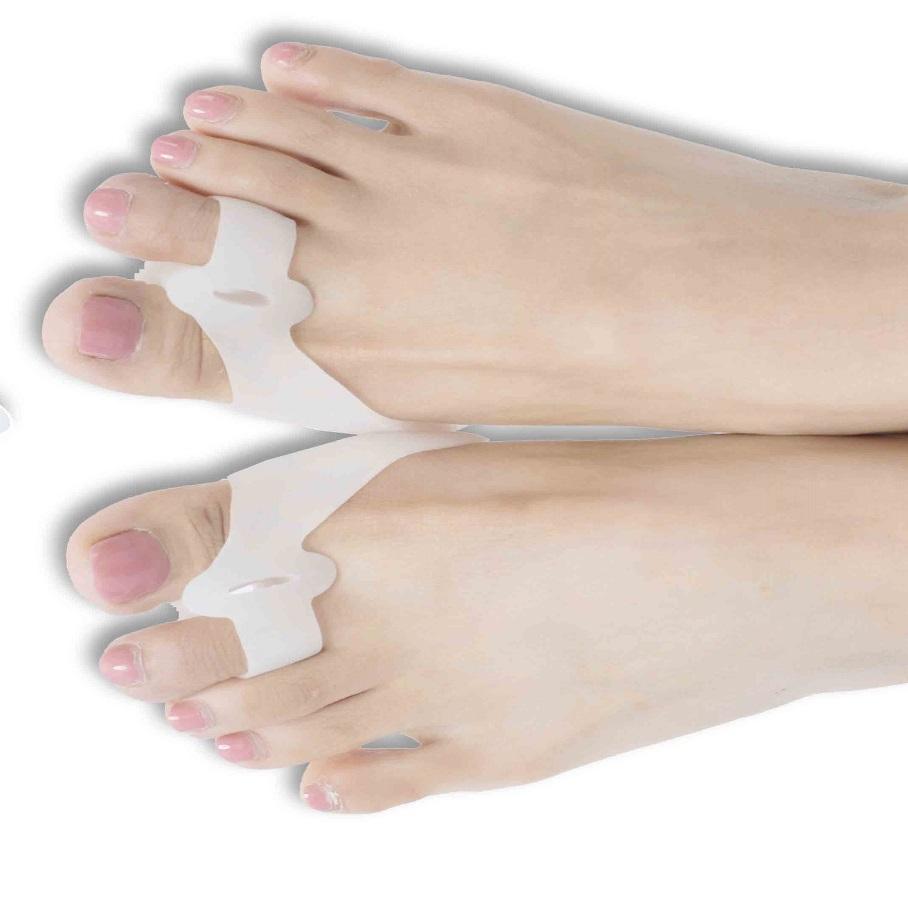
Лучше использовать несколько изделий, чтобы лечение было последовательным. Какие лучше подобрать приспособления для лечения шишки у большого пальца на ранних стадиях.
■ Корригирующий бандаж на палец
■ Силиконовые вставки между пальцами
■ Бурсопротектор с вставкой
▩ Обратитесь к ортопеду. Следуйте советам специалистов, чтобы приостановить деформацию. Чем быстрее вы сделаете это, тем в более полной мере приостановите проблему.
▩ Желательно проверить ноги на падометре или плантоскопе. Возможно обнаружится комбинированное плоскостопие. А может и незначительная разница в длине ног. Что тоже ведет к разного рода патологиям стоп.

▩ Надевайте на ночь отводящий ортез или корригирующее приспособление. 6 месяцев минимум каждую ночь вы должны спать в нём.
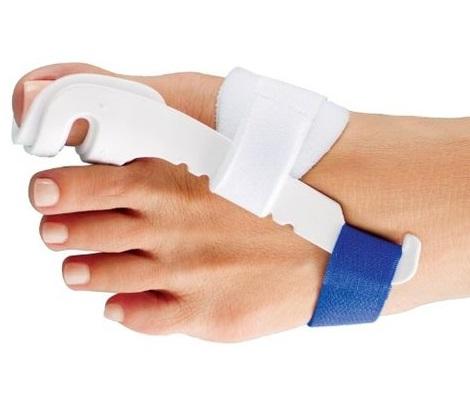
В половине случаев деформация приостановиться, если она сильная. Либо исправиться до прежнего нормального положения, если средняя. Но результата быстрого ждать не стоит.
Вставая ночью, снимайте приспособление, иначе можете поскользнуться и сломать его. Возможны болевые ощущения, так что можете смазать шишку любым кремом для суставов.
▩ Закрепим результат ночной коррекции дневным приспособлением. Это вставка чаще силиконовая между 1-м и вторым пальцем ноги. Вставленная, она препятствует обратному неверному отклонению пальца. Дискомфорта скорее всего не доставит. Материал для вставки используется мягкий.
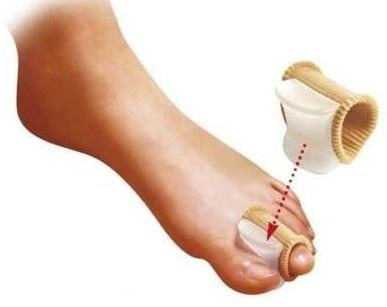
Ошибочно надеется, что только дневная межпальцевая вставка исправит шишку. Этого, к сожалению, недостаточно. Только комплексное использование всех изделий поможет убрать деформацию.
◩ Также всегда носите ортопедические стельки. Определить подходящую вам поможет специалист ортопедического салона или врач. Назначена может быть универсальная каркасная стелька с поперечным и продольным супинаторами. Или понадобиться индивидуальные ортопедические стельки, что несколько дороже.
◩ Не лишне к перечисленным средствам добавить массаж стоп. Это снимет напряжение, боль, улучшит циркуляцию крови. Хорошо если он будет ручным, но использовать удобно и массажные коврики. Аппаратные массажёры с несколькими режимами будут также удобны.
Не затягивайте с лечение шишек пальцев. Ведь вальгусная деформация хорошо поддаётся коррекции. При таком обилии ортопедических приспособлений легко вылечить косточку большого пальца.
Но прежде, чем начать лечение вальгусной деформации без операции самостоятельно, проверьте ноги у ортопеда.
Читайте также:








