Операция по сшиванию сухожилия большого пальца ноги

Операция на сухожилии кисти и пальцев рук показана больным с травмами, повлекшими разрыв сухожилия и нарушение подвижности пальцев. Такие вмешательства считаются сложными, имеют свою специфику, требуют правильной и длительной реабилитации, от которой зависит возможность полного или частичного восстановления исходного объема движений, мелкой моторики, письма.

Вмешательства на сухожилиях проводятся часто, ведь руки постоянно используются в быту и профессиональной деятельности, а потому и подвержены разного рода повреждениям. По статистике, почти треть всех травм кисти протекают с нарушением целостности сухожилия.
Любые травмы сухожилий пальцев или кисти требуют хирургической коррекции, в отличие от, к примеру, повреждений плечевого сустава. Операция на сухожилии плеча проводится лишь в особо тяжелых случаях, а большинству пациентов достаточно иммобилизации и медикаментозной терапии.
На практике хирурги чаще всего сталкиваются с травмами сухожилий сгибателей, которые расположены относительно поверхностно. Реже вовлекаются нервы пальцев, а на третьем месте по частоте стоят повреждения сухожилий мышц-разгибателей, причем последние могут разрываться от кончиков пальцев и до уровня средней трети предплечья.
Сухожилия пальцев имеют одинаковое строение, отличие состоит лишь в их толщине и форме на разных уровнях, в связи с чем хирурги условно выделяют пять зон травмирования, в соответствии с которыми операции приобретают некоторые технические особенности.

Очень большие сложности в лечении возникают при повреждении сухожилий, которые сочетаются с нарушением целостности сосудов и нервов и, особенно, переломами фаланг пальцев. Такие травмы требуют сложнейших пластических операций, которые под силу только высококвалифицированному хирургу, специализирующемуся на хирургической патологии кистей рук.
Показания и противопоказания к операции на сухожилиях рук
Операция на сухожилии руки показана при любой травме, сопровождающейся нарушением его целостности — резаная рана, причиненная ножом, осколком стекла и др., огнестрельное ранение, раздавливание мягких тканей с переломами пальцев и разрушением сухожилий, неосторожное использование пиротехники.
Экстренное вмешательство необходимо при отрывах пальцев или отдельных фаланг. Плановая операция проводится при:
- Синовиальных кистах;
- Туннельном синдроме;
- Контрактурных изменениях кисти;
- Зарубцевавшихся травмах сухожилий сгибателя или разгибателя пальца;
- Рубцовых деформациях.
Сухожилия очень прочны благодаря продольно ориентированным коллагеновым и эластическим волокнам, а наиболее уязвимое их место — зона перехода в брюшко мышцы или место крепления к кости. Самостоятельно срастись они не смогут, поскольку сокращение мышечных волокон ведет к сильному расхождению его краев, которые невозможно сопоставить без операции.
Клетки, образующие сухожильную ткань, не способны к активному размножению, поэтому регенерация происходит за счет рубцевания. Если операция не будет проведена, то уже к концу первой недели после травмы между концами сухожилия появится рыхлая соединительная ткань с многочисленными сосудами, на второй — волокна, а по истечении месяца — плотный рубец.
Восстановленное за счет рубца сухожилие не способно в полной мере обеспечить двигательную функцию пальцев, из-за чего уменьшается мышечная сила и скоординированная работа сгибателей и разгибателей пальцев руки.
Длительное сокращение мышц, которые не удерживаются целостным сухожилием, ведет к их атрофическим изменениям, которые спустя 6 недель становятся необратимыми, а через три месяца и более хирургу будет крайне затруднительно выделить свободные сухожильные концы.
Противопоказанием к операции на сухожилии пальца или руки может стать обширная рана с нагноением, микробным обсеменением мягких тканей, тяжелое состояние пациента — шок, кома, выраженные нарушения свертываемости крови. В таких случаях с хирургическим лечением придется повременить, отложив его до момента стабилизации состояния больного.
Подготовка к операции и методы обезболивания

Операция на сухожилии руки обычно проводится под местным обезболиванием или в условиях проводниковой анестезии, но во всех случаях важно, чтобы обезболивание было достаточно сильным и продолжительным, не оказывало влияния на сознание пациента, с которым хирург общается во время операции. Используемые препараты не должны вызывать ни общие, ни местные осложнения.
При плановой операции пациент является в клинику в назначенное время с результатами анализов крови и мочи, коагулограммой, а в случае приема кроверазжижающих препаратов последние должны быть отменены заранее. Специфическая подготовка может включать ЛФК.
Если имеет место травматическое повреждение тканей пальцев, а состояние пациента усугубляется другими повреждениями или сопутствующими заболеваниями, то операция откладывается до момента стабилизации работы жизненно важных органов. Проводится противошоковая терапия, восполнение потерянной крови, профилактика или лечение инфекционных процессов.
При сильном микробном загрязнении раны руки, развивающемся нагноении до вмешательства вводятся антибиотики, лечение которыми продолжается и в послеоперационном периоде.
Подготовительным этапом перед восстановлением целостности сухожилия может стать первичная хирургическая обработка раны, которая необходима пациентам с открытыми и глубокими повреждениями тканей кисти, сопровождающимися костными переломами, размозжением, отрывом фаланг или целого пальца.
Если оперирующий хирург не обладает достаточным опытом операций на кистях, то оптимальным будет промыть рану, остановить кровотечение и наложить швы в случае резаного ранения. После этого пациент должен быть направлен в специализированное отделение. Без первичной обработки раны сухожилия могут сместиться, зафиксироваться соединительной тканью в неправильном положении, что создаст значительные трудности на этапе реконструктивного лечения.
В случае плановых операций на сухожилиях пальцев и кисти проводится специальная подготовка:
- Лечебная физкультура пораженных и здоровых участков;
- Парафиновые аппликации на кисть или пальцы;
- Подготовка кожных покровов в месте предполагаемых разрезов;
- Восстановление пассивных движений пальцев, когда поврежденный палец фиксируется к здоровому пластырем и совершает вместе с ним движения;
- При сформированных контрактурах рекомендована лечебная гимнастика по полчаса ежедневно, при этом важно не допустить появление болезненности.
Техника и сроки выполнения операций на сухожилиях пальцев
Наиболее частыми разновидностями операций на сухожилиях кисти считаются:
- Наложение шва;
- Тенолиз — рассечение спаек;
- Тенодез — фиксация сухожилия к кости;
- Перемещение в другое ложе из зарубцевавшегося;
- Трансплантация.
Операция при разрыве сухожилия кисти состоит в наложении шва, причем, чем раньше это будет сделано, тем выше шансы на успешную реабилитацию. Правильная первичная хирургическая обработка в значительной степени помогает наложению шва и срастанию волокон.
Важным правилом, которое должен соблюдать хирург при сшивании сухожилий, – это как можно меньшее количество продольных разрезов, которые еще больше травмируют и без того поврежденную кисть.
Правила наложения шва при травмах сухожилия сгибателя пальцев:
- Ближний к запястью конец сухожилия выделяется из мягких тканей через отдельный поперечный разрез вдоль дистальной ладонной складки;
- По возможности обеспечивается минимальное повреждение костно-фиброзного канала кисти;
- Для сшивания рекомендуется использовать тонкие и прочные нити, обязательно накладывается дополнительный рассасывающийся шов на края разорванного сухожилия.
После обработки раны антисептиками, хирург производит необходимое количество разрезов в поперечном направлении, выводит концы сухожилия и сшивает их с соблюдением вышеописанных правил. Шов сухожилия должен быть простым с точки зрения хирургической техники, концы сшиваемого сухожилия не должны перекручиваться, между ними не следует оставлять зазор, в котором впоследствии разрастется рубец. Узлы погружают внутрь сухожилия, не допуская его разволокнения, а главный шов располагается внутриствольно.

виды сухожильного шва
Сегодня используется более 70 разновидностей сухожильных швов, но идеальный вариант так и не найден, а недостатки присущи каждому типу шва. Наиболее распространен так называемый спиральный, единственным недостатком которого можно считать необходимость тщательного исполнения. Любые технические погрешности при спиральном шве приведут к серьезным осложнениям и рубцеванию.
Операция на пальце руки обычно проводится при согнутом его положении. При повреждении сухожилий глубоких сгибателей техника сшивания зависит от уровня травмы:
- При отрыве сухожилия в самой дальней его части производится фиксация конца к дистальной фаланге или проведение сшивающей нити через ноготь и крепление ее там при помощи специальной пуговицы, которая удаляется через 4-5 недель, при невозможности фиксации к фаланге накладывается сухожильный шов и дополнительный обвивной;
- Самая сложная зона — от середины средней фаланги и до основания пальца, при травмах сухожилий в этой области возможно наложение внутриствольных швов, фиксация швов на коже сбоку фаланги при помощи пуговиц, иссечение поверхностного сухожилия при сочетанной травме ради сшивания глубокого и сохранения движения пальца;
- Операция на сухожилие кисти показана при разрыве сухожилий зоны от основания пальца и до запястья, необходимо наложение швов на каждый поврежденный сухожильный ствол, а в качестве прокладок, обеспечивающих скольжение, используются жировая ткань или мышцы;
- Травма сухожилий на уровне связки запястья требует наложения швов и обязательного иссечения самой связки, чтобы неизбежное увеличение объема сшитых тканей во время заживления не привело к компрессии и рубцовому сращению неповрежденных тканей, сосудов и нервов;
- При травмах выше проксимального края связки запястья хирург действует крайне аккуратно ввиду близости крупных сосудов и нервов, а также трудности в правильном сопоставлении соответствующих концов при разрыве сразу нескольких сухожильных стволов. Хирург накладывает отдельный внутриствольный шов на каждое сухожилие, восстанавливает целостность сосудов и нервов, что представляет собой крайне трудоемкую и кропотливую работу.

Если наложить шов сухожилия не представляется возможным ввиду значительного расхождения его краев, показана пластика с помощью синтетических материалов (тендопластика) или собственных сухожилий пострадавшего.
Помимо сшивания сухожилий и восстановления целостности других структур во время одной операции, возможно проведение двухэтапного лечения, которое актуально в случае массивных рубцовых разрастаний на кисти. На первом этапе лечения хирург аккуратно формирует канал из синтетической трубки, иссекая рубцы и сшивая сосуды и нервы. Через два месяца вместо трубки устанавливается трансплантат сухожилия, взятого у самого пациента из другой области (нога, например).
Применение микрохирургической техники значительно улучшает конечный результат операции на сухожилии пальца или кисти. В процессе вмешательств удаляются рубцы, производится пластика мягких тканей или пересадка недостающих компонентов из других участков тела.
При сильном спаечном процессе показан тенолиз — рассечение соединительнотканных сращений и выделение из них сухожильных пучков. Операция может быть проведена эндоскопически, что дает хороший косметический результат.
Послеоперационный период и восстановление
После операции на сухожилиях кисти пациент может быть выписан уже на следующий день, но при микрохирургических манипуляциях госпитализация проводится на протяжении 10 дней. При сильном болевом синдроме назначаются анальгетики, для предупреждения нагноения раны — антибиотики. Возможно дополнение лечения физиотерапевтическими процедурами.
Реабилитация после вмешательств на сухожилиях направлена, главным образом, на восстановление двигательной функции кисти и пальцев и определяется видом операции и глубиной травмы. Первые несколько дней конечность требует полного покоя.
Когда отек уменьшится (с 3-4 дня), нужно приступать к активным сгибательным движениям с максимально возможной амплитудой. Первое максимальное сгибание сохраняется сутки за счет гипсовой лонгеты, затем палец разгибается и также удерживается в нужном положении гипсом еще сутки. Такая посуточная смена положений приводит к тому, что образующиеся рубцовые сращения не разрываются, а растягиваются.
Примерно через три недели палец обретает удовлетворительную подвижность, наступает ранний послеоперационный период. Дальнейшее восстановление происходит при использовании эспандеров и специальных тренажеров, при этом движения должны быть безболезненными и аккуратными, так как чрезмерная активность и резкость может спровоцировать разрыв наложенного шва сухожилия.
После 35 дня начинается этап активной разработки пальцев, длящийся до полугода. Весь этот период пациент должен быть под тщательным наблюдением, так как любое отклонение от намеченного плана, излишнее или недостаточное усердие могут привести к неполному восстановлению подвижности. Только специалист-реабилитолог должен определять время увеличения нагрузки и ее интенсивность, необходимость применения дополнительных мер (миостимуляция) и безопасность возвращения к труду.
Результат операции на сухожилиях оценивается не ранее, чем через полгода после лечения. До года пациент продолжает активные тренировки пальцев и кисти, по мере которых увеличивается амплитуда движений. Важным аспектом в реабилитации после сшивания сухожилий является личное участие и заинтересованность прооперированного, от упорства, уровня интеллекта и терпения которого зависит эффективность восстановления.
Реабилитация в целом занимает до нескольких недель, во время которых нельзя приступать к работе, иначе все усилия будут бесполезны. Конечно, время возвращения к труду определяется профессиональными обязанностями, ведь некоторые специальности не требуют активного участия по крайней мере одной руки в трудовом процессе. При необходимости выполнения тяжелой физической работы, задействующей обе кисти и пальцы, пациенту положено освобождение от таковой или перевод временно на другую работу.
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
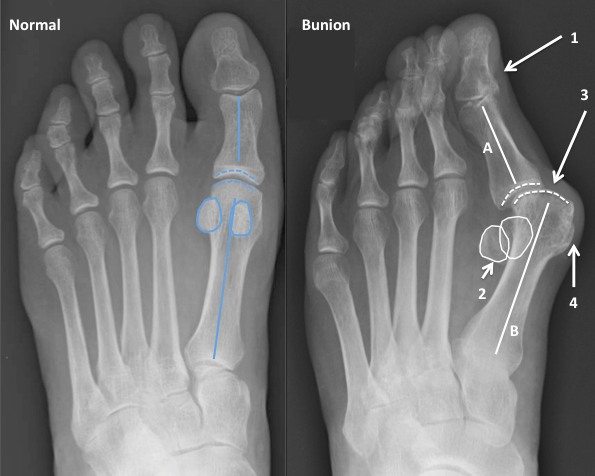
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
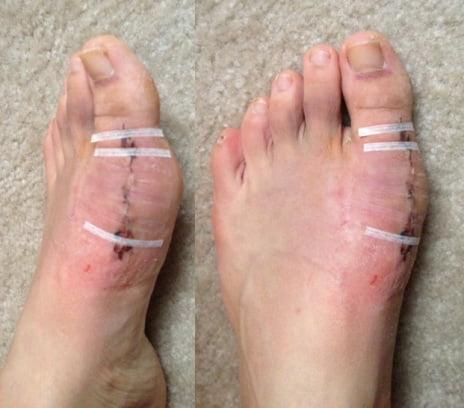
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
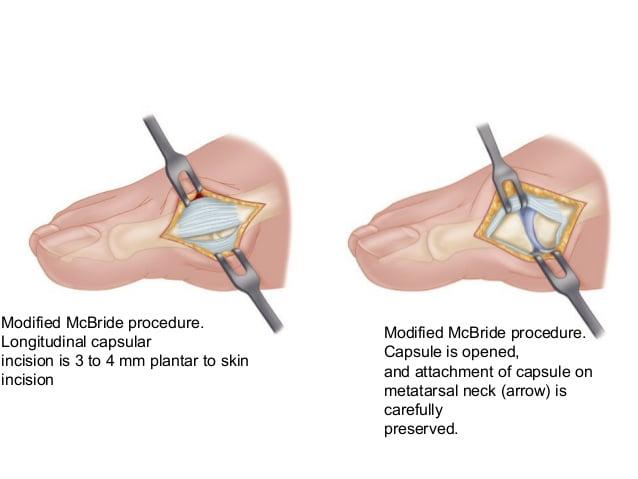
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
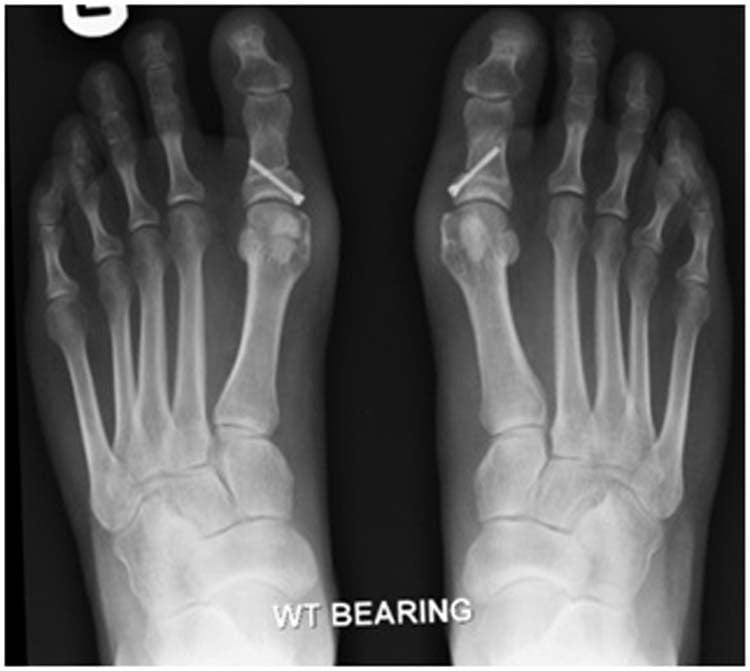
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
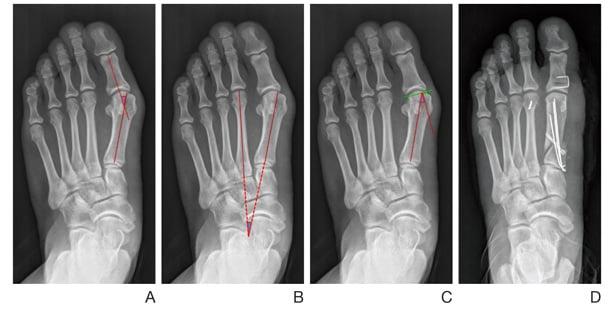
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
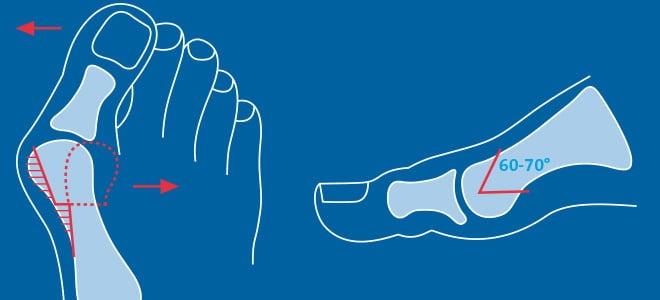
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
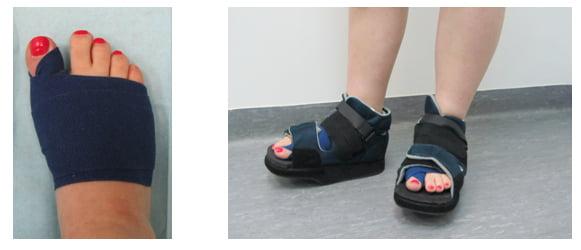
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Читайте также:


