Нотч пластика коленного сустава
Стенозом межмыщелкового пространства называется его избыточное сужение. Различают первичный и вторичный стеноз межмыщелкового пространства.
Различают первичный и вторичный стеноз межмыщелкового пространства.
Вторичный стеноз межмыщелкового пространства – хроническая недостаточность передней крестообразной связки, нередко приводящая к стенозу межмыщелкового пространства вследствие образования остеофитов. Даже если при реконструкции передней крестообразной связки была выполнена нотч-пластика, возможно рецидивирование стеноза. Предрасполагающим фактором является неудача при достижении полного разгибания во время реабилитации. При дегенеративных изменениях в суставе формирование остеофитов в межмыщелковом пространстве возможно и при отсутствии недостаточности передней крестообразной связки.
Патогномичные симптомы отсутствуют. В тяжёлых случаях наблюдается ограничение разгибания. Клиническая симптоматика определяется сопутствующими патологическими изменениями (остеоартрит, недостаточность ПКС и т.д.)
Клиническая диагностика зависит от сопутствующих изменений (остеоартрит, предыдущая пластика ПКС и т.п.).
При рентгенографии в проекции Розенберга в положении стоя можно выявить сужение межмыщелкового пространства. В связи с вовлечением в стеноз межмыщелкового пространства хряща, рентгенологические данные в большинстве случаев не столь информативны как артроскопические.
МРТ даёт мало дополнительной информации, однако для выявления сопутствующих патологических изменений это исследование может оказаться весьма полезным.
При артроскопии после реконструкции передней крестообразной связки нередко выявляется фиброзное разрастание в области выполнения нотч-пластики.
При случайно выявленном бессимптомном стенозе межмыщелкового пространства лечение не требуется.
При ограничении разгибания или фиброзных изменениях задней капсулы для формирования пространства между трансплантатом передней крестообразной связки или задней крестообразной связки и крышей межмыщелкового пространства следует иссечь рубцы и спайки в передней области коленного сустава при максимальном разгибании конечности (как минимум 3-4 мм). Для создания дополнительного пространства в суставе можно выполнить нотч-пластику, что позволит растянуть заднюю капсулу.
Адекватная нотч-пластика является важным этапом реконструкции передней крестообразной связки, но избыточное расширение межмыщелкового пространства не рекомендуется при каждой операции.
Чем более кпереди сформирован большеберцовый канал, тем в большей степени при ревизионном вмешательстве необходима нотч-пластика. Поэтому при любой реконструкции передней крестообразной связки важно аккуратно сформировать большеберцовый канал.
Нотч-пластика:
Ревизия.
Нотч-пластика.
Границы нотч-пластики зависят от толщины трансплантата передней крестообразной связки. Избыточной пластики следует избегать. Ранее было распространено удаление больших фрагментов латерального мыщелка бедра для формирования обширного межмыщелкового пространства. Размеры нотч-пластики следует выбирать, исходя из необходимости, не стоит стремиться расширить межмыщелковое пространство как можно больше.
Нотч-пластику выполняют фрезой или специальным изогнутым долотом. При использовании фрезы существует риск повреждения связочного аппарата при затягивании его в режущее окно. При необходимости нотч-пластики после введения трансплантата передней крестообразной связки в полость сустава фрезу использовать не рекомендуется.
По вышеуказанным причинам инструментом выбора является долото, которое устанавливают на суженную стенку межмыщелкового пространства и продвигают кзади. Отдельные фрагменты хряща и кости извлекаются зажимом. Наконец, расширенное межмыщелковое пространство обрабатывается маленькой шаровидной фрезой (без аспирации) или, что предпочтительнее, артроскопическим рашпилем.
Очищение сустава.
Небольшие костные фрагменты удаляют через ирригационную канюлю. Этот инструмент особенно полезен для вымывания костных фрагментов, способных вызвать раздражение в послеоперационном периоде, из заднелатерального и заднемедиального заворотов.
Гемостаз.
Открытые участки губчатой кости обрабатывают электродом со сферическим наконечником, выравнивая поверхность кости и достигая гемостаза. Более эффективно, когда этому предшествует обработка поверхности губчатой кости рашпилем, поскольку импакция образовавшихся при этом костных опилок способствует гемостазу. Одной из задач электрокоагуляции является формирование области глубокого некроза костной ткани, что позволяет предотвратить или как минимум отсрочить рецидив образования стеноза межмыщелкового пространства из-за нарастания костной ткани.
Тест на импиджмент.
Пространство между межмыщелковой вырезкой и ПКС или трансплантатом ПКС оценивают при максимальном разгибании в коленном суставе. Если это расстояние меньше 4 мм, следует расширить межмыщелковое пространство.
Тест на сгибание.
После теста на импиджмент, проводят тест на сгибание. Так как нотч-пластика выполняется в положении сгибания в коленном суставе на 90°, передняя часть межмыщелкового пространства обычно легкодоступна. При сгибании в коленном суставе более 90° выявляются задние остеофиты, травмирующие ПКС. Эти остеофиты также необходимо удалить.
Нотч-пластика не выполняется как отдельное вмешательство, а применяется при реконструкции ПКС или ревизионной артроскопии по поводу ограничения разгибания, поэтому послеоперационное ведение зависит от вида первичного хирургического вмешательства.
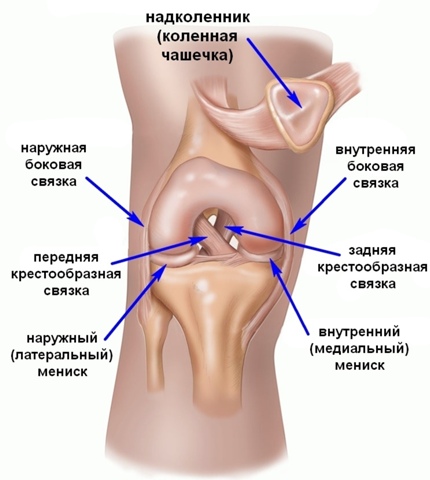
Передняя крестообразная связка отвечает за динамическую устойчивость коленного сустава, фиксируя голень от нефизиологического смещения кпереди и поддерживая наружный мыщелок большой берцовой кости. Более 1/2 стабильности коленного отдела обеспечивается благодаря ПКС. Именно поэтому данную структуру специалисты называют первым стабилизатором колена, без нее сустав нормально работать не сможет. Располагается она в самом центре костного соединения, перекрещиваясь с задней крестообразной связкой х-образно, что и дало этим двум структурным элементам одноименные названия. Мы же будем говорить сейчас конкретно о ПКС и посттравматической реконструктивно-пластической ее коррекции.
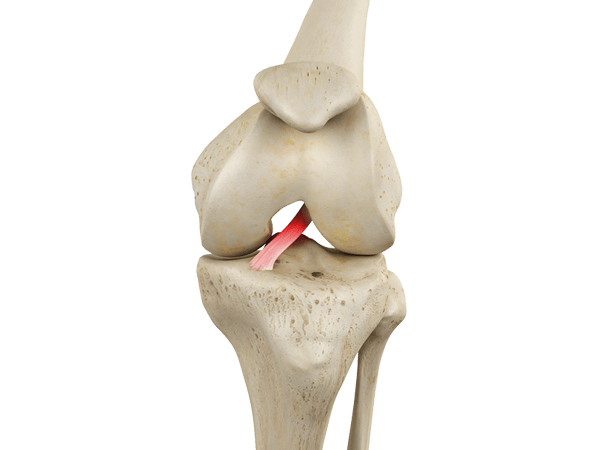
Общие сведения о повреждениях
Пластика передней крестообразной связки коленного сустава – наиболее распространенная процедура на связочном аппарате колена. Остальные связки данного отдела нижних конечностей намного реже травмируются и нечасто требуют хирургического вмешательства. Для примера, ПКС повреждается приблизительно в 15 раз чаще, чем ЗКС. В некоторых источниках даже указывается, что в 30 раз. Объяснение тому – специфика анатомического строения ПКС: она длиннее и толще, чем задний соединительнотканный тяж.
Нарушение целостности, а именно ее разрывы, преимущественно происходят на почве спортивных травм, а также в результате падений с зафиксированными параллельно поверхности ногами (травма лыжников), неудачных приземлений после прыжка на выпрямленные ноги. Поражение связочных пучков также может возникнуть из-за сильного удара с тыльной стороны колена, скручивающих и резких движений, например, при крутом повороте или резком торможении в момент бега. Распознать, что произошло поражение именно данной связки, можно только посредством определенных средств диагностики:
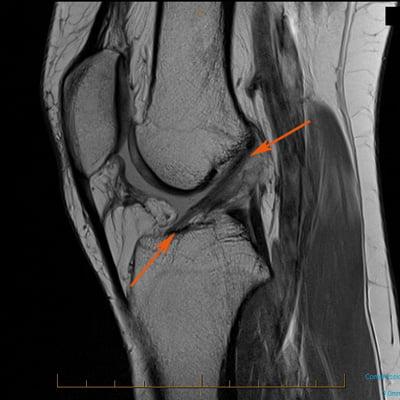
Как травма выглядит на МРТ.
Что касается симптомов, которые могут указывать на подобную проблему, они имеют выраженный характер, особенно в ранний период. Клиническая картина полного разрыва следующая:
- треск непосредственно в момент разрыва;
- острая сильная боль в колене;
- болезненный синдром усиливается при любой попытке подвигать ногой;
- голень смещена вперед;
- стремительное нарастание отечности;
- кровоизлияние в сустав;
- нарушение функций опороспособности.
Вышеуказанные признаки присущи заболеваниям и других составляющих элементов данного сустава, поэтому для подтверждения обязательно понадобится пройти осмотр у травматолога и диагностические процедуры. В зависимости от тяжести разрыва (микроразрыв, частичный или полный) врач подберет адекватную тактику лечения. При несерьезных травмах обходятся консервативной терапией, сложные случаи нуждаются в хирургическом лечении.
Из-за деструктуризации фронтальной крестовидной связки страдает биомеханика сочленения в целом: возникает нестабильность сустава и патологическое смещение суставных поверхностей относительно друг друга. Это неблагоприятным образом воздействует на хрящевые покрытия взаимодействующих костных единиц – они начинают страдать от нерациональных нагрузок при движениях. Если вовремя не откорректировать связочный аппарат, может развиться гонартроз, который приводит к серьезным дегенерациям не только суставного хряща, но и менисков.
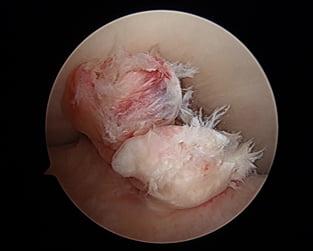
Порванные волокна видны через артроскоп.
Внимание! Полностью разорванная передняя крестообразная связка коленного сустава без пластики не способна самостоятельно соединиться и срастись. Поэтому для возобновления ее функциональности, если дефект действительно серьезен, назначается артроскопическая процедура с целью восстановления целостности ПКС.
Операция на ПКС: виды пластики, принцип выполнения
Любая пластическая процедура на ПКС в настоящий момент выполняется методом малоинвазивной артроскопии. Артроскопический сеанс проходит закрытым способом под спинномозговой анестезией. Операция относится к щадящему типу хирургии высокой точности, поэтому мягким тканям, нервным и сосудистым образованиям не причиняется ущерб. Кроме того, манипуляции проводятся сугубо на пострадавшем участке, а после вмешательства никаких рубцов и шрамов не остается.
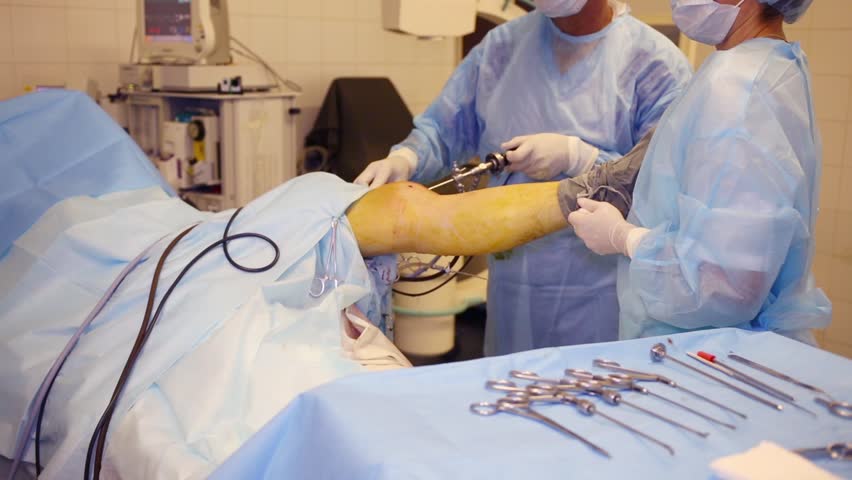
Чтобы осуществить реконструкцию поврежденного элемента, достаточно сделать один 5-мм прокол для оптического зонда, в который встроена миниатюрная видеокамера, и 1-2 дополнительных доступа (не более 8 мм в диаметре). Через вспомогательные отверстия хирург микрохирургическими инструментами будет заниматься воссозданием испорченной области. Зрительный контроль обеспечивает артроскоп (эндоскопический зонд), который выводит изображение оперируемой зоны на монитор в 40-60-кратном увеличении. Оперативное вмешательство может быть выполнено несколькими способами, рассмотрим их дальше.
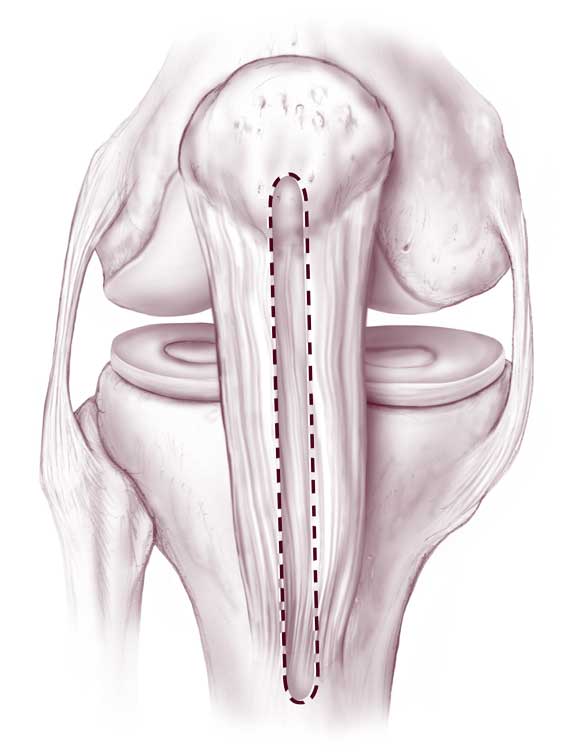
В данном случае пересаживается фрагмент сухожилий пациента, взятый из мышц бедра, иногда берут материал из связок или сухожилий надколенника. На функциональности донорского участка это никак не отражается. Техника выполнения реконструкции заключается в удалении разорванных связочных структур с последующим внедрением на их место подготовленного трансплантата из сухожилий.
Прибегнуть к данной методике могут разве что в ситуациях, когда забор собственных тканей пациента для трансплантации по каким-либо причинам невозможен, что большая редкость. Принцип внедрения и фиксации аллотрансплантата такой же, как и при аутотрансплантации.
Для реконструкции берется специальный имплантат, представляющий собой полиэтиленовую нить и гипоаллергенную стальную втулку. Нить фиксируется к кости бедра, втулка устанавливается в кость голени. Синтетическая нить протягивается вдоль проблемной связки, соединяя ее разорванные части, а затем в оптимальном натяжении соединяется с концом втулки.
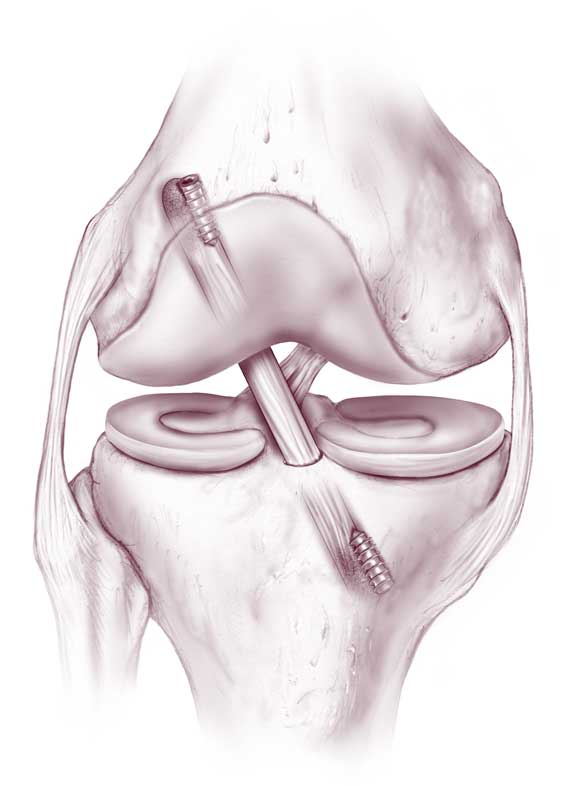
Таким образом, достигается надежная стабилизация колена, за счет чего создаются благоприятные условия для естественного сращения разрыва. Метод целесообразен только при свежей травме, давностью не более 3 недель. На сегодняшний день данный способ практикуется в единичных клиниках Европы, как правило, в медицинских центрах Германии. Собственно, немецкими специалистами эта технология и была разработана.
Показания к хирургическому вмешательству
Артроскопическая пластика ПКС коленного сустава сразу после случившегося инцидента не выполняется во избежание осложнений. Как правило, оперативный сеанс не назначается до тех пор, пока не ликвидируется воспалительный очаг и отек. Весь этот период организовывается грамотная консервативная медицинская помощь и иммобилизация конечности.
При каких выявленных проблемах придется пройти пластику ПКС коленного сустава по истечении некоторого времени? Существуют определенные факторы, являющиеся однозначным поводом для проведения пластической операции методом артроскопии, это:
- поперечный разрыв связки по всей линии ширины;
- абсолютный отрыв волокон от места крепления к кости;
- частичное повреждение с выраженным градусом нестабильности колена;
- неудачно проведенная пластика травмированной ПКС коленного сустава, которая не поспособствовала стабилизации вследствие некорректной трансплантации;
- хронически повторяющиеся растяжения и разрывы;
- безрезультативное консервативное лечение.
Важно! Еще раз напомним, что вмиг после травмы реконструктивная процедура не делается, но это не означает, что пострадавшему не нужна помощь врача-травматолога. Чтобы не усугубить проблему, нужно безотлагательно обследоваться, получить от специалиста квалифицированные рекомендации и немедленно приступить к их выполнению! В порядке исключения незамедлительная хирургия может быть проведена либо при обширной сочетанной травме (разрыв ПКС в комбинации с повреждениями костей, менисков, других связок), или спортсменам для быстрого возвращения в профессиональный спорт.
Противопоказания к операции
Несмотря на тот факт, что пластика крестообразной связки коленного сустава является одной из самых популярных методик благодаря высокой эффективности и минимальной инвазивности, она не каждому может быть выполнена. Противопоказаний, к счастью, не так много:
- выраженная контрактура сустава;
- местные кожные инфекции, воспаления, гнойные абсцессы, язвы;
- тяжелой формы патологии сердца, дыхательной системы, вен и сосудов ног;
- любые хронические болезни в стадии обострения;
- аллергия на медицинские препараты, используемые для наркоза.
Реабилитация пациента операции
После пластики крестообразных связок коленного сустава положено в течение 1 месяца передвигаться только на костылях, не опираясь на ногу. Примерно столько же длится иммобилизация прооперированного отдела, которая достигается посредством использования гипсовой повязки, тутора или ортеза, жестко зафиксированных в положении полного разгибания. Нагрузки на сустав весь этот период исключены. На раннем этапе прописывают обезболивающие и противовоспалительные лекарства. Обычно несколько дней колют определенный антибиотик.

На протяжении 2-х недель, начиная примерно с 3-х суток, выполняются изометрические упражнения на сокращение ЧГМБ, сгибание/разгибание голеностопа, в положении лежа делается осторожное поднимание конечности с удержанием. Дополнительно пациент проходит сеансы физиотерапии: магнитолечение; УВЧ, электромиостимуляцию и пр. Где-то через 4 недели, путем постепенного увеличения нагрузки на ногу, плавно переходят с костылей на трость, а после – на ходьбу без поддерживающих приспособлений. На этом этапе жесткий фиксатор меняют на полужесткий ортез, предпочтительнее каркасной модели.

Лечебную физкультуру и комплекс физиотерапевтических процедур желательно проходить в условиях реабилитационного центра минимум 8 недель под руководством методиста-реабилитолога. К этому времени должна быть достигнута полная амплитуда движений в колене, отработана правильная походка. Занятия проводятся уже в специальном наколеннике нежесткого типа. Вернуться к обычной жизни без ограничений разрешается сугубо после прочного укрепления связки-заместителя. Окончательное восстановление крестообразной связки коленного сустава, если была использована пластика, наступает не ранее чем через 3 месяца, иногда только через полгода.
Видео реабилитационного протокола после артроскопии коленного сустава:

Во время спортивных занятий травмы не избежать. Может произойти разрыв крестообразной связки. Это чревато сильными болями и развитием новых травм, поскольку ПКС (или передняя крестообразная связка) – главный стабилизатор колена, который фиксирует голень.
Что провоцирует разрыв ПКС
Разрыв крестообразной связки происходит вследствие отделения тканей от места крепления или вдоль кости. Это приводит к тому, что сустав получает повышенную нагрузку. Возникает риск получения новых травм, может развиться артроз, снижается уровень подвижности. Разрыв крестообразной связки может спровоцировать гемартроз – попадание крови внутрь суставной полости.
После получения травмы пациент испытывает острую боль, практически полностью исключая возможность пальпации. Поэтому диагностика проводится после того, как симптомы утихнут.
При разрыве крестообразной связки требуется хирургическое вмешательство. Оно необходимо в том случае, если консервативная терапия не дала должных результатов. Операция используется и при нестабильностях сустава во время физических нагрузок.
Диагностика разрыва
Как уже было указано, диагностика проводится после снижения болевых ощущений. Врач обследует колено на наличие углублений и нестабильности сустава. Кроме стандартной пальпации используется ряд тестов, а также артометр. Последний даёт наиболее точный результат.
Врачи применяет рентгенографию, компьютерную и магниторезонансную томографии сустава. Эти способы используются как основа диагностики, поскольку они позволяют визуализировать компоненты сустава и детально отображают уровень повреждений.
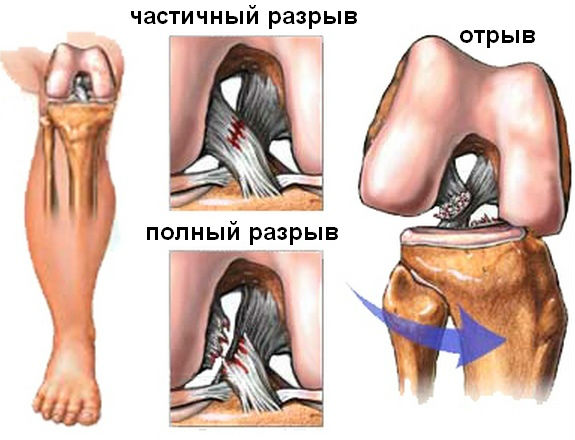
При передне-внутренней нестабильности голени назначается операция. Это единственный способ излечить травму. Хирургическое вмешательство используется обычно лишь при таком характере повреждений: частичные или даже полные разрывы могут не вызывать нестабильности, а значит, не требуют операции. В таком случае голень фиксируют остальные связки.
Сшить передние крестообразные связки недостаточно, должного эффекта это не принесёт. Поэтому в лечении используется артроскоп: специальный прибор, который не наносит дополнительных повреждений и не вызывает рисков.
Использование артроскопа имеет множество положительных сторон, среди которых:
- проведение операции посредством небольших надрезов до 2 см, что не оставят после себя следов;
- детализация травмированной зоны: размер сустава увеличивают до 60 раз, – это позволяет безошибочно проанализировать характер травмы и наиболее эффективно вылечить её;
- артроскоп позволяет выполнять операции, не повреждая окружающие структуры.
Если после травмы повредилось 50% и более структур в колене, используется трансплантат. Он небольшой, но должен располагаться в повреждённой области с максимальной аккуратностью. Необходимо, чтобы расположение трансплантата совпадало с неповреждённой связкой. Операция обычно осуществляется через бедренную и большеберцовую кости.
В операции используют биополимерные винты, чтобы закрепить трансплантат. Иногда применяют металлические фиксаторы. Разница между ними в том, что биополимерные винты рассасываются в организме, пока заживают связки.
Эти способы проведения хирургического вмешательства очень разнятся, поэтому сложно решить, какой из них лучше и который из них выбрать пациенту. Для того чтобы было проще определиться с методом, учёные провели эксперимент, используя 2 группы людей с похожими симптомами. В них входили:
- пациенты одного пола и возраста;
- люди, которые получили травмы приблизительно в один и тот же период времени;
- пациенты со схожим характером повреждения коленного сустава;
- люди с одинаковым уровнем физической активности.
В эти группы не включали тех, у кого наблюдались следующие патологии:
- остеоартроз;
- контралатеральные травмы;
- расслабленность задней крестообразной связки;
- повреждение структур капсульно-связочного аппарата.
В эксперименте приняло участие 43 человека, их разделили в зависимости от характера проведённой операции: закрепление трансплантата посредством интерферентных винтов или хирургическое вмешательство путём полной посадки.
В течение эксперимента пациентов регулярно проверяли при помощи тестов, магнитно-резонансной томографии, рентгенографии, использовалась также физикальная диагностика. Всё это помогало поставить оценку травме и её лечению, опираясь на шкалу IKDS.
В результате проведённых исследований выяснилось, что обе процедуры одинаково эффективны. Больных, для которых использовался метод фиксации трансплантанта посредством интерферальных винтов, в большинстве (94%) выписывали из больницы в удовлетворительном состоянии. Указывалось смещение голени размером в 3,5 мм, а результаты тестов – отрицательные в 93% ситуаций.
Во второй группе пациентов, где применялась фиксация костного блока, из всех проведённых операций положительного результата добились в 92% случаях. Разница в амплитуде в среднем составила 29%. Удовлетворительный результат не был достигнут только в 2 случаях.
После проведения хирургического вмешательства проводится реабилитация пациента. Она длится 2-3 недели и предполагает такие элементы:
- Снизить болевые ощущения и отёк в суставе.
- Вернуть прежний объём движений.
- Закрепить полученный эффект.
- Обучить специальным движениям на проприоцепцию.
Комментарии

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Оставьте свой комментарий, касатально данного материала. Вы можете задать любой интересующий вас вопрос.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Разрыв передней крестообразной связки (ПКС)
Этиология
При пластике ПКС трансплантатом из собственной связки надколенника (техника ВТВ) трансплантат значительно утолщается в результате ремоделирования и рубцовых процессов. Возникновению циклоп-синдрома способствуют следующие факторы:
- Переднее расположение большеберцового канала при пластике ПКС,
- Невозможность достижения полного разгибания в раннем послеоперационном периоде,
- Нотч-пластика (не подтверждено).
Значительно реже циклоп-синдром возникает после пластики ПКС с использованием сухожилия полусухожильной мышцы. В этом случае причиной является рубцевание дистальной культи ПКС, сохранённой в ходе операции.
Ведущий симптом – ограничение разгибания в коленном суставе, которое может быть постоянным или периодическим. Пациенты часто отмечают улучшение разгибания во время лечебной гимнастики, однако спустя примерно час объем движений возвращается к исходному уровню. Также может появится непостоянный блок в коленном суставе, вызванный разрывом мениска.
Доминирующим симптомом у пациентов с минимальным ограничением разгибания может стать боль в области бедренно-надколенникового сустава.
Основную диагностическую ценность имеют сбор анамнеза и клинический осмотр. Ограничение разгибания имеет пружинящую конечную точку.
Специфические клинические тесты для диагностики циклоп-синдрома отсутствуют. Тест Лахмана следует проводить во всех случаях. Наличие циклоп-синдрома не означает послеоперационной стабильности.
Для оценки большеберцового канала можно выполнить рентгенографию в боковой проекции. Рекомендовано также исследование в боковой проекции под нагрузкой в положении Лахмана (30° сгибания) или в положении максимального разгибания, выполняемое с целью документации. Переднее положение большеберцового канала легко определяется.
Чем более кпереди сформирован большеберцовый канал, тем выше вероятность развития симптоматичного рубцевания трансплантата ПКС.
По данным МРТ можно определить положение большеберцового канала (сформирован ли слишком кпереди) и наличие рубцовой ткани кпереди от ПКС, обычно имеющей образования с низкой интенсивностью сигнала.
У пациентов с характерным анамнезом и послеоперационным ограничением разгибания диагноз считается установленным, поэтому выполнение МРТ нецелесообразно.
При ревизии межмыщелкового пространства определяются узелки рубцовой ткани разных размеров. При попеременном сгибании и разгибании видно, как рубцовая ткань собирается между мыщелками бедренной и большеберцовой костей, создавая препятствие для полного разгибания.
Внешний вид рубцовой ткани различен. Нередко можно обнаружить объёмную однородную рубцовую массу, расположенную дистальнее трансплантата ПКС. В некоторых случаях рубцовая ткань пигментирована и состоит из множества образований меньших размеров. Как правило, в рубцовой ткани отмечаются голубоватые или багровые участки кровоизлияний, возникающих вследствие постоянной микротравматизации. Для рубцовой ткани характерна волокнистая структура, что требует её дифференцировки от волокон трансплантата.
Размеры волокнистого узелка различны, их диаметр может варьировать от 5 мм до 2-4 см и даже более.
Артроскопия является современным лечебно-диагностическим малоинвазивным методом, получившим широкое применение в клинической практике. Его суть состоит в том, что через минимальные разрезы тканей в сустав вводится тонкая трубка, оснащенная видеокамерой и подсветкой (артроскоп).
Артроскопия является современным лечебно-диагностическим малоинвазивным методом, получившим широкое применение в клинической практике. Его суть состоит в том, что через минимальные разрезы тканей в сустав вводится тонкая трубка, оснащенная видеокамерой и подсветкой (артроскоп).
- Недорого прием травматолога-ортопеда, к.м.н. от 4000 рублей
- Срочно Быстрая запись на прием в день обращения
- Близко 12 минут от метро Фонвизинская и Улица Милашенкова
- Удобно Индивидуальный прием по предварительной записи
Артроскопия предполагает проведение хирургического вмешательства через минимальные разрезы на колене. Через них вводится гибкая трубка с камерой, освещением. Изображение сустава изнутри врач видит на мониторе. Он может таким способом удалить мениск, восстановить связку и выполнить другие необходимые манипуляции.
Строение

Колено является одним из самых сложных компонентов опорно-двигательного аппарата человека. Оно обладает достаточно высокой подвижностью, при этом выдерживает высокие нагрузки, связанные с массой тела.
Укрепление и стабилизация сустава обеспечивается парными соединительнотканными компонентами, которые имеют название передняя (ПКС) и задняя (ЗКС) крестообразные связки. Они прикрепляются к бедренной кости и голени, за счет чего предотвращают чрезмерное сгибание и разгибание колена.
Механизм повреждения
Передняя крестообразная связка обеспечивает укрепление и стабилизацию сустава в отношении чрезмерного сгибания. Повреждение данного компонента развивается за счет реализации нескольких патогенетических механизмов, к которым относятся:
- Значительное сгибание сустава, приводящее к растяжению соединительнотканных волокон связки и нарушению их целостности.
- Ротация или вращение костных основ сустава (бедро и голень) относительно друг друга.
- Механическое воздействие в области передней крестообразной связки, которое имеет место при выраженном ушибе передней поверхности колена или падении на него.
Также возможно повреждение соединительнотканных волокон на фоне обычных нагрузок на колено. Оно обычно является результатом патологического снижения прочности.
Основные причины

Полный или неполный разрыв передней крестообразной связки преимущественно является результатом перенесенной травмы, которая часто развивается у молодых активных людей или спортсменов. У пожилых людей возможно патологическое повреждение структур, связанное с дегенеративно-дистрофическими процессами в компонентах опорно-двигательного аппарата, которые приводят к разрушению тканей и являются результатом нарушения питания (трофики).
В детском возрасте нарушение целостности соединительнотканных компонентов может быть результатом врожденного ослабления связок, обусловленного изменениями функционального состояния определенных генов. Разрывы независимо от возраста достаточно часто развиваются на фоне длительного воспалительного процесса, причиной которого может быть инфекционный или аутоиммунный процесс (ревматизм, ревматоидный артрит), характеризующийся образованием антител к тканям структур опорно-двигательного аппарата.
Что такое артроскопия
Артроскопия является современным лечебно-диагностическим малоинвазивным методом, получившим широкое применение в клинической практике. Его суть состоит в том, что через минимальные разрезы тканей в сустав вводится тонкая трубка, оснащенная видеокамерой и подсветкой (артроскоп).
Это дает возможность доктору на экране монитора зрительно оценить состояние внутренних компонентов. Дополнительно вместе с артроскопом может вводится специальный микроинструментарий, при помощи которого медицинский специалист выполняет необходимые реконструктивные и пластические манипуляции.
Виды артроскопии
Показания
Артроскопия передней крестообразной связки коленного сустава проводится по определенным диагностическим и лечебным медицинским показаниям. Проведение диагностики при помощи данной методики включает визуализацию внутренних компонентов колена с возможностью определения вида, характера, выраженности, а также локализации повреждений. Показания для выполнения лечебной артроскопии включают:
- Пластика поврежденной передней крестообразной связки, которая обычно включает сопоставление краев структуры, а также их последующую фиксацию при помощи специальных швов.
- Удаление структур, которые не подлежат восстановлению. Обычно такая операция проводится при комбинированной травме, которая затрагивает переднюю крестообразную связку и мениск.
- Реконструкция компонентов колена после их удаления. Она проводится при помощи имплантации соединительнотканных и хрящевых структур, изготовленных из искусственного материала или взятых из других участков тела.

Определение показаний к проведению артроскопии проводится при помощи различных методик визуализации структур колена.
Послеоперационный период
Несмотря на низкую травматизацию тканей, после того, как была проведена артроскопия крестообразной связки коленного сустава, требуется определенный период времени для восстановления тканей. Он включает консервативное лечение при помощи лекарственных средств, которые стимулируют скорейшее заживление, предотвращают развитие кровотечений, бактериального инфицирования, а также улучшают обменные процессы в тканях.
Длительность данного периода после операции артроскопия варьирует в пределах от 3 до 5 дней. При этом пациент находится в стационаре медицинского центра под наблюдением медицинских специалистов.
Реабилитация
Проведение реабилитационных мероприятий является важным этапом восстановления функционального состояния после операции. Оно включает помощь в адаптации передних крестообразных связок к нагрузкам при помощи специальных гимнастических упражнений.
Длительность зависит от выраженности повреждений и объема оперативного вмешательства. Обычно она составляет период времени от нескольких месяцев до одного года.
Читайте также:


