Неверно что существует форма стопы полая
Стопа – важный элемент, отвечающий за хождение. Она выдерживает нагрузку тела человека, и любой патологический процесс в ступне не остается незамеченным.
Стадии деформации

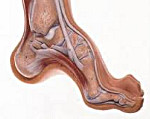
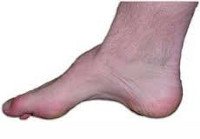
Полая стопа – заболевание, при котором увеличивается арочный свод, кончики пальцев опущены вниз, а пятка приподнимается вверх.
Существует две стадии деформации:
- В начале патологического процесса происходят умеренные изменения в мягких тканях и связочном аппарате стопы. Для устранения этой проблемы достаточно обеспечить давление на головку первой плюсны.
- Устойчивая фаза наступает без должного лечения и требует оперативного вмешательства, так как высота подошвенного свода не дает больному ходить.
Существует три варианта развития полой стопы:
- задний тип — пяточная кость опускается ниже пальцев ступни. Часто этому процессу сопутствует ограничение движений отводящих мышц;
- промежуточный – развивается довольно редко. Чаще всего причиной служит утолщение подошвенной фасции (болезнь Леддерхоза), долгое использование ботинок с плоской подошвой;
- передний – пяточная кость поднимается выше фаланг, и нога опирается на кончики пальцев.
Вариант нормы, при котором у человека имеется высокий свод стопы, может наследоваться от родителей и не приносить дискомфорта.
Причины патологии

До настоящего времени не изучены истинные причины возникновения полой стопы.
Предполагается, что проблема может возникать из-за:
- болезни нервно-мышечного аппарата (полиомиелит, неполное заращение срединного шва позвоночника);
- наследственной сенсомоторной нейропатии (Заболевание Шарко-Мари-Тута);
- сирингомиелии;
- ДЦП;
- атаксии, развивающейся из-за поражения мозжечка;
- менингоэнцефалии;
- новообразований различных отделов спинного мозга;
- сильных ожогов стопы;
- неправильно сросшихся переломов костей ступни, застарелой травмы.
Симптомы заболевания
В начале патологии человек жалуется на слабость и болезненные ощущения при движениях и в покое. Также становится сложно подобрать удобную обувь.
В районе пятого пальца и в основании большого появляются мозоли и натоптыши, приносящие боль, отмечаются ограничения в движении ступни.
Полая стопа в сочетании с заболеванием полиомиелита имеется односторонние нарушение со снижением мышечного тонуса. При церебральном поражении тонус мышц повышен наряду с сухожильными рефлексами.
Увеличение свода нередко выражается серьезным изменением походки и отсутствием чувствительности, деформацией суставов пальцев (когтеобразная и молоткообразная форма).
Полая стопа у ребенка тяжело диагностируется из-за слабо выраженных симптомов.
Методы диагностики

Диагноз ставится на основе метода плантографии. Его система сводится к отпечатку ступни на листе бумаги, и уже по форме следа судят о степени болезни.
При получении изображении пятки и пальцев и пустого пространства между ними пациента отправляют к врачу на дообследование.
Для подтверждения диагноза также проводят визуальный осмотр, рентгенографическое исследование и консультацию невролога, так как болезнь может быть симптомом серьезных патологических процессов в спинном мозге.
Неврологические обследования включают в себя рентген позвоночника, МРТ, КТ, электромиографию и выяснение наследственного анамнеза.
Тактика лечения
Метод лечения полой стопы исходит из причин развития, степени поражения и возраста пациента. В начальных стадиях патологию можно лечить консервативно массажем, парафиновыми аппликациями и лечебными занятиями.

В запущенных случаях или при отсутствии результата от проведенной ранее терапии назначают хирургическое лечение.
Операции бывают нескольких типов:
- артродез (создание анкилоза);
- остеотомия (рассечение с изменением формы кости);
- пересадка сухожилий;
- рассечение фасции подошвы;
- серповидная или клиновидная резекция.
Операция проводится с использованием местного обезболивания в плановом порядке в условиях больницы. Хирурги применяют сочетанную терапию по методу Куслика – иссечение апоневроза с резекцией.
Ладьевидную кость удаляют целиком или ее часть, а при чрезмерном опущении плюсневой кости делают ее остеотомию.
После проведенных манипуляций разрез зашивают, оставляя дренаж, и накладывают гипсовый сапожок. Если с первого раза не получилось исправить полый свод стопы, операцию повторяют через 14 дней.
В процессе реабилитации пациенту показано:
- иглоукалывание;
- инъекции антибиотиков и обезболивающих препаратов;
- ношение специальной обуви;
- лечебный массаж, ЛФК.
Подбор комфортной и правильной обуви очень важен для профилактики недуга и на начальном этапе его развития. Выбирать обувь стоит на низком каблуке или широкой платформе с приподнятым внутренним краем. Ортопедическую обувь подбирают после рекомендаций врача.
Для поддержания свода стопы используются стельки – ортезы. Мозоли необходимо регулярно срезать и подкладывать под них специальные подушечки или носить брейсы.
Основной задачей обуви является снижение нагрузки на свод стопы и неприятных ощущений при ходьбе.

Занятия ЛФК проводятся как после операции, так и для профилактики развития деформации при полой стопе.
- Упражнение делается сидя на стуле или в кресле. Сначала проводится без нагрузки, затем с сопротивлением (с использованием грузика или резинки).
- Захват предметов пальцами стопы разного размера и формы хорошо укрепляет мышечную ткань и связки ступней. С каждым разом необходимо увеличивать вес поднимаемой вещи.
- В положении стоя максимально расставить пятки в стороны, а носки внутрь, делать наружную ротацию (вращение) голеней.
- Ходьба на наружных и внутренних краях стоп.
- Упражнения стоя на бревне.
Профилактика и возможные осложнения
Деформация не будет прогрессировать, если придерживаться нескольких правил:
- своевременное лечение заболеваний, вызывающих развитие патологии;
- регулярные курсы массажа, ЛФК, акупунктуры;
- рациональное питание, снижение веса.
Для уменьшения болевого синдрома рекомендуется делать домашний самомассаж. Перед процедурой необходимо распарить ноги принятием ванночки с морской солью и пошагать по массажному коврику, гальке, рассыпанному гороху или фасоли.

Процедуру лучше выполнять теплыми руками, интенсивно растирая ступни от пальцев к пяткам, полезно промассировать каждый палец отдельно.
Завершить упражнение следует разминанием голени и щиколотки.
Осложнениями полой стопы являются:
- изменение походки;
- стойкая деформация пальцевых фаланг;
- боли в спине и ногах;
- инвалидность в связи с невозможностью ходить.
Во время лечения пациент должен наблюдаться у невролога и травматолога. Только комплексная терапия поможет быстрее преодолеть неприятный недуг и снова ходить без боли.
Полая стопа — это один из видов ее деформации, при котором происходит увеличение ее свода. Это состояние противоположно плоскостопию и чаще является приобретенным, чем врожденным. Оно развивается вследствие некоторых патологий мышечного аппарата либо травм, но может проявляться в детском возрасте и иметь наследственное происхождение. Кроме визуального дефекта, болезнь сопровождается болезненными ощущениями и приносит дискомфорт в повседневной жизни. На начальной стадии возможно успешное консервативное лечение, но в запущенных случаях рекомендуется хирургическое вмешательство.
Что это такое
Стопа человека состоит из 26 костей, соединенных связками и мышцами. Мягкие ткани обеспечивают прочность, возможность изменять конфигурацию при нагрузке, перераспределение давления на отдельные участки.
Стопа имеет два продольных и один поперечный свод. В проекции подошвы они начинаются и заканчиваются из 3 основных точек опоры: головки первой и пятой плюсневых и пяточная кость.
Увеличение кривизны продольного свода приводит к росту его высоты, контакт с опорой в средней части подошвы отсутствует. Это и называют полой стопой. Вся опора приходится на пальцы ног и пятку. Средняя часть не нагружена.
Продольный свод
Самым известным сводом стопы является продольный. Его легко заметить внешне или на ощупь, проведя рукой по подошве с внутреннего края. Так можно определить наличие впадины дугообразной формы. Именно в этом месте происходит амортизация – стопа пружинит при нагрузке. Если же происходит уплощение этого свода, вся инерция толчков передается по ноге на суставы и позвоночник.
Можете также прочитать:Боль в своде стопы
Продольный свод начинается от пяточной кости и идет через всю ступню до пальцев. Причем, высота его с внутренней стороны больше, чем с наружной. Специалисты выделяют пять таких сводов по числу плюсневых костей. Они расходятся от пяточного бугра к суставам пальцев. Именно их дугообразная форма обеспечивает упругость походки и амортизацию всех толчков. Самой высокой является дуга второй плюсневой кости, а самой низкой – пятой. На этот участок – наружный край стопы человек опирается при ходьбе.
При нормальном развитии продольного свода его высота не должна быть меньше 35 мм по внутреннему краю. По рентгеновскому снимку также определяют угол свода. Его образуют линии, проведенные от пяточного бугра и сустава первого пальца к нижнему краю ладьевидно-клиновидного сустава. В норме этот угол должен составлять не более 130 градусов.
Почему развивается такая деформация
Образование высокого свода стопы возникает вследствие различных причин. Существует гипотеза, что перераспределение мышечного тонуса связано с патологией нервной системы или травмами. Среди наиболее распространенных этиологических факторов называют такие болезни и состояния:
- детский церебральный паралич;
- полиомиелит;
- врожденные нейропатии;
- мышечные дистрофии;
- наследственные патологии мозжечка;
- тяжелые ожоги;
- последствия переломов костей ступни.
У каждого пятого пациенты полая деформация возникает на фоне неврологического благополучия и при отсутствии травм в анамнезе. В таком случае предполагают наследственную предрасположенность, которую чаще ассоциируют с длиной связок.
В МКБ 10 полая стопа имеет шифр Q66.7.
Почему важно знать свой тип свода стопы
Тип свода стопы – ключевая характеристика при подборе беговых кроссовок. Именно от того, насколько кроссовки соответствуют пронации бегуна, будет зависеть безопасность и результативность бега.
Обладателям нормального свода, как правило, не требуется никакой специальной коррекции, а обувь с повышенной амортизацией или стабилизацией может нанести лишь вред. Подойдут кроссовки для нормальной пронации, а таких моделей на рынке огромное количество.
Виды и стадии
По локализации наибольшей деформации выделяют три вида полой деформации:
- Передний. Опора идет на кончики пальцев, стопа находится в вынужденно разогнутом положении. Пятка приподнята.
- Задний. Слабость икроножных мышц приводит к подошвенному сгибанию. Основная опора идет на пятку, она опускается ниже других отделов. Часто этот вид деформации сочетается с вальгусной установкой, которая происходит из-за контрактуры длинного разгибателя мышц ступни.
- Средний. У пациента укорочен подошвенный апоневроз или есть контрактуры мышц ступни.
Хирургическое вмешательство
Операция осуществляется на поздних стадиях деформирования, когда необходимо восстановить стопу.
Перед оперативным вмешательством проводится проводниковая анестезия, затем хирург рассекает кожные покровы и рядом лежащие ткани, затем проводит редрессацию подошвенного апоневроза с последующей частичной резекцией костных структур. После приведения стопы в нормальное положение рана ушивается, а на конечность накладывается гипс на 6-7 недель. При деформировании пальцев стопы допустимо проведение остеотомии фалангов по показаниям.
При невозможности полного корректирования полой стопы во время операции рана ушивается, на ногу накладывается гипс, а через 3 недели хирургическое вмешательство повторяют для завершения коррекции.
Послеоперационный период включает обязательное проведение следующих методов реабилитации:
- Физиотерапия;
- Ношение ортопедической обуви;
- Обезболивающие средства;
- Акупунктура;
- Антибактериальная терапия.
Для предотвращения прогрессирования патологии изготавливается обувь, у которой отсутствует выкладка свода и приподнят внутренний край для обеспечения поддержки стопы.
Симптомы и осложнения
Обычно пациенты с полой стопой обращаются к врачу с такими жалобами:
При осмотре врач обратит внимание на следующие признаки:
- Изменение конфигурации стопы: отсутствие контакта с опорой среднего отдела, когтеобразные или молоткообразные пальцы, характерное расположение мозолей.
- Чтобы оценить стадию заболевания, травматолог-ортопед пропальпирует ступни, потянув кверху пятку и стараясь разогнуть пальцы ноги. Если деформация не является стойкой, она проходит от надавливания на первую плюсневую кость со стороны подошвы при осмотре, опоре на пол. При подъеме ноги стопа снова принимает патологическую форму.
- В случае необратимой деформации в средней части стопы врач пальпирует плотный тяж мышечного сухожилия, в ряде случаев наблюдают фиксацию в патологическом виде даже измененной кожей.
- При возникновении полой стопы на фоне неврологической патологии состояние ног будет вписываться в общую картину заболевания: конская деформация с опорой на носки, паралитическая ступня с переразгибанием в области подошвы.
Если родители подозревают полую стопу у ребенка или подростка, они должен обратить внимание на расположение ног. Вальгусная деформация на фоне плоскостопия также приводит к нарушению опоры: малыш будет вставать на наружный край стопы. Если зафиксировать ступню на опоре, она приобретет типичный для плоско-вальгусной деформации вид.
При отсутствии лечения заболевание будет прогрессировать, разовьются осложнения:
- нарушается походка;
- беспокоят боли в ногах и спине;
- снижается устойчивость к физическим нагрузкам;
- возникает стойкая деформация пальцев.
Правила подбора обуви и стелек для высокого подъема стопы
Обувь для высокого подъема стопы должна быть удобной, выбирайте ботинки с ударопрочной подошвой, амортизацией. Улучшенная амортизация на подошве предупредит вывихи, разрывы связок.
Можно вставлять в обувь специальные стельки, способные гасить удары во время ходьбы. Популярность приобрели силиконовые стельки — повторяют контур ноги, фиксируют стопу в обуви. Врачи ортопеды могут разработать стельку под вашу ногу индивидуально.
Ношение в обуви стельки позволяет перестроить стопу, задействовать неактивные мышцы. Разработав дряблые мышцы, можно избавиться от натоптышей, мозолей и изнурительной боли в голеностопе. Использование универсальной колодки, изготовленной из высокопрочного пластика, позволит корректировать форму обуви с учетом особенностей ноги.
Диагностика
Установить верный диагноз помогут:
- Беседа: выявление жалоб, уточнение их связи с какими-либо заболеваниями, семейный характер заболевания.
- Осмотр ног пациента, анализ походки.
- Рентгенодиагностика полой стопы позволит выявить увеличение высоты продольных сводов, костных изменений.
- Плантография: выполнение отпечатков стопы с оценкой, чтобы выявить степень и признаки патологии.
- МРТ и электромиография при неврологических заболеваниях.
При необходимости пациента направляют на консультацию невролога.
Как лечить?
Тактика терапии полой стопы определяется причиной ее развития, а также степенью увеличения арочного свода и возрастом больного.
При умеренно и слабо выраженных патологиях больному назначают лечебную физкультуру, физиотерапию и массаж. Нефиксированные формы этого заболевания поддаются консервативной коррекции посредством ношения специальной обуви с приподнятым внутренним краем.
Сильно выраженная фиксированная болезнь, особенно у взрослых людей, подлежит хирургическому лечению.
В зависимости от вида патологии и причин ее развития может выполняться артродез, остеотомия, серповидная или клиновидная резекция предплюсневых костей, пересадка сухожилий и рассечение подошвенной фасции. Также используют различные комбинации этих методик.
Полая стопа и военная служба
Пациента с болезнями стоп могут освободить от армии. Годность к военной службе при полой стопе определяют исходя из того, может ли призывник носить обувь установленного образца. Армейские сапоги или ботинки изготавливают для здоровых ног, использование особой обуви или стелек недопустимо. От службы освобождают призывников, у которых продольные своды фиксированы в патологическом положении. Так называемые скрученные ступни должны иметь:
- приведенный, распластанный и широкий передний отдел;
- характерные натоптыши под головками плюсневых костей;
- молотообразную или когтеобразную деформацию пальцев.
Если ношение военной обуви затрудненно, но грубых стойких изменений стопы нет, призывник может быть признан ограниченно годным к некоторым родам войск (категория Б).
Другие признаки
Полая стопа, развившаяся вследствие полиомиелита, может сопровождаться нерезким односторонним парезом в сочетании с эквинусом стопы. При этом тонус мышечных тканей снижен, и деформация не прогрессирует.
Если у человека наблюдаются церебральные поражения, то у него могут отмечаться спастические явления, повышение тонуса мышц и усиление рефлексов (сухожильных). Такой процесс не прогрессирующий и односторонний.
При врожденных пороках патология обычно двусторонняя. Она склонна к прогрессированию, особенно в периоды активного роста (например, в 5-8 лет и в 11-15).
Повышение свода стопы довольно часто сочетается с атаксией и нарушениями походки. Кроме того, для такой болезни характерны слабо выраженные расстройства чувствительности и поражения пирамидных путей.
При болезни Шарко-Мари-Тута у человека отмечается 2-сторонняя и прогрессирующая деформация стоп, а также атрофия мышц, которая распространяется снизу вверх.
Лечение полой стопы
При заболевании применяют консервативные и хирургические методы.
Если патологической фиксации стопы еще нет, ортопед может посоветовать исправление с помощью безоперационного лечения. Это поможет при полой стопе у ребенка, молодого человека без тяжелого неврологического заболевания.
Массаж. Процедуры направлены на расслабление мышц, снятие болевого синдрома. Приемы зависят от локализации поражения, так как они связаны с нарушением работы различных групп мышц. При наиболее распространенном среднем виде выполняют поглаживание и разминание подошвы в области натянутого апоневроза, глубокое поглаживание в проекции плюснево-фалангового соединения и поверхностное со стороны тыла стопы.
Как диагностируют?
Упражнения при полой стопе следует выполнять обязательно. Однако делать это необходимо только после того, как диагноз будет уточнен опытным врачом. Как правило, с этой целью пациента отправляют на плантографию и рентгенографию стопы.
При слабо выраженной деформации на плантограмме выявляется большое углубление вогнутой дуги внутреннего края, а также выступ по наружному краю стопы. При умеренной патологии вогнутость наблюдается до наружного края. Что касается резко выраженного заболевания, то отпечаток подошвы человека разделяется на 2 части.
Также существуют запущенные случаи, когда с отпечатка ноги контуры пальцев вовсе исчезают. Это обусловлено их когтеобразной деформацией.
Если врач считает, что причиной проблемы является заболевание нервно-мышечного аппарата, то пациента направляют к неврологу. Последний проводит детальное неврологическое обследование, выполняет рентгенографию позвоночника, МРТ и КТ, а также электромиографию и прочие исследования.
При старых травмах костей предплюсны больному может потребоваться КТ стопы.
Если полая стопа была выявлена впервые и при этом у пациента отсутствуют болезни нервно-мышечной системы, а также нет предшествующих травм, то это говорит о возможном возникновении опухоли спинного мозга. В этом случае человека направляют на обследование к онкологу.
Две стадии заболевания
Деформация стопы развивается постепенно, и специалисты выделяют в этом процессе две стадии.
На первой стадии происходит морфологические изменения мягких тканей. Когда стопа искривляется в результате деформации мышц, связочного аппарата, кожи, то эти изменения легко устранить.
Достаточно обеспечить давление на головку I плюсневой кости.
У детей младшего возраста полая стопа сложно выявляется из-за того, что клиническая картина болезни выражена слабо.
Но если этого не сделать, то деформация переходит в устойчивую фазу. И это влечет серьезные последствия для здоровья.
Профилактика
Если полая стопа является врожденной патологией, то специальных методов профилактики нет. При выявлении болезни в семье все ее члены должны быть обследованы, чтобы можно было предпринять соответствующие лечебные меры, направленные на профилактику осложнений этого нарушения.
Главной мерой профилактики приобретенного типа описываемой патологии является профилактика заболеваний, которые могут привести к ее развитию и которые были упомянуты в этой статье выше. Если они уже развились, то в качестве профилактики формирования полой стопы их необходимо своевременно выявить и скорректировать.

Подиатрия (хироподия, подология) — раздел медицины, занимающийся лечением заболеваний стопы и голени, объединяющий знания по ортопедии, травматологии, сосудистой и гнойной хирургии, нейрохирургии. К сфере подиатрии относятся различные врождённые и приобретённые деформации стопы (плоскостопие, вальгусная деформация, плантарный фасциит), тарзальный тоннельный синдром, диабетическая стопа и др..
Подиатрию, как отдельную дисциплину, изучают в Великобритании, США, Канаде, Австралии и Новой Зеландии. В других странах подиатрия является достаточно молодой наукой, также и в России, первое руководство по подиатрии было издано в 2006 г.
Китайская медицина давно сопоставила внешние особенности строения стопы и внутренние заболевания, а также черты характера, которые с этими особенностями совпадают. Существует даже отдельный вид гадания по линиям стоп и форме пальцев ног – педомантия.
На стопе 5 пальцев. Первый палец стопы – большой палец стопы, пятый палец стопы - мизинец, остальные пальчики называют обычно по номерам. Счет ведется от большого пальца к мизинцу. В первую очередь взгляните на свои пальчики. Какой палец самый длинный?
Попробуйте определить свой тип стопы. Возможно, Вы узнаете чуть больше не только о своих ногах, но и о своем характер

По длине пальцев различают 3 типа стоп: греческий, египетский, римский.Необходимо отметить, что определенное соотношение длины первых двух пальцев влияет на определенные возможные деформации стопы. Так, греческая стопа наиболее склонна к поперечному плоскостопию, а египетская стопа склонна к развитию продольного плоскостопия.:
2.Египетский тип стопы – египетская стопа. В порядке убывания следуют первый, второй, третий, четвёртый пальцы стопы и мизинец. Владельцам египетской стопы приписывают такие черты, как мягкость и эмоциональность, романтичность и доверчивость.
В другом источнике морфологический тип стопы также делится на 3 типа:

Стопа египтянина (рис. 1), как мы ее видим на статуях фараонов, отличается наличием наиболее длинного большого пальца; длина всех остальных пальцев последовательно уменьшается. Это тип стопы наиболее склонен к проблемам. В обуви сравнительно длинный большой палец отодвигается латерально (hallux valgus) и из-за нагрузки в переднюю фазу ведет к остеоартрозу плюснефалангового сустава, создавая hallux rigidus.
• Греческая стопа (рис. 2) характерна для классических греческих статуй. Второй палец самый длинный, за ним следуют первый и третий пальцы, имеющие почти одинаковую длину, а затем четвертый и пятый пальцы. При таком типе стопы нагрузки наилучшим образом распределяются по ее переднему отделу.
• Стопа полинезийца (рис. 3), или квадратная стопа, изображаемая на полотнах Гогена: пальцы (по крайней мере, первые три) имеют одинаковую длину. Такая стопа не причиняет никаких проблем.
Посмотрите теперь внимательно на свод стопы. Тип свода стопы так же может многое рассказать о его обладателе.
• Низкий подъем стопы присущ людям сговорчивым и коммуникабельным, людям, готовым принимать помощь и прислушиваться к советам.
Но, неважно, какой у Вас тип стопы, широкая или узкая стопа, высокий или низкий свод стопы, плоская или выпирающая пятка. Главное, чтобы стопа была здоровой!
А есть еще и такие варианты стоп:

1)Египетские; 2)Римские; 3)Греческие; 4)Германские; 5)Кельтские
Полая стопа – это аномальное увеличение высоты арочного свода стопы. Представляет собой противоположность плоскостопия, при котором свод опущен и уплощен. Возникает после травм стопы и при некоторых заболеваниях нервно-мышечной системы, реже имеет наследственный характер. Проявляется внешней деформацией, болями и быстрой утомляемостью при ходьбе. Диагноз выставляется с учетом данных осмотра, результатов плантографии и рентгенографии. Лечение чаще консервативное (физиотерапия, ЛФК, ортопедическая обувь), при прогрессирующей деформации показано оперативное вмешательство.
МКБ-10
- Причины
- Патанатомия
- Симптомы полой стопы
- Диагностика
- Лечение полой стопы
- Цены на лечение
Общие сведения
Полая стопа – чрезмерное увеличение свода стопы. Наблюдается при целом ряде заболеваний нервной и мышечной системы. Может развиваться после травм стопы (размозжений, тяжелых переломов костей предплюсны), особенно перенесенных в детском возрасте. Иногда передается по наследству. Сопровождается быстрой утомляемостью и болями при ходьбе. Становится причиной образования мозолей и развития деформации пальцев. В ряде случаев протекает без каких-либо функциональных расстройств.

Причины
В настоящее время точный механизм формирования полой стопы не выяснен. Предполагается, что данная патология обычно возникает вследствие нарушения мышечного равновесия в результате гипертонуса или паретического ослабления отдельных мышечных групп голени и стопы. Вместе с тем, специалисты отмечают, что в некоторых случаях при обследовании пациентов с полой стопой подтвердить заметное повышение или понижение тонуса мышц не удается.
Полая стопа может формироваться при ряде болезней и пороков развития нервно-мышечного аппарата, в том числе – при полиомиелите, мышечной дистрофии, спинальной дизрафии (неполном заращении срединного шва позвоночника), болезни Шарко-Мари-Тута (наследственной сенсомоторной нейропатии), полинейропатии, сирингомиелии, детском церебральном параличе, атаксии Фридрейха (наследственной атаксии вследствие поражения спинного мозга и мозжечка), менингоэнцефалите, менингите, злокачественных и доброкачественных опухолях спинного мозга. Реже патология развивается вследствие ожогов стопы или неправильно сросшихся переломов пяточной кости и таранной кости. Примерно в 20% случаев факторы, спровоцировавшие формирование деформации, остаются невыясненными.
Патанатомия
Промежуточный тип наблюдается достаточно редко и формируется при контрактурах подошвенных мышц вследствие укорочения подошвенного апоневроза (при болезни Ледероуза) или ношения обуви с чрезмерно жесткой подошвой. При переднем типе наблюдается вынужденное разгибание стопы с опорой только на кончики пальцев. Передний устой свода стопы опущен, пятка располагается выше передних отделов стопы. Нарушение соотношений между задними и передними отделами частично устраняется под тяжестью тела.
Из-за увеличения высоты свода при всех типах полой стопы происходит перераспределение нагрузки на различные отделы данного анатомического образования: средняя часть нагружается недостаточно, а пяточный бугор и головки плюсневых костей, напротив, страдают от постоянной перегрузки. Пальцы постепенно деформируются, принимая когтеобразную или молоткообразную форму, основные фаланги приподнимаются кверху, а ногтевые сильно сгибаются. У основания пальцев образуются болезненные натоптыши.
Вместе с тем, увеличение свода стопы не всегда влечет за собой перечисленные выше последствия. В ряде случаев очень высокий арочный свод выявляется у совершенно здоровых людей. Как правило, в таких случаях форма стопы передается по наследству, является отличительным семейным признаком, не вызывает функциональных расстройств и вторичных деформаций. В подобных случаях изменение формы стопы рассматривается, как вариант нормы, какое-либо лечение не требуется.
Симптомы полой стопы
Пациент жалуется на быструю утомляемость при ходьбе, боли в стопах и голеностопных суставах. Многие больные отмечают, что испытывают значительные трудности при подборе удобной обуви. При осмотре выявляется увеличение высоты внутреннего и наружного свода, расширение, распластанность и некоторое приведение передних отделов стопы, деформация пальцев, а также болезненные мозоли (чаще – в области мизинца и у основания I пальца). Часто отмечается более или менее выраженная тугоподвижность стопы.
При полой стопе вследствие полиомиелита обычно наблюдается нерезкий односторонний парез в сочетании с эквинусом стопы. Тонус мышц снижен, деформация не прогрессирует. При церебральных поражениях, напротив, наблюдается повышение тонуса мышц, спастические явления и усиление сухожильных рефлексов. Процесс также односторонний, не прогрессирующий. При врожденных пороках деформация двусторонняя, склонная к прогрессированию в периоды усиленного роста (5-7 лет и 12-15 лет).
При болезни Фридрейха патология двусторонняя, прогрессирующая. В семейном анамнезе обычно выявляются случаи того же заболевания. Увеличение свода стопы сочетается с атаксией, тяжелыми нарушениями походки, слабо выраженными расстройствами чувствительности и явлениями поражения пирамидных путей (контрактурами, спазмами и пирамидными знаками). При болезни Шарко-Мари-Тута наблюдается прогрессирующая двусторонняя деформация стоп в сочетании с атрофией мышц, которая постепенно распространяется снизу вверх.
Диагностика
Для уточнения диагноза назначают рентгенографию стопы и плантографию. При слабо выраженной полой стопе на плантограмме определяется выступ по наружному краю и чрезмерное углубление вогнутой дуги внутреннего края. При умеренной выраженности патологии вогнутость распространяется до наружного края стопы. При резко выраженной деформации отпечаток подошвы разделяется на две части. В запущенных случаях с отпечатка исчезают контуры пальцев, что обусловлено их выраженной когтеобразной деформацией.
При подозрении на заболевание нервно-мышечной системы пациента направляют на консультацию к неврологу, проводят детальное неврологическое обследование, выполняют рентгенографию позвоночника, КТ и МРТ позоночника, электромиографию и другие исследования. При застарелых травмах костей предплюсны в отдельных случаях может потребоваться КТ стопы. Впервые выявленная полая стопа при отсутствии болезней нервно-мышечного аппарата и предшествующих травм является поводом заподозрить опухоль спинного мозга и направить больного на обследование к онкологу.
Лечение полой стопы
Тактика лечения данной патологии определяется причиной развития заболевания, возрастом больного и степенью увеличения свода стопы. При слабо и умеренно выраженных деформациях назначают массаж, физиотерапию и лечебную физкультуру. Нефиксированные формы поддаются консервативной коррекции специальной обувью с приподнятым внутренним краем без выкладки свода. Резко выраженная фиксированная полая стопа, особенно у взрослых, подлежит оперативному лечению.
В зависимости от причины развития и вида патологии может выполняться остеотомия, клиновидная или серповидная резекция костей предплюсны, артродез, рассечение подошвенной фасции и пересадка сухожилий. Нередко используются различные комбинации перечисленных оперативных методик. Хирургическое вмешательство осуществляется под общим наркозом или проводниковой анестезией в плановом порядке в условиях травматологического или ортопедического отделения.
В большинстве случаев оптимальным вариантом является комбинированная операция по Куслику или по Чаклину. Метод Куслика предусматривает редрессацию или открытое рассечение подошвенного апоневроза в сочетании с клиновидной или серповидной резекцией кубовидной кости. После удаления резецированного участка передние отделы стопы сгибают к тылу, а задние – в направлении подошвы. Рану ушивают и дренируют, на ногу накладывают гипсовый сапожок на 6-7 недель.
При проведении хирургического вмешательства по методу Чаклина подошвенный апоневроз также рассекают или редрессируют. Затем обнажают кости предплюсны, отводя в стороны сухожилия разгибателей, выполняют клиновидную резекцию головки таранной кости и части кубовидной кости. Ладьевидную кость удаляют полностью или частично в зависимости от степени деформации. При резко выраженном опущении I плюсневой кости дополнительно осуществляют ее остеотомию. При наличии эквинуса на заключительном этапе производят тенотомию ахиллова сухожилия. Если положение стопы не удалось полностью скорректировать в ходе операции, накладывают гипс сроком на две недели, затем повязку снимают, производят окончательную коррекцию и накладывают гипс еще на 4 недели.
Кроме того, для исправления полой стопы в некоторых случаях используют методику Альбрехта, которая предусматривает клиновидную резекцию шейки таранной кости и передних отделов пяточной кости. При резко выраженных и прогрессирующих деформациях иногда применяют метод Митбрейта – тройной артродез в сочетании с удлинением ахиллова сухожилия, остеотомией I плюсневой кости и пересадкой мышц. Затем накладывают гипс на 6-7 недель.
В послеоперационном периоде назначают физиотерапию, антибиотики, обезболивающие препараты, массаж и ЛФК. В обязательном порядке используют специальную обувь с приподнятым наружным краем в задних отделах стопы и приподнятым внутренним краем в передних отделах стопы. При операциях, предусматривающих пересадку мышц, на начальных этапах в обувь дополнительно устанавливают жесткие берцы, предохраняющие пересаженные мышцы от чрезмерного растяжения.
Читайте также:


