Некроз мягких тканей пятки
Причины появления пролежней
Язвенно-дистрофические изменения тканей развиваются постепенно, но обычно причиной для начала омертвения тканей на пятке становится неподвижность больного на протяжении длительного времени. Не имеет значение вынужденное или нет, долгое пребывание человеческого тела без движения. В результате давления на отдельные участки тела, биологические ткани в этих зонах начинают меняться. Из-за длительного сдавливания этих участков кожи ухудшается поступление питательных веществ к клеткам и отдельные из них начинают погибать. Если не принять соответствующих мер – процесс некроза отдельных тканей приобретает опасный характер и приводит к появлению серьезного дегенеративного процесса тканей, сопровождающегося их разложением.
Для здорового человека такое сдавливание тканей упомянутых зон не представляет опасности, так как обычно является недостаточно продолжительным для активизации некротических процессов. Но у любого лежачего больного риск заполучить пролежень после длительного времени, проведенного без движения, растет с каждым часом.
Допустимое давление на ткани
Медицинские работники после проведения ряда тестовых исследований установили допустимый временной отрезок, на протяжении которого сдавливание тканей не приводит к развитию некротического процесса и формированию пролежня в ней. Для здорового человека он составляет два часа. Но уже спустя сто двадцать минут сдавливание кровеносных сосудов и нарушение микроциркуляции крови способно дать старт дегенеративным процессам в тканях.
Здоровый организм подаст сигнал в мозг об этом процессе в виде болевого или иного дискомфортного ощущения в зоне подверженной риску. Но частичный или полный паралич нейтрализует болевые импульсы нервной системы, поэтому важно следить за целевыми участками тела с повышенным вниманием.
В противном случае очередной осмотр пяточной зоны может привести к неприятным открытиям. Недостаток кислорода, отсутствие питательных веществ в нужном количестве и пониженная чувствительность к боли нередко приводят к формированию на ней покраснений. Покраснения впоследствии могут воспалиться и привести к образованию пролежневой язвы. А ее лечение в домашних условиях представляет собой достаточно сложный процесс, да и возможен не всегда.
Во многом прогнозы по лечению напрямую связаны со стадией развития пролежня. Некоторые стадии пролежней не допускают возможности домашнего лечения, ни при каких условиях, не зависимо от места своей локализации.
Особенности первой и второй стадии
Первая стадия заболевания позволяет лечить пролежни на пятках дома, вполне просто не прибегая к сложным медицинским средствам или методикам. Объясняется это тем, что на данной стадии поражения мягких тканей, сформировавшихся в результате давления на костном выступе, достаточно щадящие. На первой стадии не наблюдается воспаления или повышения температуры тканей пострадавшего участка пятки. Нарушения кожных покровов отсутствуют, но эпидермис при нажатии на него приобретает бледный оттенок. Причиной этого становится нарушение циркуляции крови в тканях дермы, которое и приводит к развитию первой стадии заболевания.
Вторая стадия патологии может развиться в случае, если ее не заметили вовремя, и не было проведено лечения первой стадии. Для устранения пролежня должны быть приняты соответствующие меры. Их главная цель – предотвращение деструктивного воздействия на пяточную зону стопы. В этом случае у больного наблюдается появление мелких пузырьков, наполненных жидкостью, в поврежденных тканях дермы. Кожа начинает шелушиться и отмирать, растет концентрация корнеоцитов, эпителий истончается. Все эти процессы вызываются продолжительным застоем крови, который стал причиной первой стадии.
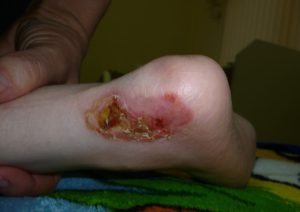
Отсутствие лечения ведет к поражению верхнего слоя мягких тканей пятки (как на фото). Подкожные ткани на второй стадии заболевания остаются в порядке. При должном лечении нормальное состояние стопы легко восстанавливается даже в домашних условиях, при его отсутствии болезнь переходит в опасную третью стадию.
Осложнения третьей и четвертой стадии
Третья стадия патологического процесса в мягких тканях представляет для больного большую опасность. Особенно если речь идет о лежачих людях пожилого возраста. Кожа на стопе, в третьей стадии некротического поражения, полностью преобразуется в рану, сопровождаемую нагноением при попадании в нее патогенной микрофлоры. Да и сами процессы замещения тканей во время развития пролежня представляют собой серьезную опасность для организма. На данном этапе они являются ничем иным как омертвением клеток глубоких слоев кожи с их последующим разложением. Некроз опасен одним только фактом того, что во время разложения клеток выделяется огромное число патогенов, которые попадая в кровь, разносятся по всему организму и отравляют его. А учитывая, что третья стадия не что иное, как открытая рана, без должного лечения, попадание опасной инфекции внутрь организма через нее – лишь вопрос времени.
Первичное лечение

Решая как лечить пролежни, следует помнить, что выбор терапевтических средств целиком зависит от стадии заболевания. Выбор доступных медицине методов ограничен консервативными и хирургическими вариантами лечения. Но в любом случае каждый из них обязан решать три важные задачи, которые заключаются:
- в хирургическом или ином варианте удаления подвергнувшейся необратимым изменениям и некрозу тканей пятки;
- в обеспечении восстановления нормального полноценного кровообращения, в том числе и капиллярного, в пораженной зоне;
- в заживлении раны на поврежденном участке пятки.
Добиться каждого из упомянутых эффектов, на начальных стадиях заболевания, способен помочь только лечащий врач. При необходимости он может назначить больному медсестру, для ухаживания за больным на дому. Этот вариант позволит остановить развитие болезни на начальной стадии и избежать появления серьезных проблем с пяткой, таких как образования язв или лавинообразного некроза мягких тканей.
Первая стадия некроза тканей лечится наложением на поражённый участок повязок пропитанных ранозаживляющими смесями. Если на коже появились язвочки, они обрабатываются при помощи детского мыла и кипячёной воды.
Как бороться с глубокими пролежнями
Вопрос чем лечить пролежни на третьей и четвертой стадии заболевания решать самостоятельно не рекомендуется. В данной ситуации без обращения к опытному хирургу в большинстве случаев обойтись нельзя. А предварительная консультация с терапевтом или просто дипломированным практикующим медиком обязательна. Третья и четвертая стадия некроза пятки сопровождается разрушением тканей, воспалением, инфекционными нагноениями – симптомами каждый из которых в отдельности способен представлять для организма серьезную угрозу. Поэтому без помощи опытного врача вылечить больного не удастся. В таблице приведены основные этапы лечения.
| Первым этапом лечения становится очищение раны от нагноения | Пяточная зона перед началом очищающей процедуры обрабатывается дезинфицирующим раствором из перекиси водорода, хлоргексидина или аналогичного антибиотического средства. В случае серьезных поражений тканей некрозом вплоть до оголения пяточной кости обработку лучше проводить специальными биологическими составами, разработанными для пролежней. Если того требует ситуация пораженные ткани удаляются хирургическим путем |
| Второй этап лечения представляет собой проведение ранозаживляющих процедур | В рану на выбранное лечащим врачом время согласно специальной методике накладывается специальная регенеративная повязка |
В качестве основного ранозаживляющего средства часто используется стрептоцидовая эмульсия, синтомициновая мазь или экстракт зверобоя. На третьей стадии заболевания с их помощью можно без хирургического вмешательства удалить поражённые некрозом ткани. Эффективное использование этих средств возможно также на первой и второй стадиях. Продолжительность лечения главным образом зависит от степени поражения пяточной зоны некрозом.
Очаги поражения кожи и мягких тканей язвенно-некротического характера выявляются у 75-80% обездвиженных и маломобильных больных. Повреждения часто локализуются в области задней поверхности дистальных отделов нижних конечностей;
при отсутствии своевременной терапии они могут привести к летальному исходу. Материал, размещенный далее, поможет понять патогенез аномального состояния, подскажет, чем лечить пролежни на пятках, порекомендует способы предупреждения возникновения патологии.
Причины и механизм развития пролежней на пятках
В основе механизма появления и прогрессирования болезни — совокупность нарушений нервной трофики и кровообращения.
Эксперты выделяют 3 основных фактора, приводящих к формированию очагов поражения. В их перечне — давление, срезывающая сила и ее компонент — трение.
Первая причина — следствие длительного (от 2 часов) действия веса тела лежачего больного: под его влиянием мягкие ткани, нейроны и сосуды деформируются. Нехватка питательных веществ и кислорода приводит к некрозу структур. Негативный эффект усиливается при использовании тяжелых одеял (пледов), плотного перевязочного материала, одежды.
Второй из перечисленных факторов развития пролежней проявляется в результате непрямого давления. Повреждения (разрушения) жировой клетчатки и соединительной ткани вызываются частыми смещениями человека по опорной поверхности вниз или вверх, неправильно выполненной техникой изменения положения пациента в постели (инвалидном кресле).

Трение приводит к отделению ороговелых клеток и дальнейшему изъязвлению верхнего слоя кожи, травмам глубоко расположенных структур. Уровень отрицательного воздействия возрастает при излишней влажности деформируемых участков тела.
Ускоряет образование пролежней присутствие дополнительных факторов. Последние дифференцируются на 4 группы:
- Внутренние обратимые. Среди них — изменения психологического состояния больного, наличие вредных привычек, сбои в работе сердечно-сосудистой системы, обезвоживание, истощение, избыточный вес, энкопрез, энурез.
Внутренние необратимые. К ним относятся двигательные и сенсорные расстройства, возраст старше 75 лет, присутствие в анамнезе пациента нарушений сознания и дистрофических патологий кожных покровов. - Внешние обратимые. В списке факторов — некачественный гигиенический уход, неправильно выполняемый массаж, сухость кожи, особенности питания (диеты и погрешности в меню, ведущие к нехватке аскорбиновой кислоты и протеина), длительный прием гормональных препаратов, НПВП, цитостатиков. Вызывают появление болезни также переохлаждения и перегревы, повышенная потливость, несоблюдение технологии задействования противопролежневых матрасов.
- Внешние необратимые. Возникновение пролежней в области пяток провоцируют продолжительные хирургические манипуляции.
При обследовании находящихся на лечении пациентов с переломами лодыжек и дистальных отделов конечностей врачи периодически диагностируют наличие язвенно-некротических очагов. Последние являются следствием давления на ткани гипсовых повязок.
При сочетании более 2 факторов пяточный пролежень образуется в несколько раз чаще.
Симптомы в зависимости от стадии заболевания
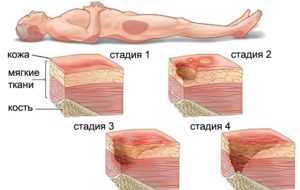
Специалисты выделяют 4 стадии развития болезни. Признаки патологии варьируются в зависимости от степени ее тяжести.
Ранняя форма аномального состояния характеризуется отсутствием нарушений целостности кожи. Визуально отмечается гиперемия покровов, не исчезающая после устранения провоцирующих факторов. При первой (I) стадии заболевания человек может жаловаться на резкое увеличение чувствительности в зоне поражения. В дальнейшем неприятные ощущения видоизменяются — возникает онемение. Среди дополнительных симптомов — отечность, пальпируемое уплотнение, локальное повышение температуры.

Степень отличается от предыдущей:
- цветом затронутых болезнью участков кожи (появляется синюшный оттенок);
- четкими границами измененных областей;
- наличием отслоений эпидермиса.
На второй стадии присутствует неглубокая деформация покровов, определяемая визуально как плоский (сухой или блестящий) кратер, потертость без воспаления либо пузырь. Прогрессирование аномалии характеризуется постепенным распространением на структуры, расположенные глубже.
Отторжения некротических масс нет.
Этап заболевания, сопровождающийся полным разрушением слоев кожи с обнажением подкожного жира. В перечне вторичных симптомов рассматриваемой стадии пролежней — воспаление тканей, значительный дискомфорт, формирование черного пятна (либо язвы с карманами, подрытыми краями). Мышцы, кости и сухожилия в патологический процесс не вовлечены.
Глубокий некроз (омертвение) толщи покровов. Среди признаков описываемой степени заболевания — образование полостей, обнажение элементов опорно-двигательного аппарата, неприятный запах, сильная боль. Может присутствовать отторжение творожистой (зернистой) массы из раны. На четвертой стадии аномальное состояние способно затронуть костную и мышечную ткани, что чревато развитием воспалительного процесса.
Выявление пролежней на начальных этапах формирования и назначение адекватной терапии — залог быстрого выздоровления пациента. Обнаружение болезни в поздней ступени развития, отягощенной присоединенной инфекцией — показание к хирургическому вмешательству.

Диагностика
Диагностирование недуга в домашних условиях осуществляется приглашенным медработником (либо лицом, ухаживающим за больным) путем обычного осмотра пациента. Задействование особых методик не требуется.
В клинике может быть дополнительно использована биопсия — для исключения рака кожи.
Пролежень на пятке, сопровождающийся сильной болью, отечностью и наличием гнойных масс, требует более детального обследования. Инфицирование подтверждается бактериологически. Окончательный диагноз ставится после лабораторного изучения мазка или образцов материала, полученных при пункции краев раневой поверхности.
Консервативное лечение
Важнейшие задачи консервативной терапии — улучшение трофики клеток тканей, очищение пораженной зоны, заживление. Лечение пролежней на пятках при помощи медикаментов и физиотерапии применяется преимущественно на I-II этапах заболевания.
Запрещается задействовать для купирования сухого омертвения и начальных стадий аномалии глухие (сплошные) повязки, полностью перекрывающие испарение жидкости и доступ воздуха;
также нельзя использовать размягчающие мази, мокрые перевязочные материалы. Перечисленные способы ухудшат состояние больного, вызовут развитие влажного некроза.
Ключевой момент всех схем терапии — устранение трения, давления и срезывающей силы. Цель достигается путем применения специальных противопролежневых медицинских изделий — овчинок, подушек-поплавков, подвесов, матрасов.
Активизация движения тока крови и улучшение общего состояния организма осуществляется при помощи пероральных медицинских товаров. В перечне применяемых средств:
- стимулирующие обменные процессы и укрепляющие стенки сосудов ангиопротекторы (нормализатор микроциркуляции Пентоксифиллин, антигипоксант Актовегин);
- снимающие тонус капилляров спазмолитики (Но-шпа, Папаверин);
- витаминные комплексы — Супрадин, Витрум.

Защита от проникновения патогенных агентов производится путем обработки пораженного участка Фурацилином (противомикробным препаратом);
манипуляции следует проводить несколько раз в день. По ограниченным показаниям задействуется также перекись водорода, йод.
Заживлению ран способствует использование мазей Солкосерил, Левомеколь, масел облепихи, софоры японской, содержащих ионы серебра кремов (Фламазин, Аргосульфан).
В перечне задействуемых методов физиотерапии — краткосрочное ультрафиолетовое облучение, электростимуляция, местная дарсонвализация.
Выбор способа купирования заболевания осуществляет врач.
Лечение I, II степени пролежней на пятках в домашних условиях должно обязательно включать качественный уход за человеком (частое мытье, регулярную смену постельного белья, воздушные ванны) и разработку особого меню для полноценного питания. Изменять положение пациента следует каждые 2 часа.
При использовании специальных мер пресечения патологии нельзя забывать о терапии недугов, имеющихся в анамнезе больного.
Выявление III, IV степеней заболевания в большинстве случаев требует хирургического вмешательства (принципы методики рассмотрены ниже). Консервативное лечение задействуется для очищения раны, активизации процесса покрытия пораженной области грануляционной тканью, предотвращения вторичного инфицирования.
Показания к отказу от применения медикаментов — отсутствие сужения язвы на 1/3 в течение 14 суток, прошедших с момента начала купирования недуга.
После удаления некротических масс возможно использование:
- Препаратов, улучшающих микроциркуляцию — Трибенозида, Пирикарбата.
- Фармакологических продуктов, восстанавливающих ткани — Куриозина, Метилурацина.
- Противовоспалительных средств — Дексаметазона, Гидрокортизона.
- Мазей, наносимых местно. Среди наиболее эффективных медикаментов — линименты Левосин, Аргосульфан, Ируксол.

Ряд экспертов рекомендует также использовать абсорбирующие гели (Пурилон) и губчатые повязки (Биатен).
Дополнительно задействуется физиолечение (в списке методик — аппликации озокерита, ультрафонофорез, СМТ-терапия) и аккуратный массаж граничащих с пораженной областью здоровых участков.
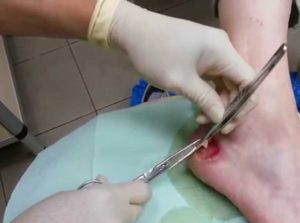
Хирургическое лечение
Основная цель проведения оперативного вмешательства — удаление некроза тканей, вскрытие полостей, очищение язвы. Хирургическая обработка проводится до максимально возможного освобождения ложа раны от омертвевших структур.
Процедура относительно противопоказана при выявлении у пациента нарушений свертываемости крови.
В дальнейшем аномалия лечится путем использования местных антисептиков (для санации области поражения и купирования воспаления), физиотерапии, применения указанных выше медицинских товаров. Выбор средств зависит от общего состояния больного.
По окончании манипуляций возможно проведение иссечения пяточного пролежня с сопоставлением его краев, трансплантации кожи.
Народные методы терапии
Задействование рецептов нетрадиционной медицины позволяет минимизировать болевые ощущения и ускорить процесс заживления ран.
В списке наиболее эффективных народных средств — мази, компрессы, примочки из листьев медуницы, капусты, черной бузины, каланхоэ, сырья календулы.
Лечение поврежденных кожных покровов также проводят при помощи:
- линимента из горсти еловой серы (живицы) и прокипяченных в 500 мл подсолнечного масла 10 очищенных головок лука;
- смеси меда и натертого сырого картофеля (1:1);
- повязок с рыбьим жиром (природный продукт наносится на пораженные заболеванием области, накрывается стерильным бинтом);
- присыпок из картофельного крахмала.

Для изготовления из цветков ноготков необходимо смешать 1 ст.л. высушенных, измельченных корзинок с 50 г косметического вазелина. Полученную массу следует наносить на пораженные места утром и вечером.
Листья лекарственных растений и капусты в лечении пролежней используются по-разному:
- Сырье черной бузины в количестве 1 ст. л. вначале кипятят 1-2 мин. в молоке, затем прикладывают каждые 12 часов к язве.
- С мясистых частей каланхоэ снимается тонкая кожица, свежий срез закрепляется на ране пластырем.
- Выжатым из медуницы соком смазывают очаги поражения до 5 раз в сутки.
- Листьями капусты оборачивают пятки на ночь.
Перед началом процедур следует проконсультироваться с врачом.
Не следует надеяться при помощи народной медицины полностью вылечить пролежни. Вышеперечисленные рецепты относятся к вспомогательным методам лечения.
Осложнения
Отказ лежащего в домашних условиях пациента от вызова медработника приводит к активному прогрессированию недуга и ухудшению состояния больного. В перечне возможных осложнений пролежней:
- флегмона;
- гнойный артрит;
- раковые заболевания покровов;
- контактный остеомиелит;
- эрозивные кровотечения;
- раневой миаз;
- гангрена.
При отсутствии терапии патология может завершиться летальным исходом вследствие развития сепсиса.
Рецидивы болезни возникают при некачественном осуществлении гигиенических процедур, нарушении схем лечения, расхождении швов после трансплантации кожного лоскута.

Профилактика пролежней
Для минимизации риска возникновения аномалий следует выполнять простые правила. В перечне мер по профилактике пролежней у больного, за которым осуществляется уход:
- регулярная смена одежды, постельного белья;
- частое (каждые 2 ч.) варьирование положения;
- выполнение массажей и растираний (манипуляции проводят с использованием увлажняющих кремов), активных и пассивных упражнений ЛФК;
- обеспечение полноценного питания (ежедневное меню должно содержать от 120 г белков и не менее 500 мг аскорбиновой кислоты), сохраняющего физиологическую массу тела;
- поддержание оптимального водного баланса организма пациента;
- устранение дополнительных проблем (неприятных ощущений, зуда, нарушений сна).
Мыть лежачего (маломобильного) человека необходимо только с задействованием обладающих гипоаллергенными свойствами косметических кремов, лосьонов, пенок и одноразовых губок;
высушивать тело — бесконтактным путем.
При обнаружении небольших покраснений на пятках нужно немедленно обработать пораженную зону водным раствором натрия хлорида и вызвать врача для осмотра.
Внимательный уход, всесторонняя поддержка близких людей, раннее выявление патологии и адекватное лечение способствуют быстрому выздоровлению пациента и улучшению качества его жизни.
Некроз нижних конечностей – это разрушение и омертвление тканей стопы, голени или бедра. Он наступает в результате влияния различных патологических процессов, нарушающих полноценную работу организма в целом. Состояние принято называть гангреной. 
Причины и симптомы некроза нижних конечностей
Некроз ноги не развивается самостоятельно. Причинами патологического процесса выступают:
- Механические повреждения ног. Разнообразные травмы, температурные, химические ожоги, обморожение могут спровоцировать некроз мягких тканей нижних конечностей. Сюда можно отнести неправильный послеоперационный уход.
- Инфекционное заражение. При наличии порезов, небольших ссадин нижних конечностей в организм человека может проникнуть болезнетворная бактерия. Развивается острый воспалительный процесс, токсическое отравление продуктами жизнедеятельности микроорганизма. С подобной проблемой сталкиваются люди, посещающие тропические континенты и пренебрегающие правилами безопасности.
- Хронические заболевания. Причиной могут стать болезни, которые влияют на кровообращение. При отсутствии кровотока ткани конечностей начинаю деградировать, отмирать. Встречается у людей преклонного возраста.
Различают 3 вида заболевания, характеризующиеся определенной симптоматикой.
Влажный — характеризуется сильным воспалительным процессом. Развивается при наличии инфекционного возбудителя. Место повреждения темнеет. Мертвые ткани распространяются на здоровые участки. Наблюдается отек, гнойные выделения. От некрозирующей ноги исходит неприятный запах разлагающейся плоти.
Газовая гангрена характеризуется масштабным поражением тканей. Кожа приобретает темный (серый или черный) оттенок. Из очага выделяется темная жидкость с запахом разложения и газа – результата жизненных отходов бактерий.

Стадии и особенности локализации
Международная классификация заболеваний (МКБ 10) рассматривает состояние под кодом R02.
Некрозы нижних конечностей различают по месту локализации, стадии течения процесса. Выделяют 4 стадии гангрены.
| Стадия | Особенности |
| 1 | При начальной стадии проявляются неглубокие поражения. Костная ткань не страдает либо задето до 10%. Пациент чувствует определенный дискомфорт, но это не влияет на полноценное функционирование конечности. Состояние обратимо, но требует квалифицированного вмешательства. |
| 2 | Страдает костная ткань – возникают трещины, разрушения. Больного сопровождают болезненные ощущения. Ограничивается передвижение, функциональность конечности. Требуется срочное хирургическое вмешательство. |
| 3 | Процесс разложения довольно глубокий. Кость поражена на 40 – 50%. Пациент страдает от сильных болей в области поражения. Функциональность ноги отсутствует либо существенно ограничена. |
| 4 | Полное разрушение мягких тканей и кости. Состояние человека критическое. Высокая вероятность сепсиса. Необходима срочная ампутация пораженного места. |
У больных диабетом, подагрой, почечной или печеночной недостаточностью наблюдается некроз в области стопы — частые повреждения пальцев, верхнего свода и пятки. Ношение тесной обуви способствует развитию процесса. Если некротический очаг возникает на одном пальце, гангрена распространится и на другие. Главной проблематичностью разложения стопы является частичное или полное ограничение движения. Пациент не может носить обуви, раздражение вызывает острую боль.
Методы лечения
Существуют разнообразные методы лечения. Иногда больному проводят монотерапию. Пациенту необходимо комплексное лечение. Существует несколько типов терапии заболевания.
Лечение медикаментами подразумевает принятие антибиотиков для устранения бактериального влияния на организм человека. Проводится очистка раневой поверхности и нанесение на нее стерильных повязок. Следует мазать раны антисептиками.
Актуально использование лекарств для расширения сосудов, прием противовоспалительных средств и препаратов для устранения симптомов интоксикации. Для решения проблем используют обезболивающие, жаропонижающие лекарства.
- Появились водянистые пузырьки на пальцах ног и чешутся
- Методы лечения нарыва: аптечные и домашние методы
- Что такое влажная гангрена и ее признаки
Хондропротекторы назначают, если некроз затронул костную ткань. Препараты помогают восстановить пораженную структуру кости, укрепить ее и убрать воспалительные процессы.

Хирургическое вмешательство является необходимостью при возникновении некроза. При минимальных повреждениях проводят чистку пораженного участка. Извлекают некротирующие ткани, захватывая здоровые. Манипуляция необходима для предотвращения разрастания гангрены, а в случае бактериального инфицирования – для предупреждения распространения возбудителя.
Ампутация показана пациентам, которым диагностировали влажную или газовую гангрену с динамическим прогрессом. Или присутствует сухой некроз, вылечить который консервативным способом невозможно. Человеку отрезают конечность в месте разложения, затрагивая здоровые ткани, по аналогичному принципу с малоинвазивными операциями.
В домашних условиях человек можно лечить гангрену, используя антисептики, обезболивающие препараты и мази с антибиотиками из аптеки. Народные целители предлагают лечить гангрену в домашних условиях при помощи подсолнечного нерафинированного масла и хлорки. Ингредиенты необходимо смешать в пропорциях 10 грамм хлорки на 200 грамм масла, вскипятить. После остывания, лечебное средство наносить на пораженный участок ежедневно, до полного исчезновения мертвых тканей.
Прогноз жизни и возможные осложнения
Некроз тканей ног – опасное состояние, которое может значительно осложнить качество жизни или привести к летальному исходу. При своевременно оказанной помощи с учетом ампутации конечностей, жизнь пациента сохраняется. Но человек вынужден жить с инвалидностью.
Если необходимая помощь отсутствовала или была оказана не в полной мере, возрастает риск столкновения с вероятными осложнениями:
- заражение крови – сепсис;
- болевой шок;
- острая полиорганная недостаточность в результате развития сепсиса;
- потеря конечности частично или полностью;
- кома;
- летальный исход.
При своевременном лечении риск осложнений значительно уменьшается. Учитывайте необходимость срочного обращения к врачу при появлении первых признаков заболевания.
Некроз опасен для здоровья и жизни человека. Своевременная диагностика и лечение снизит вероятность развития осложнений, необратимых последствий.
Читайте также:


