Миозит ног после орви у ребенка
В период ОРВИ ваш ребенок внезапно может пожаловаться на сильную боль в ногах или вообще какое-то время не сможет ходить. Шокирующий симптом, но не спешите хвататься за валерьянку и звонить в скорую. Вероятнее всего ничего страшного не произошло.
Что это значит?
Обычно сценарий болезни у детей детсадовского и младшего школьного возраста выглядит так:
Сначала недомогание, жалобы на боль в горле;
Потом лихорадка и подъем температуры;
Спустя 2–3 беспокойные ночи состояние стабилизируется, и температура возвращается в норму.
Врачи называют этот период реконвалесценцией, или началом выздоровления. Пациент ещё чувствует слабость, но уже идет на поправку. И вот этот самый момент он может начать ходить на цыпочках, жаловаться на боль в ногах. Некоторые вообще не могут ходить.
Впервые это заболевание было описано в 1957 году шведским врачом Лундбергом, который наблюдал за состоянием 74 маленького ребенка во время сезонной эпидемии гриппа. Он отметил необычную разновидность диффузной миалгии.
Дальнейшие эксперименты на животных показали, что вероятной причиной детского миозита является проникновение вируса непосредственно в мышечную ткань и его неспособностью к размножению внутри миоцитов (мышечных клеток).
В некоторых случаях при биопсии мышечной ткани обнаруживались антигены к вирусу, что может указывать на непосредственное инфицирование мышц.
Так или иначе ученые пока не определились, чем является доброкачественный поствирусный миозит детского возраста – опосредованным симптомом гриппа или результатом прямого инфицирования.
В клиническом обзоре от 2004 года , в котором было проанализировано 316 случаев доброкачественного поствирусного детского миозита, было отмечено, что его причинами могут быть:
Вирус гриппа A1H1;
Вирус парагриппа 1 и 2 типа.
Симптомы поствирусного детского миозита:
Боль в икроножных мышцах и существенное затруднение ходьбы;
Чувствительность при прикосновениях;
Трудности с удержанием равновесия.
Характерно, что детский миозит проходит сам собой спустя 3–5 дней, изредка через 10 дней. Никакого специфического лечения не требуется, кроме приема обезболивающих (например, ибупрофена).
Тем не менее, доброкачественный поствирусный миозит детского возраста создает дополнительные трудности с диагностикой и может быть спутан с синдромом Гийена-Барре или хроническим аутоиммунным заболеванием (например, рассеянным склерозом).
Как распознать поствирусный миозит у ребенка?
Итак, ничего страшного это состояние не несет. Ребенок может быть напуган и страдать от болевого синдрома, так что постарайтесь успокоить его и объяснить, что все в порядке и обязательно пройдет.
На то, что перед вами именно пост-вирусный детский миозит, должны наводить несколько фактов:
Ребенок начал ходить на цыпочках и жаловаться на боль в ногах сразу после острой фазы ОРВИ или гриппа;
Болевые ощущения начались внезапно – ещё вчера он прекрасно ходил и ни на что не жаловался;
Боль сосредоточена именно в икроножных мышцах. Попробуйте легко помассировать бедра и икры, разница будет очевидна;
Никакие иные части тела не страдают. Боли нет ни в шее, ни в руках, ни в груди или спине;
Моча естественного светло-желтого цвета или прозрачная.
Если все пять условий соблюдены, то вы имеете дело именно с поствирусным детским миозитом. Но на всякий случай позвоните своему педиатру и проконсультируйтесь. Скорее всего врач посоветует понаблюдать за состоянием ребенка пару дней.
Особое внимание обратите на мочу – она не должна быть темно-коричневого или красноватого оттенка, ноги не должны отекать и распухать. Если видите эти два симптома, срочно везите ребенка в больницу – это признаки иного, более серьезного заболевания!
Если ваш ребенок жалуется на внезапную боль в ногах при гриппе, знайте, что это хороший знак. Его иммунитет отреагировал на вторжение вируса и успешно с ним справился. Не делайте поспешных выводов и не паникуйте, но на всякий случай сообщите об этом вашему лечащему врачу.
После ОРВИ болят ноги, что делать?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Боли в мышцах и суставах часто сопровождают вирусные респираторные заболевания, но с исчезновением последних симптомов инфекции, как правило, исчезают. Как быть, если после ОРВИ болят ноги неделями, или боль появляется внезапно через продолжительное время? Считать это остаточным явлением после гриппа или стоит заподозрить более серьёзное осложнение?
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Миалгию (боль в мышцах) во время острой фазы вирусного заболевания провоцирует отравление тканей токсичными веществами: продуктами жизнедеятельности инфекции, фрагментами разрушающихся вирусов и элементами распада поражённых клеток самого организма.
Это болезненный, но естественный процесс, который является одним из основных симптомов острой респираторной инфекции вирусного происхождения. В большей или меньшей степени, такой синдром наблюдается у всех. Поэтому очень важно за клинической картиной болезни вовремя разглядеть начинающееся осложнение.
Признаки миалгии и боли в суставах, которые являются поводом для срочного обращения к специалисту:
- Боль вернулась спустя две недели после ОРВИ.
- Опухают суставы или отекли мышцы ног.
- Боль приводит к хромоте и длится несколько дней.
- Ткани вокруг суставов непривычно холодные или горячие.
- Поднялась температура, возобновились признаки интоксикации.
Перечисленные состояния – только самые явные признаки, что перенесённая вирусная инфекция дала осложнения. Обследование и лечение требуются срочно, особенно если ноги после ОРВИ болят у ребёнка. Обращаться к терапевту следует даже если симптомы не так ярко выражены: болят только икры ног или усталость, тяжесть в конечностях продолжается около недели.
Вирусные инфекции дыхательных путей, включая самую агрессивную их разновидность – грипп, редко проникают дальше бронхолегочной системы. Осложнения, возникающие в опорно-двигательном аппарате, вызваны не столько самим вирусом, сколько его последствиями.
Болезнь сильно истощает организм, всё новые штаммы вирусов сбивают с толку иммунную систему, а продолжительное медикаментозное лечение также оказывает токсическое воздействие. После перенесённой инфекции болят икры ног или суставы в случае развития таких осложнений:
- Интоксикация мышечных тканей. Кроме прямого отравляющего действия, вирус нарушает обмен веществ в клетках и тканях. Мышцы ног страдают от избытка аммиака и молочной кислоты. Это вызывает боль, физическую слабость. При нормальном течении болезни, такая миалгия проходит за 10 дней, если же она длится дольше, следует обязательно обследоваться.
- Миозит. Заболевание, вызванное вирусами или бактериями. Провоцирует воспаление с образованием узелков, уплотнений, перетяжек в мышечной ткани. Отличается от обычной гриппозной миалгии тем, что мышцы ног болят не только при нагрузке или в движении, но и при лёгком надавливании. Могут болеть икры ног целиком или отдельные мышцы. Оставшись без лечения, миозит приводит к постепенному ослаблению и атрофии поражённого участка.
- Ревматоидный артрит. Аутоиммунное воспаление суставов, сопровождаемое сильными болями, ограничением подвижности, отёками. Сустав атакуют и разрушают антитела собственного иммунитета. При гриппе защитная система часто начинает работать со сбоями и принимает клетки своего организма за чужеродные. В результате сустав воспаляется, кожа вокруг него нагревается, появляется отёк. Болевой синдром усиливается при нагрузке, немного ослабевает в покое. Частые рецидивы могут привести к разрушению хрящей и инвалидности.
- Астенический синдром. Послевирусная астения напоминает сильную физическую усталость, но не проходит даже после продолжительного сна и отдыха. Сопровождается болезненностью мышц, суставов, снижением аппетита, апатией. Вмешательство вируса нарушает белковый, энергетический, кислородный обмен в организме. В результате передача нервных импульсов замедляется, метаболизм становится вялым. Клетки тканей голодают, страдают от гипоксии и отравляются не выведенными продуктами окисления.
Самое серьёзное последствие ОРВИ – ослабление иммунной системы. Даже после победы над инфекцией, истощённый долгим токсическим воздействием иммунитет, ещё долго не может восстановиться. На фоне снижения защитных реакций могут быстро развиться бактериальные, грибковые, вирусные поражения в любом слабом месте организма.
Следует знать! Провоцируют неадекватные ответы иммунитета не только мутирующие, агрессивные штаммы гриппа. Неоправданное применение антибиотиков при лечении вирусных инфекций также способно спровоцировать аутоиммунные нарушения, к которым относится и ревматоидный артрит.
Дети особенно подвержены осложнениям после ОРВИ. Их трудно удержать в постели, когда симптомы затухают, поэтому последствия часто сказываются на ногах, а чем младше ребёнок, тем быстрее прогрессирует заболевание. Самые частые причины болей в икрах ног у детей те же, что описаны для взрослых, но имеют свои особенности в симптомах и развитии болезни.
У детей после ОРВИ ноги болят в следствие таких патологий:
Может проявляться болью разной интенсивности. Характерно, что болят икры ног сильнее после сна, ребёнок отказывается ходить, капризничает, сопротивляется смене позы.
Ткани над местом поражения отёчные, болезненные. При прощупывании в мышцах обнаруживаются плотные образования, стяжки, появляется резкая боль.
У детей миозит способен быстро распространяться, поражая соседние мышцы и близлежащие органы.
Острый болевой синдром и тяжёлое течение болезни отмечается у детей с аутоиммунными нарушениями в анамнезе (диатезы, аллергия).
Вирусная форма реактивного артрита может быть излечена без необратимых последствий.
Поражает суставы, сосуды, сердце, и другие органы и не имеет прямого отношения к вирусу гриппа. Заболеванию всегда предшествует стрептококковая инфекция: ангина, скарлатина, фарингит.
Сложность диагностики последствий гриппа у детей раннего возраста состоит в том, что малыш не всегда может точно описать своё самочувствие. Родителям следует внимательно относиться к жалобам ребёнка на боли в ногах, при появлении первых симптомов посетить педиатра, при необходимости – ревматолога.
Важно! Следует контролировать физическую активность ребёнка, ограничить занятия спортом, активные игры на двухнедельный срок после ОРВИ. Даже длительная прогулка в это время может спровоцировать боль в ногах.
От такого отношения часто страдают именно ноги. Заглушив неприятные симптомы медикаментами, можно не заметить развития серьёзных последствий, которые чаще всего опаснее самого вируса. Особенно внимательно к проявлениям гриппа, ОРВИ следует относиться при таких состояниях:
- диагноз – артрит, был поставлен до начала ОРВИ;
- присутствуют реакции на любые виды аллергенов;
- часто болят икры ног как результат сосудистых нарушений;
- длительно производилось лечение антибиотиками или аспирином;
- имеются хронические заболевания: сахарный диабет, нарушения в сворачиваемости крови, сердечно-сосудистые патологии.
Тяжелее всего переносят последствия гриппа старики и дети, но молодость и здоровье ещё не гарантия отсутствия осложнений.
После тщательного обследования, установления диагноза и адекватного лечения можно избавиться от большинства последствий. Причем никакие домашние методы и самолечение в такой ситуации недопустимы, тем более у ребёнка. Симптомы заболеваний очень похожи, а лечение кардинально отличается. Даже опытным ревматологам требуется множество обследований, чтобы отличить одно от другого.
От новых заражений ОРВИ застраховаться невозможно. Каждый социально активный человек, хотя бы дважды в год, сталкивается с этим заболеванием. Что делать, чтобы не повторились неприятные и болезненные последствия?
Несколько советов, как избежать рецидива:
- Обращаться за врачебной помощью в первые 48 часов болезни. Обязательно поставить в известность врача о предыдущих осложнениях.
- Противовоспалительные препараты принимать с первых часов болезни. При необходимости врач назначит специальное лечение, соответствующее диагнозу.
- Соблюдать сбалансированную диету, богатую белком, витаминами, кальцием. Принимать поддерживающие иммунитет средства, одобренные врачом.
- Поддерживать физическую форму, без стремления к рекордам. Восстанавливать подвижность суставов и физическую выносливость, не перегружая мышцы ног чрезмерно.
Если после ОРВИ болят ноги, это не всегда говорит о серьёзных нарушениях, но в борьбе с таким непредсказуемым врагом как вирус гриппа, никакая предосторожность не будет излишней.
Отсроченность осложнений не сразу позволяет понять от чего болят икры ног, крутит суставы у взрослого или ребёнка.
Внимание к своему состоянию, своевременное обследование и терпеливое выполнение назначений помогут свести риск необратимых патологий к минимуму.
Что это такое
В теле человека находится больше 200 скелетных мышц, что составляет 40% его массы. К сожалению, воспалиться может любая мышца, которая может уплотниться и вызывать сильную боль.
Миозит – это заболевание, которое поражает мышечную ткань человека. Характер патологии – токсический, воспалительный и травматический. При этом всегда появляется боль, воспаление, слабость в мышцах и теле.
Вообще, миозит – это редкая болезнь, которая поражает 1 из 1 млн. человек. Но это касается только такого случая, когда воспаляются все скелетные мышцы человека (системное заболевание).
Миозит — это воспаление мышц спины
В основном миозит поражает мышцы шеи, спины, рук, плеч, грудной области и поясницы.
Это воспалительное заболевание имеет острую и хроническую стадию. Острый миозит появляется неожиданно из-за инфекционных заболеваний, травм или сильного напряжения в мышцах.
Хронический миозит может появиться из-за плохо вылеченного острого миозита, переохлаждения, долгого нахождения в одной и той же позе, болезней суставов и позвоночника.
Опасность миозита в том, что он не ухудшает жизнь (лишь иногда ограничивает объём движений), но со временем может привести к серьёзным заболеваниям и последствиям.
Сколько могут люди жить при миозите? На продолжительность жизни это заболевание никак не влияет. Больные страдают только заболеваниями, которые вызывают эти воспалительные симптомы.
Основные осложнения заболевания состоят в том, что со временем в воспалительный процесс могут вовлечься соседние мышцы и внутренние органы (суставы, сердце, кишечник, сердце). Мышечная ткань может атрофироваться, что в итоге приведёт к инвалидности или смерти больного. Поэтому очень важно избегать всех факторов, которые могут привести к миозиту (переохлаждение, неудобные позы и др.).
Болезнь может появиться как у взрослых людей, так и детей (у них в основном диагностируется дерматомиозит). Женщины сильнее страдают от миозита, чем мужчины.
Обязательно прочитайте хорошую статью:
Почему болят мышцы спины вдоль позвоночника: 22 симптома, что делать, чем лечить
Симптомы миозита
Симптомы миозита разнообразны. Основным симптомом заболевания является боль. Появление боли – признак уже начавшегося процесса. Она интенсивная, может усиливаться или ослабевать. Больной не может повернуть или наклонить голову, прощупать место воспаления. Человек ограничивает движение и старается не допускать возникновения боли. Иррадиация в верхнюю половину тела характерна для миозита, часто боль беспокоит с одной стороны шейной области, но может беспокоить с обеих.
Если состояние ухудшается, человек начинает ощущать тяжесть в шее, наблюдает припухлость в области позвонков. Некоторые больные отмечают головную боль, отдающую в висок или затылок, трудность при пережевывании и проглатывании пищи, поэтому часто отказываются от еды.
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При прогрессировании заболевания появляется температура, кашель, а в тяжелом случае даже беспокоят приступы удушья.
При переходе в хроническую форму боль усиливается в ночной период или при смене погоды. Периоды обострения переходят в ремиссию, когда больного ничего не беспокоит, но заболевание может появиться вновь.
- Читайте также: боль в позвоночнике при наклоне головы
Острое респираторные вирусные инфекции часто проходят достаточно тяжело. После них появляются осложнения на другие органы. Происходит это через 2–3 недели, когда кажется, что пациент полностью восстановился.
Нередки случаи, что у ребенка болят ноги после ОРВИ. Локация этих ощущений может быть различна, также как причины дискомфорта. Чтобы понять, из-за чего это происходит, нужно изучить симптомы и причины заболевания.
Как связана боль в ногах с ОРВИ

Основной причиной возникновения болезненных ощущений в нижних конечностях у детей на фоне ОРВИ является полная интоксикация организма. Вирусная инфекция нарушает обмен веществ в мышцах и суставах. В них образуется избыток аммиака и молочной кислоты. Эти вещества раздражают нервные окончания, разрушают мышечные структуры на клеточном уровне, тормозят развитие двигательной активности. Из-за всего этого возникают болевые ощущения.
Интоксикация постепенно исчезает, со временем. Максимальная длительность 7–10 дней. Но при некоторых осложнениях (моно и полиартритах, миозитах и прочих) самостоятельно болевые ощущения не пройдут. В этих случаях требуется профессиональное лечение.
Симптомы
Часто случается, что во время заболевания или по пришествию его, ребенок жалуется на боли в ногах. Локализация может быть в любой части: голени, суставе, стопе. А также может болеть как одна нога, так и обе.
Дискомфорт может свидетельствовать о воспалительном процессе в мышцах или других, более серьезных заболеваниях. В некоторых случаях кроме жалоб на дискомфорт, становится больно опираться на ногу, ребенок начинает плохо ходить, хромать.
Болезненность в конечностях может быть симптомом нескольких заболеваний. К ней присоединяются:
- появление бурого окрашивания кожных покровов возле суставов;
- судороги в мышцах ног;
- отечность;
- повышение температуры.
Диагностика
Если по окончании заболевания прошло несколько дней, а болезненность не проходит, то следует обратиться к врачу.
Этим вопросом занимаются педиатр, невролог, ортопед и гематолог. Для полного составления картины назначают анализы мочи, крови, обследование с помощью ЭКГ, рентгена. Дополнительно проводят рентгенографию пораженных суставов, магниторезонансную томографию, компьютерную томографию.
Возможные осложнения
К осложнениям после ОРВИ относя болезни ног:
- миозит;
- моно и полиартриты (в том числе ревматоидный);
- бурсит;
- синовит.
Возникают они чаще в случае несвоевременно начатом лечении, перенесенном заболевании на ногах и т. д.

Данное заболевание возникает вследствие инфекционного поражения. Повреждение мышечных волокон происходит из-за развития бактериального фона, но в большинстве случаев причиной является попадание вируса. Причем поражены могут быть не только мышцы ног, но и рук, грудной клетки и прочие. Из-за воспалительных процессов ухудшается кровообращение, образуется отек и нарушается сократительная спастическая деятельность. Это приводит к сдавливанию мышечных волокон.
Различают хроническую и временную разновидность заболевания.
К болевым ощущениям присоединяются:
- повышение температуры;
- общая слабость;
- мышечный спазм в икрах;
- ограниченность в резких движениях;
- покраснение и изменение в окрашивании кожных покровов в месте поражения.
Лечение проводится только в соответствии с рекомендациями врача. Самостоятельно делать этого не следует, так как может привести к трагичным последствиям.
Цель комплексной терапии: погасить очаги воспалений, восстановить нарушенное кровоснабжение и нормальную сократительную активность мышц. Для этого применяют нестероидные противовоспалительные препараты. В тяжелых случаях используют гормональные препараты.
В дополнение, для улучшения кровообращения, снятия болевого симптома, используют разогревающие и обезболивающие мази, крема, растирания, массажи. Также часто назначают физиотерапевтические процедуры. Они благоприятно сказываются на восстановлении функциональных особенностей мышечных структур.
Артриты у детей – это группа ревматических заболеваний, различного рода происхождения, протекающие с воспалительными процессами, пагубно отражающимися на суставы.
Само респираторное заболевание не является первопричиной артрита. Но зачастую становится последствием осложнений. Данное заболевание относится к аутоиммунным, то есть повреждение клеток суставов происходит клетками собственного иммунитета человека.
Повышенная реакция может произойти и по следующим причинам:
- высокая способность к заражению и патогенность штамма гриппа, вызвавшего инфекцию;
- нарушение в работе иммунной системы;
- длительное и тяжелое течение гриппа (ОРВИ);
- проблемы с суставами, которые были еще до болезни.
Самостоятельно поставить диагноз артрита, даже зная симптомы невозможно, это делает только врач. Нужно знать симптомы, чтобы вовремя обратиться к специалистам:
- жалобы, что у ребенка на боли ног появляются через 2-2,5 недели, после перенесенного заболевания (гриппа, ОРЗ, ОРВИ);
- дискомфорт усиливается при активных движениях, в покое она утихает;
- кожа в пораженной области краснеет, обретает отечное состояние и наблюдается местное повышение температуры;
- высокая температура тела и общая вторичная интоксикация организма;
- накопление жидкости в суставе и как следствие увеличенная отечность и болевые ощущения.
При основных жалобах пациента ему назначается биохимический анализ крови на ревмопробы и маркеры воспалений.
Чаще всего у детей оказывается реактивный артрит. Его причинами являются интоксикация организма и чрезмерная активность иммунных клеток, работающих против не только вредоносных бактерий, но и распространяя свою деятельность на клетки собственного организма.
Лечение подобного заболевания проводится с помощью комплексной терапии, включающей противовирусные, противовоспалительные препараты. К медикаментозному лечению подключают физиотерапевтические процедуры, массаж, ЛФК, механотерапию. Также используют местные обезболивающие мази и крема, ношение поддерживающих устройств (корсетов). Полезна правильная двигательная активность: езда на велосипеде, плавание.
Лечение артрита у детей – довольно длительный процесс, занимающий от 3 до 12 месяцев.

Бурсит – это скопление жидкости в синовиальной сумке коленного сустава. Подобное скопление носит воспалительный характер. Возникает по многим причинам, но в данном случае – из-за попадания патогенной микрофлоры в синовиальный мешок из кровотока и начале инфекционного процесса.
Определяют бурсит следующие симптомы:
- повышенная температура;
- покраснение кожи возле пораженного участка;
- болевой синдром в колене при сгибании ноги;
- локальное повышение температуры.
Лечение бурсита главным образом основывается на снятии нагрузки и следование пассивного образа жизни. В некоторых случаях достаточно наложение эластичного бинта и обезболивания. В более тяжелых следует провести ряд физиотерапевтических процедур. Для облегчения состояния используют холодные компрессы.
Если бурсит приобрел хронический характер используют откачивание жидкости и промывание раствором антибиотика.
Синовит – заболевание воспалительного характера, поражающее синовиальную оболочку сустава. Локализуется в тазобедренном, коленном или голеностопном суставах. При своевременном и адекватном лечении негативные последствия данного заболевания у ребенка наблюдаться не будут. Но при отсутствии такового воспаленные суставы начинают разрушаться. Поэтому при выявлении первых симптомов заболевания следует срочно обратиться к ортопеду.
Для лечения заболевания прописывают постельный режим, чтобы воспаленный сустав мог полностью восстановиться. Для ускорения этого процесса используют ортез. Для передвижений рекомендуют использовать костыли. Также используют медикаментозную и физиотерапевтическую терапию. Для облегчения состояния применяют лечебные пункции. После выздоровления начинается восстановительный процесс и назначаются массаж и ЛФК.
Обязательно весь период поддерживать правильное питание, исключив фастфуды, сладости, острую, копченную, жирную пищу. Еда должна быть свежеприготовленной, рацион обогащен овощами и фруктами.
Лечение и профилактика
Если у ребенка болят ноги, а анализы не выявили тяжелых заболеваний, то педиатр пропишет лечение с помощью обезболивающих, противовоспалительных и жаропонижающих препаратов. Последний применяется в случае необходимости, то есть при повышении температуры (даже местной).
В дополнение используют массаж, физиотерапевтические процедуры. Чтобы очистить мышцы ног и суставы от скопившихся в них токсинов употребляют как можно больше воды, в том числе морсы, соки. В меню кроме вредностей устраняют красное мясо, заменяя его на рыбу. Очень полезны яблоки, смородина, так как они богаты пектином, восстанавливающим функции мышц и суставов.
Если ребенок жалуется, что у него болят икроножные мышцы, то консультация с педиатром и ряд обследований помогут выяснить, что у него – интоксикация организма или одно из более серьезных заболеваний, описанных выше.
Насторожить родителей должны такие симптомы:
- рвота, лихорадка;
- отек в икрах;
- хромота из-за боли в ногах, продолжающаяся длительное время;
- затруднённое дыхание, отдышка.
Для профилактики проблем и осложнений на ноги после ОРВИ следует правильно подбирать рацион питания. В него должно быть включено достаточное количество витамина С, который повышает иммунитет. Он встречается в цитрусовых, квашеной капусте, клюкве. Длительные прогулки на свежем воздухе, сон не менее 9–10 часов в день – это еще одно условие для профилактических мер.
Если начинается сезон эпидемии гриппа нужно научить ребенка придерживаться правил личной гигиены: после посещения общественных мест мыть руки, промывать нос морской водой или физраствором, как можно меньше прикасаться к своему лицу. В квартире устраивать проветривания, поддерживать температурный режим и уровень влажности.
Миозит – воспаление структурной мышцы либо группы мускульных волокон. Провоцирующими факторами могут быть переохлаждение, инфекционное, токсическое либо травматическое поражение. Заболевание выражается болями и ограничением амплитуды движения мышцы, уменьшением либо повышением чувствительности в пораженном месте, ощущением напряженности и натяжения. Стоит поподробней разобраться в лечении и симптомах миозита у детей (шеи, спины, груди и других видов), чтобы вовремя определить и побороть заболевание.
Причины
Возникновение миозита у ребенка может быть следствием механического (физического) воздействия либо быть спровоцировано различными инфекциями и воспалительными процессами в организме. Основными причинами, вызывающими воспалительный процесс в мышечных тканях шеи ребенка, принято считать следующие факторы:
- Долгое и бесконтрольное пребывание малыша на сквозняке без соответствующей одежды (в зависимости от погоды и климатических условий).
- Шейный миозит может стать следствием длительного нахождения ребенка в неудобной, неестественной позе (с неправильно повернутой, "вывернутой" головой). Например, родители должны замечать, в какой позе спит ребенок, с каким наклоном головы он делает уроки или играет на музыкальных инструментах, как долго и в каком положении он находится за компьютером.
- Если во время травмирования у ребенка повреждаются и отекают мышечные ткани шеи, то в дальнейшем это может спровоцировать миозит как следствие воспалительного процесса в зарубцевавшихся тканях.
- При наличии воспаления в каком-либо органе в организме у ребенка, при несвоевременно начатой терапии этот процесс, как правило, распространяется на соседние, еще не пораженные участки тела. Также миозит может стать продолжением другого воспалительного заболевания.
- Вышеуказанный принцип можно соотнести и с инфекционными очагами. При наличии инфицирования организма ребенка возбудитель с кровью и лимфой попадает в том числе и в мышцы шеи, результат - шейный миозит в обычной или гнойной форме (в зависимости от того, какая инфекция: вирусная или бактериальная).
- Причиной хронического миозита с тянущими, постоянными болями иногда может стать какая-либо аутоиммунная патология, системно связанная с соединительными тканями и суставами.
Кроме того, стать пусковым механизмом для развития воспалительного процесса в мышцах (в том числе и шейных) может даже заражение гельминтами или отравление химическими веществами.

Симптомы
Часто ребенок не может в точности описать свои ощущения и указать на локализацию боли, но миозит - это болезненное и опасное заболевание, не лечить которое нельзя. Несмотря на несколько видов миозита, имеются общие симптомы, помогающие взрослым понять, что случилось. Общие симптомы включают в себя болезненные ощущения, не имеющие четкого расположения, повышенную температуру особенно в области воспаления, общую вялость и симптомы интоксикации.
К местным проявлениям относят: ограниченность движений из-за простреливающих, молниеносных болей, спазмированность мышц, покраснение кожи в месте воспаления и температуру. Часто первые и отчетливые проявления заметны после пробуждения. Ребенок начинает капризничать, он малоподвижен, а при движении начинает кричать и плакать. Температура тела может повыситься и при отсутствии инфекции.
При осмотрах выявляют болезненность мышц, их спазм, резкую боль при надавливании и покраснение места воспаления, а также небольшой бугорок под кожей. При миозите шеи ребенок не может повернуть голову, при миозите конечностей не может нормально пошевелить ими, при поражении мышц позвоночника ребенок не может повернуть туловище и голову.
При миозите мышц шеи у ребенка боль появляется через пару часов уже после влияния провоцирующего фактора. Болезненные ощущения обладают тенденцией к увеличению во время попытки человека развернуть шею или склонить голову. Вероятна иррадиация боли в мозг, в плечи, в спину и лопатки. Боли не делаются меньше после периода спокойствия, не оставляют человека, если он пребывает без движения. Вероятно покраснение кожи над зонами воспаления. При влиянии холода состояние пациента усложняется.
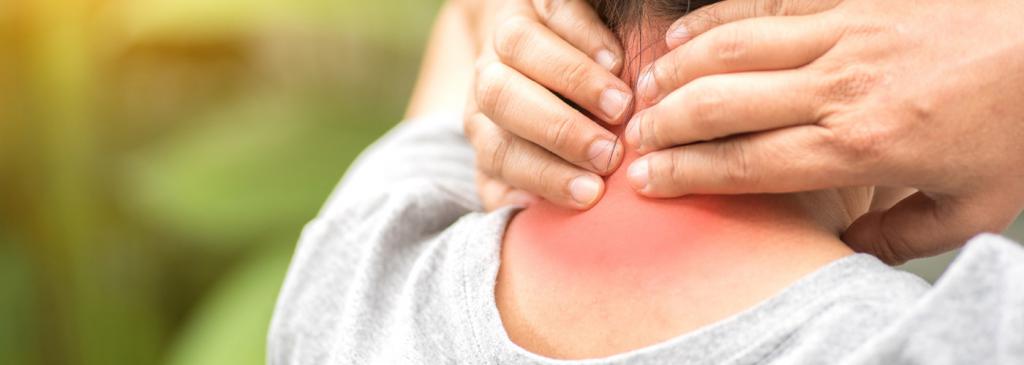
Спина
Боли располагают тенденцией к увеличению в утреннее время, после того как ребенок длительное время проводит без движения. В ночной период происходит нарастание отечности тканей, рефлекторные спазмы мышц. Как правило, в спине боли возникают через пару суток уже после влияния провоцирующего фактора и сохраняются продолжительный период после его ликвидации. Каждая двигательная активность – наклоны, повороты и другие перемещения, сопровождаемые растяжением мускулов, приводит к увеличению болей.
Руки и ноги
Данный тип встречается крайне редко без вовлечения в процесс других структурных мускулов, находящихся в иных зонах тела. Наиболее часто возникает миозит бедра у ребенка. Больше всего мускулы нижних и верхних конечностей воспаляются при полимиозите. Пациенту становится сложно передвигаться, приподнимать руки кверху.
Грудной отдел
Этот вид имеет достаточно широкую популярность. Болевой синдром регулярно преследует человека, так как уменьшить движения грудной клетки, образующиеся вследствие дыхания, заболевший не в состоянии.
Если болезнь проходит трудно, в таком случае в болезненный процесс вовлекаются мышцы гортани и глотки. Это содействует появлению проблем с глотанием, присоединяется кашель и одышка. Человеку становится сложно осуществить глубокий вдох. В крайне серьезных случаях вероятно вовлечение в патологический процесс дыхательной мускулатуры с дальнейшим фиброзом легочной ткани.
Глаза
Поражает мускулы 1 либо 2 глаз. Боль увеличивается при попытке взглянуть в стороны либо наверх. Веки отекают, раскрыть их целиком не получается. Возможно формирование невыраженного экзофтальма. В случае если болезнь обретает хроническое течение, имеется возможность формирования рестриктивной миопатии.

Поясница
Зачастую данную болезнь больные путают с люмбаго, однако боли при миозите отличаются меньшей остротой. Она носит ноющий вид и не останавливается, даже если человек пребывает в состоянии спокойствия. Усиление боли происходит при надавливании на поясницу, а также в период совершения движений: наклонов, поворотов туловища и пр.
Болезнь следует отличать не только от остеохондроза, заболеваний почек, но и от грыжи поясничного отдела. С целью этого доктор особое внимание обязан уделить симптоматике заболевания, выполнить рентгенологическое изучение, МРТ либо КТ.
Диагностика
Сбор анамнеза для дальнейшего диагностирования миозита у ребенка начинает педиатр, который должен постараться квалифицировать имеющуюся патологию и направить родителей для постановки точного диагноза к профильному специалисту - ревматологу. Первым этапом диагностики является сбор жалоб и внешний осмотр заболевшего малыша. При этом внимание акцентируется на возможности свободно поворачивать шею, общей подвижности, наличии опухших участков. При пальпации определяются наиболее болезненные участки и приблизительная степень поражения мышц шеи.
Для окончательной постановки диагноза миозит ребенку необходимы дополнительные специальные методы исследования, а именно:
- обязательным является забор крови на общий анализ;
- рентгенография и ультразвуковое исследование при подозрении на миозит помогут визуально на снимке рассмотреть локализацию и степень поражения мышечных тканей шеи, а также распространение воспаления на кости и соседние органы;
- такие аппаратные методы исследования, как электронейромиография и измерение силы мышц, позволят определить степень активности мышечных волокон на здоровых и пораженных миозитом участках шеи.
Для установления первопричины возникновения миозита у ребенка лечащему врачу может понадобиться проведение дополнительных лабораторных исследований относительно других органов и систем организма малыша.

Классификация заболевания
Миозит у детей и у взрослых – это непростое заболевание, характеризующиеся воспалением мышц. При этом миозит – заболевание, которое, к сожалению, чаще встречается у детей, нежели у взрослых. По характеру течения болезни миозит классифицируется на несколько форм:
- Острая форма заболевания. Для этой формы течения заболевания характерна его продолжительность, которая может составлять менее трех недель.
- Вторая форма миозита – заболевание с продолжительностью от двух до трех недель.
- И последнее - хроническая форма миозита, когда ощущение болевого синдрома не прекращается больше трех месяцев и при этом наблюдается периодичность обострения заболевания.
В зависимости от места локализации болевых ощущений, миозит подразделяется на два вида:
- ограниченный или локальный миозит;
- генерализованный или диффузный миозит.
В зависимости от причин, вызвавших заболевание у детей, миозит бывает нескольких видов.
- Инфекционный, без гноя, который возникает из-за попадания в организм вирусных инфекций. Это могут быть вирусы гриппа, туберкулеза или сифилиса и бруцеллеза.
- Острый гнойный миозит вызывает остеомиелит – хронический процесс гниения.
- Паразитарный миозит – вызванный паразитарной инфекцией трихинеллез, цистицеркоз, токсоплазмоз и так далее.
- Токсический миозит, который развивается в результате интоксикации и отравления организма. Сюда относится алкогольное отравление, наркотическое, токсическое и медикаментозное.
- Посттравматический миозит развивается из-за травмированной костно-мышечной ткани, что приводит к отложению солей.
- Стадиономический миозит – возникает в результате переохлаждения организма.

Чем лечить миозит у ребенка?
Прежде чем приступить к лечению заболевания у детей, вначале нужно установить диагноз, выяснить причины заболевания. Может, ребенок заболел в результате нахождения на сквозняке? Возможно, произошло переохлаждение во время прогулки на свежем воздухе?
Прежде чем разобраться в том, какие миозит у детей имеет симптомы и лечение, было бы хорошо узнать о возможных причинах его появления. Как правило, эта болезнь – результат попадания на сквозняк или же произошло напряжение мышц из-за долгого пребывания в неправильном положении тела. Сюда относится и неправильная осанка во время занятий на компьютере.
Миозит мышц у детей может быть вызван в результате полученной травмы, что спровоцировало появление отека и воспалительного процесса в травмированной области. Кроме этого, он может иметь аутоиммунную природу. Эта патология протекает остро и имеет хроническую форму. Естественно, и лечение в этих случаях будут другими.
Главное правило лечения миозита у детей – устранение основных причин заболевания, никакой самодеятельности со стороны родителей. Здесь нужна консультация педиатра и невропатолога. В исключительных случаях необходимо провести комплексное обследование, чтобы поставить точный диагноз.
Медикаментозное лечение шейного миозита у детей проводится согласно терапевтической схеме лечения заболевания.
- Препараты наружного применения (мази, гели, компрессы и так далее). Их воздействие направлено на восстановление кровообращения, устранение боли. Детям до трех лет назначают "Ментолатум Балм", "Санитас линимент", "Меновазин". Детям, достигшим 14-летнего возраста, назначают "Дип Рилиф", "Финалгон".
- Прием нестероидных противовоспалительных лекарств. Например, "Нурофен", "Арофен".
- В сложный случаях, чтобы устранить сильную боль, используется новокаиновая блокада нервных окончаний в месте поражения мышц в комплексе с применением противовоспалительных, противопаразитарных средств.
- В тяжелых случаях миозита, вызванного паразитарными инфекциями, применяют специальную противогельминтную терапию. Если родители потеряли бдительность и пустили болезнь у детей на самотек, заболевание приобретет хроническую форму, вылечить ее будет намного сложнее.
Если рассмотреть более подробно, то лечение миозита шеи у ребенка состоит из нескольких частей.
- Употребление кортикостероидов.
Они снижают воспаление. Больше всего с этой целью доктора применяют "Преднизолон". Кроме того, могут быть использованы такие препараты, как "Метилпреднизолон", "Гидрокортизон", "Триамцинолон", "Бетаметазон", "Дексаметазон". Прием повышенных доз данных фармацевтических веществ дает возможность уменьшить активность иммунитета, что приведет к сокращению воспаления. Но в данном случае увеличивается угроза заражения другими болезнями. Дозу кортикостероидов рассчитывают в каждом случае персонально, самостоятельно применять данные вещества запрещается.
Если рекомендован прием гормональных средств, следует появляться у офтальмолога хотя бы раз в год. Проблема в том, что данные вещества увеличивают угрозу образования катаракты. Серьезным осложнением от приема кортикостероидов считается некроз кости, по этой причине при возникновении болей в костях следует немедленно информировать лечащего врача.
- "Азатиоприн" и "Метотрексат".
Эти 2 вещества иммуносупрессоры ориентированы на подавление функции, отвечающей за выработку эритроцитов и лейкоцитов. Их прием требует ежемесячного контроля крови. Побочными результатами является потеря волос, патологии работы печени, тошнота, рвота, вторичные инфекции.
Медпрепарат для лечения миозита у детей снимает воспаление и проявляет иммуносупрессивный эффект. Чаще всего его назначают к употреблению пожилым людям, что страдают от дерматомиозита. Для детей он назначается в редких случаях.
- Гамма-иммуноглобулин.
Данный медпрепарат уже в течение 15 лет применяется для терапии самых разных болезней. При миозите он дает возможность уменьшить количество фермента (креатинфосфокиназа), что возникает в крови по факту разрушения мышц. Этот медпрепарат рационально использовать при миозитах, спровоцированных вирусами. Препарат способен давать большое число побочных эффектов (патологии пищеварения, менингит асептической природы, лихорадочные состояния, головные боли), по этой причине его применяют в том случае, если другие вещества стали малоэффективными.
Сильный иммуносупрессор, что используют только лишь при тяжелом ходе болезни. Угроза развития абсолютно всех побочных эффектов при приеме "Циклофосфамида" увеличивается.

Восстановление
Шейный миозит - редко встречающееся заболевание. У детей оно появляется в возрасте 4-5 лет, иногда раньше – в 2-3 года. Провокатором болезни являются: инфекции органов слуха, острые воспалительные заболевания, лихорадочные состояния, неправильная нагрузка на позвоночник (в частности, шейно-плечевой отдел), частое перенапряжение – отсутствие дозированной физической нагрузки. После подтверждения диагноза ребенку подбирают комплексное лечение, полностью соответствующее возрастным особенностям и степени развития пациента. Однако использования первоочередных медицинских средств для коррекции патологического состояния недостаточно.
Существует ряд восстановительных процедур, которые необходимо пройти для полного излечения. В их перечень входят:
- Физиопроцедуры – электрофорез, глиняные обертывания, специализированные ванны, вибрационная терапия.
- Лечебная физкультура – проводится строго под наблюдением специалиста по восстановительной лечебной гимнастике. Пройти курс ЛФК можно по направлению от участкового врача хирурга-ортопеда.
- Массаж – лечебный и лечебно-профилактический массаж назначается только после прохождения полного курса ЛФК. Такой подход является единственно правильным, так как закрепляет положительный результат всех методик, воздействия на проблему.
Профилактика
Чтобы не пришлось проходить через длительное лечение, наилучшим решением будет предотвращение проблемы – профилактика. Профилактика при миозите не только устранит возможность развития недуга, но и положительно скажется на общем укреплении ребенка.
Необходимо одевать ребенка по погоде в прохладное время года: теплые шарфы и свитера не позволят мышцам замерзнуть и воспалиться. Кроме того, в холодные ночи необходимо закрывать окна, чтобы не допустить сквозняка. От сквозняков нужно беречь детей всегда, не только ночью. Также не нужно позволять детям сидеть подолгу около холодных стен, так шансы застудить мышцы позвоночника большие.
Во избежание травматического миозита необходима умеренная физкультура, гармонично развивающая и укрепляющая мышцы ребенка. Тренированные и адаптированные к нагрузкам мышцы сложнее травмировать резкими и неаккуратными движениями. Поэтому занятия спортом станут отличным помощником в укреплении мышечного корсета.
Дети, часто засиживаясь за уроками, забывают о том, как важно правильно сидеть за рабочим местом и делать перерывы на разминку каждый час. Неудобная поза становится также одной из причин миозита, поэтому своевременное напоминание о выборе удобного положения необходимо. Не стоит забывать и про инфекционные миозиты, профилактикой которых будет своевременное лечение любых инфекционных процессов и укрепление иммунитета, дабы не допускать развитие болезней.
Читайте также:


