Критерии остеоартроза коленного сустава
Версия: Клинические рекомендации РФ (Россия) 2013-2017
Общая информация
Федеральные клинические рекомендации по диагностике и лечению остеоартроза
Клинические рекомендации "Остеоартрит" прошли общественную экспертизу, согласованны и утверждены 5 октября 2013 г., на заседании Пленума правления АРР, проведенного совместно с профильной комиссией МЗ РФ по специальности "ревматология". (Президент АРР, академик РАН - Е.Л.Насонов)
ОА - гетерогеннаягруппа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц.
МКБ-10: М15–М19 Артрозы
Аббревиатура: ОА - остеоартроз


Классификация
Выделяют две основные формы остеоартроза: первичный (идиопатический) и вторичный, возникающий на фоне различных заболеваний.
| Первичный (идиопатический) | Локализованный (поражение менее 3 суставов) - Суставы кистей - Суставы стоп - Коленные суставы - Тазобедренные суставы - Позвоночник - Другие суставы Генерализованный (поражение 3 групп суставов и более) - Эрозивный |
| Вторичный | - Посттравматический - Врождённые, приобретённые, эндемические заболевания (болезнь Пертеса, синдром гипермобильности и др.) |
Диагностика
Диагностика
Диагноз ОА устанавливается на основании жалоб и анамнестических данных больного, клинико-инструментального исследования и исключения других заболеваний. Важным фактором диагностики является тщательный сбор анамнеза, позволяющий выделить определенные причины (факторы риска) развития ОА.
Факторы риска, связанные с развитием ОА
| Факторы | Описание |
| Системные | Возраст |
| Пол | |
| Раса | |
| Гормональный статус | |
| Генетические факторы | |
| Минеральная плотность кости | |
| Витамин Д | |
| Локальные | Предшествующее повреждение сустава |
| Слабость мышц | |
| Неправильная ось сустава | |
| Гипермобильность | |
| Внешние факторы | Ожирение |
| Избыточная нагрузка суставов | |
| Спортивная физическая нагрузка | |
| Профессиональные факторы |
Клиническая картина
Чаще в процесс вовлекаются суставы, подвергающиеся большой нагрузке (коленные, тазобедренные), мелкие суставы кистей (дистальные и проксимальные межфаланговые суставы, первый пястно-запястный сустав) и позвоночник. Большое значение имеет поражение тазобедренных и коленных суставов, являющееся основной причиной снижения качества жизни и инвалидизации больных, страдающих ОА.
Клиническая картина ОА включает три основных симптома: боль, крепитацию и увеличение объёмов суставов.
Ведущий клинический признак ОА - боль в суставах, продолжающаяся большинство дней предыдущего месяца. Причины суставных болей многочисленны. Они не связаны с поражением собственно хряща (он лишён нервных окончаний), а определяются изменениями в:
- субхондральной кости – усиление костной резорбции на ранних стадиях заболевания, отек костного мозга, рост остеофитов;
- синовиальной оболочке, связанными с воспалением;
- околосуставных тканях - повреждение связок, мышечный спазм, бурсит, растяжение капсулы сустава;
- психоэмоциональной сфере и др.
В отличие от воспалительных заболеваний суставов внесуставные проявления при ОА не наблюдают.
Патогномоничных для ОА лабораторных признаков не существует. Тем не менее, лабораторные исследования следует проводить в целях:
- Дифференциального диагноза (при ОА отсутствуют воспалительные изменения в клиническом анализе крови, не обнаруживают РФ, концентрация мочевой кислоты в сыворотке крови соответствует норме).
- Перед началом лечения (общий анализ крови и мочи, креатинин сыворотки крови, сывороточные трансаминазы) с целью выявления возможных противопоказаний для назначения ЛС.
- Для выявления воспаления необходимо исследовать СОЭ и С-реактивный протеин. Умеренное повышение характерно для вторичного синовита на фоне ОА. Выраженное повышение свидетельствует о другом заболевании.
- Исследование синовиальной жидкости следует проводить только при наличии синовита в целях дифференциального диагноза. Для ОА характерен невоспалительный характер синовиальной жидкости: прозрачная или слегка мутная, вязкая, с концентрацией лейкоцитов менее 2000/мм3.
Инструментальные исследования
Рентгенологическое исследование — наиболее достоверный метод диагностики ОА, который выявляет сужение суставной щели, краевые остеофиты и заострение мыщелков большеберцовой кости, субхондральный склероз.
При подозрении на ОА коленных суставов рентгеновский снимок делается в передне-задней и боковой проекциях в положении стоя, для исследования пателло-феморального сустава – снимок в боковой проекции при сгибании (В).
При подозрении на ОА тазобедренного сустава необходимо проводить рентгенологическое исследование костей таза с захватом обоих тазобедренных суставов (уровень С).
Классификация рентгенологических изменений при остеоартрите Келлгрена и Лоуренса (1957)
0 | Изменения отсутствуют |
| I | Сомнительные рентгенологические признаки |
| II | Минимальные изменения (небольшое сужение суставной щели, единичные остеофиты) |
| III | Умеренные проявления (умеренное сужение суставной щели, множественные остеофиты) |
| IV | Выраженные изменения (суставная щель почти не прослеживается, выявляются грубые остеофиты) |
Показания к проведению рентгенографического исследования коленных суставов при первом обращении пациента
‒ Молодой возраст
‒ Травма, предшествовавшая появлению боли в суставе (для исключения перелома)
‒ Значительный выпот с выраженной дефигурацией сустава, особенно при поражении одного сустава
‒ Выраженное уменьшение объема движений в суставе
‒ Интенсивная боль в суставе, даже в случае, если диагноз ОА ранее был установлен
‒ Планируемая консультация ортопеда
‒ Неэффективность адекватной консервативной терапии
Повторное рентгенологическое исследование суставов при ОА должно использоваться только в клинических целях. Повторное рентгенологическое исследование суставов при ОА проводится при подозрении на присоединение новой патологии или планируемое хирургическое вмешательство на суставе(при направлении на консультацию к ортопеду).
Диагностические критерии
Таблица . Классификационные критерии остеоартроза (Альтман и др., 1991)
| Клинические | Клинические, лабораторные, рентгенологические |
| Коленные суставы | |
| 1. Боль | 1. Боль |
| и | и |
| 2а. Крепитация | 2. Остеофиты |
| 2б. Утренняя скованность | или |
| 2в. Возраст | 3а. Синовиальная жидкость, характерная для ОА (или возраст |
| или | |
| 3а. Крепитация | 3б. Утренняя скованность |
| 3б. Утренняя скованность | 3в. Крепитация |
| 3в. Костные разрастания | |
| или | |
| 4а. Отсутствие крепитации | |
| 4б. Костные разрастания | |
| Чувствительность 89% | Чувствительность 94% |
| Специфичность 88% | Специфичность 88% |
| Тазобедренные суставы | |
| 1. Боль | 1. Боль |
| и | и не менее 2-х из 3 критериев |
| 2а. Внутренняя ротация | 2а. СОЭ |
| 2б. СОЭ 115°) | 2б. Остеофиты |
| или | 2в. Сужение суставной щели |
| 3а. Внутренняя ротация 50 лет 3г. Боль при внутренней ротации | |
| Чувствительность 86% | Чувствительность 89% |
| Специфичность 75% | Специфичность 91% |
| Суставы кистей | |
| 1. Боль продолжительная или скованность 2. Костные разрастания 2-х и более суставов из 10 оцениваемых* 3. Менее 2 припухших пястно-фаланговых суставов 4а. Костные разрастания, включающие 2 и более дистальных межфаланговых сустава** (2-й и 3-й дистальные межфаланговые суставы могут приниматься во внимание в двух критериях: 2 и 4а) | |
| или | |
| 4б. Деформация одного и более суставов из 10 оцениваемых* | |
| Чувствительность 93% Специфичность 91% | |
Примечания. * — 2-й и 3-й дистальные межфаланговые суставы; 2-й и 3-й проксимальные межфаланговые суставы; 1-й запястно-пястный сустав обеих кистей. ** — 2-й и 3-й дистальные межфаланговые суставы могут приниматься во внимание в двух критериях: 2 и 4а
Дифференциальный диагноз
Диагностика ОА с учётом диагностических критериев трудностей не вызывает. Тем не менее, каждую клиническую ситуацию необходимо проанализировать с точки зрения возможности вторичного происхождения ОА.
Заболевания, с которыми необходимо проводить дифференциальную диагностику ОА
| Анкилозирующий спондилоартрит | Псевдоподагра |
| Реактивный артрит | Псориатический артрит |
| Подагра | Ревматоидный артрит |
| Инфекционный артрит | Фибромиалгия |
| Ревматическая полимиалгия | Диабетическая артропатия |
| Посттравматический синовит | Паранеопластическая артропатия |
| Врождённая гипоплазия головки бедра |
Лечение
Лечение ОА
Цели лечения
· Обеспечить понимание больным своего заболевания и умение управлять им: изменение образа жизни, применение физических упражнений, поддерживающих функцию суставов, защита суставов
· Улучшить функциональное состояние суставов и предотвратить развитие деформации суставов и инвалидизации больного
· Улучшить качество жизни больных
· Предотвратить дальнейшее разрушение суставного хряща
· Избежать побочных эффектов фармакотерапии и обострения сопутствующих заболеваний
При лечении ОА надо учитывать
· Факторы риска ОА
· Интенсивность боли и степень нарушения функций сустава
· Локализацию и выраженность структурных нарушений
· Пожелания и ожидания больного
Лечение ОА должно быть комплексным и включать нефармакологические, фармакологические и хирургические методы.
Нефармакологические методы
Физические упражнения при ОА снижают боль и сохраняют функцию суставов , особенно при сочетании с образовательными программами. Упражнения для укрепления силы четырёхглавой мышцы бедра достоверно уменьшают боль и сопоставимы по эффективности с НПВП. При ОА тазобедренных суставов силовые физические упражнения (изометрические, упражнения с противодействием) уменьшают боль в суставах. Необходимо учитывать противопоказания для занятий лечебной физкультурой у больных ОА, как абсолютные (неконтролируемая аритмия, блокада 3 степени, недавние изменения на ЭКГ, нестабильная стенокардия), так и относительные (кардиомиопатия, пороки сердца, плохо контролируемая артериальная гипертензия).
При ОА коленных суставов необходимы регулярные физические упражнения для укрепления силы четырехглавой мышцы бедра и увеличения объема движений, аэробные нагрузки (А). При ОА тазобедренных суставов тоже требуется выполнение лечебной физкультуры, особенно силовых упражнений (С).
Медикаментозное лечение
Симптоматические лекарственные средства быстрого действия
| Результаты исследований | Рекомендации | |
| Анальгетики | Парацетамол показан при слабых или умеренных болях при ОА без признаков воспаления. В дозе 3,0 г/сут. доказана безопасность применения парацетамола при ОА в течение 2 лет. Высокие дозы сопровождаются развитием осложнений со стороны ЖКТ, почек и вызывают повышение артериального давления у мужчин и женщин. Препарат не следует назначать больным с поражениями печени и хроническим алкоголизмом. | При слабых или умеренных болях в суставах применяется парацетамол в минимальной эффективной дозе, но не выше 3,0 г/сут. (максимальная разовая доза должна не превышать 350 мг) (А). Парацетамол можно применять длительно (А). |
| Нестероидные противовоспалительные препараты | Применяют только в период усиления болей, для купирования болей назначаются минимальные эффективные дозы и по возможности не длительно. Больные должны быть детально информированы о достоинствах и недостатках НПВП, включая безрецептурные препараты. Все НПВП в эквивалентных дозах обладают сходной эффективностью, выбор НПВП определяется прежде всего его безопасностью в конкретных клинических условиях. Осложнения со стороны ЖКТ — одни из наиболее серьёзных побочных эффектов НПВП. Относительный риск их возникновения варьирует у различных НПВП и дозозависим. Наименьшим риском развития желудочно-кишечного кровотечения обладают селективные ингибиторы ЦОГ2. Их следует назначать при наличии следующих факторов риска развития нежелательных явлений: возраст старше 65 лет, наличие в анамнезе язвенной болезни или желудочно-кишечного кровотечения, одновременный приём ГКС или антикоагулянтов, наличии тяжёлых сопутствующих заболеваний. |
Внутрисуставное введение глюкокортикоидов (ГЛК) показано при ОА коленных суставов с симптомами воспаления (А).
Симптоматические лекарственные средства медленного действия
Препараты, содержащие хондроитин сульфат и глюкозамин сульфат рекомендуются при ОА для уменьшения боли, улучшения функции суставов; эффект сохраняется в течение нескольких месяцев после их отмены, хорошо переносятся больными (А).
Производные гиалуроната применяют для внутрисуставного введения при ОА для уменьшения боли (А).
Хирургическое лечение
Уменьшает боль, улучшает двигательную функцию и улучшает качество жизни при ОА тазобедренных суставов. Продолжительность эффекта составляет около 10 лет, частота инфекционных осложнений и повторных операций — 0,2–2,0% ежегодно. Наилучшие результаты эндопротезирования отмечены у больных в возрасте 45–75 лет, с массой тела
Эндопротезирование коленных суставов приводит к уменьшению боли и улучшению двигательной функции.
Показано при ОА с выраженным болевым синдромом, не поддающимся консервативному лечению, при наличии серьёзного нарушения функций сустава (до развития значительных деформаций, нестабильности сустава, контрактур и мышечной атрофии) (А).
Алгоритм ведения больных ОА коленных и тазобедренных суставов


Информация
- Федеральные клинические рекомендации по ревматологии 2013 г. с дополнениями от 2016 г.
Методология
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются систематические обзоры в последней доступной версии The Cochrane Library, базы данных Medline (систематические обзоры (мета-анализы), рандомизированные клинические испытания, когортные исследования или исследования случай-контроль, статьи обзорного характера. Глубина поиска 10 лет.
Методы, использованные для оценки качества и силы доказательств
· Конценсус экспертов
· Оценка значимости в соответствии с рейтинговой схемой
Уровни доказательности, принятые при разработке данных рекомендаций
| A | · высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью систематической ошибки, результаты которого могут быть распространены на соответствующую российскую популяцию. |
| B | · высококачественный (++) обзор или систематический обзор когортных исследований или исследований случай-контроль или · высококачественное (++) когортное исследование или исследование случай контроль с очень низким уровнем систематической ошибки или · РКИ с невысоким (+) риском систематической ошибки, результаты которого могут быть распространены на соответствующую российскую популяцию. |
| C | · когортное исследование или исследование случай контроль или контролируемое исследование без рандомизации с невысоким уровнем систематической ошибки (+), результаты которого могут быть распространены на соответствующую российскую популяцию или · РКИ с очень низким или невысоким (+) риском систематической ошибки, результаты которого не могут быть непосредственно распространены на соответствующую российскую популяцию. |
| D | · описание серии случаев или · неконтролируемое исследование или · мнение экспертов |
Индикаторы доброкачественной практики (Good Practice Points – GPPs)
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций
Экономический анализ:
Экономический анализ не проводился и публикации по фармакоэкономике не анализировались
Метод валидизации рекомендаций:
· Внешняя экспертная оценка
· Внутренняя экспертная оценка
Лабораторные данные при остеоартрозе.
Клинический анализ крови и мочи обычно нормальные. При синовите может быть ускорение СОЭ до 20-25 мм/ч. Биохимические и иммунологические показатели соответствуют норме. Увеличение СРБ, α2-глобулина и фибриногена, обычно отсутствующее при остеоартрозе, может выявляться при наличии синовита, однако повышение обычно незначительное.
При исследовании синовиальной жидкости определяется ее нормальная вязкость с хорошо формирующимся муциновым сгустком, количество клеток нормальное или слегка увеличено (не более 5 • 103). Количество нейтрофилов при развитии реактивного синовита обычно не превышает 50 %.
При морфологическом исследовании биопсированной синовиальной оболочки наблюдается ее фиброзно-жировое перерождение без пролиферации покровных клеток, с атрофией ворсин и наличием небольшого количества сосудов. Увеличение количества сосудов, небольшая очаговая пролиферация покровных клеток, очаги слабо выраженной лимфоидной инфильтрации выявляются только при развитии синовита.
Рентгенография суставов является важным методом диагностики остеоартроза.
Основные рентгенологические признаки остеоартроза:
- остеофиты - костные краевые разрастания, увеличивающие площадь соприкосновения и изменяющие конгруэнтность суставных поверхностей;
- сужение суставной щели, более выраженное в сегментах, испытывающих бульшую нагрузку (в коленных суставах - в медиальных отделах, в тазобедренных суставах - в латеральных отделах);
- субхондралъный склероз (уплотнение костной ткани).
Необязательными рентгенологическими признаками при остеоартрозе являются:
- кисты (обычно расположены по оси наибольшей нагрузки);
- подвывихи и вывихи;
- эрозии.
Для определения рентгенологических изменений и степени выраженности остеоартроза наиболее часто используется классификация). Kellgren и J. Lawrence (1952), оценивающая степень выраженности основных рентгенологических признаков остеоартроза.
Стадии остеоартроза (по J. Kellgren и J. Lawrence, 1952):
- 0 - отсутствие рентгенологических признаков;
- I - сомнительные рентгенологические признаки;
- II - минимальные изменения (небольшое сужение суставной щели, единичные остеофиты;
- III - умеренные проявления (умеренное сужение суставной щели, множественные остеофиты);
- IV - выраженные изменения (суставная щель почти не прослеживается, выявляются грубые остеофиты).
Для более точной оценки рентгенологических изменений при остеоартрозе в 1987 г. A. Larsen предложил усложненную методику, позволяющую количественно оценить степень остеоартроза.
Рентгенологические критерии остеоартроза (Larsen А., 1987):
- 0 - отсутствие рентгенологических признаков;
- I - сужение суставной щели менее чем на 50 %;
- II - сужение суставной щели более чем на 50 %;
- III - слабая ремодуляция;
- IV - средняя ремодуляция;
- V - выраженная ремодуляция.
Следует учитывать, что динамика рентгенологических изменений при остеоартрозе отличается медленным темпом: скорость сужения суставной щели у больных гонартрозом составляет приблизительно 0,3 мм в год, поэтому в целях более точной диагностики, оценки динамики заболевания и эффективности лечения используются компьютерная томография, магнитно-ядерная томография, артросонография, остеосцинтиграфия и артроскопия. С помощью указанных методик можно оценивать толщину хряща и синовиальной оболочки, выявить наличие эрозий в хряще, определить характер и количество жидкости в различных отделах суставов. В последние годы артроскопия рассматривается как метод ранней диагностики остеоартроза, поскольку позволяет выявить отмеченные изменения хряща даже в случае отсутствия рентгенологических признаков болезни.
На рисунках представлены рентгенограммы больных остеоартрозом различной локализации.

Рентгенограмма кистей. Определяется ужение рентгенологических суставных щелей. Субхондральный склероз в ДМФС и ПМФС

Рентгенограмма кистей. Определяется сужение рентгенологических суставных щелей. Субхондральный склероз, остеофиты в ДМФС и ПМФС

Рентгенограмма стоп. Определяется сужение суставных щелей. Субхондральный склероз и краевые остеофиты в ПФС 1-х пальцев стоп.

Рентгенограмма правого коленного сустава. Определяется неравномерное сужение суставной щели. Субхондральный склероз, выраженные краевые остеофиты
Для постановки диагноза остеоартроза можно пользоваться критериями, предложенными различными авторами.
Критерии диагноза остеоартроза (по Л. И. Беневоленской [и др.], 1993):
- боли в суставах, возникающие в конце дня и (или) в первую половину ночи;
- боли в суставах, возникающие после механической нагрузки и уменьшающиеся в покое;
- деформация суставов за счет костных разрастаний (включая узелки Гебердена и Бушара).
- сужение суставной щели;
- остеосклероз;
- остеофитоз.
Для постановки диагноза остеоартроза наличие первых двух клинических и рентгенологических критериев обязательно.
Диагностика остеоартроза в большинстве случаев, особенно в развернутой стадии заболевания, не представляет больших трудностей и основывается на клинико-рентгенологических проявлениях заболевания. Для постановки диагноза остеоартроза целесообразно использовать вышеприведенные критерии заболевания.
Однако в ранней стадии остеоартроза, когда отсутствуют характерные рентгенологические признаки заболевания, диагностика остеоартроза может быть затруднена. В этих случаях должны учитываться клинические особенности болезни, такие как механический характер болей, медленное прогрессирование, локализация болей в тазобедренных или коленных суставах, анамнестические указания на перегрузку сустава.
В некоторых случаях находят рентгенологические изменения суставов, характерные для остеоартроза. У лиц с такими изменениями при отсутствии клинических проявлений заболевания диагноз остеоартроз не ставится.
Течение остеоартроза.
Выделяют остеоартроз с быстрой генерализацией процесса и костно-суставной деструкцией (эрозивный артроз). Такое течение чаще наблюдается при полиостеоартрозе с наличием узелков Гебердена и наследственной предрасположенностью, а также у женщин в период менопаузы.

Сегодня в мировой специализированной литературе, посвященной диагностике и лечению патологии коленного сустава, особое внимание уделяется проблеме раннего остеоартроза коленного сустава. Остеоартроз (артроз, остеоартрит, деформирующий остеоартроз) – хроническое прогрессирующее заболевание, поражающее все ткани синовиальных суставов, возникающее в результате одновременного действия механических и биологических факторов, которые нарушают синхронные процессы разрушения и образования клеток суставного хряща и субхондральной кости.
Ранний остеоартроз коленного сустава очень важен для понимания, поскольку именно на этих стадиях как никогда важны принципы сохранения, восстановления и профилактики. В то же время лечение развернутых стадий артроза рассматриваются исключительно с точки зрения замещения коленного сустава (эндопротезирования) или паллиативного лечения.
American College of Reumatology (ACR) определяет ранний остеоартроз коленного сустава как комбинацию клинических и рентгенографических критериев с одним из трех признаков: возраст менее 50 лет, скованность менее 30 минут, крепитация.
Что же следует понимать под ранним остеоартрозом коленного сустава? Прежде всего, это те клинические случаи, когда имеет место боль в коленном суставе по меньшей мере 2 эпизода длительностью не менее 10 дней за последний год.
При сборе анамнеза обращают внимание на время начала заболевания, возникновение острых болей в коленном суставе без травмы, усиление хронических болей. Обязательно уточняют:
- тип боли;
- возникает ли боль при ходьбе или в покое;
- при каком диапазоне движений возникает боль;
- в проекции каких линий пациент ощущает боль;
- длительность боли (иногда, всегда, периодически);
- интенсивность боли (несильная, сильная, ограничивающая функцию сустава);
- крепитация в суставе;
- блокады или псевдоблокады сустава;
- нестабильность сустава.
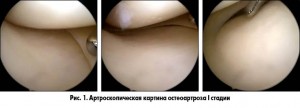
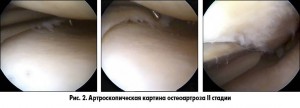

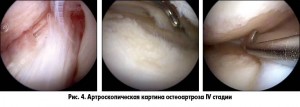
При объективном обследовании обращают внимание на болезненность при пальпации с внутренней/наружной стороны, болезненность в переднем отделе сустава, крепитацию, осевые деформации, отечность, свободные внутрисуставные тела, нестабильность сустава.
В настоящее время широко используется рентгенологическая классификация остеоартроза коленного сустава по Kellgren и Lawrence (1957), усовершенствованная Leuquesne в 1982 году. Согласно данной классификации выделяют пять стадий остеоартроза, каждой из которых соответствуют определенные рентгенографические признаки.
0. Отсутствие рентгенологических признаков.
I. Кистовидная перестройка костной структуры, линейный остеосклероз в субхондральных отделах, появление маленьких краевых остеофитов.
II. Симптомы, характерные для стадии I в комбинации с более выраженным остеосклерозом и сужением суставной щели.
III. Выраженный субхондральный остеосклероз, большие краевые остеофиты, значительное сужение суставной щели.
IV. Грубые массивные остеофиты, суставная щель прослеживается с трудом, эпифизы костей, образующих сустав, деформированы, резко уплотнены.
С появлением новых визуализирующих методов для диагностики остеоартроза коленного сустава все чаще используют магнитно-резонансную томографию (МРТ) и (или) артроскопию.
Учитывая вариабельность рентгенологической картины и клинических признаков остеоартроза R. Outerbridge (1961) предложил классификацию степени поражения суставного хряща по данным артроскопии:
– I степень – локальный отек и размягчение хряща;
– II степень – поверхностное разволокнение, фрагментация и растрескивание хряща на участке диаметром не более 1,25 см;
– III степень – неполнослойная фибрилляция, фрагментация и растрескивание хряща диаметром более 1,25 см;
– IV степень – дефект хряща с обнажением субхондральной кости (слайды 1-4).
На сегодняшний день специалисты вполне обоснованно делают акцент именно на артроскопической классификации остеоартроза. На практике достаточно часто встречаются пациенты, предъявляющие жалобы на длительно существующую боль в суставе, в то время как рентгенографические изменения в суставе несущественны или вообще отсутствуют. В таких случаях своевременно установить диагноз помогает именно артроскопия. Вовсе не редкость, когда у пациента при 0 стадии остеоартроза по Kellgren и Lawrence диагностируют 2-3 степень остеоартроза по классификации Outerbridge.
В настоящее время установлено, что на скорость прогрессирования гонартроза влияет состояние менисков и внутрисуставных связок. У пациентов с разрывом менисков отмечается более быстрая деградация тибиального хряща.
Для характеристики степени изменения менисков, визуализируемых на МРТ, используют классификацию по D.W. Stoller:
0 степень – нормальный мениск (без изменений);
1 степень – появление в толще мениска очагового сигнала повышенной интенсивности, который не достигает поверхности мениска;
2 степень – появление в толще мениска линейного сигнала повышенной интенсивности, который не достигает поверхности мениска;
3 степень – появление сигнала повышенной интенсивности, который достигает поверхности мениска.
4 степень – комбинированное или множественное повреждение мениска.
Истинным разрывом мениска считают только изменения третьей степени.
Третью степень изменений также можно условно разделить на 3-а и 3-б. Степень 3-а характеризуется тем, что разрыв распространяется только до одного края суставной поверхности мениска, а для степени 3-б характерно распространение разрыва до обоих краев мениска.
В настоящее время более популярна классификация Whole Organ MRI Score (WORMS).
При проведении МРТ и артроскопии обнаруживаются изменения со стороны суставного хряща и менисков.
Современные методы исследования (клинические, рентгенологические, МРТ, биохимические, патоморфологические и др.) позволяют описать звенья патогенеза данного заболевания и предложить высокотехнологические методы хирургического и консервативного лечения.
E. Kon, G. Filardo, M. Marcacci, F.P. Luyten, M. Denti, R. Verdonk, L. Engebretsen, J. Espreguera-Mendes, N. van Dijk и др. рассматривают ранний гонартроз, исходя из концепции идиопатичности данного процесса.
С нашей точки зрения, подходы к диагностике, лечению, профилактике раннего гонартроза будут более селективными и, соответственно, более эффективными, если подойти к данной проблеме с концепцией причинности (при единой причине) или мультифакториальности при наличии нескольких факторов.
Нам известны три очевидные причины, приводящие к развитию раннего гонартроза: травма, воспалительные заболевания коленного сустава (артриты) и диспластическая патология.
На ранних стадиях гонартроза преобладают изменения мягкотканных элементов коленного сустава, носящие воспалительно-дистрофический характер. Эти изменения могут быть определены биохимически, патоморфологически, при помощи МРТ и (или) артроскопии. Рентгенологически на ранней (0-1) стадии изменения не могут быть диагностированы, поскольку изменения преобладают в нерентгеноконтрастных структурах (прежде всего, хряще, связках, менисках и др.). Первичные изменения носят воспалительно-дистрофический характер. Вовлечение субхондральной кости в патологический процесс при длительном воздействии причинного фактора является, по сути, вторичным процессом и маркером хронизации данной патологии. Таким образом, применяемые в клинической практике диагностические критерии остеоартроза должны быть направлены на выявление именно ранних изменений. В таком случае консервативное лечение будет гораздо эффективнее.
На практике терапию остеоартроза начинают на его более поздних стадиях, и лечение является преимущественно симптоматическим.
Диагностический алгоритм, основанный на селективном подходе к различным вариантам течения раннего гонартроза, в зависимости от причинного (этиологического) или патогенетического фактора позволит разработать более дифференцированный подход как к диагностике, так и к лечению. Воздействие на звенья патогенеза, а в идеале на причину заболевания с использованием малоинвазивных хирургических технологий с адекватным медикаментозным сопровождением несомненно позволит улучшить результаты лечения.
Список литературы находится в редакции.
СТАТТІ ЗА ТЕМОЮ Хірургія, ортопедія та анестезіологія
В этом году исполнилось 85 лет со дня рождения всемирно известного ученого и хирурга профессора Николая Леонтьевича Володося, работы которого легли в основу нового этапа развития мировой сердечно-сосудистой хирургии. Авторы данной работы, которые проработали с Н.Л. Володосем долгие годы, и на становление которых как профессионалов и личностей он оказал значительное влияние, постарались, насколько это возможно, описать то, кем он являлся на самом деле. Простое перечисление достижений профессора Н.Л. Володося никогда не даст полноценного представления о его личностных качествах, тех чертах характера, которые помогли ему, преодолевая многие трудности, достичь огромных результатов. А именно такие детали и важны для понимания последующими поколениями того, как реально покоряются высочайшие жизненные вершины, вне зависимости от рода деятельности.
В статье представлен обзор причин возникновения раневых инфекций, а также рекомендаций по их ведению с применением топических антибиотиков и антисептиков. Ключевые слова: рана, раневая инфекция, инфицированная рана, топические антибиотики, топические антисептики, лечение раневой инфекции, обработка ран.
Десмоидный фиброматоз – доброкачественное новообразование, которое отличается агрессивным локальным ростом с возможным достижением опухолью гигантских размеров и значительной частотой рецидивов после хирургического лечения. В статье представлено описание клинического случая хирургического лечения пациента с гигантской десмоидной опухолью, сравнение эффективности различных подходов к лечению этой патологии на основании современных данных медицинской литературы. .
У статті представлено нову стратегію профілактики внутрішньолікарняної передачі COVID‑19 шляхом зрошення носової та ротової порожнин розчином повідон-йоду як у пацієнтів із підозрою або підтвердженою інфекцією SARS-CoV‑2, так і в медичного персоналу під час проведення маніпуляцій у ділянці голови, шиї та основи черепа, що супроводжуються підвищеним ризиком інфікування. Ключові слова: повідон-йод, коронавірус, SARS-CoV‑2, профілактика, онкологічні захворювання.
Читайте также:


