Коленный сустав у детей норма
Коленная чашечка или надколенник – это самая большая сесамовидная кость в организме человека, которая заключена в сухожилие четырехглавой мышцы и расположена над полостью коленного сустава. Ее можно с легкостью прощупать через кожу, а также смещать в разные стороны при полном разгибании колена. Основная функция этой кости заключается в защите от чрезмерных боковых смещений частей бедренной и большеберцовой костей, которые образуют коленное сочленение.

Нормальное развитие надколенника
Существует определенный миф о том, что при рождении у детей отсутствуют коленные чашечки. Это неправда, они, конечно, есть у новорожденных. Эта анатомическая структура начинает формироваться у плода, когда мать находится на 4 месяце беременности. Но, как и многие другие элементы опорно-двигательного аппарата, еще состоит из хрящевой ткани, а не из костной. Затем хрящ окружают несколько зон роста – так называемые ядра окостенения. Они появляются примерно между 2 и 6 годами жизни ребенка. Эти зоны постепенно сливаются между собой.
Единая кость надколенника формируется к семилетнему возрасту.
Патология

Неправильное развитие чашечки довольно редко встречаемая патология и чаще встречается совместно с другими нарушениями костно-мышечного аппарата детей. Считается, что все аномалии коленного сустава, в том числе и надколенника, появляются у новорожденных в результате генетических нарушений или влияния внешних причин на процесс внутриутробного развития. Основные факторы, которые негативно влияют на женщину во время беременности и вызывают неправильное развитие чашечки:
- ионизирующая радиация;
- некоторые фармацевтические препараты;
- инфекции;
- гормональные нарушения.
Очень часто в случае воздействия фактора на мать в первые три месяца беременности коленная чашечка полностью отсутствует у новорожденного, если в остальные сроки – она обычно остается недоразвитой.
При подозрении на патологию этой кости обычно проводят осмотр ребенка и рентгенологическое обследование.
Такая аномалия довольно редка среди детей и встречается в большинстве случаев вместе с недоразвитием большеберцовой и бедренной кости. Если дети рождаются без чашечки, то у них также могут быть вывихи голени и бедра, косолапость и другие нарушения.
Патология только надколенника не влияет на работу конечности, а проявляется лишь видимым дефектом. Но возможна слабость ноги, и ранняя ее утомляемость при ходьбе или беге.
При отсутствии только чашечки без других нарушений лечение не требуется. Если есть и другие пороки используют оперативное лечение, так как это сильно влияет на качество жизни.
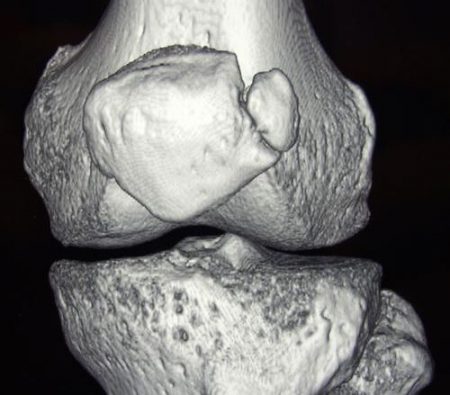
Его выявляют у 2% людей, которым когда-либо в течение жизни был сделан рентген колена. Он становится случайной находкой и чаще всего встречается среди лиц мужского пола. Дольчатый надколенник состоит из 2–3 частей, но его размер является нормальным. Лечить таких детей не нужно. Но необходимо иметь в виду, что такая аномалия способствует в будущем появлению травм и артрозу.
Детям с дольчатым надколенником рекомендуется быть осторожными во время спортивных занятий.
В подавляющем большинстве эта патология является наследственной. Чаще встречается среди мальчиков. Врожденный вывих чашечки характеризуется неустойчивостью при ходьбе. При осмотре можно выявить смещение этой кости кнаружи и ограничение движений сустава. Чем человек старше, тем больше вероятность развития у него X-образного отклонения голени. Следует помнить, что врожденный вывих чашечки является фактором риска развития артроза колена.
Когда делают рентген, врачи выявляют смещение и недоразвитие надколенника, которое проявляется уменьшенным размером и неправильной формой, а также другими костными аномалиями.
Это заболевание лечится только путем операции.

- Причины возникновения
- Клинические проявления
- Диагностические мероприятия
- Подходы к лечению
Причины возникновения
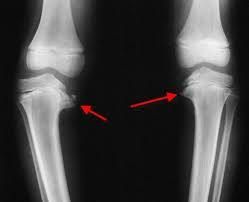
Болезнь Блаунта у детей: причины и симптомы
Однозначная причина заболевания Эрлахера – Блаунта не выявлена. Ряд специалистов считает, что развитие патологии связано с дегенеративными изменениями хрящевой ткани в костях голени. Деформация костных структур у детей часто сочетается с другими пороками развития, что свидетельствует о генетическом компоненте заболевания.
Возникает болезнь Блаунта на фоне предрасполагающих факторов. К ним относят ожирение у ребенка, заболевания эндокринной системы и стремление родителей научить его ходить как можно раньше. На фоне перегрузки и предрасполагающих факторов развивается деформация.
Клинические проявления
Рост детей с заболеванием ниже, чем у сверстников. Это связано с укорочением ног. Голени имеют штыкообразную форму и отклонение верхнего отдела кнаружи. Малоберцовая кость в области колена выдвинута кпереди. Коленные суставы развернуты в наружную сторону. При этом снижается тонус икроножных мышц и мышечной группы по передней части голени.
Диагностические мероприятия
Болезнь Блаунта у детей выявляется с помощью комплексного обследования. Постановка диагноза основывается на имеющихся жалобах, визуальном осмотре голеней и результатах рентгенографии. Отмечаются следующие рентгенологические признаки:
- деформация суставной поверхности большеберцовой кости. Наблюдается существенное уменьшение размеров эпифиза. Костная ткань рядом с участками деформации отличается фрагментацией и повышенной минерализацией;
- искривление метафиза большеберцовой кости, что приводит к изменению ее формы;
- рентген показывает, что область костного роста расширена на фоне нечетких контуров костно-замыкательных пластинок. Ростковые зоны закрываются раньше срока;
- большеберцовая кость имеет утолщенный кортикальный слой;
- кости голени накладываются друг на друга на рентгенограмме.
Для изучения состояния коленного сустава и внутрисуставных образований проводится магнитно-резонансная томография. Для тщательного исследования хрящевых и костных структур может быть проведено КТ колена.
Подходы к лечению

Лечение болезни Блаунта
Родителям следует сразу обратиться к ортопеду, как только у ребенка будут замечены любые искривления в голенях. Специалист проведет обследование и поставит диагноз. На начальных этапах развития патологии проводится консервативное лечение: комплексы лечебной физкультуры и массаж.
Ребенка учат находиться в корригирующих позах и выполнять специальные упражнения дома. Возможно проведение физиотерапевтических процедур. Для поддержания тонуса мышц голени назначают их электростимуляцию. При наличии сопутствующего плоскостопия подбирают гимнастику и рекомендуют использовать ортопедические стельки и обувь.
Заболевание средней степени тяжести приводит к деформирующему артрозу. В связи с этим лечение должно начинаться сразу после выявления заболевания. Для детей показано применение этапных гипсовых повязок на фоне общеукрепляющих методов. Хирургические вмешательства проводят после 5-летнего возраста, если консервативная терапия не дала результатов.
Выбор терапии делает врач-ортопед. Самолечение недопустимо, так как может стать причиной прогрессирования патологии.
Прогноз при болезни Блаунта благоприятный. Своевременное выявление заболевания и подбор комплексного лечения позволяют предупредить прогрессирование деформации голеней и развитие артроза коленного сустава. В случае позднего обращения к врачу восстановление формы большеберцовой кости возможно только при хирургических вмешательствах: остеотомии и использовании аппарата Илизарова.
Тема сегодняшней статьи: Коленный сустав у детей норма. Мы постарались описать все с различных точек зрения и подвести итог. Если есть какие-нибудь дополнения или возражения, вы можете описать это в комментариях.
Анатомия коленного сустава ребенкаПравить
У детей и подростков кости, хрящи, связки и мышцы коленного сустава активно развиваются. Механика движений в коленном суставе ребенка при этом такая же, как у взрослых, а основное функциональное отличие состоит в присутствии в костях ростковых хрящей. Дистальный ростковый хрящ бедренной кости по форме похож на два перевернутых парашюта, охватывающих оба мыщелка и соединяющихся по центру кости. Соединение латеральной и медиальной части хряща приходится на наиболее вогнутую часть межмыщелковой ямки, а в переднезаднем направлении пронизывает дистальный отдел бедренной кости на всю толщину. Толщина росткового хряща составляет 2— 3 мм. У медиального края латерального мыщелка, рядом с хрящом, прикрепляется передняя крестообразная связка.
Ростковый хрящ большеберцовой кости напоминает абсолютно плоский диск: центр ее расположен на том же уровне, что и края. У детей передняя часть хряща сливается с ростковым хрящом, лежащим в области бугристости большеберцовой кости. По мере формирования скелета апофиз в области бугристости обособляется, в результате чего ростковый хрящ принимает описанную форму.
Устройство связочного аппарата, менисков, суставных поверхностей мыщелков бедренной и большеберцовой костей, надколенника такое же, как у взрослых. У детей и подростков передняя крестообразная связка целиком прикрепляется в пределах суставной части эпифизов, на большеберцовой кости—к верхнему эпифизу и его ростковому хрящу.
Анамнез и физикальное исследованиеПравить
Рентгенологическое обследование включает четыре снимка: в прямой, боковой, осевой (для надколенника) и туннельной проекциях. С их помощью можно обнаружить патогномоничные симптомы, облегчающие диагностику некоторых заболеваний (переломов, вывихов надколенника, опухолей, остеохондром). Дополнительные методы — сцинтиграфия костей, КТиМРТ.
Для диагностики травм хрящей проводят пальпацию надколенника и мыщелков бедренной кости и тест Вильсона. Последний выполняют для исключения рассекающего остеохондроза медиальной части наружного мыщелка. Голень поворачивают внутрь, затем ногу сгибают и разгибают в коленном суставе. В момент поворота межмышелковое возвышение большеберцовой кости соприкасается с зоной расслоения хряща и вызывает боль, ослабевающую при развороте голени наружу. Боль при разгибании ноги до 30° позволяет с большой уверенностью говорить о рассекающем остеохондрозе. При пальпации мыщелков бедренной кости можно обнаружить дефект хряща, так как большая часть мыщелков не закрыта надколенником. При тщательной пальпации можно очень точно указать область дефекта или остеохондрального перелома. Боль при пальпации бывает также признаком ушиба хряща или кости. Боль в переднем отделе сустава при его активном переразгибании и надавливании на надколенник указывает на деформирующий остеоартроз бедренно-надколенникового сочленения, а болезненность верхушки надколенника характерна для синдрома Ларсена—Юханссона. Боль в области связки надколенника возникает при ее тендините (колено прыгуна), боль и увеличение бугристости большеберцовой кости — при остеохондропатии бугристости большеберцовой кости.
Для диагностики повреждений менисков обычно используют пробы Мак-Марри и Эпли. Проба Мак-Марри состоит в следующем: ногу полностью сгибают в коленном суставе, а затем разгибают, поворачивая голень наружу или внутрь. Пробу Эпли проводят в положении на животе, колено сгибают под углом 90° и прижимают большеберцовую кость к бедренной, затем поворачивают голень наружу и внутрь. Боль при обеих пробах и при пальпации в проекции суставной щели указывает на поражение мениска.
Состояние коллатеральных связок проверяют с помощью абдукционного и аддукционлого тестов при сгибании ноги на 30° в коленном суставе ребенка(смещение голени в стороны). Если удается сместить голень, вероятен разрыв одной из коллатеральных связок или перелом Салтера—Харриса. Тот же тест, положительный при полностью разогнутой ноге, также может быть признаком разрыва крестообразной связки или перелома Салтера-—Харриса.
У больных с синдромом Дауна, Марфана, Моркио, несовершенным остеогенезом I типа и псевдохондродисплазиеи возможна нестабильность коленного сустава в сагиттальной и горизонтальной плоскостях и слабость задненаружного связочного аппарата коленного сустава. Многие нарушения у больных с наследственными синдромами могут быть лишь частью синдрома, а не самостоятельным ортопедическим заболеванием. Например, боль в переднем отделе коленного сустава весьма характерна для врожденного вывиха надколенника и остеоониходисплазии (синдрома, включающего гипоплазию и расщепление ногтей, гипоплазию или отсутствие надколенника, недоразвитие латерального мыщелка бедренной кости и головки малоберцовой кости, костные шпоры на подвздошной кости, сгибательную контрактуру локтевых суставов с уменьшением головок плечевой и лучевой костей). У больных с синдромом Марфана часто имеется слабость связочного аппарата. Для синдрома Дауна характерны переразгибание в коленном суставе, привычные вывихи надколенника и бедренной кости. Уменьшение подвижности суставов, втяжения кожи и стрии — патогномоничные симптомы артрогрипоза. Иногда постоянное переразгибание в коленном суставе обнаруживают у больных с позвоночной расщелиной или врожденным вывихом колена. Х-образное искривление ног характерно для синдрома Моркио (мукополисахаридоз типа IV) и хондроэкто-дермальной дисплазии (синдрома Эллиса,—ван Кревельда. При рахите искривление ног чаще О-образное, хотя возможно и Х-образное.
Читайте такжеПравитьЛитературные источникиПравить
- Faraj АА et al: Arthroscopic findings in the knees of preadolescent children: report of 23 cases. Arthroscopy 2000;16(8):793.
- Post WR: Clinical evaluation of patients with patellofe-moral disorders. Arthroscopy 1999; 15(8):841.


Суставные концы костей у новорожденного целиком состоят из хряща, который сначала имеет волокнистый характер. Исключение составляет коленный сустав. Сочлененные поверхности не вполне конгруэнтны. Наиболее интенсивно происходит развитие суставов в возрасте 2-3 лет в связи с нарастанием двигательной активности ребёнка. У детей 3-8 лет размах движений во всех суставах увеличивается, одновременно ускоряется процесс коллагенизации суставной капсулы, связок. В период с 9 и до 12-14 лет процесс перестройки суставного хряща замедляется. Формирование суставных поверхностей, капсулы и связок завершается в основном в подростковом возрасте. Синовиальные влагалища и сумки недоразвиты, легко разрушаются. И, следовательно, суставы подвижны, гибки и эластичны, отсюда склонность к переразгибанию и вывихам.
| Видео (кликните для воспроизведения). |
Соединения позвонков. У новорожденного межпозвоночные диски имеют большие размеры, лучше выражены суставные отростки позвонков, тогда как тела позвонков, поперечные и остистые отростки развиты относительно слабо. Хрящевой слой, покрывающий верхнюю и нижнюю поверхности межпозвоночных дисков, у детей толще, чем у взрослых. Фиброзное кольцо хорошо развито, чётко отграничено от студенистого ядра.
Межпозвоночные диски совместно со связочным аппаратом обеспечивают позвоночнику прочность, подвижность и большую амортизационную способность. Наибольшую подвижность позвоночник новорождённого имеет в шейном отделе. Максимум ротационных движений совершается в атланто-аксиальном сочленении и атланто-затылочном сочленении, имеют место родовые травмы- повреждения позвоночника со смещением атланта, вывихами позвонков и повреждением спинного мозга. (Ратнер, 1970)
Плечевой сустав. Суставная впадина лопатки у новорождённого плоская, овальной формы, суставная губа невысокая. Суставная капсула натянута, срастается с короткой и хорошо развитой клювовидно-плечевой связкой, что ограничивает объём движений в суставе. В период первого детства суставная впадина приобретает форму, типичную для взрослого человека. Суставная капсула становится более свободной, клювовидно-плечевая связка удлиняется.
Локтевой сустав. У новорождённого лучевая и локтевая коллатеральные связки связаны с фиброзными волокнами туго натянутой суставной капсулы. Кольцевая связка лучевой кости у новорождённого слабая. Окончательное формирование капсулы и связок локтевого сустава происходит к началу подросткового периода.
Лучезапястный сустав, суставы кисти. У новорождённого фиброзная мембрана капсулы лучезапястного сустава тонкая, местами между отдельными пучками её волокон имеются промежутки, заполненные рыхлой клетчаткой. Суставной диск лучезапястного сустава непосредственно переходит в хрящевой дистальный эпифиз лучевой кости. Движения в лучезапястном суставе и суставах кисти ограничены вследствие недостаточного соответствия сочленяющихся костей (угловатая форма хрящевых закладок).


Тазобедренный сустав. Вертлужная впадина новорождённого утолщённая, овальной формы, глубина её значительно меньше, чем у взрослого. Формирование её завершается к 16 годам. Вследствие небольшой глубины вертлужной впадины большая часть головки бедренной кости расположена выше этой впадины. Это обуславливает частые врождённые вывихи бедра. Суставная капсула натянутая, тонкая, подвздошно-бедренная связка развита хорошо, короткая седалищно-бедренная связка ещё не сформировалась. С ростом тазовой кости в толщину и формированием вертлужной впадины в период первого детства головка бедренной кости глубже погружена в полость сустава, круговая зона смещается в сторону шейки бедренной кости. В подростковом возрасте круговая зона уже занимает положение, характерное для взрослого человека (окружает шейку бедра).
Коленный сустав. Медиальный и латеральный мыщелки бедренной кости новорождённого почти одинакового размера, суставная капсула натянута, плотная, подколенные связки не сформированы, а мениски представляют собой тонкие соединительнотканные пластинки. Короткие крестообразные связки коленного сустава в этот период ограничивают размах движений в суставе. В период второго детства мыщелки бедренной кости принимают форму, типичную для взрослого человека. Надколенниковая сумка новорождённого не сообщается с полостью сустава, она формируется в течение первых лет жизни, но в 6% случаев эта сумка остаётся у взрослого независимой от полости коленного сустава.
Голеностопный сустав и суставы стопы. Капсула голеностопного сустава новорождённого очень тонкая, связки развиты слабо, особенно медиальная (дельтовидная). Линия поперечного сустава предплюсны почти прямая (у взрослого S- образной формы). С момента начала стояния, хождения и окостенения костей стопы происходит укрепление и окончательное формирование суставных поверхностей, связочного аппарата и сводов стопы.


Суставные концы костей у новорожденного целиком состоят из хряща, который сначала имеет волокнистый характер. Исключение составляет коленный сустав. Сочлененные поверхности не вполне конгруэнтны. Наиболее интенсивно происходит развитие суставов в возрасте 2-3 лет в связи с нарастанием двигательной активности ребёнка. У детей 3-8 лет размах движений во всех суставах увеличивается, одновременно ускоряется процесс коллагенизации суставной капсулы, связок. В период с 9 и до 12-14 лет процесс перестройки суставного хряща замедляется. Формирование суставных поверхностей, капсулы и связок завершается в основном в подростковом возрасте. Синовиальные влагалища и сумки недоразвиты, легко разрушаются. И, следовательно, суставы подвижны, гибки и эластичны, отсюда склонность к переразгибанию и вывихам.
Соединения позвонков. У новорожденного межпозвоночные диски имеют большие размеры, лучше выражены суставные отростки позвонков, тогда как тела позвонков, поперечные и остистые отростки развиты относительно слабо. Хрящевой слой, покрывающий верхнюю и нижнюю поверхности межпозвоночных дисков, у детей толще, чем у взрослых. Фиброзное кольцо хорошо развито, чётко отграничено от студенистого ядра.
Межпозвоночные диски совместно со связочным аппаратом обеспечивают позвоночнику прочность, подвижность и большую амортизационную способность. Наибольшую подвижность позвоночник новорождённого имеет в шейном отделе. Максимум ротационных движений совершается в атланто-аксиальном сочленении и атланто-затылочном сочленении, имеют место родовые травмы- повреждения позвоночника со смещением атланта, вывихами позвонков и повреждением спинного мозга. (Ратнер, 1970)
Плечевой сустав. Суставная впадина лопатки у новорождённого плоская, овальной формы, суставная губа невысокая. Суставная капсула натянута, срастается с короткой и хорошо развитой клювовидно-плечевой связкой, что ограничивает объём движений в суставе. В период первого детства суставная впадина приобретает форму, типичную для взрослого человека. Суставная капсула становится более свободной, клювовидно-плечевая связка удлиняется.
Локтевой сустав. У новорождённого лучевая и локтевая коллатеральные связки связаны с фиброзными волокнами туго натянутой суставной капсулы. Кольцевая связка лучевой кости у новорождённого слабая. Окончательное формирование капсулы и связок локтевого сустава происходит к началу подросткового периода.
Лучезапястный сустав, суставы кисти. У новорождённого фиброзная мембрана капсулы лучезапястного сустава тонкая, местами между отдельными пучками её волокон имеются промежутки, заполненные рыхлой клетчаткой. Суставной диск лучезапястного сустава непосредственно переходит в хрящевой дистальный эпифиз лучевой кости. Движения в лучезапястном суставе и суставах кисти ограничены вследствие недостаточного соответствия сочленяющихся костей (угловатая форма хрящевых закладок).


Тазобедренный сустав. Вертлужная впадина новорождённого утолщённая, овальной формы, глубина её значительно меньше, чем у взрослого. Формирование её завершается к 16 годам. Вследствие небольшой глубины вертлужной впадины большая часть головки бедренной кости расположена выше этой впадины. Это обуславливает частые врождённые вывихи бедра. Суставная капсула натянутая, тонкая, подвздошно-бедренная связка развита хорошо, короткая седалищно-бедренная связка ещё не сформировалась. С ростом тазовой кости в толщину и формированием вертлужной впадины в период первого детства головка бедренной кости глубже погружена в полость сустава, круговая зона смещается в сторону шейки бедренной кости. В подростковом возрасте круговая зона уже занимает положение, характерное для взрослого человека (окружает шейку бедра).
Коленный сустав. Медиальный и латеральный мыщелки бедренной кости новорождённого почти одинакового размера, суставная капсула натянута, плотная, подколенные связки не сформированы, а мениски представляют собой тонкие соединительнотканные пластинки. Короткие крестообразные связки коленного сустава в этот период ограничивают размах движений в суставе. В период второго детства мыщелки бедренной кости принимают форму, типичную для взрослого человека. Надколенниковая сумка новорождённого не сообщается с полостью сустава, она формируется в течение первых лет жизни, но в 6% случаев эта сумка остаётся у взрослого независимой от полости коленного сустава.
Голеностопный сустав и суставы стопы. Капсула голеностопного сустава новорождённого очень тонкая, связки развиты слабо, особенно медиальная (дельтовидная). Линия поперечного сустава предплюсны почти прямая (у взрослого S- образной формы). С момента начала стояния, хождения и окостенения костей стопы происходит укрепление и окончательное формирование суставных поверхностей, связочного аппарата и сводов стопы.

Возрастные сроки начала окостенения надколенника и головки малоберцовой кости. Центры оссификации
обоих названных анатомических образований появляются практически одновременно в интервале от З 1/2 до 4 1/2 лет.
Окостенение надколенника происходит из множественных центров оссификации, головки малоберцовой кости — за
счет единственного центра. В течение данного возрастного периода происходит также еще одно изменение соотноше-
ний темпов окостенения медиального и латерального мыщелков бедренной кости. Заключается оно в более быстром
увеличении вертикального размера костной части латерального мыщелка по сравнению с увеличением этого размера
костной части медиального мыщелка.
Рис. 48. Рентгенограммы коленно-
го сустава в стандартных проекциях ребенка 4 лет (объяснение в тексте).
Рентгеноанатомическая картина. Рентгенограмма в задней проекции (рис. 48,
а). Форма метафизов бедренной и большебер-цовой костей остается прежней. Мыщелки бедренной кости выражены отчетливо, так же
как межмыщелковое углубление. Высота ла-терального мыщелка больше высоты меди-ального. Сказанное относится только к кост-
ной части мыщелков. Представленная на рис. 48, а пневмоартрограмма коленного
сустава свидетельствует о типичности анатомической формы хрящевой модели
пифиза бедренной кости, характеризующейся преобладанием высоты медиаль-ного мыщелка. Медиальная поверхность медиального мыщелка бедренной кости имеет волнистые очертания, что объясняется активизацией ростковой зоны перед появлением дополнительных цен-
тров оссификации краевых отделов эпифиза. В центральном отделе эпифиза бедренной кости может прослеживаться участок неравномерного склероза, являющийся результатом проекционного наслоения точек окостенения надколен-
ника. Условная рентгеновская суставная щель неправильной формы, высота ее медиального отдела почти в 1,5 раза больше высоты латерального. Отношение высоты центрального отдела рентгеновской суставной щели к величине межметафизарного расстояния такое же, как у детей предыдущей возрастной группы (1:7). У верхней поверхности проксимального метафиза малоберцовой кости видна точка окостенения ее головки. Эпифиз большеберцовой кости сохраняет форму конуса с закругленной вершиной, бугорки межмыщелкового возвышения не выражены.Рентгенограмма в боковой проекции (см. рис. 48, б). Изображение коленного сустава отличается от описанно-
редыдущем разделе наличием множественных, частично слившихся, частично изолированных центров окост
аколенника и наличием точки окостенения головки малоберцовой кости. Показатели анатомического строения коленного сустава, доступные для анализа, в принципе те же са-мые, что и на рентгенограммах детей предыдущей возрастной группы. Нормой соотношения пространственных поло-жений бедра и голени является увеличенное по сравнению с нормой у взрослых вальгусное отклонение последней. Угол, образующийся при пересечении продольных осей бедренной и большеберцовой костей, открыт в латеральную
сторону, среднестатистические его значения 165 — 170°. Показателем соответствия костного возраста паспортному возрасту ребенка является наличие центров осси-фикации центрального отдела надколенника и головки малоберцовой кости. Дифференциальная диагностика рентгеноанатомической нормы и симптомов патологических состоя-
ний. Волнистость контура медиальной поверхности эпифиза бедренной кости может симулировать проявления дест-
руктивного процесса. Отличительным признаком возрастной нормы названного контура является именно волнистый,
Проекционное наслоение на центральные отделы эпифиза бедренной кости множественных центров оссифи-кации надколенника может создать впечатление патологических изменений структуры эпифиза. Опорными пунктами
дифференциальной диагностики является, во-первых, отсутствие сходного участка склероза в структуре эпифиза на рентгенограмме в боковой проекции, а во-вторых, отсутствие реактивного остеопороза или остеосклероза.
Гиалиновый хрящ коленного сустава истончен: норма толщины
Хрящи представляют собой гладкую, прочную, но гибкую часть костного аппарата человека. У взрослых людей они располагаются в области суставов, покрывают концы костей и иных жизненно важных точек скелета, где необходимо обеспечить гибкость, прочность и гладкость.
По своей структуре все хрящи различаются, в зависимости от расположения и функции, которую они выполняют. Любой хрящ имеет основу или матрицу, в которую помещаются волокна и клетки, состоящие из эластина и коллагена.
Несмотря на то, что хрящи имеют разную консистенцию, они сходны между собой тем, что не содержат в себе кровеносные сосуды. Питание происходит благодаря тому, что сквозь покрытие поступают питательные вещества. Также обеспечивается смазка при помощи синовиальной жидкости, которую вырабатывают оболочки, выстилающие суставы.
В зависимости от физических качеств, хрящ бывает:
- Гиалиновый;
- Волокнистый;
- Эластический.

Данная хрящевая ткань является первым типом хрящей и представлена в виде голубовато-белой полупрозрачной ткани. В ней содержится наименьшее количество волокон и клеток. Входящие в состав волокна в свою очередь содержат коллаген.
Образование гиалинового хряща происходит в скелете эмбриона, после чего происходит стремительный рост. Когда рост заканчивается, гиалиновый хрящ остается в виде тончайшего слоя, который покрывает концы костей суставов. Обычно он находится в месте соединения ребер с грудиной, в гортани, на стенках бронхов и трахеи, а также на поверхности суставов.
В зависимости от местонахождения, гиалиновый хрящ имеет разное строение. Он не имеет надхрящницы и состоит из трех слабо ограниченных друг от друга областей. В наружной зоне находятся хондроциты веретеновидной формы, которые располагаются параллельно хрящевой поверхности.
В столбчатой зоне, которая расположена глубже, находятся клетки, образующие столбики. Внутренняя область в свою очередь разделяется на необызвествленную и обызвествленную части. В последнем случае область прилегает к костным тканям, поэтому в ней содержатся матриксные везикулы и кровеносные сосуды.
Питание происходит за счет питательных веществ из синовиальной жидкости и кровеносных сосудов, если они имеются. В том случае, когда нарушается питательный процесс, хрящ становится истончен.

Ко второму типу относятся волокнистые хрящи, состоящие из многочисленных плотных пучков коллагена. Это вещество придает упругость и способность выдерживать высокое давление со стороны внешних факторов. Данные свойства необходимы в первую очередь для полноценной работы хрящей между костями в области позвоночного столба.
Все кости и позвонки отделяются друг от друга при помощи волокнистых хрящей. Межпозвоночные диски в свою очередь обеспечивают защиту позвоночнику от сотрясений и помогают скелету держаться прямо.
Диски имеют внешнее покрытие в виде волокнистых хрящей, которые окружает густая сироповидная жидкость. При хорошей смазке эти ткани не изнашиваются при движении, а жидкость служит своеобразным природным противоударным механизмом.
Волокнистая хрящевая ткань выступает прочным материалом, который соединяет кости и связки. В частности, она позволяет объединить две тазовые части в один сустав.
Эластические хрящи носят свое название так за счет того, что в них присутствуют волокна эластина. Также в их состав входит и коллаген.
Эластин придает хрящам желтоватый оттенок. Из таких тканей образуется прочный и упругий надгортанник, который закрывает доступ к воздуху во время проглатывания пищи.
Также эластические хрящи находятся в упругой части наружного уха и поддерживают стенки канала, который ведет к среднему уху и евстахиевым трубам. Совместно с гиалиновыми хрящами, эластические хрящевые ткани образуют опорную и голосопроизводящую часть гортани.
Чаще всего повреждению подвергаются крупные суставы, например, колена. Хрящевая ткань выступает важной амортизирующей структурой коленного сустава. Гиалиновые хрящи покрывают мыщелки костей и препятствуют их стиранию. Волокнистые хрящевые ткани входят в состав мениска коленного сустава и смягчают нагрузку при сгибающих и разгибающих движениях. В связи с этим при развитии заболевания в первую очередь страдают ткани хрящей.
Мениск и хрящи крупных суставов могут быть повреждены из-за различных факторов. Заболевание развивается как стремительно, так и на протяжении длительного периода.
К факторам, способствующим разрушению хрящей, можно отнести:
- Нарушение снабжения кровью коленного сустава, из-за чего могут наблюдаться дегенеративные изменения в коленом суставе. В результате у пациента может наблюдаться артроз колена. Из-за нехватки питательных веществ хрящ становится истончен и на нем образуются микротрещины.
- Развитие гонартроза или иных хронических деструктивных изменений коленного сустава. Обычно подобное явление можно наблюдать после получения травмы в результате вывиха, по причине лишнего веса или иных факторов.
- Травмирование коленного сустава, из-за чего происходит разрыв мениска, хрящи сильно сдавливаются и ткани перерождаются. По причине отсутствия кровоснабжения разрыв самостоятельно не заживает, поэтому требуется проведение хирургической операции в области колена.
- Износ коленного сустава по причине старения организма, постоянной нагрузки поверхность хрящей постепенно истирается и теряет свою функциональность. С возрастом из-за нарушения обмена веществ могут откладываться соли. Все это способствует нарушению хрящевых тканей.

Во время развития заболевания коленный сустав отекает, что приводит к утолщению гиалинового хряща. Это является первым признаком любого патологического изменения в организме. Далее хрящевая поверхность приобретает неровности и хрящ истончается.
Обычно данный процесс наблюдается у пожилых людей, а также в случае развития воспалительного синовита и септического артрита. Во время проведения ультразвукового исследования врач наблюдает локальные истончения или изъявления. Дополнительно изменяется костная ткань, ее суставная поверхность при этом становится неровной.
В зависимости от степени поражения хряща коленного сустава выделяется несколько стадий. На первой стадии восстановление хрящевой ткани возможно при помощи физиотерапии и инъекций.
Если вовремя не начать лечение коленного сустава, появляются трещины, эрозия и глубокие повреждения, которые возможно вылечить только при помощи проведения хирургической операции.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
На последней стадии гиалиновый хрящ полностью истончен, кости обнажены, из-за чего пациент ощущает сильные боли во время ходьбы. Чтобы избежать серьезной деформации скелета, врачи проводят эндопротезирование. А видео в этой статье призвано продемонстрировать, как именно происходит восстановление хряща.
Реактивный артрит у детей: симптомы болезни и методы лечения
Реактивный артрит у детей — заболевание, возникающее но фоне урогенитальной или кишечной инфекции, которое сопровождается воспалением суставов.
Реактивная артропатия (другое название той болезни) чаще встречается у мальчиков и молодых мужчин. Есть две основных причины появления этой болезни: уретрит бактериального генеза, вызванный чаще всего хламидиями, и кишечная инфекция в виде диареи, которая вызывается сальмонеллами, ерсиниями, шигеллами и некоторыми другими возбудителями.
Быстрая навигация по статье:
Симптомы болезни
Диагностика
Лечение заболевания
Последствия болезни и ее профилактика
Точный механизм возникновения данной болезни у детей в настоящее время неизвестен. Однако принято считать, что формирование недуга связано с нарушениями в иммунной системе.

Клеточная стенка хламидий и микробов, вызывающих кишечные инфекции, по своему строению очень напоминает человеческие клетки, формирующие суставы и слизистые оболочки организма. Поэтому у некоторых детей из группы риска, подверженных формированию этой болезни, происходит сбой иммунной системы, и защитные иммунные клетки начинают вместо микроорганизмов атаковать собственные клетки суставов и слизистых оболочек.
Кроме того, хламидийная инфекция не всегда поддается лечению — притом, что заразиться ею относительно легко. Поэтому до 80% случаев реактивной артропатии у детей вызываются именно хламидией.
В зависимости от того, какие бактерии вызвали заболевание, симптомы реактивного артрита у детей и их выраженность могут отличаться, особенно в самом начале болезни.
Обычно реактивный артрит у детей начинается подостро, спустя 1-3 недели после возникновения урогенитальной (в виде уретрита) инфекции, в виде несильного повышения температуры тела, слабости, упадка сил, иногда — снижения веса. Эти и многие последующие симптомы имеют стертый, неярко выраженный характер.

Вслед за этим у ребенка появляется воспаление слизистой оболочки глаз — конъюнктивит, который может сочетаться с увеитом, появлением язв на роговице глаза, в некоторых случаях — иридоциклитом (поражением радужной оболочки глаза). Последний при неадекватном лечении или вообще полном отсутствии терапии грозит значительным снижением зрения или даже слепотой!
При этом в клинической картине присутствуют проявления уретрита, а затем и поражения слизистых и кожи. У мальчиков это может выражаться в появлении фимоза, язвочек на коже головки полового члена. У девочек аналогичные симптомы проявляются в виде вульвита, вульвовагинита, иногда — цистита.
Довольно скоро к этим симптомам присоединяются боли в области суставов и близлежащих мышц. Чаще всего поражается несколько (до 4-5) несимметричных крупных суставов ног — коленный, тазобедренный, а также голеностопный сустав и суставы стопы — в основном межфаланговые сочленения. Руки поражаются при этой болезни гораздо реже.
Поражения суставов хламидийной этиологии часто могут протекать без возникновения сильных болей и скованностей суставов, или же с минимальными их проявлениями, но для них очень характерно частое рецидивирование суставного воспаления.
Сочетание трех симптомов — уретрита, конъюнктивита и артрита при реактивном артрите носит название синдром Рейтера.
Если недуг вызван кишечной инфекцией, то симптомы начала болезни будут несколько отличаться. Болезнь начинается остро, с повышения температуры до фебрильных цифр (38 градусов и выше), слабости, симптомов интоксикации. Вскоре к этим симптомам присоединяются боли в суставах той же локализации, что и при хламидиозной инфекции, но боли в области суставов бывают более сильными.
При этом особенно выражен отек воспаленных суставов, выделение в суставную сумку большого количества жидкости, а вместе с этим — большей деформацией пораженных суставов. В результаты кожа над поверхностью суставов и сухожилиями становится покрасневшей, температура в этой области повышается, нарастает отек и пальцы приобретают характерную сосискообразную форму.
У каждого второго больного наблюдается эндезит — болезненность сухожилий мышц, примыкающих к больному суставу, с нарушением его функции. Особенно часто страдает ахиллово сухожилие (находящееся между голенью и пяткой).
Поскольку симптомы этой болезни напоминают признаки многих других заболеваний суставов, врач проводит ряд исследований, чтобы поставить диагноз точно.

При помощи иммунологических лабораторных анализов — таких, как прямой иммунофлюоресцентный анализ — в крови удается обнаружить антигены хламидий (если они были причиной возникновения болезни).
А такие методы, как прямая гемагглютинация и реакция связывания комплимента (РСК) позволяют обнаружить в сыворотке крови антитела к бактериям кишечной группы (ерсинии и шигеллы).
Кроме того, исследование кала и мочи позволяет высеять соответствующие бактерии и точно установить возбудителя, вызвавшего болезнь, и довольно точно поставить соответствующий диагноз.
Дифференциальный диагноз реактивной артропатии у детей проводят с такими поражениями суставов, как ювенильный идиопатический артрит, вирусный и туберкулезный артрит, ювенильный спондилоартрит, постстрептококковый артрит, клещевой боррелиоз (болезнь Лайма), а самое главное — с ювенильным ревматоидным артритом (ЮРА).
Точно поставить диагноз врачу помогает проведение серологических исследований (в отличие от ЮРА, при реактивной артропатии этот анализ будет отрицательным), а также проведение рентгенологического исследования, биопсии синовиальной оболочки и других обследований.
Лечение реактивного артрита у детей проводится сразу по нескольким направлениям: уничтожение возбудителя, вызвавшего первоначальную инфекцию, симптоматическое лечение, которое облегчает симптомы болезни, а также патогенетическое лечение, которое влияет на вредные процессы в организме, запущенные болезнью.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Поскольку чаще всего реактивную артропатию вызывает хламидийная инфекция, то в ее лечении используются особая группа лекарств, которая может влиять на этот микроорганизм. К таким лекарствам относятся антибиотики-макролиды, фторхинолоны и тетрациклины.
Поскольку вторые и третьи группы из-за тяжелых побочных эффектов не используются при лечении детей, то терапия хламидийной инфекции у маленьких пациентов проводится именно макролидами.
Назначается азитромицин. Курс лечения этим препаратом составляет 7-10 дней. Кроме азитромицина, могут назначаться такие препараты, как кларитромицин, рокситромицин, джозамицин.
Детям подросткового возраста уже могут назначаться препараты тетрациклинового и фторхинолонового ряда.
Для лечения инфекции, вызванной кишечными бактериями, обычно используют гентамицин или амикацин внутривенно или внутримышечно в течение недели.
Детям подросткового возраста врач может назначить фторхинолоны (ципрофлоксацин, офлоксацин и др.)
Если болезнь становится затяжной или хронической, то для лечения этих форм недуга назначения антибиотиков уже недостаточно. Для того, чтобы усилить эффект лечения, назначаются препараты, улучшающие работу иммунной системы (иммуномодуляторы) — такие, как полиоксидоний, таквитин и особенно ликопид.
Эти препараты всегда обязательно применяют параллельно с назначением антибиотиков по особой лечебной схеме.
Один из основных симптомов заболевания — это боли в суставах, поэтому для купирования болезненных ощущений врачи назначают нестероидные противовоспалительные препараты (НПВП), к которым относятся такие лекарства, как напроксен, диклофенак, мелоксикам и другие лекарства.
В тех ситуациях, когда явления воспаления суставов и боль в них особенно выражены, так что лекарства из группы НПВП не помогают, используют внутрисуставное введение гормональных средств (глюкокортикоидов — например, метилпреднизолона) непосредственно в сам пораженный сустав.
Обычно такой метод лечения дает очень хорошие результаты, но его можно использовать только в том случае, если синовиальная жидкость в суставе не содержит микроорганизмов.
Как правило, при своевременном обращении к врачу и адекватном лечении болезнь заканчивается полным выздоровлением.
Однако у части детей, особенно имеющих к этому генетическую предрасположенность, заболевание может принимать затяжное или хроническое течение, периодически обостряясь и рецидивируя. В некоторых случаях при этом в патологический процесс могут захватываться суставы позвоночника с проявлениями спондилоартрита.
Профилактика детской реактивной артропатии заключается в раннем выявлении и лечении хламидийной инфекции — как у самого ребенка, так и всех членов его семьи, т.к. вероятность внутрисемейной передачи этой болезни достаточно высока.

Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу “Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе” и начинайте выздоравливать без дорогого лечения и операций!
Читайте также:


