Как лечить ангиотрофоневроз нижних конечностей

Все ткани и органы в теле человека сохраняют нормальную структуру и выполняют свои функции благодаря трофике (постоянному клеточному питанию), осуществляемой вегетативным отделом нервной системой напрямую или через специальные вещества — медиаторы.
Трофика находится в непосредственной зависимости от работы сердца и тонуса сосудов. Нарушения нормального питания клеток (трофические расстройства) могут иметь неврогенное происхождение.
При этом не происходит полной утраты функции органа, но страдает ее приспособление к изменяющимся условиям внешней среды и запросам организма. Из большого количества расстройств трофики самыми распространенными являются ангиотрофоневрозы. Что представляет собой это заболевание и как с ним справиться?
Суть и разновидности патологии
Эти болезни называют сосудисто-трофическими невропатиями или вегетативно-сосудистым неврозом, так как проявляются они парадоксальной реакцией капилляров на изменение внешней среды или внутреннего состояния организма, а также дистрофическими и функциональными расстройствами.
Группа ангиотрофоневрозов включает такие патологические состояния:
Причины и механизм развития нарушения
Важную роль в происхождении рассматриваемого заболевания играет наследственная предрасположенность к вазомоторным и трофическим расстройствам, а также конституциональные особенности организма, в частности, неполноценность сосудистой реакции из-за нарушенной иннервации.
Провоцирующими факторами для возникновения ангиотрофоневроза являются:
- инфекции;
- отравления солями тяжелых металлов (ртуть, свинец);
![]()
- длительные переохлаждения;
- хронические интоксикации (алкоголь, никотин);
- эндокринные нарушения (период полового созревания у подростков);
- аллергические реакции;
- обменные нарушения;
- постоянное мышечное перенапряжение, вибрации, длительная вынужденная поза с согнутыми ногами;
- шейный остеохондроз;
- травматические повреждения сосудов верхних конечностей;
- травмы ЦНС или периферических нервных стволов.
Сбой в работе системы вазомоторной и трофической иннервации может произойти на любом уровне (кора, стволовая часть головного мозга, гипоталамус, спинной мозг или периферические нервные волокна). Определение локализации нарушений имеет практическое значение для выбора тактики лечения пациента.
Механизм развития ангиотрофоневроза настолько сложен, что требует привлечения специалистов разных направлений.
Клинические проявления
Заболевание характеризуется разнообразием симптомов в зависимости от формы ангиотрофоневроза. Часть больных имеет в основном вазомоторные расстройства — спазм сосудов с похолоданием и побледнением конечностей и (или) расширением капилляров с гиперемией и болезненными ощущениями.
Другая категория пациентов страдает больше трофическими расстройствами (отек, некроз, язвы). У многих людей присутствуют оба вида — нарушения микроциркуляции и дистрофические явления. Вазомоторно-трофический невроз может поражать кожу, подкожный жировой слой, внутренние органы, руки, ноги, лицо и туловище.
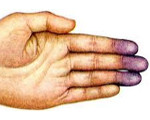
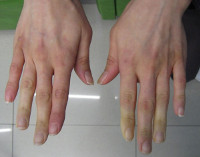
Самой частой формой ангиотрофоневроза является спастическая форма, в классическом виде — это болезнь Рейно. При этом заболевании на фоне стресса или переохлаждения возникает спазм сосудов кистей рук, сопровождающийся болями, похолоданием, онемением и побледнением пальцев.
Потом появляется цианоз (синюшность), боль нарастает, приобретает жгучий характер. На следующей стадии боли стихают, бледность сменяется покраснением (гиперемией). Весь приступ длится несколько минут и повторяется с различной частотой у разных больных, чем чаще это происходит, тем быстрее присоединяются трофические расстройства (трещины, ранки, струпья на коже).
Иногда изменения затрагивают также кончики ушных раковин, носа, губы, язык. Болезнь Рейно имеет симметричный характер нарушений в отличие от синдрома Рейно, встречающегося при склеродермии и других тяжелых недугах.

Методы лечения
Перед началом лечения пациент проходит обследование у специалиста — сосудистого хирурга с возможным привлечением других врачей.
Лечение разных видов ангиотрофоневроза зависит от причины и механизма появления недуга.

Спастические формы заболевания обычно требуют назначения спазмолитиков (Папаверин, Платифиллин), ганглиоблокаторов (Пентамин, Пахикарпин), а также витаминов (Цианокобаламин).
Индивидуально подбираются методы физиотерапии — гальванические воротнички, ванны с сероводородом и радоном, электросон и гипноз, грязевые процедуры. Иногда используют новокаиновые блокады симпатических узлов, в особо тяжелых случаях возможна лучевая терапия, а также радикальные хирургические операции (симпатэктомия).
Формы ангиотрофоневроза с расширением сосудов конечностей лечат с применением сосудосуживающих средств, содержащих кофеин, адреналин или эфедрин, а также препаратами кальция, аскорбиновой кислоты, пиридоксина.
Если заболевание развивается на фоне сопутствующей патологии, то проводят терапию основного недуга глюкокортикостероидами, антибиотиками и другими средствами. При этом вероятность благоприятного исхода будет зависеть от тяжести основного заболевания и эффективности проводимого лечения.
Что касается самостоятельных форм ангиотрофоневроза, то прогноз определяется в зависимости от вида патологии у конкретного больного. Например, при болезни Рейно изменения могут носить упорный характер вплоть до гангрены пальцев рук, при акроцианозе и вибрационной болезни прогноз обычно благоприятный.
Профилактические меры
Профилактика сводится к устранению причин, вызвавших заболевание. Бороться с наследственностью невозможно. Однако соблюдение определенных правил поведения при ангиотрофоневрозе поможет преодолеть неприятные симптомы болезни и не допустить прогрессирования патологии.
Итак, что это за правила:
- обратиться к врачу при первых признаках заболевания;
- добросовестно выполнять все врачебные рекомендаций и курсы терапии;
- полностью исключить никотин и алкоголь;
- не допускать переохлаждения, одеваться по погоде, обязательно надевать теплую обувь, варежки или вязаные перчатки в холодный сезон;
- избегать психотравмирующих ситуаций на работе и дома;
- отказаться от тяжелой физической работы, особенно на холоде;
![]()
- исключить переутомление, недосыпание;
- придерживаться правильного питания с большим содержанием фруктов и овощей;
- тренировать сосуды — подойдут контрастные ванночки для рук, занятия физкультурой и спортом;
- ухаживать за кожей рук с помощью питательных кремов, не допуская сухости и растрескивания кожи;
- своевременно лечить все сопутствующие заболевания (аллергические, эндокринные, неврологические и другие).
При соблюдении всех врачебных рекомендаций и правильном лечении с ангиотрофоневрозом можно справиться.

- Бледность кожи пальцев рук
- Боль в пальце
- Головная боль
- Головокружение
- Дрожание рук
- Жжение в пальцах ног
- Жжение в пальцах рук
- Колебания артериального давления
- Нарушение работы вестибулярного аппарата
- Недомогание
- Онемение пальцев рук и ног
- Покраснение пальца
- Рвота
- Слабость
- Снижение зрения
- Сонливость
- Судороги
- Тошнота
- Ухудшение слуха
- Холодные кончики пальцев конечностей
Ангиотрофоневроз – собирательное понятие, которое включает в себя вазомоторные и трофические иннервации тканей и органов. Болезнь диагностируется как у женщин, так и у мужчин, однако, у первых встречается в 5 раз чаще. В группу риска входят люди от 20 до 50 лет.
- Этиология
- Классификация
- Симптоматика
- Диагностика
- Лечение
- Профилактика
Ангиотрофоневроз верхних и нижних конечностей имеет довольно специфическое клиническое течение, поэтому проблем с постановкой диагноза, как правило, не возникает. Терапия будет зависеть от характера течения патологического процесса, но полностью устранить его не представляется возможным. Путем правильного и комплексного лечения можно добиться только длительной стадии ремиссии.
Этиология
Этиологические факторы такого заболевания условно делятся на наружные и внутренние.
Причины наружного характера следующие:
- тяжелые инфекционные болезни;
- переохлаждение нижних или верхних конечностей;
- отравление свинцом, токсическими веществами, ядами и другими видами тяжелых металлов;
- тяжелая стрессовая ситуация;
- алкогольная интоксикация.
Внутренние этиологические факторы такой патологии следующие:
- интоксикация продуктами распада тяжелых металлов или химических веществ;
- нарушенный обмен веществ;
- нарушения гормонального характера;
- травматические повреждения сосудов конечностей;
- травмы ЦНС;
- травмы периферических нервных стволов;
- системные заболевания.
Кроме этого, следует выделить предрасполагающие факторы, которые также могут спровоцировать ангиотрофоневроз:
- травма нижних или верхних конечностей;
- вредные условия труда – работа с оборудованием, которое имеет сильную вибрацию;
- постоянное мышечное напряжение, длительное вынужденное пребывание в позе с согнутыми ногами.
В основной группе риска те люди, которые большую часть времени проводят на вредном производстве.
Классификация
Ангиотрофоневроз включает в себя следующие заболевания:
- облитерирующий эндартериит;
- височный артериит;
- синдром Рейно;
- эритромелалгия;
- мигрень;
- профессиональные заболевания – вибрационная болезнь, холодовая реакция;
- болезнь Меньера;
- отек Квинке и другие болезни, возникновение которых обусловлено внезапным расширением сосудов;
- гемиатрофия.
Ввиду того что в данное понятие входит довольно большое количество заболеваний, ангиотрофоневроз не имеет специфической клинической картины.
Выделяют три стадии развития такого заболевания в конечностях:
- Ангиотрофоневроз I стадии – спазм артериальных сосудов носит приступообразный характер, повреждение кожи изолированное, приступ длится около часа.
- Ангиотрофоневрозы ii стадии – поврежденный участок кожи становится синим или полностью бесцветным, иногда желтого цвета. Присутствуют парестезии, боли, варикозное расширение вен.
- III стадии – на коже образуются язвы, может начаться некроз тканей. Если начинается процесс рубцевания, то прогноз становится относительно положительным. При присоединении вторичной инфекции развивается гангрена.
Как правило, если терапия будет начата на начальных стадиях, то перехода к последней стадии не будет.
Симптоматика
Клиническая картина такого заболевания зависит от его локализации, а также от первопричинного фактора.
Поэтому будет уместно обозначить собирательный симптоматический комплекс:
- первые симптомы чаще всего проявляются локально – на пальцах верхних или в области нижних конечностей, на отдельных участках тела;
- изменение цвета участков кожи – сначала они становятся бледными, несколько позже преобразуются в красный цвет, иногда синий или желтый;
- на пораженных участках кожи местная температура понижается, поэтому нередко человек ощущает холод в пальцах, частичное онемение;
- чувство жжения, тремор рук;
- местный болевой синдром.
При локализации патологического процесса вне нижних или верхних конечностей, симптоматика может быть следующей:
- приступы головной боли, головокружение;
- тошнота, рвота;
- слабость, недомогание, сонливость;
- нестабильное артериальное давление;
- появление на коже отечных участков;
- чрезмерная восприимчивость к световым и звуковым раздражителям;
- судороги;
- ухудшение зрения и слуха;
- вестибулярные нарушения;
- зрительные и слуховые галлюцинации.
Наличие хотя бы нескольких вышеописанных симптомов требует немедленного обращения за медицинской помощью. Своевременно начатое лечение существенно повышает шансы на выздоровление и исключает развитие осложнений в большинстве случаев.
Диагностика
Диагностика включает в себя физикальный осмотр пациента и проведение лабораторно-инструментальной диагностики.
В ходе первичного осмотра врач выясняет:
- как давно начали проявляться симптомы;
- характер течения клинической картины, частотность приступов и их длительность;
- условия труда.
Дальнейшая диагностическая программа включает в себя следующее:
- общий клинический анализ крови;
- биохимический анализ крови;
- КТ, МРТ;
- УЗИ внутренних органов;
- рентгенологическое исследование сосудов.

Лечением заболеваний, которые входят в группу ангиотрофоневроза, занимается сосудистый хирург, но дополнительно могут привлекаться врачи и других специализаций, в зависимости от характера течения патологического процесса.
Лечение
Лечение зачастую консервативное – прием препаратов и физиотерапевтические процедуры.
Врач может назначить такие медикаменты, как:
- противовоспалительные;
- антибактериальные;
- антибиотики;
- ганглиоблокаторы;
- холинолитики;
- сосудорасширяющие;
- седативные;
- витамины группы В.
Также назначают физиотерапевтические процедуры:
- динамические токи;
- фонофорез;
- серные ванны.
Если консервативный подход не дает должного результата, то проводится хирургическое удаление симпатических узлов.
В целом схема лечения подбирается в индивидуальном порядке. В любом случае необходимо следовать всем предписаниям врача и проходить терапевтические мероприятия до конца, даже если на определенном этапе симптоматика исчезла.
Профилактика
Профилактика заболеваний этой группы включает в себя:
- исключение переохлаждения;
- избегание стрессов, нервных переживаний;
- соблюдение техники безопасности на производстве;
- своевременное лечение инфекционных заболеваний;
- укрепление иммунной системы.
Не следует заниматься самолечением, а при первых же симптомах нужно обращаться за медицинской помощью.
Ангионеврозы — это группа заболеваний периферических сосудов, обусловленных локальным нарушением регуляции сосудистого тонуса. Основными клиническими симптомами являются боль, изменение цвета, температуры, чувствительности и трофики кожных покровов поражённой области. В процессе диагностики опираются на клинические данные, результаты гемодинамических и микроциркуляторных исследований (ангиографии, УЗДГ, капилляроскопии, реовазографии). Консервативная терапия осуществляется с использованием сочетания сосудистых и витаминных фармпрепаратов, дополняется физиотерапией и санаторным лечением. По показаниям проводится удаление вовлечённых в патологический процесс симпатических узлов.
МКБ-10
- Причины ангионеврозов
- Патогенез
- Классификация
- Симптомы ангионеврозов
- Осложнения
- Диагностика
- Лечение ангионеврозов
- Прогноз и профилактика
- Цены на лечение
Общие сведения

Причины ангионеврозов
Расстройством может возникать первично как самостоятельная нозология или вторично, в качестве отдельного синдрома основного заболевания. К расстройству вазомоторной регуляции приводят неблагоприятные внешние воздействия, обменные и эндокринные нарушения. Основными этиофакторами выступают:
- Переохлаждение. Этиологическую роль играет сильное переохлаждение конечностей, лица с признаками обморожения. Воздействие низких температур на периферические нервы и нервные окончания провоцирует к их повреждение и последующую дисфункцию.
- Травмы. Повреждения тканей конечностей сопровождается компрессией сосудисто-нервных пучков, травмированием нервных волокон с нарушением их регулирующей функции. В некоторых случаях ангионеврозы являются следствием неполного восстановления нервных стволов после травмы нерва.
- Интоксикации. Провоцирующим фактором может выступать токсическое воздействие солей свинца, паров ртути, ядохимикатов, никотина, алкоголя. Вазомоторная дисрегуляция возможна вследствие отравления угарным газом.
- Вибрация. Ангионевроз является одной из классических составляющих вибрационной болезни. Сосудистые нарушения обусловлены регуляторной дисфункцией нервного аппарата, возникающей при длительных повторных воздействиях вибрации.
- Гормональные нарушения. Отдельные ангионеврозы связывают с расстройством функции надпочечников (гиперкортицизмом), щитовидной железы (гипотиреозом). Поскольку женщины заболевают существенно чаще мужчин, определённую роль отводят женским половым гормонам.
У некоторых пациентов вегето-сосудистый невроз развивается как профессиональное заболевание. Наиболее подвержены риску возникновения патологии работники, подвергающиеся воздействию сразу нескольких неблагоприятных факторов. Например, ремонтники, укладчики дорог трудятся в условиях вибрации, холода, повышенной механической нагрузки на верхние конечности с возможной микротравматизацией пальцев.
Патогенез
Нервная регуляция сосудистого тонуса осуществляется многоуровневой системой, включающей нервные окончания, периферические нервы, симпатические ганглии, вегетативные центры головного мозга. Уровень и механизм возникновения функциональных нарушений, обуславливающих ангионеврозы, неясен и имеет свою специфику в каждом конкретном случае. Преимущественно поражаются мелкие артерии дистальных отделов: пальцев, ушных раковин, носа, щёк.
Дисрегуляция тонуса приводит к избыточной дилатации или спазму сосудов. В первом случае ток крови замедляется, диаметр сосудов увеличивается, они наполняются кровью, что обуславливает местную гиперемию (покраснение), гипертермию (повышение температуры) кожных покровов. Из-за повышения проницаемости сосудистой стенки возникает отёк тканей. Во втором случае просвет сосудов и кровенаполнение уменьшаются, что сопровождается бледностью и похолоданием кожи в месте дисциркуляции. При длительном течении наблюдаются трофические изменения, происходящие в тканях вследствие нарушения микроциркуляции.
Классификация
По этиологическому признаку ангионеврозы подразделяются на холодовые, посттравматические, токсические, нейрогенные, вибрационные и т. п. В клинической практике большое значение имеет определение основного патогенетического компонента вазомоторных расстройств. В соответствии с указанным критерием ангионеврозы классифицируют на:
- Спастические. Преобладает чрезмерное увеличение тонуса артерий, приводящее к сужению их просвета. Наиболее распространёнными заболеваниями данной группы являются синдром Рейно, акропарестезии, болезнь Рейля, акроцианоз.
- Дилатационные. Вазомоторные нарушения заключаются преимущественно в понижении сосудистого тонуса, расширении просвета артерий. Ангионеврозы этой группы включают болезнь Митчелла, синдром Мелькерссона-Розенталя, розацеа.
- Сочетанные. Наблюдается чередование вазоспастических и дилатационных состояний. К сочетанным поражениям относится синдром мраморной кожи (ливедо).
Симптомы ангионеврозов
Клиническая картина большинства вегето-сосудистых неврозов складывается из болезненных пароксизмов вазоконстрикции и/или дилатации. Продолжительность приступа варьирует от 2-3 минут до нескольких часов. Изменения носят локальный характер, охватывают один или несколько пальцев, ушную раковину, нос, иногда – всю стопу, кисть, лицо. Каждое заболевание отличается определенными особенностями пароксизмов, течением патологического процесса. Вторичные ангионеврозы сопровождаются симптоматикой, характерной для основного заболевания.
Синдром Рейно составляет 70-80% всех пароксизмальных нарушений кровообращения конечностей. Проявляется ангиоспастическими эпизодами, провоцируемыми психоэмоциональным перенапряжением, холодом, курением. В типичном случае изменения охватывают IV и II пальцы кистей и стоп, реже — нос, наружное ухо, подбородок. Указанные части тела холодеют, приобретают белую окраску. Пациенты жалуются на онемение, а затем — на жжение, боль. В межприступный период отмечается похолодание, гипергидроз, цианотичность пальцев стоп, кистей.
Акроцианоз проявляется цианотичным оттенком кожных покровов, симметрично возникающим в дистальных отделах конечностей при их опускании, пребывании в холоде. Определяется влажность кожи, пастозность тканей. Подъём и согревание конечности приводят к восстановлению её здорового состояния.
Эритромелалгия (болезнь Митчелла) характеризуется ангиодилатационными пароксизмами с жгучим болевым синдромом, гиперемией, отёчностью. В большинстве случаев изменения возникают в большом пальце стопы, реже — в обеих стопах одновременно. Возможно поражение кистей, носа, ушей, женской груди. Эритромелалгическая атака провоцируется сдавлением (обувью, одеждой, одеялом), перегревом, свисанием конечности. Между приступами сохраняются остаточные сосудистые изменения, наблюдаются трофические нарушения.
Болезнь Мелькерссона-Розенталя отличается постоянством клинических проявлений, локализацией патологических изменений в пределах лицевой области. Сосудистая дилатация носит перманентный характер, сопровождается нарушением оттока крови. Результатом является стойкий отёк губ, синюшность, припухлость и складчатость языка. Прочие части лица (веки, щёки) поражаются намного реже. Ангионевроз сочетается с невритом лицевого нерва.
Розацеа выражается в постоянной гиперемии носа, щек, подбородка, лба. В зоне покраснения обнаруживаются сосудистые звездочки, эритематозные высыпания. Стойкое расширение сосудистой сети со временем приводит к припухлости, шероховатости, уплотнению кожи. Возможно поражение параорбитальной зоны и век.
Ливедо возникает вследствие спастико-атонического состояния капиллярной сети. Проявляется чередованием бледных и синюшных участков кожи, напоминающим мраморный рисунок. Типичная локализация ливедо — кожа голеней, бёдер. Патология характерна для молодых женщин.
Осложнения
Перманентные и пароксизмальные нарушения кровоснабжения тканей поражённой области со временем приводят к формированию трофических расстройств. Возникает сухость, повышенная ранимость кожи, ломкость ногтей. В запущенных случаях формируются длительно незаживающие рецидивирующие трофические язвы. Возможно появление стойких сенсорных расстройств: гипестезии (понижения чувствительности кожи), гиперпатии (патологического восприятия внешних раздражителей). Розацеа периорбитальной локализации осложняется поражением глаз, развитие розацеа-кератита опасно прогрессирующим снижением зрения.
Диагностика
Ангионеврозы диагностируются на основании клинических данных, осмотра невролога, сосудистого хирурга. Исследование лежащих в их основе гемодинамических нарушений осуществляется в межприступном периоде и в ходе выполнения провокационных проб. С целью выявления или исключения вторичного характера сосудистого невроза может потребоваться консультация ревматолога, токсиколога, генетика, эндокринолога, флеболога. Диагностика ангионеврозов, обусловленных профессиональной деятельностью, производится профпатологом. Основными составляющими диагностического поиска являются:
- Опрос и осмотр. В ходе опроса выясняют частоту, продолжительность, характер пароксизмов, провоцирующие факторы, наличие вредных привычек, неблагоприятных условий труда.
- Лабораторные исследования. Диагностическую значимость имеет определение уровня катехоламинов крови, ревматоидного фактора. По показаниям выполняется исследование концентрации гормонов щитовидной железы (тироксина, трийодтиронина), кортизола.
- Оценка гемодинамики. Позволяет оценить состояние крупных и средних сосудов, исключить их органическую патологию. Применяется дуплексное сканирование, УЗДГ сосудов конечностей, ангиография. Отсутствие патологических изменений подтверждает диагноз ангионевроза.
- Исследование микроциркуляции. Выявляет характерные изменения (спазм, дилатацию) микроциркуляторного русла. Производится методами капилляроскопии, лазерной допплерографии, реовазографии, термографии. На начальных этапах заболевания в межпароксизмальном периоде патологические изменения могут отсутствовать.
- Провокационные пробы. Обычно используются холодовая и тепловая пробы. Исследование микроциркуляции в условиях действия провоцирующего фактора показано при отсутствии объективных изменений в периоде между приступами.
Ангионеврозы дифференцируют с полиневропатиями, рожистым воспалением, панникулитом, ангиокератомами при болезни Фабри. В случае выраженного отёка требуется исключение лимфостаза. Дифдиагностика с органическими сосудистыми заболеваниями (эндокринными ангиопатиями, облитерирующим атеросклерозом, эндартериитом, амилоидозом, васкулитом) проводится по данным гемодинамических исследований.
Лечение ангионеврозов
Поскольку патогенетические механизмы точно не определены, терапия носит преимущественно симптоматический характер. Консервативное лечение осуществляется комплексно с применением медикаментозных, физических, физиотерапевтических методов. При его малой эффективности возможны хирургические вмешательства. Основными направлениями комплексной терапии являются:
- Купирование пароксизма. При вазоконстрикции производят согревание конечностей, введение сосудорасширяющих препаратов: спазмолитиков, симпатолитиков. При вазодилатации для улучшения оттока крови конечности придают возвышенное положение, осуществляют осторожное введение сосудосуживающих средств (адреналина).
- Межпароксизмальная фармакотерапия. Для предупреждения повторных приступов при спастических формах применяют спазмолитики, ганглиоблокаторы, агонисты кальция, дезагреганты. Дилатационные ангионеврозы являются показанием к назначению сосудосуживающих фармпрепаратов, кофеина. В комплексном лечении используют витамины группы В, рутин, аскорбиновую кислоту.
- Физиотерапия. Рекомендована в период между пароксизмами. Применяется гальванизация, дарсонвализация, рефлексотерапия, грязелечение. Показано санаторно-курортное лечение с сероводородными, радоновыми водами.
- Удаление симпатических ганглиев. При недостаточной эффективности консервативных методик проводится грудная или поясничная симпатэктомия. Операция позволяет уменьшить число и выраженность вазомоторных приступов.
При незначительной выраженности клинических проявлений акроцианоза, ливедо терапия не требуется. В случае розацеа эффективно лазерное лечение, криотерапия, фотокоагуляция дилатированных сосудов. При болезни Мелькерссона-Розенталя дополнительно назначают глюкокортикостероиды, по показаниям выполняют хирургическую декомпрессию лицевого нерва.
Прогноз и профилактика
Ангионеврозы не представляют опасности для жизни пациента, но имеют длительное хроническое течение. Лечение облегчает состояние больных, позволяет сохранять трудоспособность, улучшает качество жизни. Прогноз вторичных сосудистых неврозов зависит от успешности терапии базового заболевания. Акроцианоз во многих случаях самостоятельно разрешается при достижении половой зрелости. Первичные превентивные меры сводятся к исключению травм, интоксикаций, неблагоприятных физических факторов, профессиональных вредностей, поддержанию нормального гормонального фона. Вторичная профилактика включает изменение условий работы, отказ от курения, избегание вынужденного положения конечности, переохлаждения, перегревания, стрессовых ситуаций.

Ангиотрофоневроз, или вегетативно-сосудистый невроз, или сосудисто-трофические невропатии – это ряд заболеваний, которые развиваются из-за имеющихся нарушений вазомоторной и трофической иннервации органов или тканей.
В происхождении этой патологии большую роль играет наследственность, однако немалое значение отводится и провоцирующим факторам, например, инфекции, интоксикации, хроническим отравлениям, воздействию холода. Некоторую роль могут играть нарушения обмена веществ, гормональные сбои, аллергические реакции.
В литературе можно встретить описание этих симптомов при шейном остеохондрозе, при травмах центральной нервной системы, при психических травмах и стрессовых ситуациях.
Патогенез
Ангиотрофоневроз имеет сложный для понимания патогенез своего развития, однако, чтобы понять, где именно возникла патология, а это обычно кора головного мозга, гипоталамус, спинной мозг, или периферические нервы, необходимо пройти определённые диагностические процедуры, которые позволят вылечить это болезненное состояние.
Симптомы ангиотрофоневроза могут быть самыми разными, и какие-то определённые признаки заболевания, которые были бы характерны для всех людей, найти довольно сложно. При этом у одних пациентов преобладают только вазомоторные расстройства, а у других, наоборот, только трофические. При одних формах можно наблюдать спазм сосудов, а при других – их расширение. Бывают и такие состояния, при которых встречается сочетание и того, и другого.
При этом врачи практически всегда диагностируют отёки тканей, синдромы нарушения кровообращения и дистрофию в области конечностей.
Спастические формы

Классическим примером этой патологии можно назвать болезнь Рейно, ангиотрофоневроз верхних конечностей. Встречается патология всего лишь у 3 – 5% населения всего земного шара, причём у женщин гораздо чаще, чем у мужчин.
Начинается заболевание с кратковременного спазма сосудов кистей рук, который быстро проходит. Со временем пальцы начинают приобретать цианотичную окраску и отекают. Позднее на них начинают образовываться язвы, панариции, некроз.
Менее выражены акроцианоз и акроасфиксия, которые характеризуются болезненным онемением, понижением температуры тела, побледнением конечностей или, наоборот, гиперемией.
Расширение сосудов
Формы ангиотрофоневрозов, для которых характерно расширение сосудов, встречаются чаще, чем прочие. Среди них ведущее место занимает эритромелалгия, при которой во время приступа происходит значительное расширение артериол и капилляров. Выражается это в болезненном чувстве в пальцах рук, которое случается одновременно с их покраснением.
Нередко при этой патологии можно встретить и отёки, которые возникают вследствии перехода плазмы в ткани через стенки сосудов. Чаще всего встречаются такие отёчные формы, как крапивница и отёк Квинке. Что же касается ног, то здесь нередко встречается трофедема Мейжа при которой появляется ограниченный отёк больших размеров.
Холодовая реакция
Консервативная терапия

Лечение ангиотрофоневроза верхних и нижних конечностей будет зависеть причин, вызвавших его. Так, например, при наличии спазмов применяются такие спазмолитики, как папаверин, платифиллин, никотиновая кислота или дибазол. Также могут применяться ганглиоблокаторы и витамин В 12. Однако прежде, чем приступать к такому лечению, следует обязательно проконсультироваться с врачом.
Если причина этой патологии — вибрационная болезнь, то могут помочь грязевые аппликации, которые накладываются на кисти, на шею, на надключичную и подключичную область. Ежегодно необходимо проходить курс санаторно-курортного лечения.
Некоторый положительный эффект может дать внутривенное введение новокаина, а также новокаиновые блокады при поражении верхних и нижних конечностей в область симпатического ствола.
В некоторых случаях помогает использование контрастных ванночек для рук и ног. Такая гимнастика позволяет укрепить сосуды. И, конечно, для полного излечивания необходима терапия основного заболевания, которая стала причиной развития ангиотрофоневроза.
Оперативное лечение
При отсутствии эффекта от лекарственной терапии используется оперативное лечение. Хорошо помогает операция, которая носит название преганглионарная симпатэктомиия. При этом искусственно прерывают связи между поражёнными органами или кожей, и спинальным центром. Причём такой способ лечения намного эффективнее, чем ганглионарная симпатэктомия.
Читайте также:




