Изменение суставов в коленном суставе
Своевременное лечение артроза — возможность избежать тяжелых осложнений в виде постоянных болевых синдромов в области колена или полной утраты подвижности сустава.
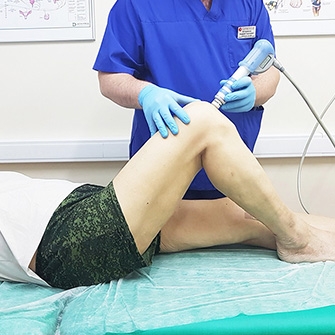
Процедуры ударно-волновой терапии призваны помочь разрушить солевые отложения, снять боль, повысить подвижность сустава, улучшить кровообращение в проблемной зоне.
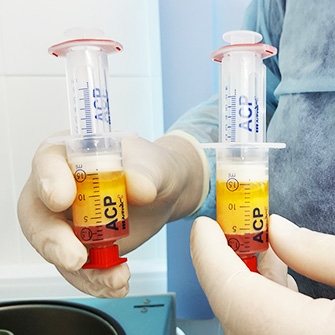
Внутрисуставное введение лекарственных препаратов может быть актуальным для восстановления разрушенного хряща сустава и его смазки, стимулирования регенерации тканей.
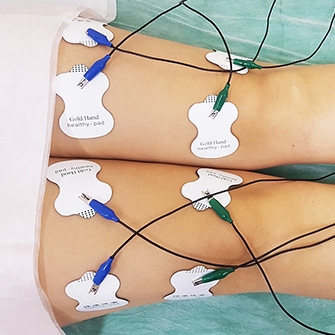
Электростимуляция дает возможность устранить болевые ощущения и восстановить мышечный тонус с помощью воздействия электрическими импульсами.
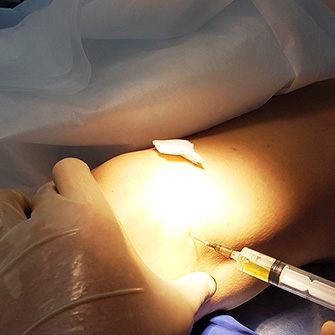
Внутрисуставное ведение лекарственных препаратов непосредственно в патологический очаг призвано помочь ускорить эффект лечения, устранить острые боли, снять отек и воспаление.
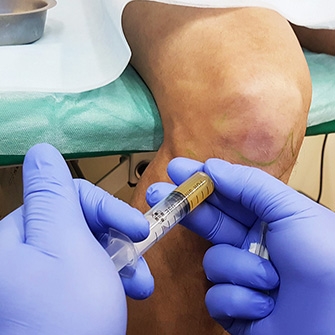
Как это может помочь и в каких случаях может применяться.
Здоровый человек воспринимает способность к ходьбе и бегу как нечто естественное и простое. Но те, кому доводилось сталкиваться с болезнями опорно-двигательного аппарата, знают, сколько жизненных сложностей несет временное или постоянное ограничение подвижности. Между тем каждый второй человек старше 50-ти лет страдает от воспаления суставов, а артроз коленного сустава — одна из главных причин потери трудоспособности у российских женщин и мужчин.
Причины артроза коленного сустава
Это крайне распространенная патология, которая чаще встречается у женщин преклонного возраста, страдающих избыточным весом. Однако порой деформирующий остеоартроз наблюдается и у молодых подтянутых мужчин: толчком к развитию заболевания становится спортивная травма, вызванная избыточными нагрузками в тренажерном зале.
Помимо этого, гонартроз возникает по следующим причинам:
- переломы ног и вывихи коленных суставов;
- травмы менисков;
- воспалительные заболевания суставов (ревматизм, подагра, болезнь Бехтерева и т.д.);
- нарушение обмена веществ;
- врожденная слабость связочного аппарата (гипермобильность суставов);
- наследственная предрасположенность к артрозу коленного сустава.
Гонартроз может развиться у любого из нас — эксперты отмечают, что это следствие (как ни парадоксально) увеличения средней продолжительности жизни населения: наши суставы выходят из строя раньше, чем мы ощущаем себя пожилыми людьми и отказываемся от активности.
Артроз никогда не возникает внезапно. Первый симптом, возникающий задолго до разгара болезни, — незначительные боли в колене при ходьбе, усиливающиеся при подъемах и спусках по лестнице. Неприятные ощущения, как правило, появляются в начале движения, исчезают после непродолжительной прогулки, а после длительной нагрузки на сустав — возвращаются вновь.
Со временем, если артроз не лечить, симптомы усугубляются — боль становится непрерывной, движения в коленном суставе все больше ограничиваются, а колено увеличивается в размерах. Врачи советуют не тянуть с визитом в больницу уже при появлении первых неприятных ощущений. Это позволит обойтись без длительного и дорогостоящего лечения: при развитии заболевания избавиться от него становится все сложнее.
Выделяют три степени артроза коленного сустава:
- 1 степень гонартроза — это промежуток от первых симптомов болезни до появления костных деформаций, которые заметны при осмотре или на рентгеновских снимках. При этом колено может изменить свою форму и в первые месяцы артроза, но за счет скопления жидкости в суставе (это явление называется синовитом). 1 степень гонартроза преимущественно характеризуется болью разной интенсивности, возникающей при движении.
- 2 степень артроза коленного сустава сопровождается неприятными ощущениями при малейших нагрузках, хрустом в колене при ходьбе и приседаниях и уменьшением подвижности сустава. На рентгене видны разрастания костной ткани по краям сустава и сужение суставной щели. Внешне колено при 2 степени гонартроза также выглядит деформированным и увеличенным в размерах.
- При 3 степени гонартроза хрящевой ткани внутри сустава почти не остается, а при тяжелой форме остеоартроза кости срастаются между собой, что приводит к полной обездвиженности больной ноги. Человеку с таким заболеванием сложно принять положение, в котором боль стихает — нарушается сон, а без костыля или палки передвигаться становится невозможно.
Установить степень артроза коленного сустава способен только врач после изучения рентгенограммы: известны случаи, когда слабовыраженные симптомы, характерные для первой степени, сопровождаются далеко зашедшим разрушением внутрисуставного хряща.
Если диагностика выявила гонартроз, необходимо ответственно подойти к предстоящему лечению. Не стоит рассчитывать, что компрессы или мази из ближайшей аптеки позволят решить проблему — эта болезнь требует комплексного подхода и соблюдения рекомендаций специалиста.
Лекарственные препараты важны в лечении гонартроза, особенно в ситуациях, когда требуется экстренно снять симптомы острой боли и уменьшить воспаление. С этой целью врачи назначают нестероидные противовоспалительные средства (НПВС): диклофенак, индометацин, нимесулид и другие. Для борьбы с тяжелым воспалительным процессом назначаются стероиды, а для улучшения состояния хрящевой ткани — хондропротекторы и сосудорасширяющие лекарства. Все эти препараты прописывают как в таблетированной форме, так и в виде кремов, мазей, инъекционных растворов (при любой степени тяжести артроза коленного сустава).
Отдельного упоминания заслуживает метод плазмолифтинга — введение обогащенной тромбоцитами плазмы крови пациента в пораженный артрозом коленный сустав. Эта методика успешно применяется в спортивной медицине, где особое внимание уделяется быстрому восстановлению опорно-двигательного аппарата.
Операционные вмешательства различной степени инвазивности призваны не только облегчить симптомы болезни, но и устранить ее причины.
- Пункция. Чтобы избавиться от лишней жидкости в полости сустава, хирурги прибегают к пункции — такое малоинвазивное вмешательство уменьшает воспаление и восстанавливает подвижность колена.
- Артроскопия. Если артроз требует проведения хирургической операции (обычно — при 2 степени тяжести), она может быть выполнена эндоскопически — эта методика не требует рассечения полости сустава, а все манипуляции осуществляются тонкими гибкими инструментами под контролем микровидеокамеры. Артроскопия подразумевает очистку суставных поверхностей от фрагментов разрушенной хрящевой ткани.
- Околосуставная остеотомия — более травматичное вмешательство. В ходе операции одна из костей, формирующих коленный сустав, распиливается, а затем фиксируется вновь, но уже под другим углом. Такой подход позволяет перераспределить нагрузку на колено, что снижает болевой синдром и повышает подвижность колена. Околосуставная остеотомия применяется обычно при 1 и 2 степени остеоартроза коленного сустава.
- Эндопротезирование подразумевает замену коленного сустава на биосовместимую конструкцию, обеспечивающую прежний объем движений. Это сложное хирургическое вмешательство требует продолжительной реабилитации, поэтому, как правило, на него решаются пациенты с 3 степенью гонартроза.
Но все же любая операция — серьезное испытание для организма, поэтому люди, страдающие артрозом коленного сустава, предпочитают консервативное лечение. Практика показывает, что физиотерапевтические и кинезиологические методы, а также изменение образа жизни приводят к ощутимому улучшению, с минимизацией использования фармацевтических препаратов.
- Ударно-волновая терапия (УВТ) применяется в российских клиниках уже 20 лет. В ходе процедуры врач воздействует на пораженную область аппаратом, генерирующим радиальные акустические волны (2000–4000 импульсов на одну процедуру). Терапевтический эффект достигается за счет активации кровоснабжения в области сустава и стимуляции процессов восстановления костной и хрящевой тканей.
- Миостимуляция подразумевает воздействие на окружающие сустав мышцы импульсами слабого тока, благодаря чему увеличивается подвижность в больной ноге, стихают боли, повышается выносливость к физическим нагрузкам.
- Фонофорез — комбинация ультразвуковой терапии и воздействия лекарственных средств, которая весьма эффективна при гонартрозе. Известно, что в норме через кожу всасывается всего 5–7% препарата в форме мази, геля или крема. При фонофорезе высокочастотные вибрации разогревают ткани коленного сустава и улучшают усваивание лекарства, что дает возможность сэкономить на дорогих медикаментах, получив при этом хороший результат.
- Озонотерапия. Воздействие активным кислородом на ткани обладает противовоспалительным и обезболивающим эффектом, посредством чего при артрозе коленного сустава можно отказаться от приема гормональных препаратов или снизить их дозировку.
Консультация с диетологом и последующее лечение избыточного веса и ожирения — эффективное дополнение основных методов борьбы с артрозами любой локализации. Похудение снимает нагрузку на суставы и облегчает занятия ЛФК у тучных людей. Нередко радикальное лечение ожирения — бариатрическая операция — позволяет снять диагноз у людей, долгие годы страдавших гонартрозом.
Врачи-ортопеды рекомендуют подумать о здоровье коленей еще до того, как вы впервые ощутите боль в этой области. Рекомендации просты: следить за весом, тщательно выбирать подходящую обувь, рационально подходить к физическим тренировкам, заниматься плаванием (оно снимает нагрузку со всех суставов одновременно), избегать переохлаждения ног и отказаться от курения.
Боли в суставах — повсеместная проблема пациентов и молодого, и зрелого возраста, поэтому многие московские клиники предлагают разнообразные услуги по лечению артроза коленного сустава и других заболеваний опорно-двигательного аппарата. Залог победы над гонартрозом — рациональный выбор медицинского учреждения, ведь без грамотного врача и современного оборудования вы рискуете бессмысленно потратить и деньги, и время, тогда как болезнь продолжит прогрессировать. Аргументами в пользу клиники являются приемлемые цены в прейскуранте, ее репутация и отзывы пациентов, месторасположение, арсенал предлагаемых методик и условия обслуживания.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-013822 от 27 января 2017 года, выдана Департаментом здравоохранения города Москвы.
Чаще всего за помощью к медикам пациенты обращаются в связи с проблемами в коленном сочленении. Оно имеет сложное строение, включающее большое количество элементов, и подвергается постоянным нагрузкам, поэтому болезни коленного сустава очень многочисленные и разнообразные. Большинство из них имеет схожую симптоматику, но причины развития у каждой патологии свои.
Помимо распространенных и наиболее часто встречающихся заболеваний, таких как гонартрит и гонартроз, бывают трудно диагностируемые и редкие патологии.
Своевременное обращение к специалистам позволит провести успешное лечение коленного сустава, остановит прогрессирование патологии и сохранит пациенту возможность вести полноценный образ жизни.
Болезни КС
Спектр заболеваний, поражающий структуры колена, достаточно внушительный, но их можно разделить на три большие группы, исходя из природы патологического процесса:
- Воспалительные заболевания. Независимо от причины болезни, в сочленении возникают воспалительные процессы. Сюда относятся артриты различной этиологии: инфекционные, аутоиммунные, ревматоидные, ювенальные, туберкулезные и пр., бурсит, синовит, остеомиелит.
- Дистрофические заболевания. Сюда относятся артрозы различной этиологии, для которых характерны необратимые дегенеративные изменения в структуре сустава. Они могут появиться вследствие травм, соматических заболеваний (подагра, остеопороз, ревматизм и т.д.), врожденных аномалий костно-мышечной системы.
- Травмы. Эта категория объединяет ушиб, перелом, вывих, смещение, ущемление, разрыв и растяжение элементов сочленения, одним из последствий которых служит блокада коленного сустава.
Лечение КС
Травмы, воспалительные и дистрофические заболевания коленного сустава имеют много общих проявлений: боль, отечность, хруст в колене при ходьбе, ограничение объема движений. Как лечить больные коленные суставы врач решает в каждом случае индивидуально, исходя из результатов обследования, поставленного диагноза, тяжести течения патологии, возраста пациента, наличия сопутствующих заболеваний и пр.
Основными методами лечения являются:
- консервативный, включающий прием различных препаратов;
- хирургический, в ходе которого используется оперативное вмешательство.
При лечении заболеваний КС широко используются физиопроцедуры (ультразвук, электрофорез, лазер, УВТ, озонотерапия, ванны, грязелечение и пр.), массаж и лечебная физкультура. Причем, независимо от поставленного диагноза и выбранного метода лечения, они очень эффективны и дают хорошие результаты.
Для снятия болевого синдрома назначаются НПВС, обезболивающие препараты, проводится медикаментозная блокада коленного сустава.
У большого числа пациентов популярно лечение коленных суставов народными средствами, которое включает различные компрессы, мази, настойки для растирания. Как правило, народная медицина вреда не приносит, но использовать ее рецепты нужно с разрешения лечащего врача.

Также пациентам следует понимать, что вылечить возникшие заболевания коленного сустава домашними рецептами нельзя. Столь популярные медовые и хвойные компрессы смогут лишь частично снять воспаление коленного сустава, уменьшить боль и отечность, но побороть само заболевание им не под силу.
Вспомогательные методы лечения КС
Физиотерапия назначается только в период ремиссии, дает хорошие результаты и является мощным средством для профилактики осложнений. Она включает:
- физиопроцедуры;
- ЛФК;
- массаж;
- мануальная и криотерапия;
- санаторно-курортное лечение.
Используемые физиопроцедуры способствуют восстановлению обмена веществ, нормализации кровоснабжения, снятию боли и отечности, улучшению подвижности сочленения, регенерации тканей.
Наиболее часто в практике используются следующие виды:
- Ультразвук. Способствует улучшению обмена веществ, дает обезболивающий и противовоспалительный эффекты.
- Лазер. Во время процедуры в зоне облучения усиливается кровоснабжение. Назначается для снятия воспалительного процесса и ускорения процесса восстановления тканей.
- Электрофорез. Этот метод позволяет достичь высокой концентрации лекарственных средств (новокаина, лидокаина) непосредственно в сочленении и получить хороший анальгезирующий эффект.
- Ударно волновая терапия. Использование волн переменной частоты позволяет нормализовать обмен веществ, уменьшить отечность, устранить воспалительные изменения. Эта процедура очень эффективно разрушает отложение солей в коленном суставе и быстро выводит их из организма, но имеет много противопоказаний.
- Магнитная терапия коленного сустава (индуктотермия). Использование вихревых магнитных токов на локальном участке усиливает обмен веществ, стимулирует процессы восстановления и тормозит дегенеративные изменения. Тепловой эффект способствует снятию мышечного спазма, уменьшению болевого синдрома.
- Озонотерапия. Во время процедуру выполняются внутрисуставные инъекции в коленный сустав с озоном. Одновременно для большей эффективности могут использоваться хондропротекторы. После проведения лечебного курса удается восстановить тонкую структуру хрящевой ткани, вернуть физиологический объем синовиальной жидкости, увеличить подвижность колена.

Лечебные ванны (сероводородные, радоновые) и грязелечение обязательно присутствуют в рамках санаторно-курортного лечения. Они помогают снять воспаление коленного сустава и ускорить процесс восстановления. Массаж способствует снятию отечности, усиливает кровообращение и тем самым способствует улучшению питания суставных структур. Он также помогает снять повышенный мышечный тонус и улучшить подвижность сочленения.
Лечебная гимнастика направлена на укрепление мышечно-связочного аппарата сочленения, улучшение кровообращения в нем.
Она проводится без резких движений, нагрузки увеличиваются постепенно. Если у пациента есть отложение солей в коленном суставе, то выполнение упражнений будет сопровождаться громким хрустом. При диагнозе нестабильность коленного сустава курсы ЛФК являются обязательной составляющей лечебных мероприятий. Упражнения укрепляют окружающие сочленение мышцы и способствуют повышению его стабильности.
Воспалительные заболевания КС и их лечение
Наиболее часто среди заболеваний, какие характерны для этой группы, диагностируется артрит. Воспаление коленного сустава может представлять собой отдельную патологию или возникнуть вследствие соматических заболеваний (ревматизма, подагры, туберкулеза и др.). Независимо от причины, все артриты имеют схожие симптомы:
- боль;
- отек;
- покраснение и увеличение температуры кожи в области колена;
- ограничение объема движений в сочленении.
Такие патологии нередко начинаются остро, но со временем могут принимать хроническую форму. Обязательно проводится детальная диагностика для определения вида и причины артрита, так как воспаление коленного сустава требует особой схемы лечения для каждого случая. Различные патологии имеют специфический механизм развития и причины возникновении, которые и определяют будущую терапию.
Для лечения артритов используются лекарственные средства и физиотерапия. В редких случаях острые и гнойные формы нуждаются в хирургическом вмешательстве. При лечении проводится общая противовоспалительная терапия, выполняются уколы в коленный сустав для введения антибиотиков и гормональных средств, обеспечивающих противовоспалительный и обезболивающий эффект. Из местнодействующих средств применяются мазь для суставов колена, крема и компрессы, помогающие улучшить кровообращение, снять боль и снизить отечность.
Другие воспалительные заболевания
Существуют и другие воспалительные болезни коленного сустава, возникающие в результате травмы или инфекции.
- Бурсит — воспаление суставных сумок.
- Тендинит – воспаление связок КС.
Прочие патологии
Синдром медиопателлярной складки. Это сопровождающийся болевыми ощущениями воспалительный процесс, возникающий после травмы или в результате частых нагрузок. Медиопателлярная складка фиксируется у 40% людей и в обычном состоянии не доставляет дискомфорта. Она представляет собой утолщение синовиальной оболочки. В результате воспаления и отсутствия лечения утолщенная складка становится очень грубой и истирает суставной хрящ, принуждая его истончаться механическим способом. Если противовоспалительная терапия не дает результата, то проводится иссечение складки методом артроскопии.
Болезнь Гоффа. Эта патология описывает происходящий в жировых телах Гоффа хронический воспалительный процесс. В результате жировая клетчатка перерождается и замещается соединительной тканью. Причиной патологии служит ущемление и травмирование жировых тел. Характеризуется болями, отечностью и ограничением подвижности колена. На начальной стадии заболевания хорошие результаты дает консервативное лечение, в запущенном состоянии показано хирургическое вмешательство.

Киста Беккера. Она представляет собой кистозное образование, заполненное желеобразным содержимым. Киста бывает разного диаметра и чаще всего располагается в подколенной ямке. При маленьких размерах кистозное образование не доставляет дискомфорта, но при его росте появляются боли и тогда кисту удаляют.
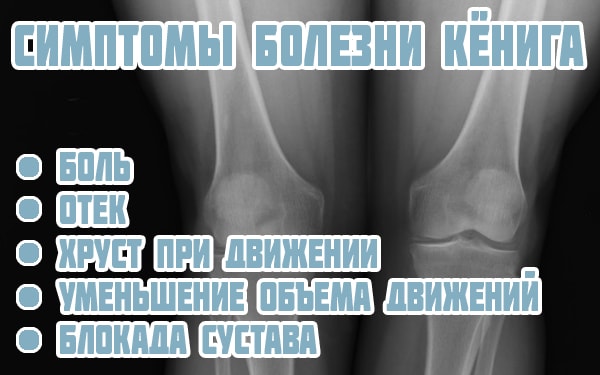
Хондропатии (болезнь Кенига, болезнь Осгуда-Шлаттера, хондропатия надколенника). Для них характерны дистрофические процессы в хрящевой ткани, возникающие вследствие нарушения питания, в результате которых хрящ становится истончен и постепенно разрушается. Используются различные методы лечения в зависимости от диагноза и тяжести заболевания.
Менископатии. Эта категория объединяет дегенеративно-дистрофические поражения менисков, характеризуется болевым синдромом и хроническим течением. Основной причиной развития менископатии служат травмы колена. Иногда в результате защемления или смещения мениска может возникнуть блокада коленного сустава. После вправления мениска колену возвращается подвижность, но полученные повреждения могут спровоцировать развитие менископатии. Наличие соматических заболеваний (подагра, артрит, ревматизм) способствуют развитию патологии.
Дегенеративные заболевания КС и их лечение
Деструктивно-дистрофические изменения коленного сустава, основным из которых выступает гонартроз, представляют собой процесс разрушения гиалинового хряща и развиваются постепенно.
Они могут возникнуть на фоне нарушения обмена веществ или появиться как результат травмы или воспаления. Так, образующееся при подагре отложение солей в коленном суставе выступает травмирующим фактором и служит причиной развития артроза.
Дегенеративные заболевания отличаются хроническим течением с нарастающей симптоматикой. Характерными признаками служат болевой синдром, возрастающий по мере прогрессирования патологии, и ограничение объема движений в колене.
Повреждение хряща коленного сустава приводит к необратимой деформации элементов сочленения, потере функций колена и может вызвать контрактуру (неподвижность) или наоборот, нестабильность коленного сустава. В тяжелых случаях гонартроз заканчивается инвалидностью и полной потерей пациента способности к самостоятельному передвижению.
Лечение
Лечение дегенеративных заболеваний колена включает в себя два направления:
- устранение причины заболевания;
- снятие болевого синдрома.
Терапия основного заболевания строго индивидуальна и зависит от его этиологии. Для снятия боли назначаются НПВС и болеутоляющие препараты. При сильных болях проводится медикаментозная блокада коленного сустава с анальгетиками и кортикостероидными гормонами. Могут выполняться внутрисуставные инъекции в коленный сустав с хондропротекторами и гиалуроновой кислотой, в результате которых восстанавливается хрящевая ткань и суставные структуры. На начальном этапе заболевания хороший эффект дают физиопроцедуры и ЛФК.

В целом, для восстановления хрящей очень хороши хондропротекторы, которые представлены большим количеством препаратов в виде таблеток, капсул и растворов для инъекций. При их приеме происходит глубокое воздействие на гиалиновый хрящ, способствующее восстановлению его структуры.
Хондропротекторы следует принимать пожизненно регулярными курсами. Они очень хорошо действуют на начальных этапах заболевания и практически бесполезны на последних, когда хрящи разрушены и произошло масштабное повреждение коленного сустава. В таких случаях единственным выходом для пациента становится эндопротезирование, при котором проводится замена разрушенного сочленения искусственным протезом.
Травмы КС
Травмы коленного сустава могут возникнуть в результате падения, столкновения с каким-либо предметом, удара, неудачного поворота голени, резкого движения колена и прочих факторов.
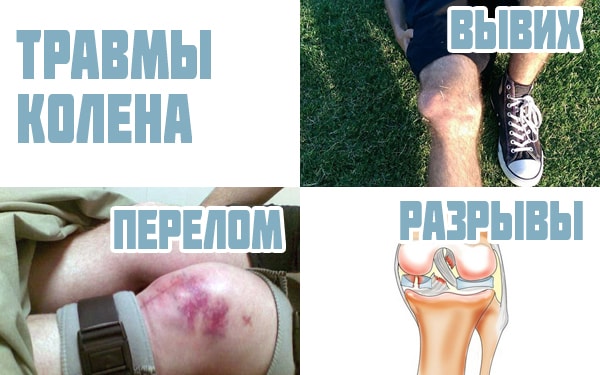
В эту категорию входит обширная группа патологий, затрагивающая различные повреждения элементов сочленения:
- ушиб коленного сустава;
- повреждения и разрыв мениска;
- растяжение и разрыв связок;
- вывих надколенника;
- смещение коленного сустава;
- внутрисуставные переломы костей;
- разрыв капсулы сочленения.
Для всех травм характерными симптомами служат боль разной степени интенсивности, отек и ограничение подвижности колена. Осмотр и проведение диагностических исследований (рентгенография, МРТ) помогут врачу установить разновидность травмы. При любых травмах проводится фиксация поврежденного колена и предписывается полный покой.
Время иммобилизации и способ фиксации колена (гипс, бандаж, брейс, ортез) зависят от тяжести полученных повреждений. Иногда в результате травмы возникает блокада коленного сустава, при которой сочленение чаще всего блокируется в полусогнутом положении и утрачивает способность сгибаться или разгибаться. Довольно часто после травм развивается гемартроз – скопление крови в полости сустава.
Одной из разновидностей травм служит дисторсия коленного сустава, представляющая собой повреждение связочных структур: растяжение, частичный надрыв, полный разрыв. Одна из основных функций связок — поддержание стабильности сочленения. Чаще всего повреждаются крестообразные связки. Разрыв ПКС является опасной патологией в связи с их сложным строением и ведущей ролью в функции обеспечения стабильности. Связки в результате частых растяжений и разрывов утрачивают упругость и не могут обеспечить прочность соединения, что вызывает нестабильность коленного сустава.

Заключение
Симптомы заболеваний, поражающих колено, очень схожи, но у каждой патологии свои причины развития. Для эффективного лечения недуга необходима своевременная и правильная диагностика. Если заболело колено, сразу же обращайтесь к врачу. Не занимайтесь самодиагностикой и самолечением – не тратьте зря драгоценное время. Правильно поставленный диагноз и рано начатое лечение служат залогом выздоровления.
Замена коленного сустава (ЗКС) – метод хирургического лечения последствий дегенеративно-дистрофического патогенеза колена. Цель операции полное восстановление функций проблемного отдела конечности за счет замены необратимо пораженного сочленения эндопротезом. Гонартроз 3-й степени (в 85% случаев) самая частая причина.
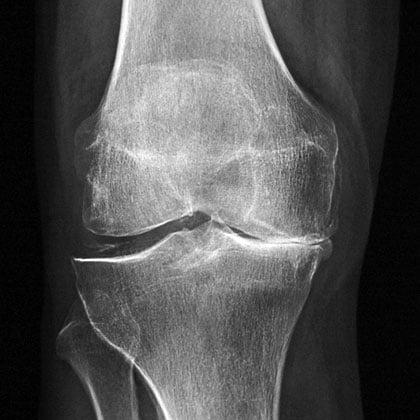
Артроз коленного сустава на рентгене.
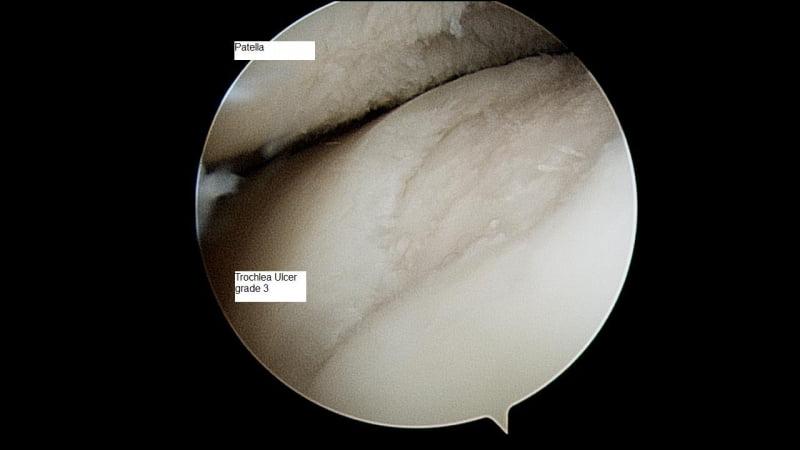
А так выглядит пораженный сустав через артроскоп. Обратите внимание на площадь отсутствия хрящевой поверхности.
Примерно в 98% случаев операция прогнозирует благоприятный исход. По окончании качественной реабилитации двигательно-опорные функции полностью восстанавливаются, болезненная симптоматика исчезает, человек возвращается к нормальной здоровой жизни. Эффект от успешно пройденного лечения сохраняется более чем на 15 лет.
Показания к замене
Посмотрите на рентген, на нем вы видите, до какой степени при запущенном гонартрозе изношен гиалиновый хрящ, обеспечивающий гладкое скольжение суставных поверхностей. Концевые участки костей грубо деформируются нарушая функции сгибания и разгибания конечности вызывая интенсивный болевой синдром.
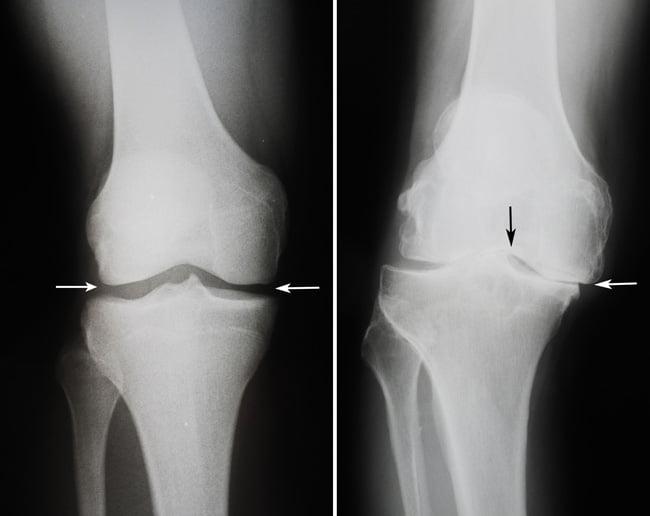
Сравнение здорового и пораженного сустава.
Когда операции не миновать
- гонартроз, сопровождающийся ярко выраженными функциональными нарушениями, стойкой болезненной симптоматикой, вальгусной или варусной деформацией ног;
- асептический некроз мыщелков бедренной кости;
- аутоиммунные заболевания, вследствие которых появились дегенерации в суставных тканях, – болезнь Бехтерева, системная красная волчанка, подагра, ревматоидный артрит;
- некорректно сросшийся перелом, который нельзя исправить другими методами;
- врожденные аномалии строения сустава;
- локальные новообразования в костно-хрящевых структурах колена, которые требуют обязательной резекции.
Хирургическое техники
Согласно диагнозу, возрастным и весовым критериям, физическим данным и сопутствующим заболеваниям, специалист выбирает наиболее эффективную тактику имплантации:
- частичная замена (одномыщелковая) – протезированию подлежит только одна из полукруглых возвышенностей бедренной кости с подлежащим к ней проксимальным фрагментом большеберцовой кости (применяется у пожилых пациентов и у лиц с низкой физической активностью);
- тотальная операция (полная) – меняется весь коленный сустав, он удаляется полностью, а на его место имплантируется эндопротез;
Неполные имплантаты, устанавливаемые при частичной замене, имеют короткий срок эксплуатации. Такие модели вырабатываются в 2 раза быстрее, чем тотальные конструкции, при этом их потенциал прочности не рассчитан на высокой степени физические нагрузки. Преимущества частичного протезирования состоят в том, что замещается имплантатом только определенная часть сочленения, остальная область остается нетронутой. Таким образом, щадящее вмешательство позволяет сократить сроки реабилитации и перенести восстановительный период относительно легко.
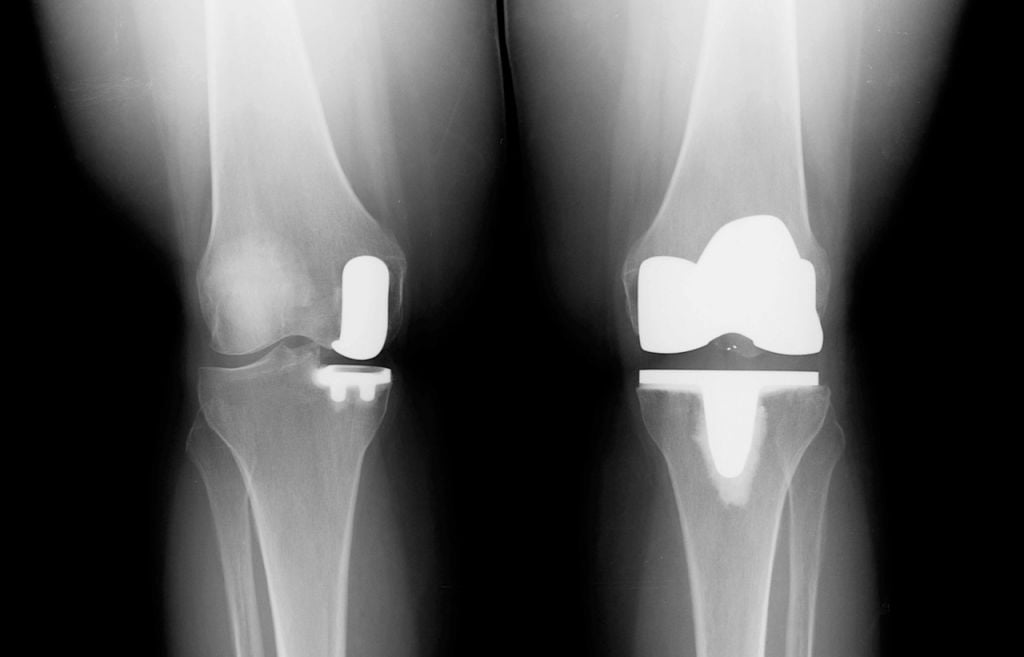
Две техники операции у одного пациента.
Какие бывают эндопротезы?
Протезные системы бывают с подвижной или неподвижной платформой, а также предусматривающие сохранение или удаление задней крестообразной связки. Различаются по виду фиксации, она может быть цементной, бесцементной и комбинированной.
-
Подвижные и неподвижные платформы. Большинству пациентов ставят имплантат с амортизирующим вкладышем, который плотно связан с большеберцовым элементом, то есть изделия с неподвижной платформой. Наличие же мобильного вкладыша внутри металлического большеберцового компонента требует хорошего состояния мышечной системы и капсульно-связочного аппарата, в противном случае может произойти смещение протеза.

Имплантант позволяет осуществлять движения в двух плоскостях.
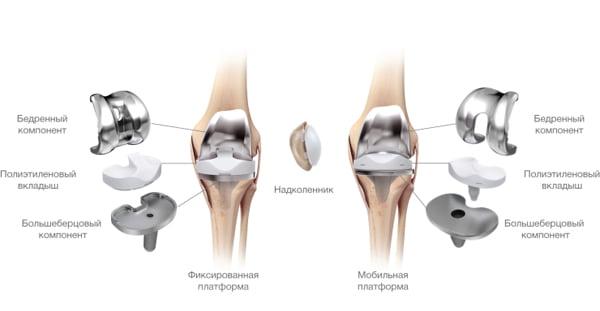

Все чаще применяется керамический бедренный компонент вместо металлического. На изображении степени износа поверхностей. Керамика совершенно не повреждается.
Внимание! Имплант может прослужить от (от 15 до 30 лет), но при условии качественной замены коленного сустава и реабилитации.
Как получить квоту на замену коленного сустава?
Квота в 2018 году положена официально признанным инвалидам по причине гонартроза. В рамках программы ВМП на получение квоты могут рассчитывать люди, нуждающиеся в ревизионном (повторном) вмешательстве, если первичная процедура была выполнена некорректно, что повлекло за собой осложнения.
Чтобы бесплатно прооперироваться, вам потребуется стать в очередь на замену проблемного коленного сочленения эндопротезом. Что для этого нужно?
- Сначала вы проходите все необходимые обследования в своей поликлинике, где стоите на учете.
- Далее полный пакет медицинской документации, включающий все диагностические результаты, выписку из истории болезней, письменное заявление пациента, ксерокопии паспорта, свидетельства ОПС и полиса Обязательного медицинского страхования, заверяет главврач.
- Затем заверенную документацию отсылают на рассмотрение в квотный отдел местного органа здравоохранения. Там ее изучают и дают согласие, о чем вы будете проинформированы, документы отправляют в клинику, которая специализируется на установке коленных имплантов.
- Клиника оповещает местный ОЗ о дате хирургического сеанса. Городской орган здравоохранения связывается с вами и вы должны будете прийти и забрать направление на операцию. В направлении будут точно указаны дата запланированного вмешательства и клиника, где вам будет оказана ВМП.
После одобрения местным органом здравоохранения вам потребуется еще ждать от 3 месяцев до 1,5 года, когда пригласят в ту или иную больницу на лечение.

Где делают замену коленного сустава
Желательно оперироваться в Москве или Санкт-Петербурге в больницах федерального типа при НИИ, там, по сравнению с другими клиниками, практикуют лучшие хирурги России.
Где лучше сделать замену коленных суставов за рубежом? Однозначно, в Чешской Республике, цены в клиниках ЧР намного ниже, чем в других знаменитых странах медицинского туризма.
Подготовка к операции
Речь будет о том, как подготовиться, чтобы после перенесенного эндопротезирования вы легко восстанавливались.
-
Во-первых, начните заниматьсялечебной физкультурой, минимум за 2-3 месяца до намеченной процедуры. Лучше, если вы будете посещать занятия под контролем ЛФК-инструктора. Превосходно на повышение выносливости мышц оказывает плавание в бассейне и аквагимнастика, поэтому возьмите это обязательно на заметку.

Делайте хотя бы минимальные движения.

С лишним весом: хуже заживает шов, сложнее анестезия, труднее и дольше реабилитация, быстрее износ эндопротеза.
Борьба с вредными привычками. За 3 месяца бросьте курить, исключите прием алкогольных напитков, и больше никогда не возвращайтесь к ним. И первое, и второе – злобные враги, угнетающие естественные возможности организма к регенерации травмированных в ходе операции тканей, в том числе к противостоянию всем возможным интра- и постоперационным негативными явлениями.

Курение замедляет процессы регенерации, откажитесь от него.
Подготовьте свое жилище:
- Первое, что необходимо сделать, это надежно прикрепить поручни в туалете и ванной комнате, которые будут служить до вашего выздоровления в качестве страховочных элементов.
- В вашем доме или квартире ничего не должно мешать передвижению и не выступало потенциальной причиной травматизма. Поэтому уберите коврики, телефонные и электрические кабели с полов, предметы мебели стоящие посередине комнат.
- Чтобы принимать правильную позу при посадке на стул или принятии положения лежа, не сгибая конечность более чем на 90 градусов, надо возвысить все поверхности для лежания и сидения.
- Все предметы и вещи первой необходимости должны находиться на доступном уровне, чтобы вам не пришло в голову вдруг за ними тянуться, наклоняться, приседать и, не дай бог, становиться на табуреты и прочие подставочные элементы.

Очень полезная в быту вещь.
Хирургический процесс
Замену коленного сустава проводят под эпидуральным наркозом. Анестезирующий препарат вводят в эпидуральное пространство позвоночника, что вызывает полное блокирование болевой чувствительности нижних конечностей, при этом пациент остается в сознании.
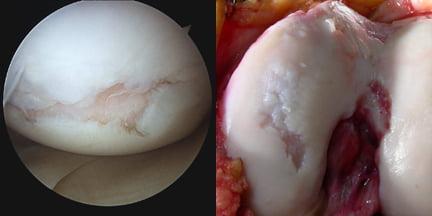
Как хирург видит сустав во время операции.
Этапы классической операции:
- Сначала выполняется широкая антисептическая обработка кожных покровов проблемной ноги, после конечность покрывают пленкой.
- Дальше хирург совершает разрез мягких тканей на передней стороне колена, аккуратно обнажая пораженный сустав.
- После открытия сочленения патологические наросты и свободные костно-хрящевые фрагменты удаляются.
- Костные единицы выравнивают по оси, снимаются поверхностные слои с бедренной и большой берцовой кости, затем опиленные компоненты шлифуются.
- В большеберцовой кости создается небольших размеров канал, в который погружают заднюю втулку протеза. Этот плоское металлическое или керамическое плато повторяющее геометрию краевого костного участка, с упругой полимерной вкладкой.
- На обработанную бедренную кость фиксируется часть эндопротеза, которая по форме имитирует естественные округлости нижнего участка кости бедра.
- По окончании процедуры рана обильно промывается, выполняется гемостаз, ставится дренажная система, разрез послойно ушивается по технике узлового шва. Завершает операционный процесс наложение на конечность тугой стерильной повязки.
Хирургический процесс длится в среднем 2 часа. Когда операция по замене коленного сустава окончена, больного на несколько часов переводят в реанимационное отделение. В блоке интенсивной терапии медицинский персонал осуществляет внимательный контроль над всеми жизненными циклами организма. Потом прооперированный человек переводится в обычную палату, где начинают реализовывать комплексную программу реабилитации, специально разработанную для конкретного пациента.
Сроки восстановления
2,5-3 месяца, это время, которое необходимо для того, чтобы искусственная конструкция окончательно прижилась и разработалась, а пациент полностью адаптировался к жизни с новым суставом.
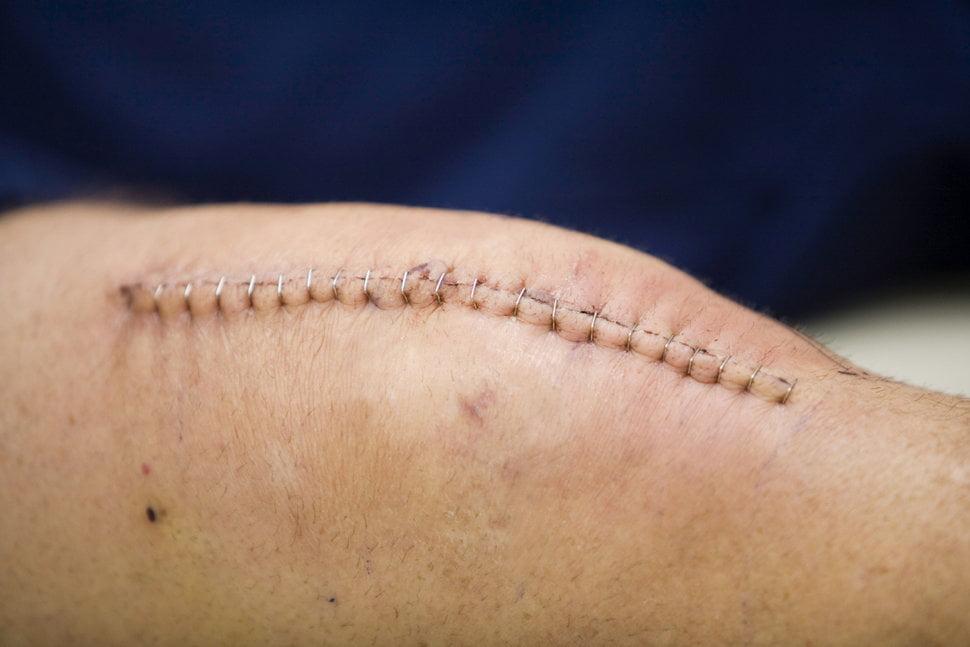
Хорошо заживающий шов примерно на 10 день после операции.
Весь восстановительный период может продлиться 2,5-3 мес., а иногда и до полугода. Без реабилитации смысла в пройденной замене коленного сустава нет. Поэтому:
- не игнорируйте обязательный восстановительно-лечебный процесс, не сокращайте его сроки;
- проходите физиотерапевтические процедуры и занятия ЛФК;
- восстанавливайтесь в хорошем профильном медицинском заведении;
- соблюдайте ограничения и все медицинские рекомендации(хождение на костылях и с тростью, соблюдение угла сгибания конечности и пр.).
Прошло 6 месяцев.
Необходимо всю жизнь соблюдать особенный график физической активности, так сказать, в щадящем режиме. В не являетесь инвалидом, вы – физически здоровый человек, но, имея протез, нуждаетесь в соблюдении правил:
- не совершать интенсивные махи ногами;
- глубоко и резко не приседать;
- не поджимать под себя ноги и не становиться на колени;
- не прыгать и не спрыгивать с возвышенных объектов;
- не заниматься командными видами спорта (футбол, баскетбол и пр.);
- вести активный образ жизни, отдавая предпочтение нетравматичной физкультуре (плавание, скандинавская ходьба, пеший туризм, облегченная езда на велосипеде, аквагимнастика и др.)
- дозировать нагрузки, не допуская физической перегрузки и рационально комбинируя активность с отдыхом;
- всегда посещать плановые обследования и т. д.
Важно осознавать, что функциональность протезированной ноги теперь полностью зависит от состояния мышечного комплекса. Вашими пожизненными рекомендациями являются регулярные занятия ЛФК. Тренировки после пройденного реабилитационного курса можно выполнять в домашних условиях.
Противопоказания
Ни возраст, ни высокая масса тела не являются основанием для отказа в проведении операции. Процедура противопоказана, если имеются:
- неконтролируемый сахарный диабет и диабет в стадии декомпенсации;
- тяжелые пороки сердечно-сосудистой системы;
- почечные заболевания, характеризующиеся нарушенной азотовыделительной функцией почек (почечная недостаточность и пр.);
- печеночная и легочная недостаточность 2-3 ст.;
- любые хронические заболевания в фазе обострения;
- локальный и общий инфекционно-воспалительный, гнойный очаг;
- серьезные состояния иммунодефицита;
- парез или паралич конечностей;
- тяжелые формы остеопороза;
- выраженные тромбы в венах нижних конечностей;
- тяжелые нервно-психические расстройства.
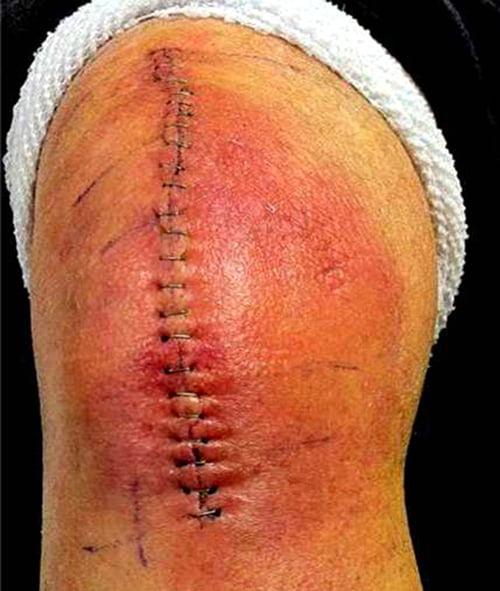
Так может выглядеть рана у диабетика.
Риски операции
Показатель вероятности осложнений, как мы ранее упоминали не превышает 2%. В России — 6%, это:
- локальный инфекционный процесс;
- тромбоз глубоких вен ног и легочная тромбоэмболия;
- расшатывание и нестабильность протеза;
- вывихи, подвывихи, перелом эндопротеза;
- перипротезный перелом кости;
- упорная боль и контрактура.
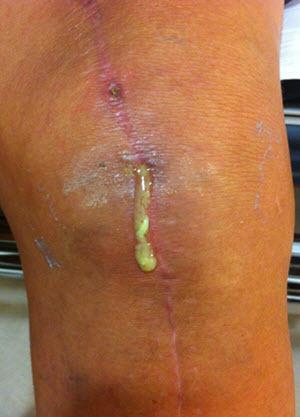
Инфекция одно из самых трудно излечиваемых осложнений.
Почему все эти отрицательные реакции происходят? В основном они обусловлены несоблюдением технологических принципов при постановке имплантата, некорректно подобранным видом протеза, неудовлетворительными условиями в операционном блоке, некачественной реабилитацией, всевозможными травмами конечности на любом сроке после операции и игнорированием исполнения правил, касающихся физического режима.
Читайте также:


