Инфильтрат в области правого коленного сустава

- Виды инфильтратов
- Постинъекционный инфильтрат
- Причины возникновения постинъекционного инфильтрата
- Лечение постинъекционного инфильтрата
- Послеоперационный инфильтрат
- Послеоперационный инфильтрат: причины возникновения
- Симптомы послеоперационного инфильтрата
- Лечение послеоперационного инфильтрата
- Воспалительный инфильтрат
- Гистиоцитарно-плазмоклеточный инфильтрат
- Основные симптомы воспалительного инфильтрата
- Лимфоидный инфильтрат
- Аппендикулярный инфильтрат
- Причины возникновения аппендикулярного инфильтрата
- Лечение аппендикулярного инфильтрата
- Легочный инфильтрат
- Лечение легочного инфильтрата
- Другие виды инфильтратов
Виды инфильтратов
Самые распространенные виды инфильтратов:
- Постинъекционный инфильтрат
- Послеоперационный инфильтрат
- Воспалительный инфильтрат
- лимфоидный инфильтрат
- аппендикулярный инфильтрат
- легочный инфильтрат
Теперь же, давайте поговорим о каждом виде инфильтрата отдельно.
Постинъекционный инфильтрат
В некоторых случаях, причина возникновения инфильтрата уже понятна из его названия. К примеру постинъекционный инфильтрат возникает после инъекции (укола). Внешне это выглядит как небольшое покрасневшее уплотнение (шишка) возникающее на месте укола. Если надавить на пораженный участок, возникают довольно болезненные ощущения.
Причины возникновения постинъекционного инфильтрата
Причинами его возникновения становятся:
- тупая игла;
- введение лекарств многократно в одно и то же место;
- несоблюдения правил асептики;
- неправильное место для укола.
Чаще возникает у людей с ослабленным иммунитетом.

Возникновение и развитие абсцесса
Сам по себе инфильтрат не страшен, поскольку инфекции в нем еще нет, однако его появление — первый звоночек, что что-то пошло не так. Основным и самым опасным осложнением к которому может привести инфильтрат, является абсцесс (нарыв, гнойное воспаление тканей). Пытаться выдавить его, вырезать или удалить абсцесс в домашних условиях крайне не рекомендуется. Лечение абсцесса должно походить только под наблюдением врача хирурга.
Лечение постинъекционного инфильтрата
Все люди разные. У некоторых, постинъекционный инфильтрат возникает вообще после любого укола, а некоторые никогда с ним не сталкивались. Это зависит от индивидуальных особенностей самого человека. Лечить постинъекционный инфильтрат можно в домашних условиях. Очень хорошо для этого подходит мазь Вишневского или Левомеколь.
Кроме того, на поверхности кожи можно нарисовать йодную сеточку.
Из средств народной медицины хорошо справляется с инфильтратами подобного рода компресс из капусты. Точнее говоря сок, который содержится в капустном листе. Что бы он появился, перед тем как приложить лист, его надо слегка побить скалкой. Затем лист можно просто закрепить на проблемной области с помощью пищевой пленки.
Сырой картофель — еще один народный помощник. Картошину чистят и натирают на терке. Полученный состав так же закрепляют на больном месте с помощью пищевой пленки или полотенца. Накладывать подобные компрессы можно на всю ночь.
Послеоперационный инфильтрат
А теперь посмотрим, что такое послеоперационный инфильтрат. Название говорит само за себя. Данный вид инфильтрата может возникать после любого хирургического вмешательства независимо от сложности операции. Будь то удаление зуба, аппендицита или операция на сердце.
Послеоперационный инфильтрат: причины возникновения
Самая распространенная причина — попадание в открытую рану инфекции. Из других причин отмечают повреждение подкожной клетчатки или действия хирурга, которые привели к образованию гематом или повреждению подкожного жирового слоя. Отторжение шовной ткани организмом пациента или неправильно установленный дренаж тоже могут привести к возникновению послеоперационного инфильтрата.
К менее распространенным причинам возникновения инфильтрата можно отнести аллергию, слабый иммунитет, а также хронические или врожденные заболевания у пациента.
Симптомы послеоперационного инфильтрата
Возникновение и развитие послеоперационного инфильтрата может происходить в течение нескольких дней.
Основные симптомы послеоперационного инфильтрата:
- Возникновение и покраснение небольшой припухлости. Пациент ощущает небольшие неудобства. При надавливании на припухлость возникают болевые ощущения.
- В течение последующих нескольких дней у больного наблюдается повышенная температура.
- Кожа вокруг рубца краснеет, воспаляется и отекает
Лечение послеоперационного инфильтрата
В первую очередь необходимо снять воспаление и устранить возможность возникновения абсцесса. Для этих целей применяют различные антибиотики и физиотерапию. Больному показан постельный режим. Правда, если гнойное воспаление уже есть, физиотерапия недопустима. В данном случае прогревание пораженного участка пойдет больному только во вред, поскольку ускорит распространение инфекции по организму. В особо тяжелых случаях необходимо повторное хирургическое вмешательство.
Воспалительный инфильтрат
Это не какое-то отдельное заболевание, а целая группа патологий. В основном они возникают из-за ослабленного иммунитета. Их наличие указывает на наличие острых воспалений, возможно аллергических реакций или давнишнего инфекционного заболевания. Как показывают последние исследования, причиной появления воспалительного инфильтрата в почти 40% случаев являются различные травмы (к примеру неудачные действия при удалении зуба). В остальных случаях причиной появления и развития инфильтрата может быть одонтогенные инфекции или другие инфекционные процессы.
Инфильтрат гистиоцитарно-плазмоклеточный (i. histiocyticus plasmocellularis) — воспалительный инфильтрат, содержание которого в основном оседлые макрофаги (гистиоциты) и плазматические клетки. Возникает при некоторых хронических инфекционных болезнях, является отражением иммунных сдвигов в организме.
Термины абсцесс и флегмона используются для обозначения возможных осложнений, возникающих в том случае, если вовремя не вылечить воспалительный инфильтрат. При этом задача врача, как раз и состоит в недопущении развития флегмон и абсцессов. Так как лечить их уже сложнее и последствия могут быть совсем печальными.
Основные симптомы воспалительного инфильтрата
- Возникновение уплотнений тканей в зоне возникновения инфильтрата. Контуры уплотнения достаточно четкие.
- Если на уплотнение надавить — возникают незначительные болезненные ощущения. Кожа обычной окраски или слегка покрасневшая.
- При более сильном надавливании возникает небольшое углубление, которое постепенно выравнивается.
Воспалительный инфильтрат обычно развивается в течение нескольких дней, при этом температура больного остается в норме или чуть выше. В месте возникновения инфильтрата появляется небольшая припухлость, имеющая хорошо видимый контур. При нажатии на эту припухлость, возникают болевые ощущения. Определить наличие жидкости (флюктуация на предмет гноя, крови) в образовавшейся полости не возможно. Кожа в месте очага поражения напряжена, имеет красный цвет или легкую гиперемию.
Лечение предполагается консервативными методами — противовоспалительная терапия плюс лазерное облучение. Хорошо помогают повязки с мазью Вишневского и спиртом. Если все же произошло загноение с образованием флегмоны или абсцесса, то приходится прибегать к хирургическому вмешательству.
Лимфоидный инфильтрат
Это инфильтрат, содержащий в основном лимфоциты. При чем скапливаться они могут в различных тканях организма. Наличие лимфоидного инфильтрата — признак серьезных проблем с иммунной системой человека. Встречается при некоторых хронических инфекционных заболеваниях.
Аппендикулярный инфильтрат
Еще один вид инфильтрата. Возникает как осложнение при остром аппендиците. Аппендикулярный инфильтрат — это скопление воспаленных тканей вокруг аппендикса. Внешне выглядит как опухоль, имеющая четкие границы.
Причины возникновения аппендикулярного инфильтрата
Аппендикулярный инфильтрат возникает в основном из-за позднего обращения пациента к врачу. Обычно только на следующие сутки после возникновения первых симптомов аппендицита. Существует 2 стадии инфильтрата — ранняя (2 суток) и поздняя (5 суток). У детей аппендикулярный инфильтрат диагностируют чаще, чем у взрослых.
Если вовремя не обратиться к врачу, возможен переход инфильтрата в периаппендикулярный абсцесс.
Лечение аппендикулярного инфильтрата
Лечение аппендикулярного инфильтрата может должно происходить только в клинике. Оно предполагает антибактериальную терапию, соблюдение определенной диеты и уменьшение физических нагрузок. Обычно в течение пары недель воспаление рассасывается и больной выздоравливает. В дальнейшем, что бы полностью исключить возможность появления аппендикулярного инфильтрата, рекомендуют провести операцию по удалению аппендикса.
Легочный инфильтрат
Легочный инфильтрат представляет собой уплотнение в тканях легких. Причиной может быть скопление жидкостей или некоторых других химических веществ. Вызывает болезненные ощущения. Постепенно плотность тканей увеличивается. Данный вид инфильтрата может проявиться в любом возрасте, как у мужчин, так и у женщин.
Симптомы могут быть похожи на симптомы пневмонии, но менее выражены.Основным признаком является выделение крови при кашле.
Лучше всего легочный инфильтрат диагностировать на основании данных рентгенографии и бронхоскопии. Наличие у больного легочного инфильтрата может свидетельствовать и о наличии у него других заболеваний, таких как туберкулез и пневмония.
Лечение легочного инфильтрата
При лечении легочного инфильтрата очень важно избегать физических нагрузок, а лучше и вовсе полностью перейти на постельный режим до выздоровления. Пища должна содержать большое количество витаминов, углеводов и при этом быть легкоусвояемой.
Обычно назначают противовирусные, отхаркивающие и мочегонные препараты. Что касается антибиотиков, то не рекомендуют применять антибиотики одной группы более 8-10 дней подряд.
Из народной медицины хорошо помогает вдыхание паров чеснока из-за его бактерицидных свойств. Причем дышать следует попеременно и носом и ртом.
Другие виды инфильтратов
Если вас интересует более подробная информация о причинах возникновения и лечения по каждому из этих видов, не стесняйтесь, пишите в комментарии и тогда статья будет дополняться.
Причины и симптомы инфильтрата
![]()
Лечение инфильтрата народными средствами![]()
Аппендикулярный инфильтрат![]()
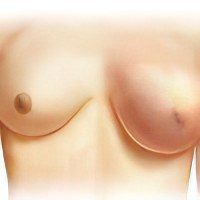
Инфильтрат молочной железы![]()
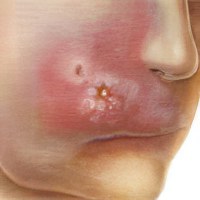
Инфильтрат на лице![]()
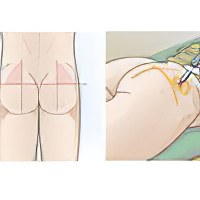
Постинъекционный инфильтрат ягодичной области

Инфильтрат - это уплотнение, образовавшееся в тканевой области либо органе (печени, мышце, подкожной клетчатке, легком), возникновение которого обусловлено скоплением элементов клеток, крови, лимфы. Различают несколько форм инфильтрата. Воспалительная форма образуется вследствие стремительного размножения клеток ткани и сопровождается появлением значительного количества лейкоцитов и лимфоцитов, крови и лимфы, которые выпотевают из сосудов кровеносного типа.
Опухолевый инфильтрат составляют клетки, характерные для разных видов опухолей (рак, миома, саркома). Его проявление состоит в инфильтрированном опухолевом росте. При таком образовании происходит изменение объемов ткани, изменение цвета, увеличивается её плотность и болезненность. Хирургическая форма инфильтрата представляет уплотнение, которое возникает в тканях при искусственном насыщении их анестезирующим препаратом, антибиотиком, спиртом и так далее.
Причины, по которым возникают воспалительные инфильтраты, составляют группу с многообразными факторами этиологической направленности. Исследования выявили 37% больных причиной заболевания, у которых служил травматический источник, 23% имели одонтогенную инфекцию, у оставшейся части пациентов воспалительный инфильтрат получил развитие вследствие разнообразных процессов инфекционного характера. Данная форма воспалительного процесса возникает с одинаковой вероятностью в любой возрастной категории.
Инфильтраты воспалительной формы часто наблюдаются в тканях околочелюстного расположения, в частности, у детей при возникновении пульпитов и периодонтитов, которые можно спутать с реактивно проходящими процессами. Заболевания периаденита и серозного периостита, также являются разновидностью воспалительного инфильтрата. Чтоб точно оценить состояние пациента требуется распознать негнойную стадию процесса. Группа одонтогенных воспалений имеет воспалительную природу, касающуюся челюстных костей, тканей прилежащих к челюсти, лимфоузлов регионального расположения.
Возбудителями одонтогенного воспаления считаются агенты, представляющие микрофлору ротовой полости (стафилококки, кандида, стрептококки и другие). Наряду с ними причиной развития негативного процесса является резистентность микроорганизмов, которое определяется специфическими и неспецифическими защитными факторами, реактивностью организма иммунологического характера. Воспалительный инфильтрат проявляется при инфекции контактного вида и при лимфогенном пути её распространения с последующей инфильтрацией ткани.
Причина инфильтрата может крыться в осложненном состоянии острого аппендицита. Это опухоль воспалительного типа, в её центре присутствует отросток червеобразной формы и воспаленного состояния, которое возникает при отсутствии своевременного хирургического лечения. Разновидностью инфильтрата может быть постиньекционного вида. Он представляет воспаление местного типа, которое получает развитие в месте, где провели внутримышечный укол, то есть его причина в неправильной медицинской манипуляции, нарушенных нормах санитарных правил.
Развитие воспалительного инфильтрата занимает несколько дней. Температура больного в этот период может быть нормальной или носить субфебрильный характер (немного повышенная температура, которая не нормализуется долгое время). В районе поражения появляются припухлость и тканевое уплотнение с ясно видимым контуром, область распространения которого распределяется на одну анатомическую область либо несколько. Пальпация пораженного участка может вызывать сильную или слабую боль.
Определить наличие жидкости (флюктуация на предмет гноя, крови) в образовавшейся полости не возможно. Кожный покров очага поражения слегка напряжен, имеет красный цвет или легкую гиперемию. В данной области поражению подвергаются все мягкие ткани – кожа, слизистая, подкожно-жировая и мышечная ткани, несколько фасций с втягиванием в процесс инфильтрата лимфатических узлов. Инфильтраты с травматическим генезом имеют зону локализации в щечной, челюстно-лицевой области и полости рта.
Инфильтрат, в основе которого лежит осложнение аппендицита в острой форме, развивается до 3 суток от начала болезни. Воспалительный процесс формируется внизу живота с правой стороны. Его симптомами являются устойчивая боль ноющего характера, невысокая температура до 37,5°С, есть вероятность обратного развития процесса, при абсцедировании происходит подъем температуры 39°С, которая сопровождается ознобом, формируется гнойник и выздоровление возможно лишь после вмешательства хирурга.
Воспалительный инфильтрат диагностируют с применением дифференциального подхода, где учитываются факторы причины и условий, при которых возникло заболевание, а также фактор его давности. Точность диагноза подтверждается следующими признаками: нормальной либо субфебрильной температурой тела, четкими контурами инфильтрата, резкой болью при проведении пальпации, отсутствием гноя в замкнутой полости воспаленной ткани.
Слабовыраженными отличительными симптомами являются: отсутствие солидной интоксикации, незначительная гиперемия кожи без обнаружения напряженности и лоснящегося эффекта кожных покровов. Затрудняют диагностику очаги гнойного типа, локализация которых находится в пространстве, отграниченном группой мышц снаружи. В таких случаях наращивание признаков воспаления предопределяет прогнозирование заболевания. В сомнительных случаях диагноз ставится на основании результатов пункции из очага воспаления.
Изучая гистологическую структуру материала, полученную из инфильтрата, то есть, проводя морфологический вариант исследования биоптата, можно обнаружить клетки типичные для пролиферативной воспалительной фазы при полном отсутствии либо малом количестве лейкоцитов сегментоядерного нейтрофильного типа. Этот показатель характерен для не гнойных воспалений. В инфильтратах, как правило, обнаруживаются дрожжевые и мицелиальные грибы в больших скоплениях. Это свидетельствует о наличии дисбактериоза.
Аппендикулярный инфильтрат определяется при осмотре врачом. К специальным диагностическим методам, как правило, не обращаются. В случаях подозрения на абсцедирование проводится эхографическое исследование. Этот метод четко показывает структуру инфильтрата и выявляет кистозные образования с четким наличием капсул, содержащих гетерогенную жидкость, что будет показателем накопления гнойного экссудата.
Воспалительный инфильтрат лечится консервативными методами, которые объединяют терапию противовоспалительного характера и физиотерапевтические средства (облучение лазером, повязки с использованием мази Вишневского и спирта). Нагноение инфильтрата влечет за собой возникновение флегмоны, тогда хирургического лечения не избежать. Физиотерапия выполняет основную цель – санацию инфекционных очагов для ликвидации воспалительных процессов.
Если в инфильтрации отсутствуют гнойные проявления или они имеют малое количественное содержание без яркой флюктуации и общей реакции, физиотерапевтические методы выполняют рассасывание инфильтрата (противовоспалительный метод), уменьшают оттеки (противовоспалительный метод), купируют болевой синдром (анальгетический метод). Терапия противовоспалительного характера назначается при плотном инфильтрате без гнойных расплавлений для усиления кровотока в локальной области, ликвидации явлений застоя.
При её применении важна интенсивность воздействия, но при наличии гнойной микрофлоры высокоинтенсивная методика спровоцирует гнойную воспалительную форму. Иные методы с термическим эффектом назначаются при отсутствии провокации с их стороны, лучше на четвертые сутки после УВЧ-терапии или СУФ-облучения. Электрофорез антибиотиков выполняет антибактериальную роль, а для отграничения очага воспаления назначают электрофорез кальция.
Лечить аппендикулярный инфильтрат можно только в стационарных условиях клиники. Оно включает в себя терапию антибактериальными препаратами, соблюдение диеты и ограничение нагрузок физического характера. В течение 14 дней воспалительный процесс рассасывается и происходит выздоровление. В целях профилактики подобных приступов через 90 дней рекомендуется проведение операции, в результате которой червеобразный отросток удаляется.
Абсцедирование инфильтрата (образование полости вокруг червеобразного отростка наполненной гноем) требует операции по вскрытию гнойника, червеобразный отросток в этом случае сохраняется. Окончательное выздоровление наступит после удаления червеобразного отростка спустя полгода после того как было произведено вскрытие гнойника.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Инфильтрат является накапливанием в тканях организма клеточных элементов с примесью лимфы и крови. Во множестве случаях наблюдается инфильтрат в виде опухоли и воспаления.
Опухолевый инфильтрат структурирован из опухолевых клеток разного типажа, является проявлением инфильтрирующего увеличения опухоли. Когда образуется инфильтрационное уплотнение, ткань меняется в цвете, расширяется в объеме, оказывается более плотным, может стать болезненным.
Воспалительный инфильтрат состоит из множества морфноядерных лейкоцитов, эритроцитов, лимфоидных клеток, гистиоцитов и плазматических клеток. Данные виды инфильтратов могут расплавляться, исчезать, но только с образованием каверны, абсцесса или рубца. Инфильтрат в брюшной полости бывает следующих видов: лимфоидный, воспалительный, постинфекционный, опухолевый, послеоперационный инфильтрат.
Этиология явления
Инфильтрат в брюшной полости — это в основном последствие некоторых заболеваний, вызванных воспалительным процессом. Из-за избыточного содержания крови или же лимфы во внутренних органах человека происходит процесс скапливания биологических жидкостей. Такого рода жидкости могут содержать элементы крови, белки, минеральные вещества, вымершие клетки, болезненные микроорганизмы, вызывающие воспалительный процесс у человека. По составу жидкости существует следующее разделение:
- серозный, жидкость из сыворотки крови;
- геморрагический, то есть кровянистая жидкость;
- фибринозный, из лейкоцитов;
- гнойная жидкость.
Встречаются случаи, когда при несвоевременном удалении аппендицита появляется опухоль с внутренним воспалением, а также случаи выявления послеоперационного инфильтрата брюшной полости спустя несколько недель после перенесения хирургической операции. В данных случаях причиной образования уплотнений служат применение анестезирующих препаратов, использование антибиотиков, спирта и др. Инфильтрату рубца может способствовать использование некачественных ниток для швов после операций даже через пару лет. В случаях распространения злокачественных образований ткани разрастаются, увеличиваются в объеме, образуя болезненный опухолевый инфильтрат. Различные инфекционные заболевания, характеризующиеся снижением иммунной системы человека, могут привести к лимфоидным уплотнениям органов брюшной полости.
Где может сформироваться инфильтрат
Скопление инфильтрата наблюдается в местах локализации опухолевого или воспалительного процесса. Экссудативные уплотнения могут возникать в ротовой или брюшной полости, легких и других пораженных органах. Особо опасны следующие виды инфильтрации:
- легочная;
- брюшной полости;
- лимфоидная;
- аппендикулярная (вокруг аппендикса).
Вероятность самостоятельного рассасывания инфильтрата низкая. При отсутствии лечения у больного развивается абсцесс. Это гнойное воспаление с образованием инфильтративной капсулы, требующей хирургического вскрытия. Другим осложнением является флегмона. Так называют гнойный процесс в ткани, не имеющий четких структурных границ.
Симптоматические проявления
Симптомами, характеризующие прогрессирование инфильтрата брюшной полости, являются:
- тупая, ноющая боль в области брюшной полости;
- появление вмятины при надавливании, выпрямляющейся довольно медленно;
- повышение температуры тела;
- проблемы, связанные с пищеварительным процессом;
- запоры, нарушение стула;
- припухлость пораженного участка тела;
- покраснение пораженного участка;
- избыточное наполнение кровеносных сосудов кровью;
- появление узлов вперемешку с лимфой и крови;
- в особо тяжелых случаях отмечается лихорадка.
Симптомы
Изначально возникают признаки острого аппендицита. При остром течении у пациента наблюдаются симптомы обыкновенного аппендицита, где имеются такие стадии:
- ранняя – в течение первых 12 часов;
- деструктивных нарушений – 12-48 часов;
- осложненный этап – после 2 дней.
Симптоматика аппендикулярного инфильтрата такова:
- слабость, недомогание;
- потеря аппетита;
- озноб, лихорадка;
- боль внизу живота с правого бока;
- нарушение пищеварительного процесса (тошнота, рвота, запор, отсутствие газов).
Изначально при инфильтрате отмечаются ярко проявленные боли, постепенно снижаются. При кашле вновь увеличиваются. Если вовремя не провести терапию, воспаленные ткани переходят на рядом расположенные органы, также возможно образование абсцесса – гнойника и что еще хуже – перитонита. В последующем состояние опасно развитием сепсиса, который в случае бездействия может вызвать смерть человека.
При более прочном иммунитете организм справляется с воспалением, тогда развитие гнойного инфильтрата начинает капсулироваться, патология приобретает хроническую форму. В дальнейшем при влиянии определенных факторов болезнь может возобновиться.
Если не проводить лечение аппендикулярного инфильтрата, опухоль начинает гнить, появляется там отделенная полость, переполненная гноем.
Самочувствие человека внезапно ухудшается, добавляются другие симптомы:
- увеличение температуры тела;
- учащенное сердцебиение;
- слабость, вялость;
- побледнение кожи;
- лейкоциты в крови увеличиваются;
- боль усиливается;
- прохладный липкий пот.
Главный признак образования инфильтрата – плотное патологическое воспаление диаметром 8 на 10 см, без сложности выявляемое врачом при пальпации.
Диагностические мероприятия
Диагностика инфильтрата брюшной полости подразумевает выявление причины, условий, а также срок давности появления заболевания. На правдивость диагноза могут указать следующие факторы: температура тела больного, четкие контуры инфильтрата, сильные болевые ощущения при обследовании руками, отсутствие гноя в уплотненной части тела.
При обследовании необходимо обратить внимание на следующие симптомы:
- невыраженная интоксикация;
- появление невыраженных вмятин при надавливании, такие признаки могут вполне сигнализировать о наличии заболевания.
Зачастую диагностировать инфильтрат мешают гнойные очаги на тех местах, где находятся уплотнения. С помощью гистологического исследования можно обнаружить характер и тип заболевания. Инфильтрат на фоне аппендицита определяется при осмотре врачом, что не требует специального обследования. Если есть подозрение на абсцедирование, то в обязательном порядке делается эхографическое исследование, что может точно определить структуру инфильтрата, а также кистозные образования в виде капсул, содержащих гнойную жидкость.
Клиника и признаки заболевания
Начало заболевания определяется приступом острой боли, сконцентрированной в зоне пупка.
Если пациентом используется антибактериальный препарат или противовоспалительное средство, то дальнейшие симптомы могут проявиться несколько позднее.
В классическом варианте инфильтрат формируется уже на 3-4 сутки с момента возникновения болевого ощущения.
Интенсивность боли уменьшается, но сбить температуру ниже 37,8 градусов не получается.
Дополнительно у больного наблюдается лейкоцитоз и повышенная частота сердечных сокращений. В этот период инфильтрат хорошо определяется при пальпации подвздошной области.
Само образование объемное и болезненно реагирующее на прощупывание. Дальнейшее развитие заболевания приводит к уверенному повышению температуры выше 38 градусов, усилению болевых ощущений.
Принципы лечения
Лечение инфильтрата брюшной полости проводится путем совмещения физиотерапевтических и противовоспалительных лекарственных препаратов. В случаях когда гнойный вид инфильтрата образовывает флегмоны, то проводится оперативное вмешательство в обязательном порядке. А если гной в инфильтрации отсутствует или присутствует в малом количестве, то применяются физиотерапевтический метод лечения, что способствует рассасыванию уплотнения, и противовоспалительный и анальгетический метод для устранения болевых ощущений.
Противовоспалительная терапия эффективно сказывается при инфильтрате без гноя и способствует нормальному кровообращению уплотненной области и устраняет застойные явления.
Когда речь идет о гнойном виде, методы с термическим эффектом назначаются только на пятый день после терапии УВЧ или облучения СУФ. В этом случае электрофорез антибиотиков играет антибактериальную роль, а для отграничения очага воспаления назначают электрофорез кальция. Опухолевые или гнойные образования требуют проведения операции и применения консервативного метода лечения, включающего:
- физиотерапию;
- гипотермию локального характера;
- прием антибиотиков;
- соблюдение постельного режима.
Терапия аппендикулярного инфильтрата осуществляется только при стационарных клинических условиях. Обычно применяются антибактериальные препараты, немаловажно следование диете, назначенной врачом, и ограничение физических нагрузок. Такое лечение обычно требует 2 недель. Для профилактики последующего возникновения таких симптомов врач рекомендует провести хирургическую операцию по удалению червеобразного отростка через 3 месяца.
При наполнении полости вокруг червеобразного отростка гнойной жидкостью осуществляется операция по извлечению гноя, при этом червеобразный отросток не удаляется. Больной выздоравливает после того, как через несколько месяцев после операции по выводу гноя удаляется червеобразный отросток.
Разновидности воспалительных образований
В медицинской практике чаще всего встречается воспалительный инфильтрат. В зависимости от клеток, которые наполняют образование, осуществляется разделение на такие типы:
- Гнойный. Внутри опухоли содержатся полиморфноядерные лейкоциты.
- Геморрагический. Содержит внутри в большом количестве эритроциты.
- Лимфоидный. Составляющее инфильтрата — лимфоидные клетки крови.
- Гистиоцитарно-плазмоклеточный. Внутри уплотнения находятся элементы плазмы крови, гистиоциты.
Независимо от природы происхождения воспалительный инфильтрат может самостоятельно исчезнуть в течение 1—2 месяцев или развиться в абсцесс.
Клиническое обследование
Бессимптомный дивертикулёз
ободочной кишки не имеет клинических проявлений, его обнаруживают случайно при диагностике каких-либо других заболеваний.
Клинически выраженный дивертикулёз
(дивертикулёз с клиническими проявлениями) часто сопровождается спастическими болями (кишечной коликой) в левой подвздошной области, затруднением дефекации (запорами). После дефекации болевой синдром обычно уменьшается. Часть больных отмечают в период между спазмами тупую ноющую боль в тех же отделах. При пальпации живота можно не определить локализации болезненного очага, что говорит об отсутствии органической причины болевого синдрома, который связан в этом случае с дискоординацией моторики кишки. Продолжительность болевого синдрома варьирует от нескольких дней и недель до постоянных болей в течение длительного времени. Нарушение стула обычно проявляется в виде запоров, кроме того, больные жалуются на чувство неполного опорожнения кишки и вздутие живота. У части больных возникает чередование запоров с появлением жидкого стула.
Причины недуга
Этиология развития АИ разная. Основная версия – это обтурационная теория (застоя). Медицина выделяет несколько основных факторов, провоцирующих формирование воспалительной ткани:
- Иммунитет пациента ослаблен и поэтому не может своими силами предотвратить воспалительный процесс.
- Расположение червеобразного отростка. Нахождение аппендикса впереди или сзади слепого отдела кишечника приводит к тому, что диагноз не ставится, и необходимая терапия отсутствует.
- Особенность протекания воспаления органа.
- Появление болезни. Определяется возбудитель недуга, спровоцировавший аппендицит. Причины: кишечная палочка, кокковая инфекция, неклостридиальная флора.
- Медикаментозные препараты антибактериального действия. Неправильно назначенные врачом лекарства или вирусы-возбудители устойчивы к принимаемым средствам.
- Нарушение в процессе проведения удаления отростка.
Часто история болезни констатирует то, что пациенты поздно обращаются за медицинской помощью. Как правило, человек терпит боль в течение суток и только потом идёт в больницу. Лишь в 10% случаев больной сразу обращается к врачу.
Последствие нелечения ОА проявляется в два этапа:
- Первый – раннее новообразование. Ткань вокруг аппендикса воспаляется уже на второй день после появления болевого синдрома.
- Поздний этап – аппендикулярный инфильтрат начинает являться только на 4-5 сутки.
У детей и у взрослых наблюдается две стадии развития опухоли:
- Первые 10 – 14 дней новообразование увеличивается и захватывает только ограниченное пространство. Дальнейшее распространение останавливает брюшина.
- После двух недель роста опухоли наблюдается обратный процесс, который может развиться по одному из двух путей: полное рассасывание новообразования (один месяц) или переход в периаппендикулярный абсцесс, являющийся нагноением вокруг тела неудалённого аппендикса.
Дифференциальная диагностика
Достоверно подтвердить у больного дивертикулярную болезнь часто бывает нелёгкой задачей, особенно если первая манифестация заболевания была связана с воспалительными осложнениями.
Дивертикулит
Болезнь Крона
также может иметь сходную с дивертикулитом клиническую картину. Для постановки правильного диагноза помогает анамнез с характерной для болезни Крона диареей и примесью слизи и крови в кале, а также ректальный осмотр и ректороманоскопия. При исследовании прямой кишки обнаруживают воспалительные изменения, продольные язвы-трещины, а также следы перианальных поражений, часто возникающих при болезни Крона.
Дифференцировать дивертикулёз и ишемический колит
помогают: характер болевого синдрома, длительный анамнез болей и меньшая их интенсивность, частые позывы на дефекацию, локализация процесса в левом изгибе ободочной кишки.
Во всех случаях какого-либо местного инфильтративного процесса на фоне дивертикулов в ободочной кишке следует обязательно выполнять морфологическое исследование. При невозможности такого исследования показано хирургическое лечение, так как ни один из дифференциальных критериев не является абсолютным для исключения злокачественного процесса. При этом необходимо помнить, что рак толстой кишки на фоне дивертикулярной болезни встречается в 2-3 раза чаще, чем у лиц без дивертикулов в ободочной кишке.
Читайте также: