Операция по удалению фаланги пальца на ноге

Мойсов Адонис Александрович
Хирург-ортопед, врач высшей категории
Москва, ул. Дмитрия Ульянова 6, корп. 1, метро "Академическая"
Москва, ул. Арцимовича, 9 корп. 1, метро "Коньково"
Москва, ул. Берзарина 17 корп. 2, метро "Октябрьское поле"
Образование:
В 2009 году окончил Ярославскую Государственную Медицинскую Академию по специальности "лечебное дело".
С 2009 по 2011 г. проходил клиническую ординатуру по травматологии и ортопедии на базе клинической больницы скорой медицинской помощи им. Н.В. Соловьева в г. Ярославле.
С 2011 по 2012 г. работал врачом травматологом-ортопедом в больнице скорой помощи №2 г. Ростова-на-Дону.
В настоящее время работает в клинике г. Москва.
Стажировки:
2012 год – обучающий курс по Хирургии стопы, Париж (Франция). Коррекция деформаций переднего отдела стопы, миниинвазивные операции при подошвенном фасциите (пяточной шпоре).
Ноябрь 2014г. - Повышение квалификации "Применение артроскопии в травматологии и ортопедии"
Научные и практические интересы: хирургия стопы и хирургия кисти .
Длинные пальцы ног

Слишком длинные пальцы ног относительно распространённый вариант анатомии и, как правило, представляет собой косметический озабоченность женщин чаще, чем мужчины. Наиболее распространенным является длинный второй палец ноги. Так называемый греческий тип стопы. Девушки, женщины зачастую комплексуют такими особенностями своих стоп. Не носят открытую обувь и в основном узкую, что может привести к формированию молоткообразной деформации 2 пальца и болезненной мозоли в проекции проксимального межфалангового сустава. Поскольку второй палец страдает от повторяющихся микротравм в закрытой обуви.
Боль часто проявляется в узкой, неправильно подобранной по размеру обуви. Болезненные мозоли пальцев могут помешать носить стильную обувь даже непродолжительное время (1-2 часа в день).
Безусловно, слишком длинными могут быть и другие пальцы стопы. К примеру, аномально длинный первый, третий или четвёртый пальцы стопы.
Причины длинных пальцев стопы
1) Генетика (наследственность) является наиболее распространенной причиной.
2) Прогрессирующая вальгусная деформация большого пальца стопы, как правило, проявляется в относительном укорочении первого луча и соответственно удлинении второго луча стопы. Хотя абсолютная длина костей не изменяется. Просто первая плюсневая кость отклонилась в сторону (primus virus). В данном случае, конечно, нужно корректировать деформацию первой плюсневой кости и тогда относительная длина первого пальца (луча) будет в норме.
3) Травмы фланг пальцев и плюсневых костей может явиться причиной укорочения одного из лучей.
4) Аномалия развития
• Боль на кончике пальца
• Болезненные мозоли пальцев
• Сложность подбора обуви
• Врождённые аномалии развития стоп
• Приобретённая деформация стоп
• Эстетическая неудовлетворённость своей стопой
Профилактика молоткообразной деформации пальцев ног
Для того чтобы предотвратить молоткообразную деформацию пальцев стоп, необходимо использовать следующие способы профилактики:
• Носите ортопедическую обувь большую часть дня
• Используйте индивидуальные ортопедические стельки
• Носите обувь с широким носком
Операция по уменьшению длины пальцев стоп
Существует несколько методов уменьшения длины пальцев стоп. Выбор метода определяет врач, так как причины чрезмерной длины пальцев могут быть, как уже говорилось ранее, разными.
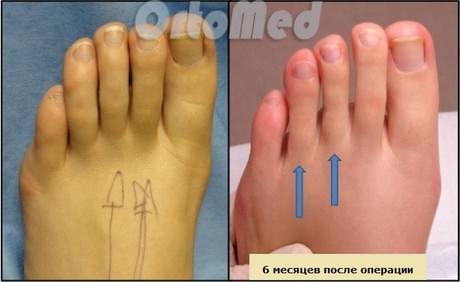
1) Остеотомия плюсневой кости – выполняется при аномально длинной плюсневой кости.
2) Остеотомия только фаланги – выполняется при большой длине непосредственно фаланги пальца.
3) Остеотомия и фаланги и плюсневой кости – выполняется в случае молоткообразной деформации пальца и болезненного натоптыша (признак метатарсалгии при выраженном поперечном плоскостопии).
4) Артродез проксимального межфалангового сустава – выполняется при выраженной молоткообразной деформации пальца и его тугоподвижности. А так же у пациенток, которые заведомо предупреждают врача, что будут носить только модельную обувь. В противном случае может наступить рецидив молоткообразной деформации.
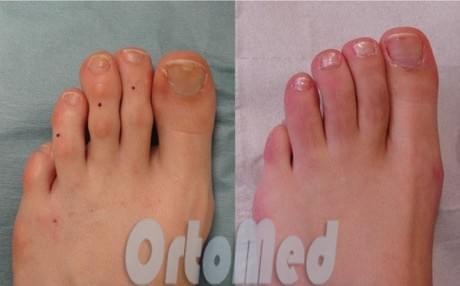
Подобные операции проходят относительно быстро. Занимает около получаса. Операция может быть выполнена как в стационаре, так и амбулаторно, в зависимости от настроя пациента. В тот же день пациент может пойти домой.
Новые технологии позволяют проводить минимально инвазивные операции на стопах. Со скрытыми разрезами и без внешней фиксации спицами. Восстановление после таких операций намного короче и менее болезненное.
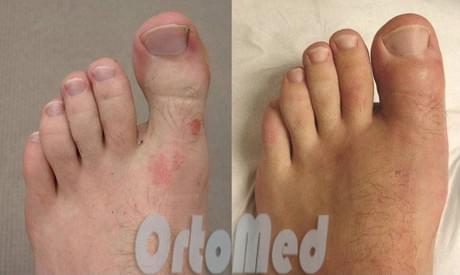
После операции практически нет видимых рубцов. Время восстановления намного короче, что позволяют начать активную ходьбу в любимой обуви быстрее. В противоположность этому, более старые традиционные способы выполнения операций предусматривают использование металлических спиц, выступающей из кончика пальца 4 недели. Это не только затрудняло для пациента соблюдение элементарных правил гигиены (полноценное мытье), но к тому же, риск инфицирования и миграции металлоконструкции связанный с нахождение спицы снаружи значительно повышался.
Операция может быть выполнена под местной, региональной, спинальной или общей анестезией. Местная и региональная анестезия используются в подавляющем большинстве случаев. Это означает, что только стопа будет онемевшая. И только в единичных случаях используется общая анестезия у пациентов, которые психологически не в состоянии выдержать нахождение в операционной и т.п.
Использование хирургического аппаратных средств для коррекции деформаций или уменьшения длины пальцев является неотъемлемой частью процесса. К примеру, 5-ы палец редко требует внутренней фиксации винтом. Достаточно специальной фиксирующей повязки. В то время как первая плюсневая кость, 1-ый и 2-й палец почти всегда требует фиксации в желаемом (заданном) положении после уменьшения длины или устранения выраженной молоткообразной деформации с контрактурой в межфаланговом суставе. Как правило, используются титановые винты, синтетический рассасывающиеся материал или специальные фиксатор для артродез межфалангового сустава устройства.
Как и при любой операции в хирургии стопы есть побочные эффекты, о которых пациент должен знать. Уменьшение длины пальцев или устранение молоткообразной деформации является относительно безопасной операцией, но есть риски, связанные с техникой выполнения:
- инфекция,
- повреждение нерва,
- потерю гибкости.
После операции пациент не должен около 2-х недель загружать передний отдел стопы. Для этого подбирается специальная послеоперационная обувь с разгрузкой мыса. Либо ходить, опираясь только на пятку. Через 2 недели швы снимаются, если таковые были наложены. И пациенту разрешается дозированная нагрузка на (прооперированный) передний отдел стопы.
Через месяц после операции разрешается полная нагрузка. Как правило, это уже практически безболезненно. Отек в конце дня может нарастать, это естественно. Такой эффект может наблюдаться от 2-х до 4-х месяцев после операции.
Результаты, как правило, являются постоянным и функционально и косметически удовлетворяющие пациентов.
Результаты операций можно посмотреть здесь
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
| Уменьшение длины пальцев | Цена, руб |
|---|---|
| Укорочение 1-го пальца (цена за 1 палец) | от 39 000 |
| Укорочение 2-х и более пальцев (цена за 1 палец) | от 35 000 |
| Проводниковая анестезия | от 3000 |
| Перевязка, снятие швов | от 500 |
Данная операция может быть выполнена по "КВОТЕ"

Большинству из нас сложно представить себе решение обычных бытовых задач и профессиональную деятельность без пальцев. На ногах они нужны для опоры и правильной ходьбы, на руках мелкая моторика позволяет не только осуществлять необходимые навыки самообслуживания, но и обеспечивают письмо.
К сожалению, в жизни случаются ситуации, когда стопы и кисти подвергаются необратимым изменениям, при которых все органосохраняющие методы лечения не могут обеспечить сохранение тканей, поэтому возникает необходимость в ампутации пальца.
Ампутации ввиду травматичности и стойкого неудовлетворительного результата проводят только в тех случаях, когда возможности более щадящего лечения исчерпаны либо оно неосуществимо по причине обширности поражения. Иными словами, такую операцию проведут тогда, когда сохранение пальца попросту невозможно:
- Травматические повреждения, отрывы пальцев, сильное размозжение мягких тканей;
- Тяжелые степени ожогов и отморожений;
- Некроз пальцев по причине сосудистых расстройств (сахарный диабет, в первую очередь, тромбозы и эмболии сосудов кистей и стоп);
- Острые инфекционные осложнения травм – сепсис, абсцесс, анаэробная гангрена;
- Трофические язвы, хронический остеомиелит костей пальцев;
- Злокачественные опухоли;
- Врожденные пороки костно-суставного аппарата пальцев, в том числе ампутации пальцев ног с целью пересадки их на руку.
После удаления пальцев рук и ног больной становится инвалидом, жизнь его существенно меняется, поэтому вопрос о необходимости такого вмешательства решается консилиумом врачей. Конечно, хирурги до последнего будут пытаться использовать все доступные способы сохранения пальцев кистей и стоп.
Если лечение необходимо по жизненным показаниям, то согласие больного необязательно. Случается, что пациент не соглашается на операцию и абсолютных показаний к ней нет, но оставление больного пальца может вызвать серьезные осложнения, в том числе, и смерть, поэтому врачи стараются разъяснить больному и его родственникам необходимость удаления пальцев и получить согласие как можно быстрее.
Перед операцией врач подробно рассказывает больному о ее сути, а также выбирает самый оптимальный вариант протезирования, если таковое необходимо, или пластики, чтобы косметический результат был наиболее выгодным.
Противопоказаний к ампутации пальца руки или ноги, по сути, нет. Конечно, ее не станут проводить при агональном состоянии больного, но препятствием к операции может стать переход некроза на вышележащие отделы конечностей или высокий риск осложнений при удалении только пальца. В таких случаях ампутация пальцев противопоказана, но нужна большая по объему операция – удаление части стопы, ампутация ноги на уровне крупных суставов и т. д.
Подготовка к операции
Подготовка к операции зависит от показаний к ее проведению и состояния пациента. При плановых вмешательствах предстоит обычный перечень анализов и исследований (кровь, моча, флюорография, кардиограмма, тесты на ВИЧ, сифилис, гепатиты, коагулограмма), а для уточнения характера поражения и предполагаемого уровня ампутации проводят рентгенографию кистей и стоп, ультразвуковое исследование, определение достаточности работы сосудистой системы.

Если возникает необходимость в срочной операции, а тяжесть состояния определяется наличием воспаления, инфекционными осложнениями и некрозами, то при подготовке будут назначены антибактериальные средства, инфузионная терапия для уменьшение симптомов интоксикации.
Во всех случаях, когда планируется операция на кистях и стопах, отменяются кроверазжижающие средства (аспирин, варфарин), а о приеме препаратов других групп следует обязательно предупредить лечащего врача.
Анестезия при ампутации пальцев – чаще местная, которая более безопасна, особенно, в случае тяжелого состояния больного, но довольно эффективна, ведь боли ощущаться не будет.
В процессе подготовки к ампутации или экзартикуляции пальцев пациента предупреждают о ее результате, возможно – понадобится консультация психолога или психотерапевта, которые могут помочь уменьшить предоперационное волнение и предупредить тяжелую депрессию уже после лечения.
Ампутация пальцев на руках
Главным показанием к ампутации пальцев кисти считается травма с полным или частичным их отрывом. При отрыве перед хирургом стоит задача закрыть кожный дефект и предотвратить образование рубца. В случае сильного размозжения мягких тканей с их инфицированием возможностей для восстановления адекватного кровотока может не быть, и тогда ампутация – единственный способ лечения. Также ее проводят при омертвении мягких тканей и элементов суставов пальца.
Если в ходе травмы возникло несколько переломов, костные отломки сместились, а результатом органосохраняющего лечения станет неподвижный искривленный палец, то операция тоже необходима. В таких случая отсутствие пальца несет гораздо меньший дискомфорт при использовании кисти, нежели его наличие. Это показание не относится к большому пальцу руки.
Еще одним поводом к ампутации пальцев рук могут стать повреждения сухожилий и суставов, при которых сохранение пальца чревато его полной неподвижностью, нарушающей работу остальных пальцев и кисти в целом.

распределение ампутаций пальцев и кисти по распространенности
Выбор высоты ампутации зависит от уровня повреждения. Всегда учитывается тот факт, что неподвижная или деформированная культя, плотный рубец намного больше мешают работе рукой, нежели отсутствие всего пальца или отдельной его фаланги. При ампутации фаланг длинных пальцев нередко проводится слишком щадящая операция.
При формировании культи важно обеспечить ее подвижность и безболезненность, кожа на конце культи должна быть подвижной и не причинять боли, а сама культя не должна быть колбовидно утолщена. Если технически нет возможности воссоздать такую культю, то уровень ампутации может быть выше, нежели край повреждения пальца.
При операциях на пальцах важное значение имеет и локализация поражения, и профессия больного, и его возраст, поэтому существует ряд нюансов, которые хирурги знают и обязательно учитывают:
- При ампутации большого пальца стараются сохранить как можно большую по длине культю, на безымянном и среднем пальцах сохраняются даже короткие культи для стабилизации всей кисти при движениях;
- Невозможность оставить оптимальную длину культи пальца требует его полного удаления;
- Важно сохранение целостности головок пястных костей и кожи промежутков между пальцами;
- Мизинец и большой палец стараются сохранить максимально целым, иначе возможно нарушение опорной функции кисти;
- Необходимость ампутации сразу нескольких пальцев требует пластической операции;
- При сильном загрязнении раны, риске инфекционных поражений и гангрены пластические и щадящие операции могут быть опасны, поэтому проводится полная ампутация;
- Профессия больного сказывается на уровне ампутации (у лиц умственного труда и тех, кто выполняет тонкую работу руками, важно проведение пластики и максимальное сохранение длины пальцев, у тех, кто занят физическим трудом, для скорейшей реабилитации может быть проведена ампутация в максимальном объеме);
- Косметический результат важен для всех пациентов, а у некоторых категорий больных (женщины, люди публичных профессий) он приобретает решающее значение при планировании типа вмешательства.

Экзартикуляция – это удаление фрагментов или всего пальца на уровне сустава. Для обезболивания вводят анестетик в мягкие ткани соответствующего сустава или в область основания пальца, затем сгибаются и защищаются здоровые пальцы, а оперируемый сгибается максимально, и с тыльной стороны над суставом делается кожный разрез. При удалении ногтевой фаланги разрез идет на 2 мм отступя в сторону конца пальца, средней – на 4 мм и всего пальца – на 8 мм.
После рассечения мягких тканей пересекаются связки боковых поверхностей, скальпель попадает внутрь сустава, фаланга, которая подлежит удалению выводится в разрез, остальные ткани пересекаются скальпелем. Рана после ампутации укрывается кожными лоскутами, выкроенными из ладонной поверхности, а швы обязательно располагают на нерабочей стороне – тыльной.
Максимальная экономия тканей, формирование лоскута из кожи ладонной поверхности и расположение шва на наружной – основные принципы всех способов ампутации фаланг пальцев.
В случае травм может произойти как полное отделение пальца, так и частичное, когда он остается связанным с кистью мягкотканным лоскутом. Иногда больные приносят с собой оторванные пальцы в надежде на их приживление. В таких ситуациях хирург исходит из особенностей раны, степени ее загрязнения и инфицированности, жизнеспособности оторванных фрагментов.
При травматической ампутации пришивание потерянного пальца может быть произведено, но только специалистом, обладающим тонкими техниками соединения сосудов и нервов. Успех более вероятен при восстановлении целостности пальца, сохранившего хоть какую-то связь с кистью, а при полном отрыве реимплантация проводится только тогда, когда нет размозжения тканей и возможно правильное заживление.

Реконструктивные операции на пальцах чрезвычайно сложны, требуют применения микрохирургической техники и соответствующего оборудования, по длительности занимают до 4-6 часов. Работа хирурга крайне кропотлива и аккуратна, но успех все же не абсолютный. В ряде случаев требуется пересадка кожи, повторные реконструктивные вмешательства.
Реабилитация после удаления пальцев или их фаланг включает не только уход за кожной раной, но и раннее восстановление навыков самообслуживания с помощью рук и манипуляций, связанных с профессией. В послеоперационном периоде назначаются физиотерапевтические процедуры и упражнения, направленные на то, чтобы пациент научился пользоваться культей или реимплантированным пальцем.
Для облегчения восстановительного процесса показаны анальгетики, постельный режим, рука находится преимущественно в возвышенном положении. При сильном послеоперационном стрессе иди склонности к депрессии назначают транквилизаторы, снотворные препараты, целесообразна работа с психологом или психотерапевтом.
Ампутация пальцев ног
В отличие от пальцев рук, которые наиболее часто подвергаются травматическим повреждениям, приводящим на стол к хирургу, на стопе и ее пальцах необходимость в операции возникает при ряде заболеваний – сахарный диабет, эндартериит, атеросклероз с гангреной дистальных отделов ног.
Ампутация пальца ноги в связи с сахарным диабетом проводится довольно часто в общехирургических отделениях. Нарушение трофики приводит к сильной ишемии, трофическим язвам и, в конечном итоге, к гангрене (некрозу). Сохранить палец невозможно, и хирурги решают вопрос о его ампутации.

Стоит отметить, что далеко не всегда при диабете есть возможность ограничиться удалением одного пальца, ведь питание нарушено, а, значит, на адекватную регенерацию в области рубца остается только надеяться. В связи со значительными расстройствами кровоснабжения мягких тканей при различных ангиопатиях хирурги часто прибегают к более травматичным операциям – экзартикуляциям всех пальцев, удалению части стопы, всей стопы с участком голени и т. д.
При ампутации пальцев стопы должны быть соблюдены основные принципы таких вмешательств:
- Максимально возможное сохранение кожи со стороны подошвы;
- Сохранение работы сгибателей, разгибателей и других структур, участвующих в разнонаправленных движениях стоп, чтобы обеспечить в дальнейшем равномерную нагрузку на культю;
- Обеспечение подвижности суставного аппарата стоп.
При небольших по объему поражениях (отморожение дистальных фаланг, например) возможна ампутация дистальной и средней фаланги без существенного нарушения функциональности стопы, исключение составляет большой палец, обеспечивающий опорную функцию, поэтому при необходимости его удаления действуют максимально экономно.
При ампутации второго пальца нужно оставлять хотя бы какую-то его часть, если это возможно в силу обстоятельств травмы или заболевания, так как при полной ампутации впоследствии возникнет деформация большого пальца.
Ампутации на стопах обычно производят по линии суставов (экзартикуляция). В иных случаях возникает необходимость в распиле кости, который чреват остеомиелитом (воспалением). Важно также сохранить надкостницу и прикрепить к ней сухожилия разгибателей и сгибателей.
Во всех случаях травм, отрывов, размозжений, отморожений пальцев стоп и иных поражений хирург исходит из возможности максимального сохранения функции опоры и ходьбы. В части случаев врач идет на определенный риск и не полностью иссекает нежизнеспособные ткани, но такой подход позволяет сохранить максимальную длину пальцев и избежать резекции головок костей плюсны, без которых невозможна нормальная ходьба.

Техника экзартикуляции пальцев ноги:
- Разрез кожи начинают по складке между пальцами и плюсной на подошвенной стороне стопы с таким расчетом, чтобы оставшийся кожный лоскут был как можно длиннее, самый длинный – в зоне будущей культи первого пальца, так как там располагается самая крупная по размеру плюсневая кость;
- После разреза кожи пальцы максимально сгибаются, хирург вскрывает суставные полости, рассекает сухожилия, нервы и перевязывает сосуды пальцев;
- Образовавшийся дефект закрывают кожными лоскутами, располагая швы с тыльной стороны.
Если причиной ампутации пальцев стала травма с загрязнением раневой поверхности, гнойный процесс при гангрене, то рану наглухо не ушивают, оставляя в ней дренажи для профилактики дальнейшего гнойно-воспалительного процесса. В других случаях может быть наложен глухой шов.
Заживление после ампутации пальцев стоп требует назначения обезболивающих средств, своевременной обработки швов и смены повязок. При гнойном процессе обязательны антибиотики, инфузионная терапия проводится по показаниям. Швы удаляют на 7-10 день. При благоприятном заживлении после первичной операции пациенту может быть предложено проведение реконструкции и пластики, а также протезирование для облегчения работы, ходьбы, опоры на стопу.
Восстановление после удаления пальцев ног требует выполнения упражнений лечебной физкультуры, направленных на развитие мышц, а также формирование новых навыков использования оставшейся части ноги.
Травматическая ампутация

Травматическая ампутация – это частичный или полный отрыв пальцев или их участков в ходе травмы. Хирургическое лечение при таких повреждениях имеет некоторые особенности:
- Операция проводится только при стабильном состоянии больного (после выведения из шока, нормализации работы сердца, легких);
- При невозможности пришить обратно оторванную часть палец удаляется полностью;
- При сильном загрязнении и риске инфицирования обязательна первичная обработка раны, когда удаляются нежизнеспособные ткани, сосуды перевязываются, а швы накладываются позже либо производится повторная ампутация.
Если ампутированные пальцы доставлены вместе с пациентом, то хирург учитывает срок их хранения и жизнеспособность тканей. При температуре +4 градуса пальцы могут храниться до 16 часов, если она выше – не более 8 часов. Температура хранения менее 4 градусов опасна отморожением тканей, и тогда пришивание пальца на место станет невозможным.

Как бы аккуратно ни была проведена операция по ампутации пальцев рук и ног, полностью исключить последствия невозможно. Самыми частыми из них становятся гнойные осложнения в случае травматических ампутаций, прогрессирование некротического процесса при сосудистых заболеваниях, диабете, формирование плотного рубца, деформации и неподвижность пальцев, что особенно ощутимо на руках.
Для профилактики осложнений важно тщательное соблюдение техники ампутации и правильный выбор ее уровня, в послеоперационном периоде обязательно восстановление с привлечением физиотерапевтических методов и лечебной физкультуры.
После операции на пальце нога заживает обычно 2-3 месяца. Выводы об успешности операции можно делать по прошествии 6-12 месяцев, до этого срока в прооперированной ноге могут возникать неудобство, отеки и небольшая боль.
Период нетрудоспособности зависит от проведенной операции и профессии пациента: для конторского работника он длится от 6 до 8 недель, для занимающихся физическим трудом – на 4 недели больше.
Оперированная ступня начинает болеть вечером дня операции, потому что к этому времени проходит действие препарата, использованного для анестезии ноги. Уменьшить боль помогают таблетки, рецепты на которые врач выдаст перед выпиской вас из больницы. Боль уменьшит также наложение на оперированную ступню мешка с холодом на 20 минут 4-5 раз в день. Сильная боль в ноге проходит за 2-3 дня.
Для уменьшения отека стопы и вызванной этим боли самое важное – в течение первых трех суток после операции держать прооперированную ногу выше тела. Это время проводите, в основном лежа на спине, положите ногу на трех положенных друг на друга подушках. Лекарства не снимут уже возникший отек. Если вы не можете спать с ногой, расположенной выше тела, то спите в удобном для вас положении. Хороший сон важнее поднятой ноги. Сидя на диване или стуле, в течение двух недель с операции, кладите ногу перед собой на стул. Иногда, после снятия ограничений нагрузок, при ходьбе в обычной обуви отек может временно увеличиться. В таком случае ногу к нагрузке приучайте постепенно, между ходьбой поднимайте ногу, кладите на ногу холодный мешок: 20 минут 4-5 раз в день.

Из больницы пациент уходит на костылях. Kостыли используются в течение 2 недель . Первые три дня после операции на оперированную ногу опираться нельзя, рекомендуется как можно больше лежать и держать прооперированную ногу выше уровня тела (например, на трех положенных друг на друга подушках), ходить можно только в случае крайней необходимости. В течение 2 недель после операции ходить нужно как можно меньше, а в положении сидя нужно поднимать оперированную ногу (класть на стул). Обычно после операции разрешается ходить в специальной обуви, которая переносит нагрузку с оперированной области на пятку.
Специальную обувь надевают только для ходьбы в течение 6-8 недель в зависимости от операции, в состоянии отдыха и на время сна обувь снимают. Ездить на общественном транспорте и водить автомобиль можно, в зависимости от процедуры, по прошествии 6-8 недель после операции. По окончании периода использования специальной обуви можно пробовать кататься на велосипеде и плавать. Ходьба с палками, бег, прыжки и бег на лыжах разрешены после восстановления способности к нормальной ходьбе спустя примерно 16-24 недель после операции. При занятиях спортом стопу можно нагружать до возникновения боли. Обычную обувь можно начинать носить спустя 6-8 недель после операции. Пока не сойдет отек стопы и не прекратит болеть ее прооперированный участок, рекомендуется носить мягкую обувь несколько больше обычного размера. Возможность носить обувь, которая нравится пациенту, может появиться только через 3-4 месяца после операции.

Некоторая кровоточивость после операции – нормальное явление. Повязку с небольшим количеством крови менять не нужно, потому что кровь стерильна и заживлению не мешает. Бинт не рекомендуется снимать до истечения 48 часов после операции, т.к. это способствует возникновению в ране воспаления. Повязку с небольшим количеством крови забинтуйте сами нестерильными марлевыми накладками или бинтом. Если бинт сильно окровавлен или просто сильно загрязнен, при первой возможности обратитесь к компетентному медицинскому работнику с просьбой заменить его. В случае ожидаемого заживления ран перевязки ноги проводят раз в семь дней. Швы снимаются спустя 17-21 дней после операции. При нормальном заживлении раны операционные рубцы на пальцах ноги становятся еле заметными. Во избежание чрезмерного образования рубцовой ткани в течение трех месяцев после снятия швов можно использовать гель Contractubex. В случае проблем с заживлением раны перед началом мытьия стопа проконсультируйтесь с врачом. Признаки полного заживления раны: края раны срослись, из раны нет выделений и корки отошли.
После операции очень важно держать пальцы стопы в правильном положении, это поможет окружающим кости мягким тканям благотворно заживать и посредством этого сохранить нормальную форму пальцев стопы.

После операций большой палец ноги в первые 6 недель после операции нужно круглые сутки с помощью бинта держать в правильном положении. Инструкция по перевязке

В прооперированный 2-5-й палец ноги устанавливаются тонкие металлические спицы для поддержания положения. Наконечник спиц должен круглосуточно быть покрыт повязкой во избежание воспаления. Спицы удаляются в поликлинике, процедура причиняет скорее неудобство, нежели боль. После удаления спиц прооперированный 2-5-й палец ноги поддерживается лейкопластырем 4 недели прямым и согнутым вниз, это называется тейпированием. Инструкция по тейпингу
В целях сохранения мышечного тонуса ноги сразу после операции следует начать сгибание-разгибание голеностопного сустава, на следующий за операцией день – упражнения по поднятию выпрямленной ноги.

Гимнастика первого пальца начинается через 3 недели после операции. Гимнастику 2-5-го пальца можно начать через 4 недели после операции, после удаления металлических спиц. Гимнастика пальцев обеспечит их достаточную подвижность после операции. Руководство по гимнастике
После обездвиживания плюснефалангового сустава не выполняйте упражнений для большого пальца стопы!

Стопу при мытье можно также покрывать водонепроницаемым пакетом , прочно затянув горловину вокруг голени скотчем. Этот способ в сравнении с вышеизложенным менее надежен, и повязка на ране может намокнуть. При случайном небольшом намокании бинта дайте ему просохнуть, при сильном промокании следует поменять повязку, для этого нужно прийти на прием к сестре.
Читайте также:


