Если у плода косолапость стопы
Врождённая косолапость (эквиноварусная деформация стопы) считается одним из часто встречаемых пороков внутриутробного развития. Согласно статистике, косолапость наблюдается у 1–3 детей на 1000 новорожденных. При этом мальчики страдают данной патологией примерно в два раза чаще, чем девочки. К тому же случаев двустороннего поражения на порядок больше, чем одностороннего.
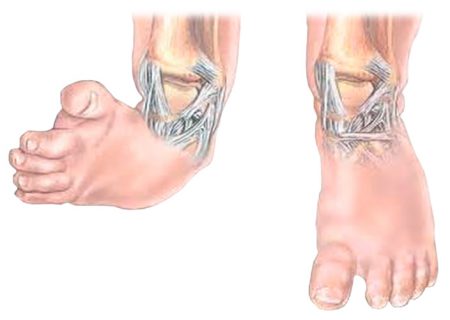
В 10% случаев косолапость у детей сочетается с вывихом бедра, кривошеей и сколиозом.
Причины развития косолапости у новорожденных
Возникновение эквиноварусной деформации стопы связывают либо с генетической аномалией и нарушением первичной закладки плода, либо с воздействием внешнего фактора на плод или с тем и другим одновременно. Наиболее распространенные причины появления врождённой косолапости:
- Сращение водной оболочки (амниона) с нижней конечностью эмбриона.
- Нарушение нормального формирования и развития нижних конечностей в первом триместре беременности.
- Механическое давление амниона или пуповины на стопу плода.
- При маловодии давление матки на наружную часть дистального отдела нижней конечности плода.
- Возможно механическое воздействие опухоли матки на стопу при нормальном количестве околоплодных вод.
- Патология спинномозговых нервов.
- Токсоплазмоз во время беременности.
Классификация косолапости
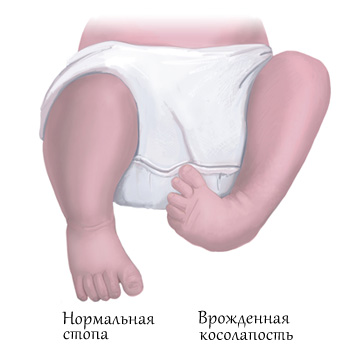
Существует несколько классификаций врождённой косолапости у детей. Однако с учётом последних данных принято выделять четыре формы эквиноварусной деформации стопы исходя из особенностей причины и патогенеза заболевания. Кроме того, отдельно акцентируют внимание на степенях тяжести.
Общепринятой является классификация на основе этиопатогенеза. В зависимости от причин и механизма развития порока различают следующие формы врождённой косолапости у детей:
- Типичная. Точная причина возникновения неизвестна. Характеризуется дисплазией и стойким нарушением расположения всех анатомических структур стопы. Эта патология возникает в период закладки органов и систем. Наблюдается задержка формирования и деформация костей стоп с нарушением формы и локализации их суставных поверхностей. При типичной врождённой косолапости даже у новорождённых детей невозможно осуществить полную одномоментную ортопедическую коррекцию суставов стопы.
- Позиционная. Рассматривается как эмбриональное нарушение развития нижней конечности, при котором наблюдается укорочение мышечно-связочных структур в заднемедиальной области голени и стопы без первоначального поражения костно-суставного аппарата.
- Вторичная. Развивается вследствие врождённых патологических изменений в нервно-мышечной системе. Клиническая симптоматика напрямую зависит от первичного заболевания.
- Артрогрипотическая. Возникает при тяжёлой патологии суставов артрогрипозе.

Симптомы заболевания напрямую зависят от тяжести и обширностии процесса. Выделяют следующие степени:
- Лёгкая форма характеризуется отсутствием ограничения движений в голеностопе и исправляется без приложения значительных усилий.
- При средней тяжести наблюдаются определённые ограничения движений. Вместе с тем при коррекции положения ступни чувствуется пружинистая податливость, но и также некоторое препятствие.
- Для тяжёлой формы характерны выраженные деформации костно-суставного аппарата стопы, которые в большинстве случаев не поддаются коррекции или исправлению при мануальном воздействии.
Клиническая картина косолапости
Независимо от причины и механизма развития эквиноварусной деформации стопы, будут присутствовать общие клинические признаки нарушения функции. Отчётливо определяется характерное положение дистальных отделов нижней конечности:
- подошвенное сгибание стопы в голеностопе;
- поворот вовнутрь подошвенной части ступни с провисанием наружного края;
- приведение переднего отдела ступни.
Ко всему прочему при ходьбе выявляется ограничение движения в голеностопе, атрофия группы мышц голени (больше всего страдает икроножная мышца) и своеобразная переваливающаяся походка.
Односторонне поражение при эквиноварусной деформации стопы может привести к укорочению соответствующей конечности на 1–2 см.
Рентгенодиагностика различных форм косолапости
На сегодняшний день самым информативным инструментальным методом обследования детей с врождённой косолапостью является рентгенодиагностика, позволяющая определиться с правильной тактикой при выборе лечения. Для объективной оценки костно-суставного аппарата применяют методику рентгенографии с установкой стоп в предельных функциональных положениях.
Информативность рентгенодиагностики существенно возрастает при сравнении результатов обследования в динамике.
Лечение различных форм косолапости у детей
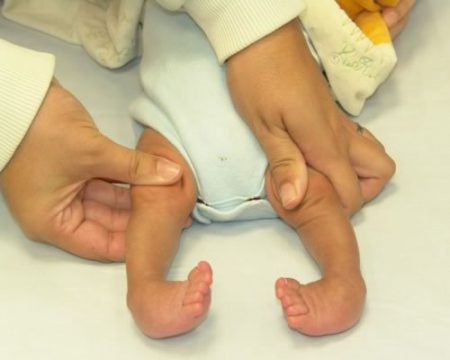
Многие родители всерьез обеспокоены тем, как избавиться от косолапости у ребёнка раз и навсегда. Сразу следует отметить, что это дело не одного дня, недели или даже месяца. Лечение эквиноварусной деформации стопы требует немало усилий, терпения, времени и средств.
Начинать лечить врождённую косолапость у детей необходимо как можно раньше — уже с первых недель жизни. Учитывая выраженность деформации и нарушение функции, комплекс консервативных методов включает:
- редрессирующую гимнастику (принудительное постепенное исправление деформации стопы с последующей фиксацией эластичным бинтом);
- применение гипсовой повязки;
- ортопедическую обувь;
- ЛФК с выполнением специальных корригирующих упражнений;
- массаж.
При средней и тяжёлой формах заболевания с возраста 3 недель переходят на этапное использование гипсовых повязок, смену которых осуществляют 1 раз в 3 недели. Одновременно проводят принудительную коррекцию (исправление) деформаций стопы. В положении гиперкоррекции стопа должна находиться не менее 3–4 месяцев.
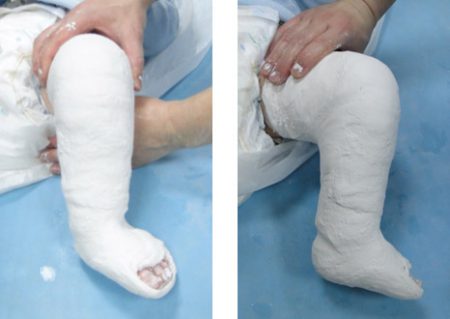
Как утверждает известный детский врач Комаровский, в настоящее время метод Понсети считается оптимальным видом консервативного лечения врождённой косолапости у детей. Если начать лечить до 9 месячного возраста, то шансы исправить большинство деформаций довольно высоки.
Лечение косолапости по методу Понсети оказывается эффективным в 80–90% случаев. Сама техника исправления врождённой косолапости состоит из 3 последовательных этапов:
- Коррекция деформаций стопы гипсовыми повязками. В общей сложности курс состоит из 5–6 гипсований.
- Ахиллотомия. Подкожное рассечение самого крупного сухожилия у человека — ахиллова для его удлинения.
- Ношение специальной обуви – брейсов с целью удержания коррекции и предотвращению рецидивов.
Закрепляют лечение занятиями ЛФК, регулярными физическими упражнениями, массажем и физиотерапией.

При всех видах приобретенной и врожденной косолапости у детей в качестве составной части лечения и профилактики заболевания применяется ортопедическая обувь. Для повышения эффективности рекомендуется использовать ортопедическую обувь вместе с другими видами консервативного лечения (ЛФК, лечебная гимнастика, корригирующие упражнения, массаж, ванны, фиксация стопы с помощью эластичного бинта и т. д.).
По мнению врача Комаровского, родителям следует помнить, что без чётких показаний и назначений врача-ортопеда приобретение и ношение специальной обуви не рекомендуется.
Использование антиварусной обуви позволяет малышу сохранять правильное положение стопы при ходьбе. При этом нагрузка на ножку распределяется предельно равномерно. Отличительная особенность такой обуви – это отсутствие супинатора. Кроме того, в обязательном порядке в детской ортопедической обуви для плотной фиксации ножки должны присутствовать шнурки, регулируемые застёжки или липучки.
Врач-ортопед обязан обучить родителей выполнению в домашних условиях специальной гимнастики, корригирующих упражнений, массажу и правильной фиксации стопы эластичным бинтом.
Ничто так не укрепляет мышечно-связочный и костно-суставной аппарат голени и стопы при косолапости, как лечебная гимнастика и комплекс специальных корригирующих упражнений. В обязанности врача-ортопеда входит подробно объяснить и показать родителям все упражнения для ребёнка, которые необходимо выполнять вне лечебного учреждения или реабилитационного центра.

Массаж при косолапости у детей является обязательным компонентом комплексного лечения детей, как ЛФК, гимнастика и корригирующие упражнения.
По возможности минимальными навыками массажа должны овладеть родители, чтобы сделать курс лечения непрерывным и повысить его эффективность.
При тяжёлых формах врождённой косолапости или отсутствии ожидаемого эффекта от консервативного лечения переходят к оперативному вмешательству. Основная задача хирургического лечения – максимально устранить имеющиеся деформации стопы.
В реабилитационный период после операции рекомендуют назначать ЛФК с силовыми упражнениями, массаж и физиотерапевтические процедуры (электрофорез, лазеротерапия, магнитотерапия).
Лечение косолапости у взрослых людей
Сегодня весьма актуальным остаётся вопрос, как исправить косолапость уже в более взрослом возрасте. Вопреки расхожему мнению, справиться с приобретенной или не до конца вылеченной в детстве косолапостью вполне возможно и без хирургической операции.
Прежде всего, для этого необходимо обратиться к опытному врачу-ортопеду, который сможет оценить степень костно-суставных деформаций и расписать оптимальную схему лечения, включающую мануальную терапию, физические упражнения, массаж и ношение ортопедической обуви.
Косолапость — это деформация стопы, при которой она отклоняется внутрь от продольной оси голени. Косолапость бывает врожденной и приобетенной, типичной и атипичной. По степеням подразделяется на легкую, среднюю и тяжелую. Врожденную косолапость можно увидеть по УЗИ уже на 3 месяце беременности. Ортопедом в зависимости от тяжести деформации определяется план лечения.
Врожденная косолапость является сложным пороком развития, при котором изменение внешней формы стопы является проявлением костной, суставной, нервной и сосудистой системы нижней конечности.
Косолапость бывает врожденной и приобретенной.
Врожденная косолапость – сложный порок развития нижних конечностей, при котором происходит изменение внешней формы стопы.
Врожденную косолапость можно разделить на две клинические формы:
1) типичная косолапость
Типичная врожденная косолапость характеризуется всеми компонентами, которые составляют данную деформацию: эквинус (стопа изогнута в подошвенном направлении, пятка смещена кверху), варус (пятка вывернута кнутри), аддукция (передний отдел стопы приведен), супинация (внутренний край стопы развернут кверху).
![]()
Приведение переднего отдела![]()
Супинация![]()
Эквинус
2) атипичная косолапость
Атипичная косолапость – форма врожденной косолапости, отличающейся от типичной формы наличием ярко выраженных признаков: глубокая поперечная складка на подошве; стопы короткие и пухлые; все кости плюсны заметно согнуты подошвенно, вызывая ригидный кавус. При атипичной косолапости изменяется протокол лечения.

Глубокая поперечная складка на подошве при атипичной косолапости
Несмотря на большое количество исследований в области изучения этиопатогенезе врожденной косолапости, ее причины в большинстве случаев все еще остаются неизвестными. Существует несколько теорий возникновения врожденной косолапости:
- механическая - приверженцы данной теории считают, что происхождение деформации стопы обусловлено повышенным давлением на нее стенок матки (при ее узости, маловодии, наличии опухолей), тазовое предлежание плода;
- нервно-мышечная - поборники этой теории полагают, что косолапость у новорожденных объясняется патологиями в развитии плода (тератогенное воздействие - курение (даже пассивное), принятие наркотиков, употребление алкоголя; частые стрессы, электромагнитные излучения, инфекционные заболевания во время беременности, употребление лекарственных веществ);
- генетическая - сторонники данной теории утверждают, что косолапость у младенцев обусловлена наследственностью (если в семье есть родственники с косолапостью, то велик шанс рождения ребенка с данной патологией).
На сегодняшний день, при отсутствии очевидной связи деформации стопы с первичной патологией нервной системы (главным образом - врожденными пороками развития позвоночника и спинного мозга) или системными заболеваниями опорно-двигательного аппарата (такими как артрогрипоз) принято употреблять термин "идиопатическая врожденная косолапость".
Приобретенная косолапость – косолапость, возникшая вследствие заболеваний нервной системы; либо неправильного сращивания переломов костей, формирующих голеностопный сустав; нарушений роста костей стопы и голени; ожогов; острых специфических и неспецифических воспалительных процессов; опухолей. Приобретенная косолапость встречается реже врожденной. В зависимости от тяжести случая, возраста и побочных заболеваний применяются различные протоколы лечения.
Как самостоятельное заболевание врождённая косолапость относится к часто встречающимся деформациям. Как правило, она выявляется при рождении, прогрессируя в дальнейшем. Врожденная контрактура суставов стопы проявляется эквинусом – подошвенным сгибанием в голеностопном суставе, супинацией – опущением наружного края стопы и аддукцией – приведением её переднего отдела. Если косолапость резко выражена, то стопа повернута внутрь, наружный край обращен книзу и кзади, внутренний вогнутый край обращён кверху. Тыльная поверхность стопы при этом обращена вперед и вниз, подошвенная обращена назад и вверх. При визуальном осмотре можно выделить ряд компонентов косолапости.
В некоторых случаях супинация стопы бывает настолько существенной, что пятка касается внутренней поверхности голени. Также при врожденной косолапости кроме этих симптомов часто наблюдается следующее:
- поперечный перегиб подошвы (инфлексия), сопровождающийся образованием поперечной борозды, идущей по внутреннему краю среднего отдела стопы (борозды Адамса);
- скручивание костей голени кнаружи (торсия);
- варусная деформация пальцев стопы.

Плоско вальгусная стопа - это одна из патологий. Обычно не проводится лечение на ранней стадии (только массаж, ортопедическая обувь). Если с ростом нет изменений, тогда проводится гипсование и удлинение сухожилий, в тяжелых случаях - оперативное лечение.

При двухсторонней косолапости наблюдается деформация обеих нижних конечностей, при этом необязательно симметричность деформации. Поэтому протокол лечения для стоп может различаться. Клиническая картина при тяжелой форме односторонней и двухсторонней косолапости ярко выражена. При односторонней косолапости наблюдается деформация одной из нижних конечностей, встречается реже двухсторонней. При односторонней косолапости иногда наблюдается укорочение стопы, голень на пролеченной ноге тоньше здоровой. К периоду подросткового возраста возможно развитие укорочение голени, иногда требующее коррекции по её длине.
| Односторонняя косолапость | Двухсторонняя косолапость |
 |  |
 |  |
Лечение косолапости следует начинать в первые три недели жизни (по рекомендации доктора) для того, чтобы воспользоваться эластичностью тканей, которые формируют связки и сухожилия в ногу. Целью лечения является устранение или значительное уменьшение выраженности всех элементов деформации для получения функциональной, мобильной, безболезненной, сильной, опорной стопы, имеющей нормальную форму и дающее возможность ношения нормальной обуви. Опорная стопа обозначает, что ребенок стоит на поверхности всей подошвой, а не пальцах или на наружной стороне стопы. Гибкая стопа обозначает, что стопа безболезненно и свободно движется в суставах.
Существует ряд хирургических и консервативных методов лечения косолапости у детей.
Золотым стандартом лечения косолапости в мире на данный момент является метод Понсети.
Лечение косолапости у детей по данному методу является малотравматичным и в минимальные сроки позволяет исправить все элементы деформации до нормы.
Примерно от одного до трех новорожденных из тысячи рождаются с косолапостью, то есть врожденной аномалией строения суставов стоп и голеностопа. Чаще всего этим недугом страдают мальчики. О причинах возникновения и методах лечения косолапости, принятых во всем мире, рассказал Владимир Нечаев, врач травматолог-ортопед, председатель Лиги содействия развитию подиатрии.
При косолапости стопы ребенка имеют весьма характерный вид: хорошо заметны приведение переднего отдела стопы (аддукция), выворот кверху внутренней части ступни (супинация), изогнутость стопы в направлении подошвы (эквинус), вывернутая внутрь пятка (варус). По этим внешним признакам диагноз можно легко поставить сразу после рождения ребенка.
Впоследствии, при отсутствии лечения, становится заметно, что движения в стопе ограничены, мышцы голени ослаблены, а когда малыш начинает ходить, он как бы переваливается из строны в сторону, ведь передвижение ему дается с трудом. Ребенок быстро устает и может жаловаться на боль при ходьбе. Чаще всего встречается двусторонняя косолапость, хотя бывают случаи, когда поражена только одна стопа. Примерно в одном случае из 10 к косолапости добавляются другие пороки развития: дисплазия тазобедренного сустава, незаращение верхнего нёба, spina bifida и т.п. Чем раньше состояние будет обнаружено и начато грамотное лечение, тем больше шансов на выздоровление ребенка и возможность свободно двигаться.
Почему ребенок рождается косолапым?
Медикам до сих пор не удалось установить точных причин косолапости, но есть разные факторы, которые могут сыграть роль в развитии этой патологии. Считается, что заболевание развивается внутриутробно в первом триместре беременности, ведь именно в это время активно формируется костная система плода. Если на данном этапе организм будущей мамы подвергается негативным внешним воздействиям, нормальное созревание всех систем ребенка может быть в той или иной степени нарушено. Наследственность тоже может сыграть роль в развитии патологии.
Факторы риска для развития косолапости:
- Инфекционные заболевания, перенесенные беременной женщиной, серьезная интоксикация (например, наркотическая).
- Опухолевые образования в матке, давящие на ноги плода.
- Сращение амниона (околоплодных вод) со стопой плода либо нажим амниона или пуповины на стопу.
- Маловодие.
- Нейромышечные патологии, возникающие из-за нарушений снабжения органов и тканей нервными волокнами, и др.
Косолапость бывает легкой, средней и тяжелой форм. При легкой форме заболевания движения в голеностопном суставе не ограничены. В этом случае положение стопы исправить проще всего. При средней степени движения в суставе затруднены, а при попытках выправить это ощущается сопротивление. В тяжелых случаях наблюдается деформация костей и голеностопа, движения невозможны. Если ситуацию не взять под контроль и не заняться лечением, то деформации костной системы становятся все сильнее, образуются подвывихи суставов стопы, а мышцы голени, лишенные возможности участвовать в процессе ходьбы, постепенно атрофируются. Вслед за этим начинаются осложнения на вышестоящие суставы. Поэтому лечение ни в коем случае откладывать нельзя.
Как диагностировать косолапость
Врожденная косолапость хорошо определяется сразу после появления ребенка на свет. Если родители обращаются с жалобами на косолапие у ребенка, который уже ходит, а до этого при обследованиях никаких патологий у него не обнаруживали, это, скорее всего, не врожденная косолапость, а другие нарушения. Окончательно подтвердить диагноз можно с помощью дифференциальной диагностики, которая сможет отличить врожденную косолапость от приведения стопы, приобретенной косолапости, врожденной вертикальной позиции таранной кости и иных состояний. Начиная с 3 месяцев ребенку можно провести рентген стоп в разных проекциях, КТ (в режиме 3D), а малышам сразу после рождения – УЗИ для оценки состояния хрящевой ткани. Такой комплексный подход позволяет точно поставить диагноз. При наличии косолапости у малышей до года на рентгенограмме видно параллельное положение осей таранной и пяточной костей.
Когда и как лечить
Раннее начало лечебных процедур – уже на 4–7 день после родов – залог того, что детские стопы можно будет довести до вполне нормального или даже идеального состояния – как внешне, так и функционально. К концу первого года жизни все изменения уже должны быть устранены. Не упускайте время: если врачи в роддоме ничего не заподозрили (а так иногда бывает), но вас смущает внешний вид ножек вашего малыша, обратитесь к опытному подиатру или ортопеду как можно быстрее после рождения ребенка. Даже если нарушения совсем легкие, они могут не пройти самостоятельно, и очень важно не упустить время. Получайте второе мнение, будьте настойчивее, ведь речь идет о здоровье ребенка, о том, сможет ли он жить полноценной жизнью – без физических ограничений.
Коррекция косолапости должна быть комплексной и планомерной, а наблюдаться у подиатра или ортопеда придется до окончания формирования всех структур стопы, то есть до 12–14 лет. Тактика лечения подбирается всегда индивидуально: исходя из состояния ребенка и степени косолапости.
- В легких случаях можно обойтись мягкими повязками, лечебной гимнастикой и массажем. Действенным является сочетание специальной корректирующей гимнастики и мягкого бинтования по Финку –Этлингену.
- В более сложных случаях золотой стандарт лечения косолапия на сегодняшний день – поэтапные гипсовые повязки по методу Игнасио Понсети. Эффективность данного способа достигает почти 90%.
Как это работает? Примерно каждую неделю ребенку на больную ногу или обе ноги накладываются специальные гипсовые повязки, которые постепенно способствуют приведению и удержанию стоп в нормальном состоянии. Если состояние ножек ребенка не осложненное, то в среднем может потребоваться 7–8 таких повязок. Некоторым детям перед последним гипсованием делается небольшая амбулаторная операция – рассечение ахиллова сухожилия. После этого еще на 2–3 недели накладывается повязка.
- После снятия последней повязки начинается второй этап коррекции косолапия: ношение съемных ортезов.
Если косолапость не диагностировали вовремя и родители обращаются к врачу уже после того, как ребенок начинает ходить, либо если косолапость существует как проявление патологии нервной системы или других врожденных синдромов, лечение становится более длительным и сложным. Если применяется гипсование по Понсети, требуется больше таких повязок и других, дополнительных процедур. При тяжелой патологии у детей постарше гораздо чаще применяются хирургические методики, чем у тех детей, чье лечение было начато в период новорожденности.
Когда нужна операция?
- При неэффективности гипсования: если после 8 месяцев состояние малыша не улучшилось.
- При позднем обращении (после того, как ребенок начал ходить).
- На мягких тканях: удлинение сухожилий мышц (ахиллова сухожилия, заднего отдела капсулы голеностопа, таранного и подтаранного суставов и др.), рассечение капсулы сустава для увеличения его подвижности, разделение связок. Такие операции, как правило, проводятся до 5 лет.
- На костях ступни: рассечение кости, остеосинтез с помощью компрессионно-дистракционного аппарата, остеотомия по Эвансу и т.д. Выполняются после 5 лет.
- Перемещение мест крепления мышц для нормализации их работы.
Одной из самых распространенных операций в России является операция по методу Зацепина, проводящаяся после года и примерно до шестилетнего возраста. Во время операции удлиняют сухожилия и рассекают связки среднего и заднего отделов стопы. Высокий свод стопы корректируется подкожным рассечением подошвенного апоневроза. Эффект от такой операции – до 80%.
В 10–30 % случаях приблизительно в трехлетнем возрасте детям с динамической супинацией стопы выполняется пересадка сухожилия tibialis anterior на латеральную клиновидную кость. Благодаря этому возможна длительная коррекция переднего отдела стопы, удержание его положения в норме. После вмешательства для закрепления результата на несколько недель накладывается длинная гипсовая повязка.
Ортезирование
Еще одним методом терапии косолапости является ортезирование, то есть ношение съемных приспособлений, которые помогают зафиксировать стопу в нужном состоянии и нормализовать движения. Есть разные варианты ортезов, которые применяются исходя из конкретных показаний и задач:
Ортопедические аппараты с подвижными элементами (например, шарнирами).
- Туторы – аппараты без подвижных частей. Бывают варианты: специально для хождения либо для фиксации в покое.
- Брейсы – ортезы из эластичного материала. Брейсы нужно носить примерно до 4–5 лет, сначала – круглосуточно, затем, постепенно, лечащий врач может сокращать время ношения.
- Обувь со специальными свойствами (например, закрепляющие положение переднего отдела стопы с помощью прямой колодки).
- Ортопедические стельки по индивидуальным лекалам – помогают удерживать ступню в правильном положении и амортизируют при ходьбе.
Вспомогательно используются такие методы, как массаж, физиотерапия для улучшения кровообращения, кинезитерапия для усиления активности мышц либо их растяжения и расслабления, медикаментозная поддержка.
Оценка эффективности лечения: клиническое исследование
Несколько лет назад международная команда ученых, которую возглавляла Анджела Маргарет Эванс (Австралия), провела исследование по внедрению нового метода оценки косолапости Bangla: исследование воспроизводимости. Работа проводилась в Бангладеш в рамках долговременной программы по борьбе с косолапостью Walk for life. Со времени основания этой программы (10 лет назад) лечение получили более 10 000 детей. Методика Bangla отвечает на вопросы долговременного функционирования стопы и включает 3 параметра:
- Удовлетворенность родителей состоянием детей (5 субъективных вопросов).
- Походка ребенка, его умение ходить и бегать, ходить на корточках, пользоваться лестницами (непосредственное наблюдение за движениями ребенка).
- Клинические обследования стоп (положение пятки, диапазон пассивных движений в голеностопном суставе).
В исследовании принимали участие 37 детей от 1,3 до 5 лет, проходивших лечение по Понсети в предыдущие 2 года. Метод Bangla показал высокую внутриэкспертную и межэкспертную надежность (0,82 и 0,92 соответственно). Полученные результаты надежности интерпретировали так: значения более 0,75 – высокая надежность, от 0,50 до 0,75 – умеренная, а ниже 0,50 – низкая надежность.
Благодаря всесторонней оценке удалось выяснить, в каких случаях коррекция, достигнутая в период лечения, сохранялась, а когда произошел рецидив деформации. Дело в том, что большинство случаев терапии косолапости содержат лишь оценку краткосрочных результатов, а вопросы долговременного функционирования стопы остаются за кадром. К сожалению, никогда нельзя исключать вероятность рецидива болезни после лечения, и метод Bangla как раз включает оценку признаков, по которым можно судить о том, что деформация вернулась. Это быстрый, надежный и релевантный метод, который можно применять в любой клинике для обследования детей, которые уже начали ходить и получали лечение от косолапости.
Своевременное и правильное лечение косолапости, с учетом всех индивидуальных особенностей ребенка, в большинстве случаев дарит детям хорошее качество жизни, возможность свободно ходить, бегать, радоваться движениям своего тела.
Косолапость видно сразу.
Косолапость относится к тем порокам развития, которые видны сразу после рождения ребенка,деформация стопы настолько бросается в глаза, что родители сами видят, что с ножкой что-то не так. Особенно, это заметно, если у ребенка односторонняя косолапость.
Отчего возникает косолапость?
Причины развития косолапости остаются до настоящего времени недостаточно изученными. Чаще всего обсуждаются три гипотезы. Наиболее старой теорией возникновения этой патологии является механическая. Ее сторонники считают причиной деформации стопы механическое воздействие на плод в период внутриутробного развития. Другие связывают ее с нарушением закладки и задержкой формирования стопы и голени во внутриутробном периоде. Третьи, которых большинство — с пороком развития нервной системы. Однако многочисленные исследования последних лет показали, что в основе врожденной косолапости лежит диспластический процесс всего организма с преимущественным поражением стопы и голени, где в зависимости от тяжести деформации превалирует в разной степени недоразвитие костной, мышечной и нейро-сосудистой систем.
Формированию косолапости у плода может способствовать и неблагоприятная экологическая обстановка: электромагнитные поля, радиоактивное излучение, токсико-химические воздействия и т.п.
Будущие мамы должны помнить, что вирусные инфекции в разные сроки беременности могут оставить после себя очень тяжелые последствия. В первый триместр беременности, когда происходит закладка скелета, женщине с разрешения акушера-гинеколога нужно принимать кальциево-фосфорные препараты Нехватка витаминов в питании беременной также может отрицательным образом сказаться на нормальном развитии плода.Кроме того, одной из причин формирования врожденной косолапости может являться и наследственность. Однако строго сказать, что это заболевание передается по наследству, нельзя.
Как лечить косолапость? Неизбежна ли операция?
Цель моей статьи- рассказать вам, дорогие родители, как же надо лечить косолапость, чтобы вырастить ребенка без ограничений его физических возможностей, что вполне достижимо.
Основным методом лечения врожденной косолапости в нашей стране остается консервативный (т.е. без операции). Большинством ортопедов признано, что именно с него следует начинать. Заключается он в этапном гипсовании. Вначале врач работает со стопой, разминая ее, пытаясь вывести ее в более правильное положение, без применения силы. Если удается чуть-чуть "улучшить" положение стопы, то это положение закрепляется гипсовым сапожком, который накладывается от стопы и выше колена. Через некоторое время сапожок снимается и снова проводится работа со стопой: специалист добивается более правильного ее положения по сравнению с предыдущим разом и снова накладывает гипсовую повязку. И так в несколько этапов. В большинстве случаев, удается к концу первого года жизни ребенка привести стопу в норму. Наилучшего результата можно добиться, если у ребенка будет один опытный врач детский ортопед, и если все манипуляции будут проводиться в привычной для малыша обстановке, способствующей спокойному состоянию ребенка и расслаблению мышц ( домашняя обстановка). Как правило, исправление косолапости консервативным путем дает наилучшие результаты.И так ножки вашего малыша приняли привычный для всех вид, сняты последние гипсовые повязки, малыш сам ходит. Но успокаиваться еще рано! Что бы сохранить достигнутые результаты, нужно долго трудиться, но об этом расскажу несколько позже.
А теперь поговорим об оперативном способе лечения врожденной косолапости. К нему прибегают при неэффективности консервативных мероприятий и в случае сложных деформаций стопы. Показания и сроки операции может определить только опытный (оперирующий) детский ортопед, очень хорошо, если он же является лечащим врачом вашего ребенка.
В разных клиниках неоднозначно относятся к срокам применения оперативного вмешательства. Некоторые врачи твердо стоят на сугубо консервативных позициях и готовы гипсовать детей чуть ли не до 14—15 лет. В итоге все детство ребенок проводит в гипсе.
В нашем отделении оперируют, начиная с 1 года, если консервативное лечение оказывается неэффективным. В случае когда у малыша тяжелая форма деформации стопы, мы можем применить хирургическое вмешательство и в 6 месяцев, потому что тяжелые формы косолапости не поддаются "ручному" устранению.
За рубежом часто применяется раннее оперативное лечение. Детей оперируют в возрасте 3—6 месяцев для того, чтобы к тому времени, когда ребенок встанет на ноги, начнет ходить, он уже имел нормальную стопу.
Квалифицированно выполненная операция практически всегда дает ощутимый положительный результат. Однако рассматривать операцию как полное излечение тоже нельзя. Это всего лишь этап лечения, без которого, бывает, нельзя обойтись.
А теперь расскажем о том, как сохранить достигнутые результаты. Заботиться о сохранности этих достигнутых результатов вам придется весь период роста ребенка, но особенно ответственен период до 7-8 лет. Крайне важно, чтобы эту заботу разделял с вами ваш ортопед. После окончания интенсивного лечения важно четко выполнять все рекомендации лечащего врача, иначе стопа может снова деформироваться. После снятия гипса проводятся курсы реабилитации с обязательным применением шин-ортезов и ортопедической обуви, ношение которой долговременное (как минимум до 7-8 летнего возраста). Вот здесь хочется особо предупредить пап и мам: необходимо вовремя, по мере роста ноги ребенка, менять ортопедическую обувь и ни в коем случае не переходить на “обычную” без разрешения детского ортопеда. Почему? Да потому, что в этот период стопа обычно выглядит как нормальная, здоровая. Но это только на первый взгляд. Уловить ,,ненормальность” cтопы может только специалист. И именно в этом кроется опасность- родители, видя ,,нормальную”, c их точки зрения, стопу, прекращают ношение ортопедической обуви и дальнейшие курсы реабилитации, прерывают наблюдение ортопеда. Они считают, что ортопед просто перестраховывается, но спустя некоторое время замечают, что стопа стала снова такой, какой была раньше. Наступил рецидив – возврат заболевания со всеми вытекающими последствиями: вновь ,,перегипсовки”, шины-ортезы, ортопедическая обувь. Хотя лечение рецидива косолапости требует, как правило, оперативного вмешательства (бывает многоэтапного), исходы такого лечения не всегда удовлетворительные.
Поэтому родители должны помнить, что поддерживающая терапия должна проводиться постоянной в течение всего периода роста ребенка.
На период интенсивного лечения ребенку показано оформление инвалидности – этим государство предоставляет родителям определенные льготы и материальную поддержку. При хорошем или удовлетворительном исходе заболевания у ребенка может сохраняться ограничение движений в суставах стопы, незначительное ее укорочение и гипотрофия голени, однако к школьному периоду дети могут вести обычный образ жизни и даже посещать уроки физкультуры и (некоторые) заниматься спортом.
Ну вот и все, дорогие родители. Терпения, вам, настойчивости и удачи.
Тел. 8 809 505 7015 - платные консультации, 30 руб. в минуту - стационарные (кроме Сибири) и мобильные по всей России.
Читайте также:





