Деформация стопы стаптывается обувь
Анатомически человеческая стопа состоит из 3 отделов – дистального/переднего (включает пальцы и плюсневые кости), среднего и заднего (ладьевидная, таранная и пяточные кости). Особенность строения этой части тела такова, что изменения в любом из ее отделов запускают цепную реакцию в остальных блоках. В результате возможны патологические изменения стоп – деформации.
Деформацией стопы считают любое отклонение ее строения (формы костей, сводов) от нормы. Визуально дефект выглядит как отклонение частей стопы относительно друг друга по оси Х (горизонтальная плоскость) и Y (вертикальная ось – виды деформаций стоп по отношению к голени и тазу).
Причины возникновения
Деформированная стопа может стать приведенной или отведенной (отклонение кнутри и кнаружи в горизонтальной плоскости соответственно) из-за наследственности, жизненных обстоятельств, перенесенных болезней. По природе происхождения дефект делят на врожденный и приобретенный. Соотношение причин его возникновения, согласно последним диагностическим данным ортопедии, примерно 20 к 80. То есть случаи приобретенной патологии встречаются чаще.
Причиной врожденных аномалий могут стать:
- перенесенные травмы во время беременности;
- генетический фактор;
- неправильное положение плода;
- болезни при вынашивании ребенка.
Распространенные причины приобретенного дефекта у детей:
- ранняя постановка на ножки (нагрузка распределяется неравномерно из-за недостаточно окрепшего мышечного корсета, чрезмерного веса);
- витаминное голодание (недостаток витамина Д, который может стать базой для развития рахита);
- отставание в развитии костно-мышечной структуры (плоскостопие или косолапие у малышей);
- травмы;
- избыток веса;
- болезни костей и суставов.
Деформацию стоп нельзя назвать детской болезнью. Она может развиться и у взрослого под влиянием условий жизни и работы, как последствие перенесенной травмы, неврологических заболеваний, после длительной иммобилизации (нахождение ноги в гипсе).
У взрослого стопы могут деформироваться под влиянием:
- работы, если она сидячая или требует длительного стояния, хождения;
- неправильного выбора обуви (тесные туфли, большой каблук способствуют искусственному увеличению просвета свода – подъему тыльной стороны стоп);
- на фоне несвоевременного или халатного лечения травм и переломов костей ступней может развиться эквиноварусная деформация стоп (так называемая конская стопа, когда создается впечатление, что человек ходит на носочках из-за выраженного подошвенного сгибания);
- ожирение нередко приводит к тому, что человек начинает чаще опираться на внутренний край стопы – развивается плоскостопие, часто в сочетании с вальгусом;
- неврологические заболевания, болезни костей, повреждения и растяжения мышц приводят к ослаблению поддержки стопы – деформируется продольный или поперечный свод.
Вредные привычки, чрезмерная или недостаточная нагрузка на ноги, отказ от физической активности (вынужденный при переломах или в связи с сидячей работой), дефицит витаминов и недостаточное питание – все это снижает крепость мышц, которые поддерживают стоповые своды, и сухожилий, закрепляющих кости. Такие условия могут привести к деформациям развития стопы у детей и дефектам у взрослых.
Ортопедическая практика показывает, что чаще деформация связана со связками и мышцами стопы, реже – с неправильной формой костей (врожденной или приобретенной после травмы, перелома, отложенного лечения детских болезней).
Классификация деформаций стопы
Дефект классифицируют по разным признакам. Наиболее распространена классификация по положению ступней. Это может быть вальгусная и варусная деформация.
- Вальгус – отклонение стопы по вертикальной оси относительно голени и тазобедренного сустава кнутри. Ее называют Х-образной.
- О-образная варусная деформация – обратная ситуация, когда человек опирается на наружную часть ступней. Хорошо просматривается в детском возрасте (если ножки поставить ровно, между коленками останется расстояние). Является приобретенным дефектом. Может перерасти в косолапость у взрослых.
Вальгусные деформации в свою очередь делятся по причинам развития (посттравматические, компенсаторные, рахитические, паралитические и т. д.). Выделяют наиболее часто встречающуюся просковальгусную форму – это деформация стопы при выраженном плоскостопии.
Варусный дефект может быть врожденным и приобретенным. У детей нередко формируется на фоне отложенного лечения косолапия. Взрослым более свойственна эквиноварусная деформация стоп.
В зависимости от искривлений стоп и степени деформации относительно статистических норм выделяют следующие виды дефектов.
- Пяточная стопа (стойкое сгибание кверху – тыльное, приближение тыльной части к голени). Может проявляться в слабой степени, когда пассивное разбигание ступней на 90 градусов возможно. В тяжелых случаях тыл стопы прилагает к голени.
- Конская стопа – обратная ситуация, стойкое сгибание книзу – подошвенное. Причинами развития конской стопы у детей часто является косолапость, у взрослых – травмы и повреждения костей. Основной упор приходится на переднюю часть стопы, в сложных случаях принудительное полное разгибание невозможно. Человек не может касаться поверхности пола всей ступней при ходьбе.
- Косолапость. Ее часто путают с варусным искривлением, поскольку визуальные признаки дефектов очень схожи, и все же отличия между ними есть. Косолапие – это приведение переднего отдела стопы по горизонтали. Провоцирует изменение походки, доставляет значительный дискомфорт. В отличие от варусной деформации может быть врожденным. У взрослых развивается на фоне неврологических заболеваний, травм конечностей, плоскостопия.
Когда патологическое изменение формы или неправильная установка стоп связаны с высотой сводов, говорят о деформации подошвенной арки. По этому признаку дефект делится на деформацию продольного и поперечного свода.
- Полая стопа – сильный выгиб тыльной стороны, заметно завышенный продольный свод. Дефект еще называют супинированным (пятка повернута внутрь), а стопу – жесткой. При значительном прогрессе патологии точки опоры стопы на поверхность сильно ограничены (соприкосновение только выступающим пяточным бугром и головками плюсневых костей – первой и пятой). Средняя часть совсем не контактирует с поверхностью.
- Деформация продольного и поперечного сводов стопы при их уплощении называется плоскостопием. Чаще патология связана с ослаблением мышц, поддерживающих арки, связок и сухожилий, но указать точно, почему деформация развилась у взрослого, достаточно сложно.
Патологическая деформация пальцев стопы тоже делится на виды:
- вальгус большого пальца;
- деформация мизинца варусного типа;
- молоткообразные (когтеобразные) пальцы.
Вальгус большого пальца нередко сопровождается (провоцирует или сам спровоцирован) поперечным плоскостопием. Ширина переднего отдела стопы увеличена из-за расхождения плюсневых костей.
Варус мизинца (другое название – деформация Тейлора) называют стопой портного. При деформации искривляются фаланги пятой плюсневой кости, происходит смещение межфаланговых суставов, мизинец может отекать, болеть, ноги при ходьбе быстро устают. Отдельно такой дефект встречается достаточно редко. Чаще это смешанная форма поперечного плоскостопия, варусного мизинца и вальгусного первого пальца.
То же касается дефекта молоткообразных пальцев. Он возникает на фоне смещения фаланг – они становятся друг к другу под разными углами, в области сочленений фаланг образуются косточки, возникает эффект постоянно присогнутых пальцев ноги. Причины патологии – избыток веса, заболевания суставов, воспаления мягких тканей, повышенные нагрузки на ноги. У детей молоткообразная деформация пальцев стопы часто связана с перенесенными паралитическими заболеваниями – полиомиелитом, ДЦП.
При механических причинах развития у взрослых и детей дефект возникает на фоне чрезмерной активности разгибателей и повреждения сгибателей (травмы, порезы). С точки зрения ортопедии, постоянным фоновым заболеванием при такой деформации идет регулярный подвывих фаланговых суставов – одна из причин ДОА.
Характерные симптомы и методы лечения
Когда внешние признаки деформации отчетливо заметны, заподозрить патологию несложно. Особенно это касается детей первых лет жизни – они постоянно проходят осмотры узких специалистов, а родители бдительно следят за постановкой маленьких ножек. Сложнее обстоит ситуация диагностики искривлений стопы у взрослых и детей старшей возрастной группы. Здесь увидеть дефект можно не сразу, тогда как исправлять его необходимо как можно раньше.
Когда стоит заподозрить деформацию и прибегнуть к действенным методам лечения стоп?
- Самым характерным признаком отклонения от нормы установки ступней является неравномерное стаптывание обуви. Внимательно осмотрите домашние тапочки или туфли, в которых ходите каждый день вы/ваш ребенок. Если сын или дочка заметно стоптал (а) стельку в обуви с внутренней стороны, это указывает на Х-образную установку стоп.
- Именно со ступней надо начинать искать причину вечерних болей в коленях, спине, области таза.
- Постоянная боль в ноге может указывать на одностороннюю деформацию ступни.
- Отекание голени или переднего отдела стопы может свидетельствовать о начинающемся плоскостопии.
- Нарушение походки у взрослого – один из частых признаков деформации.
Проверить стопы следует при появлении первых признаков дискомфорта при ходьбе, быстрой утомляемости от пеших прогулок, болях по всей длине конечности. Если привычная обувь стала вызывать неприятные ощущения, – обязательно проверьте постановку и форму стопы.
Лечением деформированных стоп занимается ортопед (у детей – ортопед и педиатр). Оно может быть как консервативным, так и хирургическим. Последнее применяется крайне редко, в основном для взрослых и детей средней/старшей возрастной группы, как крайняя мера.
Консервативные методы терапии:
- гимнастика (упражнения должен подбирать врач по результатам диагностики и с учетом индивидуальных особенностей здоровья, состояния, физики пациента);
- лечебный массаж поясницы, голеней, ступней;
- физиотерапия (лечение грязевыми ваннами, парафиновые ванночки, электростимуляция);
- очень большую роль играют грамотно подобранные индивидуальные ортопедические изделия (стельки, обувь, вкладыши, фиксаторы пальцев);
- у маленьких деток (до первых шагов) наиболее эффективным способом лечения являются редриссирующие повязки (фиксация ступней в правильном положении).
Предупредить дефект всегда проще, чем его вылечить. Чем раньше вы освоите методы профилактики, тем выше шансы избежать деформации. Профилактика для детей: своевременная постановка на ноги (не раньше 7–8 месяца жизни), регулярное посещение ортопеда, использование качественной обуви, домашний массаж, ходьба босиком, водные процедуры.
Профилактика деформации стоп у взрослых – это:
Стопы полезно периодически массировать. Для укрепления мышц старайтесь как можно чаще ходить босиком по разным поверхностям (трава, галька на пляже). Если работа сидячая или связана с длительным стоянием, – обязательно регулярно занимайтесь спортом, используйте массажные коврики для ног.
Осложнения
Чем может грозить недостаточное внимание установке, форме, здоровью стоп?
- Серьезными заболеваниями костей и суставов. При деформации стопы неизбежно смещение суставных механизмов, и не только в ней самой. Вальгус и варус стопы из-за постоянного неправильного распределения нагрузки тела может спровоцировать смещение голеностопа, коленного и тазобедренного сустава. Итог – артрозы и артриты.
- Устойчивым нарушением осанки. Позвоночник вынужден компенсировать неправильную установку ступней.
- Изменением походки.
- Регулярными болями в ногах, спине, пояснице, отеками ступней по вечерам.
- Запущенные формы искривлений могут привести хромоте и даже инвалидности (невозможности нормальной установки стопы под градусом к голени 90 градусов).
- Косметологические дефекты: натоптыши, мозоли вплоть до открытых ран. При раздвижении плюсневых костей обувь становится тесной, может деформироваться ноготь. Недостаток внимания данным проблемам приведет к грибковым заражениям, вторичным инфекциям (воспаления в зоне раны, сорванной мозоли вплоть до абсцесса).
Практически любая деформация в разной степени провоцирует изменения свода стопы – он уплощается или, наоборот, выгибается, вызывая дискомфорт при ходьбе, снижая физический ресурс человека.
Вальгусная деформация может сопровождаться снижением высоты сводов стопы, - эта форма деформации носит название плоско-вальгусная деформация стоп у детей.

Правильное положение ног и деформация коленных суставов

Вальгусная деформация стоп может быть врожденной и приобретенной.
Приобретенная вальгусная деформация стопы связана с отклонениями в развитии опорно-двигательного аппарата, слабостью мышц (гипотонией), рахитом и т.п. Избыточный вес ребенка оказывает дополнительную нагрузку на опорно-двигательный аппарат и стопы, и может являться провоцирующим фактором развития вальгусной деформации стоп.
Факторы, характеризующие вальгусную деформацию стоп:
- неуклюжая походка, шаркающие шаги
- быстрая усталость при активных играх, боли в ногах
- к вечеру может опухать стопа ребенка, возможны судороги в икроножных мышцах
- если осмотреть обувь ребенка, то заметно что обувь стаптывается по внутренней стороне подошвы
Вальгусная деформация стоп может достигать у детей тяжелых форм, вызывая функциональные нарушения ног, вплоть до инвалидизаци! Но в случае небольшой степени деформации и своевременного лечения возможно полное восстановление функции стопы.
Диагностика проводится врачом травматологом-ортопедом на основе:
- визуального осмотра
- проекции стоп на плантоскопе
- подометрии – распределения давления по подошвенной части стопы
- фотоплантографии – компьютерный анализ состояния стоп по 26 показателям (фотометрический метод – делаются снимки стоп на зеркальном плантоскопе с 4-х позиций и обрабатываюся специальной компьютерной программой) и др.
Советы ортопеда:
Основной целью лечения является восстановление нормальной формы стоп и их функции, а также укрепление мышечного и связочного аппарата.
Консервативные методы лечения включают:
- применение ортопедической обуви с жестким берцем, фиксирующим таранно-пяточный и голеностопный суставы, что при постоянном ношении этой обуви формирует правильное развитие суставных поверхностей и препятствует дальнейшему развитию деформации. При ходьбе в обуви с жестким берцем изменяется механика переката стопы, общего центра тяжести ребенка, что и позволяет предотвратить развитие деформации.
- массаж
- комплекс специальных упражнений ЛФК
- наложение ортопедических шин
Дети с вальгусной деформацией стопы нуждаются в специальной ортопедической обуви с жесткой боковой фиксацией стопы и пятки, супинатором.
Лечение:
Обувь с двухсторонним высоким берцем, изготовленным с освобождением ахиллова сухожилия рекомендуется детям с наличием сформировавшейся вальгусной деформацией стопы умеренной или выраженной степени.
Ношение ортопедической обуви ORTHOBOOM с высокими жесткими берцами формирует правильное развитие суставных поверхностей и препятствует дальнейшему развитию деформации стопы.
При наличии у ребенка таких заболеваний как ДЦП – ношение такой обуви обязательно, это связано с общей слабостью и неустойчивостью суставов при ДЦП.
Обувь является лечебной и применять ее следует после консультации специалиста. Носить такую обувь следует постепенно, начиная с 30-40 минут в день и постпенно, в течении недели, увеличив время носки до полного дня (по рекомендации врача).
- Надежно фиксирует пяточно-таранный и голеностопный суставы
- Запатентованная ортопедическая колодка с анатомическим профилем
- Правильное положение пяточной кости относительно оси голени



В России очень мало обуви, удовлетворяющей медицинским требованиям. Обувь Ортобум производится в соответствии с Гостами РФ, мировыми стандартами качества. Обувь Orthoboom прошла медицинские исследования, имеет заключение НижГМА и все сопутствующие документы.
Согласно медицинским исследованиям около 60-80% населения имеют отклонения в развитии опорно-двигательного аппарата. Наиболее распространенными ортопедическими заболеваниями являются деформации стопы. Сюда относятся патологические состояния, сопровождающиеся изменением внешнего вида и потерей амортизирующих функций ступней различной степени тяжести. Рассмотрим основные типы нарушений, способы их лечения и профилактики.
Причины патологии
Деформации костей и суставов ног диагностируются у пациентов всех возрастов. Часто нарушения развиваются еще в детстве, на этапе становления основных функций опорно-двигательного аппарата. У малышей до 2-3 лет подошвы ступней остаются плоскими за счет физиологической слабости мышц. Процесс формирования продольного и поперечного сводов стопы продолжается в среднем до 5-6 лет, поэтому о наличии патологии можно говорить только с этого времени.
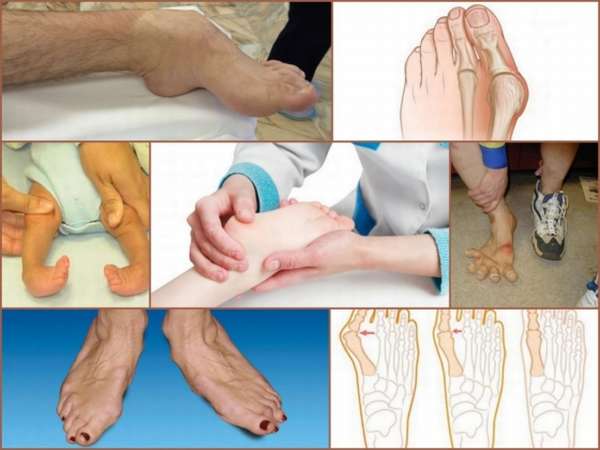
Основной причиной (около 80% случаев) развития деформаций у детей является дисплазия соединительной ткани – недостаточность, обусловленная патологическим изменением ее структуры. Это состояние развивается чаще всего вследствие генных мутаций и недостатка в организме некоторых минералов.
К другим причинам деформации стопы, независящим от возраста пациента, относится следующее:
- Генетическая предрасположенность,
- Недостаточная или чрезмерная физическая нагрузка на ноги,
- Ношение неудобной или неподходящей по размеру обуви,
- Эндокринные нарушения (сахарный диабет, гипотиреоз),
- Остеопороз, заболевания суставов и связок,
- Некоторые инфекции,
- Лишний вес,
- Травмы и последствия хирургического вмешательства.

Виды нарушений
Все патологические устойчивые изменения формы ступней подразделяются на две группы:
- Врожденные – развиваются во внутриутробном периоде, нередко передаются по наследству. Их основными причинами являются пороки развития плода, амниотические перетяжки, патологическое течение беременности. Встречаются примерно в 5-7% случаев, с трудом поддаются медицинской коррекции,
- Приобретенные – формируются в течение жизни под действием внешних (неправильный образ жизни, травмы) и внутренних (различные заболевания) неблагоприятных факторов. Обычно хорошо поддаются профилактике и лечению на ранних стадиях.
В зависимости от типа и локализации поражения выделяют несколько видов деформаций стопы. Рассмотрим симптомы некоторых из них.
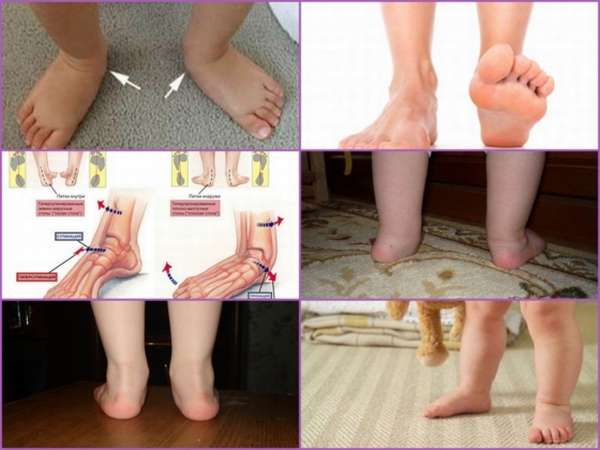
Часто встречающаяся врожденная деформация стопы характеризуется следующими проявлениями:
- Отклонение ступни внутрь относительно продольной оси голени,
- Уменьшение размера пятки,
- Ограничение подвижности голеностопного сустава.
У детей значительно изменяется походка, в тяжелых случаях подошва выворачивается вверх, и самостоятельное передвижение становится невозможным. Кроме врожденной или наследственной, существует и приобретенная патология (3-5% случаев), развивающаяся после травм, ожогов, неправильного срастания костей.
Деформация характеризуется устойчивым разворотом большого пальца ноги вовнутрь, что не только является серьезным косметическим дефектом, но и причиняет значительную боль при ходьбе. На ранних стадиях признаки патологии практически отсутствуют, пациенты отмечают покраснение и уплотнение кожи с боковой поверхности первого пальца, отечность и дискомфорт. По мере развития заболевания симптомы нарастают, изменения становятся более заметными.
Основной причиной нарушения является слабость соединительной ткани. В большинстве случаев провоцирует развитие деформации длительное ношение неудобной обуви, в том числе на высоком каблуке, поэтому вальгусная стопа чаще всего диагностируется у женщин.
Заболевание обычно формируется в первые годы жизни под действием внешних неблагоприятных факторов. Симптомы развиваются медленно, фото деформации стопы напоминает положение ног при косолапии. Ступня постепенно выворачивается наружу, что можно определить по быстрому стиранию внешней стороны подошвы обуви.
В тяжелых случаях нарушается строение передних отделов ступни, малыш начинает ходить на носочках. Движения ребенка становятся неловкими, он часто спотыкается, падает.
Такая деформация ступни является состоянием, противоположным плоскостопию, и характеризуется чрезмерным увеличением высоты арочного свода стопы. Нарушение часто развивается в результате различных травм, заболеваний мышечной и нервной системы.
Патология сопровождается быстрой утомляемостью, появлением мозолей, деформацией пальцев. В тяжелых случаях пациенты не могут подобрать подходящую обувь, испытывают постоянную боль в ногах.
Патология развивается вследствие нарушения ригидности мягких тканей и по своим симптомам напоминает частичный паралич мышц. Стопа выгибается, носок устремляется вниз, укорачивается икроножная мышца, в результате чего пациент не может встать на всю поверхность подошвы. Площадь опоры постепенно уменьшается, что значительно затрудняет ходьбу.
Основными причинами деформации являются инфекционные и воспалительные процессы в мягких тканях голени, травмы, длительное ограничение подвижности нижних конечностей. Иногда к развитию нарушения приводят аномалии строения ахиллова сухожилия или некоторые тяжелые неврологические заболевания.
При развитии заболевания пальцы ног (чаще всего второй и третий) выворачиваются, сгибаются и постепенно приобретают форму молотков. Такая деформация костей стопы чаще всего сопровождает продольное плоскостопие, в результате которого происходит удлинение ступни, и точки опоры при ходьбе и стоянии смещаются к ее передней части. К дополнительным провоцирующим факторам относится ношение тесной обуви, некоторые заболевания суставов и костной ткани, сахарный диабет.
Кроме внешних изменений, пациентов беспокоит боль в ногах, усиливающаяся при попытке встать на носочки. Из-за постоянного трения на фалангах деформированных пальцев формируются мозоли и даже язвы.
Лечение назначается на основании полученных результатов обследования, которое включает в себя также определение степени фиксации (устойчивости) нарушения. Так, фиксированная деформация стопы не поддается терапии и требует обязательного хирургического вмешательства.
Консервативное лечение деформации стопы у взрослых и детей направлено на снятие неприятных симптомов, поддержание мышечного тонуса и предотвращение развития осложнений. Терапия включает в себя следующее:
- Ношение специальной обуви, стелек, вкладышей и других ортопедических приспособлений,
- Массаж и физиотерапия,
- Лечебная гимнастика,
- Прием обезболивающих и противовоспалительных препаратов при необходимости.
При развитии болевого синдрома недопустим бесконтрольный прием медикаментов. Многие симптомы деформации стопы могут быть признаками других серьезных заболеваний, в том числе онкологических.
Консервативная терапия эффективна только при легких и умеренно выраженных деформациях стопы. Серьезные нарушения можно исправить только путем проведения операции, которая включает в себя иссечение и восстановление пораженных тканей, а также имплантацию суставов. Хирургическое лечение деформации стопы у детей раннего возраста проводится при тяжелых врожденных патологиях и ограничении подвижности.
Профилактика
Ортопеды рекомендуют проводить профилактику деформаций стопы, включающую в себя:
- Ношение удобной обуви по размеру,
- Щадящая физическая нагрузка,
- Контрастный душ и ванночки для ног,
- Хождение босиком, особенно по неровной поверхности,
- Своевременное устранение всех диагностированных патологий.
Деформации стоп требуют комплексного лечения, эффективность которого зависит от стадии заболевания. Чтобы исключить развитие тяжелых осложнений, необходимо регулярно проходить осмотр у ортопеда.


Куда стопы повернут
— Если обувь изнашивается на каблуке в области пятки и совсем незначительно с наружной стороны, значит, у человека здоровая стопа, — объясняет кандидат медицинских наук, врач-ортопед Евгений МИХНОВИЧ. — Как только пятка “съезжает” с предусмотренного природой места, словно выворачиваясь наружу, каблук стачивается на внутренней поверхности, что указывает на продольное плоскостопие. При запущенной форме болезни туфли стаптываются не только в области пятки, но и по всей внутренней поверхности подошвы, что характерно для выраженного продольного плоскостопия. Однако бывает еще и поперечное плоскостопие, при котором обувь растаптывается в ширину в переднем отделе стопы и деформируется в области большой косточки основания первого пальца. А если на поверхности туфель или ботинок проступают бугорки — значит, средние пальчики стопы деформировались в виде молоточков. Кстати, именно поперечное плоскостопие приводит к продавливанию стельки обуви до дыр под головками средних плюсневых костей.
Вдоль или поперек?
У Евгения Михновича редкая специальность — врач-подиатр. Потому ноги, а точнее стопы, — объект его пристального внимания. За год хирург избавляет от боли десятки пациентов. И хотя многие не считают плоскостопие серьезной болезнью, ученые придерживаются другого мнения. При этом заболевании боли возникают как в самой стопе, так и в мышцах голени. А иногда появляется отек в области голеностопного сустава, наружной лодыжки. Больные обращаются за помощью к различным специалистам, а причина боли — смещение пятки, уточняет ученый. У подростков начальное проявление продольного плоскостопия — боли в мышцах голени, а деформация стопы может сформироваться и позже. Болезнь, возникшая в юности, сопровождает человека всю его жизнь, причиняя массу неудобств. Иногда продольное плоскостопие развивается у маленьких детей, а некоторые даже рождаются с такой патологией.
На телеге или в “мерседесе”?
У нашей стопы много функций, одна из них — амортизационная. Когда мы идем, бежим или прыгаем, здоровая стопа благодаря способности продольного свода опускаться и приподниматься гасит все толчки, удары и колебания, и человек их не замечает. А при выраженном продольном плоскостопии стопы словно “считывают” все неровности на дороге, и возникает болевой синдром. В разговоре ученый прибегает к аналогии: — Больная и здоровая стопа это как телега и “мерседес” на ухабистой проселочной дороге. В автомобиле будет слегка покачивать, а на телеге ужасно трясти. Выраженное продольное плоскостопие приводит к преждевременному развитию артроза голеностопных, коленных и тазобедренных суставов. В подростковом возрасте из-за плоскостопия может возникнуть нарушение осанки и начать развиваться сколиоз, а иногда и беспокоить сильные головные боли. А ведь избавиться от этих неприятностей просто — нужно вложить в обувь лечебные ортопедические стельки, — дает совет специалист.
Болезнь по наследству
Почему же стопа становится плоской или начинает деформироваться? Продольное плоскостопие обычно возникает из-за статической перегрузки стоп, а также особенностей анатомического строения, когда даже обычная нагрузка становится для стопы чрезмерной. Причину развития поперечного плоскостопия следует искать во врожденной предрасположенности и недостаточности связочного аппарата. Иногда к нему приводят различные заболевания, из-за которых развивается деформация пальцев стопы — например, ревматоидный артрит и др. Причиной развития этой патологии также может быть ношение неудобной обуви с узким носком на высоком каблуке. Но многие женщины даже не догадываются о своем плоскостопии, потому что пальчики стопы еще ровные, да и в целом ничто не беспокоит. Появление же натоптышей на подошве даже при отсутствии искривления пальцев стопы уже говорит о наличии поперечного плоскостопия.
Как лечить будем?
— Если у ребенка продольное плоскостопие, ему полезно носить ортопедические стельки, заниматься лечебной физкультурой, способствующей исправлению деформации и укреплению мышц голени, — объясняет специалист. — Кроме того, врач обязательно назначит физиотерапевтическое лечение — массаж, бассейн, электростимуляцию определенных групп мышц, тепловые процедуры. И только в крайнем случае предложит сделать операцию. А вот поперечное плоскостопие лечат в основном хирургическим путем. У меня наблюдалась пациентка — девочка 12 лет, у которой деформированная стопа была как у 50—60-летней женщины, настолько у ребенка выпирала косточка и были искривлены пальчики на ногах, — вспоминает врач-ортопед. — Девочке не удавалось подобрать обувь, у нее при ходьбе болели ноги. После операции страдания ребенка закончились.
На педикюр или к врачу?
Евгений Михнович обращает внимание еще на одну деталь. Очень часто люди, у которых на подошве стопы постоянно появляются мозоли, посещают педикюрные кабинеты. Обычно такие натоптыши возникают под головками средних плюсневых костей стопы — чаще 2, 3-, 4-й. Посетители салонов стремятся избавиться от мозолей, но толку от этого мало, ведь причина неприятностей — в поперечном плоскостопии. А спасает в такой ситуации только операция: тогда и мозоли удалять не придется, потому что они исчезают сами по себе и больше не появляются, говорит специалист. Ученый считает, что от плоскостопия не застрахован никто. На вероятную возможность возникновения болезни влияет даже профессия человека. Продольное плоскостопие чаще встречается у людей, страдающих избыточным весом, у лиц, занятых тяжелым физическим трудом, например грузчиков, у профессиональных спортсменов. Поперечное — у балерин.
Плоскую стопу, или продольное плоскостопие, имеют 17—29 процентов населения, при этом болезнь чаще встречается у мужчин. Поперечное плоскостопие встречается преимущественно у женщин: по статистике 55 процентов женщин старше 20 лет страдают от этого недуга.
Опуститесь на землю!
Если женщина носит обувь на каблуке высотой 2 см, то 50 процентов нагрузки приходится на пятку и столько же — на передний отдел стопы. Когда каблук вырастает до 8—10 см, на пятку приходится лишь 15 процентов нагрузки, а 85 — на передний отдел стопы. В обуви с узким носком пальцы стопы стремятся “взобраться” друг на друга, настолько им неудобно! По мнению ортопедов, наиболее комфортна обувь с каблуком высотой от 2 до 4 см, 5 см — допустимый предел.
Читайте также:


