Деформация нижней челюсти и методы лечения
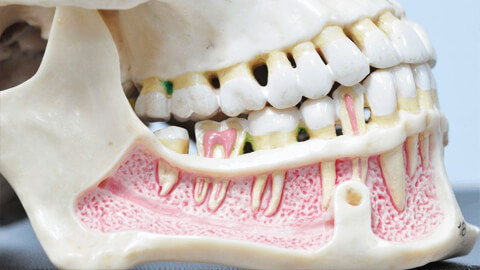
Дефекты нижней челюсти возникают вследствие утраты костной ткани вследствие оперативного вмешательства, хронических воспалений, приобретенных травм, огнестрельных ранений или врожденных анатомических аномалий.
Архитектура черепа самая сложная среди всех костных структур человека. Особое значение имеет единственная подвижная кость черепа — нижняя челюсть. При дефектах нижней челюсти возникают значительные анатомо-функциональные нарушения жевательного аппарата, глотки и гортани.
Причины образования дефектов нижней челюсти
Дефекты нижней челюсти чаще бывают приобретенными, чем врожденными. Нарушения целостности костной ткани нижней челюсти наблюдаются по следующим причинам:
- Большая потеря костной ткани может препятствовать регенерации альвеолярного отростка (костного края), сращивание краев не происходит из-за большого промежутка, образуя костные дефекты.
- В случае небольшой утраты костной ткани (до 10 мм), сращивание отломков нижней челюсти не происходит из-за атрофии мягких тканей или присутствия инородных тел, образуется ложный сустав.
Классификация дефектов нижней челюсти
На классификацию дефектов влияют клинические особенности нижней челюсти, сколько имеется фрагментов нижней челюсти, наличие или отсутствие на участках зубов, место расположения дефектов и т.д.
По величине дефекты различают:
- небольшие (до 2 см);
- средней величины (2-6 см);
- субтотальные (до 10-12 см);
- до половины длины челюсти;
- тотальные, могут быть с сохранением непрерывности костной ткани нижней челюсти (полостные, дырчатые, кистозные и краевые).
По состоянию прилегающих мягких тканей дефекты нижней челюсти можно разделить на два типа:
- дефекты без повреждения мягких тканей;
- дефекты с потерей мягких околочелюстных тканей (чаще всего возникают при удалении опухоли разной этиологии или в результате огнестрельного ранения).
Все эти дефекты могут располагаться в различных местах челюсти.
Симптомы дефектов нижней челюсти
Вследствие аномальной работы височно-нижнечелюстного сустава возможна дисфункция слухового аппарата и психоневрологические расстройства. Страдает коммуникативная функция и речеообразование, искажаются черты лица, наступает эстетическая ущербность и психическое изменение личности.
Диагностика дефектов нижней челюсти
Диагностика патологии в первую очередь заключается в исследовании прикуса — отмечается наличие, количество и устойчивость зубных единиц на фрагментах челюсти, также учитывается иммунное состояние организма.
Кроме визуального осмотра, изучения медицинской карточки пациента, необходимо провести ряд клинических обследований, способствующих определению правильной тактики лечения.
Диагностические методы заключаются в проведении:
- Рентгенологического исследования;
- МРТ, КТ челюсти;
- КТ челюсти 3D – производят в случае если необходимо создание индивидуальных фиксаторов для соединения обломанных концов челюсти.
Лечение дефектов нижней челюсти
В зависимости от сложности патологии, лечение осуществляется ортопедическим или хирургическим способами.
Ортопедические методы лечения предполагают сохранность или восстановление естественного положения фрагмента челюсти и восстановление зубных единиц протезами.
Хирургическое лечение устраняет дефекты челюсти за счет восстановления анатомической целости и функции кости.
Основными принципами восстановительных операций считается соответствие пересаженной ткани форме, объему и функции восстанавливаемого фрагмента кости. Операция должна восстанавливать структуры и функции артикуляции сустава, прикус, функции жевания, свободного дыхания и движения головы, а также реабилитировать речеобразование.
Существуют различные способы восполнения дефектов и коррекции деформации нижней челюсти:
- аутотрансплантация (пересадка фрагментов собственной ткани пациента);
- аллотрансплантация (пересадка донорского костного трансплантата);
- эндопротезировние имплантами;
- смешанные способы костной пластики
Выбор оперативного метода зависит, от индивидуальных особенностей, локализации костного дефекта и состояния височно-нижнечелюстного сустава.
Данная страница носит информационно-справочный характер и не является публичной офертой.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Размеры и форма челюстей могут в значительной мере варьировать в соответствии с индивидуальными размерами и формой всего лица. О деформации одной или обеих челюстей речь может идти лишь при резком отклонении от условных средних величин, наиболее соответствующих остальным отделам лица данного индивидуума.
Вторым критерием наличия деформации челюсти является нарушение жевательной функции и речи.
Чрезмерное развитие нижней челюсти принято называть прогенией или макрогенией, а недоразвитие ее - микрогенией или ретрогнатией.
Чрезмерное развитие верхней челюсти называется макрогнатией или прогнатией, а недоразвитие - микрогнатией или опистогнатией.

[1], [2], [3], [4]
Что вызывает аномалии и деформации челюстей?
Причины зубо-челюстно-лицевых деформаций очень разнообразны. Так, органо- и морфогенез челюстей у плода может нарушиться под влиянием наследственного воздействия на эмбрион, перенесенных родителями заболеваний (в том числе эндокринных и обменных нарушений в организме матери, инфекционных болезней), радиоактивного облучения, а также вследствие физиологических и анатомических нарушений половых органов матери и неправильного положения плода.
В раннем детском возрасте развитие челюстей может нарушиться под влиянием эндогенных факторов (наследственность, эндокринные нарушения, различные инфекционные заболевания, нарушения обмена веществ) и экзогенных воздействий (воспаление в зонах роста челюстей, травма, в том числе родовая, лучевое поражение, механическое давление, вредные привычки - сосание пальца, пустышек, нижней губы или подкладывание кулачка под щеку во время сна, выдвигание нижней челюсти вперед в период прорезывания зубов мудрости, во время игры на детской скрипке и т. д., дисфункция жевательного аппарата, нарушение акта глотания, носового дыхания и др.).
В детском и юношеском возрасте, а также у взрослых деформации челюстей могут возникать под влиянием случайной травмы, грубых Рубцовых стяжений, оперативного вмешательства и патологических процессов (остеомиелиты, анкилозы, нома и т. д.). Последние могут привести к избыточной регенерации кости или, наоборот, к резорбции и ее атрофии.
Дистрофический процесс может привести к половинной, либо двусторонней, либо ограниченной атрофии мягких тканей и скелета лица (например так называемая гемиатрофия).
При наличии условий, способствующих гипертрофии костей лица, наблюдается акромегалическое их разрастание, особенно - нижней челюсти.
Довольно частыми причинами приобретенного одностороннего недоразвития нижней челюсти являются остеомиелит, гнойное воспаление височно-нижнечелюстного сустава и механическое повреждение мыщелкового отростка в первом десятилетии жизни больного.
Патогенез аномалий и деформаций челюстей
В основе патогенетических механизмов развития деформаций челюстей лежат угнетение или частичное выключение зон роста челюсти, убыль костного вещества, выключение функции жевания или открывания рта. В частности, главным фактором развития односторонних микрогений является нарушение роста нижней челюсти в длину вследствие врожденного или остеомиелитического поражения или выключения ростковых зон, особенно расположенных в области головки нижней челюсти.
Значительную роль в патогенезе деформаций челюсти играют эндокринные расстройства в растущем организме.
Патогенез сочетанных деформаций костей лица тесно связан с нарушением функции синхондрозов основания черепа. Микро- и макрогнатия обусловливаются либо угнетением, либо раздражением ростковых зон, локализующихся в головках нижнечелюстной кости.
В развитии прогении важную роль играют давление неправильно расположенного языка и уменьшение объема ротовой полости.
Симптомы аномалий и деформаций челюстей
Второй симптом - нарушение той или иной функции зубо-челюстно-лицевого аппарата (жевание, речь, способность петь, играть на духовом музыкальном инструменте, широко улыбаться, весело и задорно смеяться в кругу друзей, в семье, на работе).
Нарушение прикуса затрудняет процесс разжевывания пищи, вынуждает глотать ее торопливо, не обработав слюной. Некоторые твердые виды пищевых продуктов вообще недоступны. Питание в столовой, ресторане или кафе бывает просто невозможным, так как вид больных вызывает брезгливость у окружающих.
Среди жалоб может быть и указание на появляющийся дискомфорт (в области желудка) после еды, что объясняется принятием грубой, непережеванной пищи.
Отчужденность в семье и на работе принуждает больных к самоизоляции в отношении трудового коллектива, семьи, порождает психическую неуравновешенность.
При аномалиях и деформациях челюстей часто наблюдаются резкие изменения зубо-челюстной системы (поражение зубов кариесом, гипоплазия эмали, патологическая стираемость, аномалийное положение зубов, изменение тканей пародонта и нарушение функции жевательного аппарата).
Частота поражения и клиническая картина их проявления различны. В частности, заболеваемость кариесом у таких больных отмечается в 2-3 раза чаще, чем у больных без нарушения прикуса. Интенсивность поражения кариесом при деформации верхней челюсти после хейло- и уранопластики (во всех возрастных группах) значительно выше, чем при прогнатии нижней челюсти и открытом прикусе.
Воспалительно-дистрофические изменения в пародонте отмечаются у большинства больных. При прогнатии нижней челюсти и открытом прикусе около зубов, находившихся вне контакта с антагонистами, выявляется ограниченный катаральный гингивит.
Структура костной ткани пародонта характеризуется хаотичностью и смазанностью костного рисунка с преимущественным поражением нижней челюсти.
Для деформаций верхней челюсти характерны патологические десневые карманы, гипертрофические гингивиты разлитого характера, чаще в области фронтальных зубов, расположенных по краям расщелины, и зубов, испытывающих наибольшую нагрузку.
Нарушения жевательной функции (по данным мастикациограмм) проявляются размалывающим и смешанным типами жевания.
Электровозбудимость пульпы зубов, находящихся в условиях перегрузки и недогрузки, а также в нефункционируюших зубах понижается.
Для полноты составления картины нарушений локального статуса необходимо использовать еще и такие методы исследования, как линейные и угловые измерения контура всего лица и его частей; изготовление фотографических снимков (в профиль и в анфас) и гипсовых масок; электромиографическую оценку жевательной и мимической мускулатуры; рентгенографическое исследование костей лица и мозгового черепа (телерентгенография по Schwarz, ортопантография, томография). Все эти данные позволяют не только уточнить диагноз, но и выбрать наиболее приемлемый вариант операции.
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Хирургия →
- Диагностика и лечение пациентов с деформациями нижней челюсти в области углов
Рассмотрена проблема диагностики диспропорции нижней зоны лица и лечения пациентов с данной патологией, которая выражается в форме выступающего угла нижней челюсти и доставляет эстетическую проблему многим людям, особенно лицам женского пола. Представлен комплекс методов диагностики, который дает возможность дифференцировать виды патологии на группы для облегчения выбора методики лечения. Приведены методы лечения, позволяющие получить высокие эстетические и функциональные результаты.
Рост числа пациентов, обращающихся к хирургу с целью изменения формы лица, объясняется увеличением миграции, а также желанием женщин иметь более изящные, утонченные и в то же время пропорциональные контуры лица.
Прогресс в челюстно-лицевой хирургии позволил с разных сторон рассматривать вопросы диагностики, планирования и лечения больных с деформациями лицевого скелета. Однако наметилась тенденция, на которую невозможно не обращать внимание из-за роста урбанизации, расширения возможностей пластической хирургии. Выявлен ряд деформаций, лечение которых направлено, скорее, на эстетические аспекты анатомии лица, а не на функциональные нарушения зубочелюстной системы. Это так называемые диспропорции лица, которые характеризуются отклонением от нормы размеров нижней, средней и верхней зон лица как в сагиттальной плоскости, так и в трансверсальной и вертикальной.
Одна из таких деформаций — выступающие углы нижней челюсти, которые по патогенетическим механизмам развития относятся к гипертрофиям жевательных мышц.
L. Whitaker впервые сообщил о возможности уменьшения ширины нижней трети лица с помощью остеотомии внешней кортикальной пластинки угла нижней челюсти вместе с жевательной мышцей. После первого сообщения Legg's о гипертрофии m. masseter многие авторы стали использовать частичную миоэктомию m. masseter. W. Adams и J. Converse предлагали проводить коррекцию данной патологии хирургическим методом, используя и резекцию m. masseter, и остэктомию углов нижней челюсти либо наружным, либо внутриротовым способом. Yang и Park, S. Baek и соавт. также предложили хирургическую классификацию и лечение, и разделяли пациентов на три группы с последующей хирургической коррекцией только контуров углов. Но выступающие углы нижней зоны лица необходимо рассматривать в целом, с точки зрения гармонии всего лица, и проводить коррекцию не только углов челюсти, но и гипертрофии мышц, деформации подбородка, применяя дифференцированный подход.
Не останавливаясь на описании анатомии угла нижней челюсти, околоушно-жевательной области, которая хорошо освещена в медицинской литературе, необходимо отметить, что проявления диспропорции обусловливаются как самим увеличением угла нижней челюсти (обычно на фоне недоразвития подбородочного отдела нижней челюсти), так и изменением формы угла в трансверсальной и сагиттальной плоскостях.
В большинстве публикаций описаны различные методы лечения выступающих углов нижней челюсти. Однако авторы не проводили тщательного научного исследования методов диагностики, не дифференцировали многообразных форм данной патологии и не определяли точных показаний к применению тех или иных методов лечения, что и послужило поводом к обсуждению этой актуальной проблемы реконструктивной пластической
Материал и методы
За последние 10 лет к нам обратились 30 пациентов с выступающими углами нижней челюсти. Мы проводили у
них хирургическую и нехирургическую коррекцию контуров лица с целью улучшения его эстетики и решения психосоциальных проблем пациентов. Возраст пациентов колебался от 19 до 42 лет, среди были 40 женщин и 6 мужчин.
Предоперационная диагностика включала следующие методы обследования: клинический осмотр, антропометрию, клиническое фотографирование, мультиспиральную компьютерную томографию (МСКТ), электромиографию (ЭМГ) жевательных мышц, УЗИ собственно жевательных мышц.
Клиническая фотометрия проводилась с помощью полупрофессионального зеркального фотоаппарата Nikon D500 (фокусное расстояние — 1,5 м). Пациентов фотографировали в анфас, в профиль, в полупрофиль и в аксиальной проекции. Особенно ценные результаты получали после 3D-обработки данных, полученных с помощью мультиспирального компьютерного томографа (рис. 1).
Рис. 1. Трехмерное построение лицевого черепа.
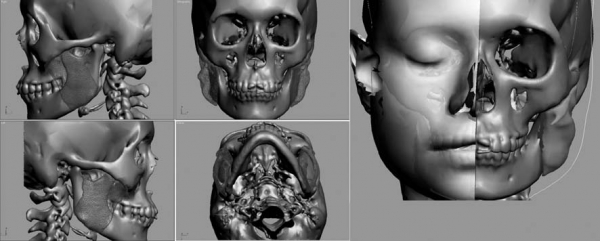
Это обеспечило объективную визуализацию, объемно-пространственное представление зоны вмешательства и позволило оценить объем предстоящей коррекции. Цифровые данные компьютерной томографии мы получали с помощью МСКТ, выполненной на аппарате SIEMENS Sensation 16. Их использовали для построения трехмерной модели лицевого черепа в дооперационном и послеоперационном периодах, а также для планирования возможных результатов предстоящего лечения.
Немаловажны и функциональные исследования жевательных мышц. Многие из обратившихся к нам пациентов с гипертрофией собственно жевательных мышц жаловались на то, что особенно во второй половине дня и ночью они замечали дискомфорт, выражающийся в напряжении и усталости в области углов нижней челюсти, как при одном из симптомов бруксизма. Пациентов, страдающих бруксизмом, выявленным путем неврологического обследования, мы исключали из исследования.
Всем больным с выступающими нижнечелюстными углами была проведена ЭМГ с регистрацией силы сжатия челюстей. ЭМГ выполняли на аппарате SINAPSIS в предоперационном периоде, а также на ранних и отдаленных этапах послеоперационного периода. ЭМГ дала возможность регистрировать и оценивать биоэлектрические процессы в жевательных мышцах, соотнести зарегистрированные значения со значениями, полученными при клиническом осмотре, с данными МСКТ и УЗИ, а также наметить план лечения. Помимо этого, изучение электро-биопотенциалов мышц помогает не допустить в послеоперационном периоде такого осложнения, как слабость жевательных функций, т.е. данные ЭМГ жевательных мышц объективно показывают максимальный объем миоэктомии.
Вышеперечисленные методы обследования применялись в предоперационном, послеоперационном периодах и в отдаленные сроки после лечения. Анализ данных всех методов обследования, полученных на предоперационном этапе, позволил нам классифицировать пациентов, исходя из морфологических особенностей деформаций:
1-я группа — невыраженная деформация с протрузией углов в задненижнем направлении, т.е. в сагиттальной плоскости, что обнаруживает лицевой профиль;
2-я группа — заметная протрузия углов не только в сагиттальной плоскости, но и в латеральной (основная деформация);
3-я — имеются выраженные особенности 2-й группы в сочетании с гипертрофией m. masseter; 4-я группа — в основе деформации лежит только гипертрофия m. masseter.
Из 30 наших пациентов 6 были отнесены к 1-й группе, 11 — ко 2-й группе, 9 — к 3-й и 4 — к 4-й.
Пациентов первых 3 групп лечили хирургически, пациентам 4-й группы проводились инъекции ботулотоксина
типа А в дозе по 20 ед. в собственно жевательные мышцы.
Методики операций
Все операции проводились под общей анестезией с эндотрахеальной интубацией. Мы использовали только
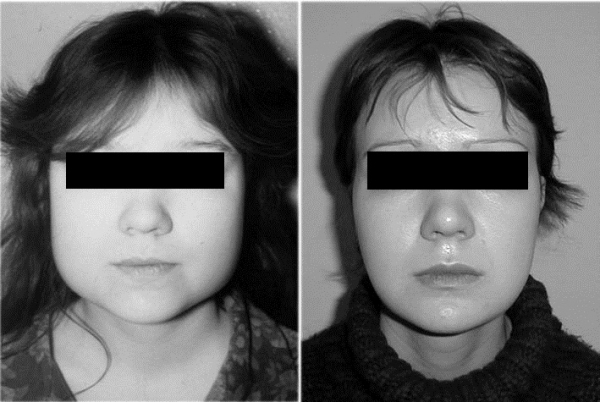
внутриротовой оперативный доступ. Разрез слизистой оболочки начинался в ретромолярной области на 1 см выше последнего нижнего моляра и далее продолжался по нижней щечно-альвеолярной складке преддверия рта до проекции 1-го нижнего моляра. Затем следует выходить к надкостнице, покрывающей участок кости нижней челюсти позади и книзу от последнего нижнего моляра. Надкостница рассекается и отслаивается вместе с прикрепляющимися к ней волокнами m. masseter на площадь, необходимую, чтобы открыть весь угол нижней челюсти. У пациентов 1-й группы далее использовалась краевая резекция нижнечелюстного угла с изгибающей остеотомией, у пациентов 2-й — сагиттальная расщепляющая остэктомия нижнечелюстного угла, у пациентов 3-й группы — сагиттальная расщепляющая остэктомия угла и частичная резекция собственно жевательных мышц (рис. 2).
Рис. 2. Пациентка А. до (слева) и через 6 лет после операции (справа).
При миоэктомии резецировались по сагиттальной плоскости внутренние волокна m. masseter. Объем костной и мышечной резекции определяли по данным, полученным после расчетов и обработки результатов предоперационного обследования, и согласовывали с пациентом. После удаления излишков нижнечелюстного угла проводилась так называемая контуризация углов, в результате чего обеспечивалась возможность получения максимальной естественности формы нижнечелюстного угла (рис. 3, 4).
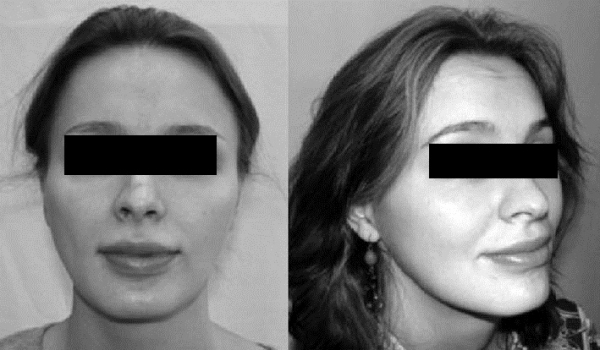
Рис. 3. Пациентка Е. до операции.
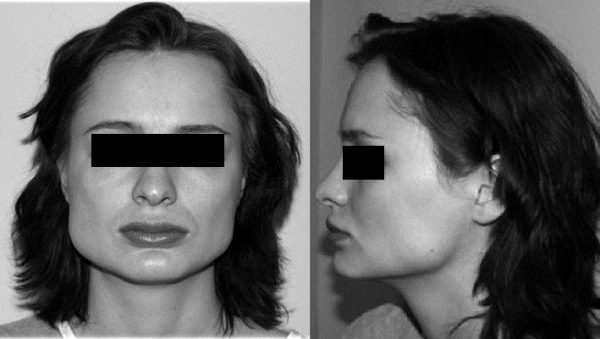
Рис. 4. Пациентка Е. после операции.
В раннем операционном периоде (15—20-е сутки) и в отдаленные сроки после операции (1—5 лет) мы применяли те же методы обследования, что и перед лечением.
Согласно данным анализа результатов лечения пациентов с выступающими углами нижней челюсти: у 25 из 30
человек достигнут удовлетворительный результат, квадратные контуры нижней зоны лица скорректированы в
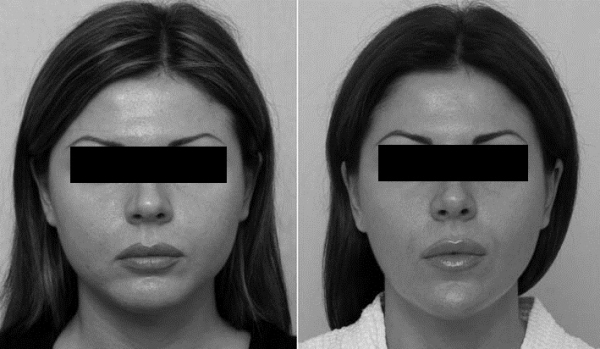
более утонченные, лицо стало пропорциональным, приобрело овальную форму, сохранена симметрия. У 1 пациента в течение 1 мес сохранялась асимметрия, связанная с возникшей в раннем послеоперационном периоде гематомой и несимметричным отеком. Через 1 мес асимметрия постепенно самопроизвольно ликвидировалась, никакой специальной повторной хирургической коррекции не потребовалось. У всех пациентов 4-й группы достигнута частичная коррекция, эффект продержался в среднем 3—4 мес, после чего потребовались дополнительные инъекции ботулотоксина (рис. 5).
Рис. 5. Пациентка Р. до (слева) и после (справа) лечения ботулотоксином.
Результаты исследований, проведенных у 30 пациентов с выступающими углами нижней челюсти, разработанный нами комплекс диагностических методов и распределение больных на клинические группы в зависимости от анатомо-антропометрических показателей оказались эффективными, что способствовало получению хороших эстетических и функциональных результатов.
Авторы: Д.м.н. Ф.Х. Набиев, асп. К.В. Филиппов, асп. П.В. Либин
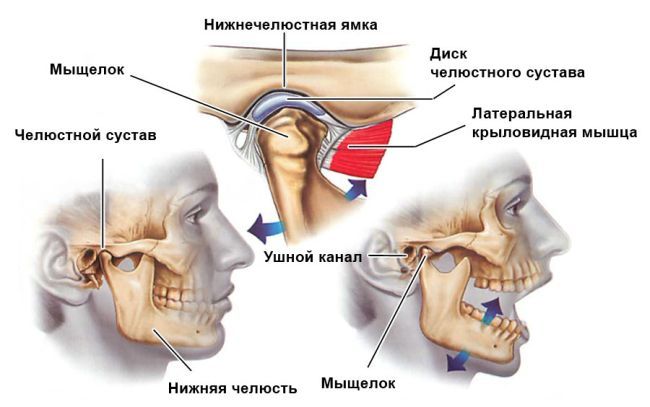
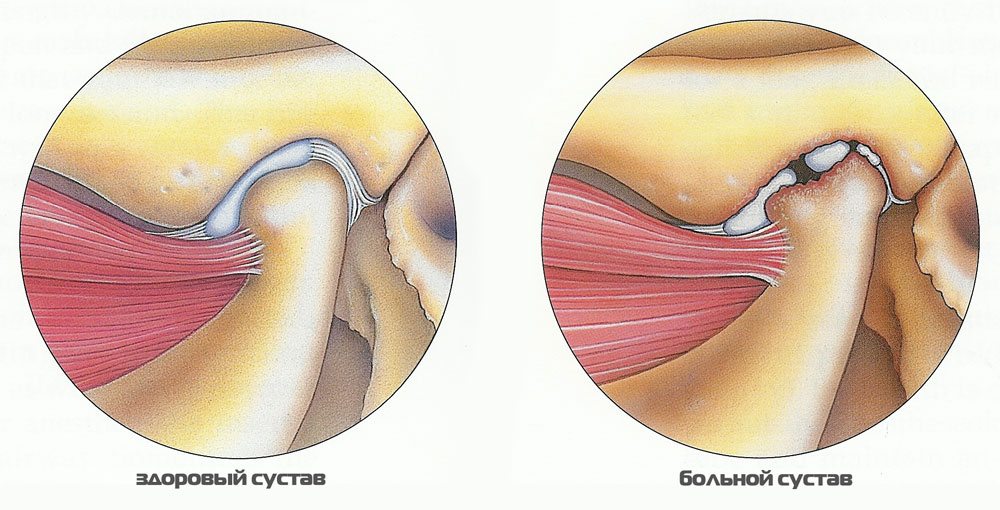
Артроз челюстного (височно-нижнечелюстного) сустава — дегенеративное заболевание, характеризующееся износом хрящевых структур: разложением суставного хряща, архитектурными изменениями в кости и дегенерацией синовиальных тканей. Этот шарнирный сустав расположен между височной костью и челюстью перед ухом по обеим сторонам лица. Его хрящ не такой прочный, как у других суставов, поэтому заболевание может привести к сильной боли.
Подобные проблемы часто встречаются у людей, достигших возраста 50 лет (50% случаев) и преимущественно у женщин. После преодоления отметки в 70 лет вероятность развития артроза достигает 90%. Люди часто игнорируют заболевание, боясь посещения врача. Поэтому чтобы вовремя среагировать на первые признаки болезни, нужно знать все про артроз челюсти: симптомы, лечение и причины его возникновения.
Что такое артроз?
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Челюстной сустав – это место, где кость нижней челюсти присоединяется к черепу. Сочленение челюсти — одно из самых сложных, объединяет множественные мышцы и связки, которые позволяют выполнять разные движения. Любая проблема, которая препятствует правильному функционированию мышц, связок, дисков и костей, может вызвать болезненное состояние, называемое височно-нижнечелюстной дисфункцией, или артрозом челюстного сустава.
При артрозе ВНЧС макроскопическая структура хряща претерпевает изменения: гистологически происходит потеря протеогликанов, распад коллагеновой волоконной сети и жировая дегенерация. В костной ткани возникают микротрещины, увеличивается ее плотность, могут образоваться остеофиты. Подобные нарушения лишают человека многих вещей в быту: усложняется процесс разговора, приема пищи, нарушается слух.
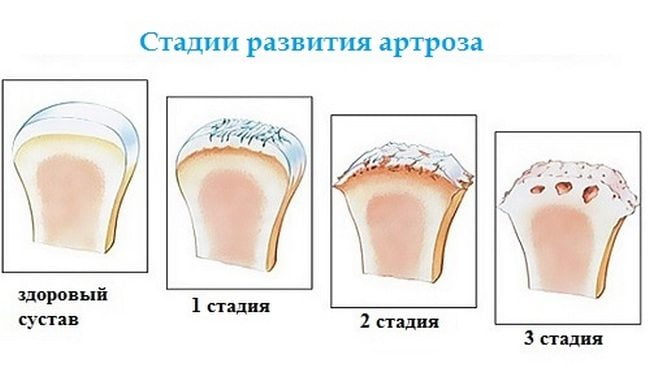
Артроз челюстного сустава развивается в четыре стадии:
- начальная стадия (I) характеризуется суставной нестабильностью, вызванной неравномерным сужением суставной щели на фоне дегенеративных изменений в хрящевых структурах;
- прогрессирующая стадия (II) сопровождается снижением суставной подвижности, нарастанием болевых ощущений, обострением симптомов болезни. Усугубление состояния связано с окостенением мыщелкового отростка нижней челюсти;
- поздняя стадия (III) приводит к ограничению функций ВНЧС в результате полной дегенерации хрящевой ткани, появления остеофитов, уменьшения мыщелкового отростка и других деструктивных изменений;
- запущенная стадия (IV) с фиброзным сращиванием суставов.
В зависимости от выявленных рентгенологических изменений определяется и вид артроза ВНЧС, который может быть склерозирующим и деформирующим. При первом отмечают сужение суставной щели и развитие склероза костей. Для второго характерны расширение сустава, костные разрастания в виде бугорков на суставных поверхностях и выравнивание суставной ямки, сильная деформация нижней челюсти.
В зависимости от происхождения артроза ВНЧС он может быть первичным и вторичным. Первичный артроз возникает без предшествующего заболевания суставов в возрасте от 40 лет и имеет полиартикулярный характер. Вторичный развивается в предварительно измененном суставе из-за нарушенного соотношения суставных поверхностей на фоне сопутствующих болезней.
Причины развития
Артроз возникает в результате неравномерной нагрузки на суставные ткани, что приводит к постепенному износу хрящевой ткани. Совместная перегрузка может возникать из-за парафункциональных привычек (бруксизм, кусание ногтей), миофасциальной боли, несоосности и потери зубов, несогласования верхней и нижней челюстей, зубных щелей, дегенеративных и воспалительных изменений, также в результате стрессов и травм. Провоцирующие факторы:
- малоподвижный образ жизни;
- плохая экология;
- несбалансированное и нездоровое питание;
- несвоевременное посещение стоматологического кабинета.
Причины артроза ВНЧС:
- измененный прикус;
- хронический артроз;
- разрушение зубов;
- аномалии строения челюсти;
- чрезмерная нагрузка на сустав (занятия спортом);
- неверно поставленная пломба или протез;
- износ диска или хряща сустава;
- макро- и микротравмы челюсти или ВНЧС;
- операции на челюсти;
- неудачное ортодонтическое лечение;
- генетическая предрасположенность;
- заболевания сосудистой системы;
- инфекции;
- ревматоидный артрит, подагра,болезни, которые вызывают воспаление челюсти;
- неврозы и стрессы;
- патологии эндокринной системы;
- менопауза;
- слишком долгое пребывание с открытым ртом (у стоматолога);
- гормональный дисбаланс;
- возраст пациента старше 50 лет.
К факторам риска также относится деформация зубного ряда, отсутствие боковых зубов или стирание зубов в результате другой патологии.
Как помочь самому себе:
Симптомы
- боль при движении челюстью (даже незначительном) или нагрузке на сустав, возникающая с одной или сразу с двух сторон (появляется по причине истощения хрящевой, костной или соединительной тканей), которая может иррадиировать в шею, глаза, уши;
- боль в мышцах или суставах челюсти;
- щелчки или хруст челюстного сустава во время движения;
- перекошенность нижней части лица;
- смещение челюсти в бок при открытии рта;
- снижение подвижности сустава после длительного бездействия;
- возможное ухудшение слуха, мигрени;
- ограниченность подвижности, невозможность полностью открыть рот;
- жесткость в мышцах челюсти;
- мышечные спазмы вокруг челюсти.
При жевании или зевании симптомы могут ухудшаться. Они также становятся более выраженными при стрессе.
Артроз челюстно-лицевого сустава может не сопровождаться болевым синдромом при сахарном диабете или болезнях, связанных с обменом веществ и щитовидной железой.
Чем опасно заболевание?
Часто артроз челюсти на первых стадиях протекает бессимптомно, что приводит к длительному бездействию в лечении патологии. Однако игнорировать заболевание опасно. При обнаружении хотя бы одного из симптомов следует посетить врача. В запущенных формах патологии в ход идут медикаменты, ортопедия и даже хирургическое вмешательство.
В группу риска входят лица:
- старше 50 лет;
- женского пола, достигшие периода менопаузы;
- перенесшие травмы и операции челюсти;
- с нарушением прикуса, болезнями в области челюсти;
- с разрушенными или отсутствующими зубами;
- с хроническими воспалительными заболеваниями;
- с артрозом других суставов;
- чьи члены семьи страдают дисфункцией челюстного сустава.
Точная диагностика
Поскольку челюстной сустав имеет сложное строение, возможных причин развития артроза есть немало. Это существенно усложняет процесс диагностики и определения проблемы, его вызывающей. Стоматолог опрашивает, осматривает пациента на предмет асимметрии лица, западания губ, трещин в их уголках, пальпирует мышцы, определяя скованность движений. Врач определит артроз челюстного сустава сразу после этих действий.
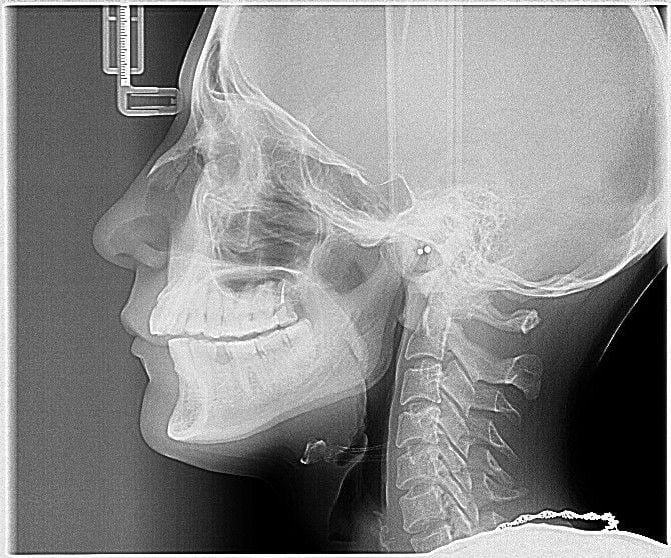
Для определения стадии развития заболевания, его локализации чаще других используется рентгенография. Рентгеновский снимок позволяет увидеть возникшие деформации, разрастания костей, изменения их формы. Реже применяются КТ, электромиография, контрастная рентгенография или брекеты (ортодонтические скобы).
Способы лечения
Лечение артроза челюстного сустава проводится комплексно, с учетом симптомов. Среди терапевтических мер — медикаментозная атака, физиолечение, соблюдение диеты, ведение здорового образа жизни, при необходимости — ортопедия или хирургия. Терапия артроза челюсти может занять много времени, но прогноз — положительный. Все процедуры и медикаменты назначает врач, который пристально наблюдает за динамикой развития заболевания.
Доктор определяет, какой образ жизни ведет больной, затем ему назначаются лекарственные препараты и подбирается режим питания. А при появлении первых результатов пациента направляют на оздоровительные процедуры.
В лечебных целях применяются болеутоляющие гели, мази или таблетки. Среди препаратов используются: НПВС, кортикостероиды, опиаты и адъюванты, миорелаксанты, гипнотические анксиолитики и антидепрессанты.
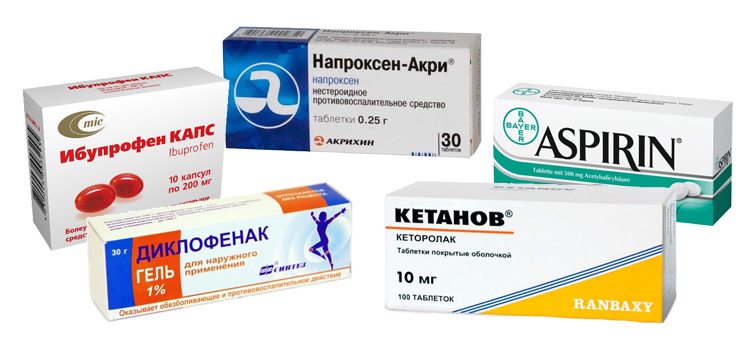
На первом терапевтическом этапе назначаются НПВС (Ибупрофен, Кетанов, Парацетамол, Эторикоксиб, Диклофенак и Кеторол). Это широкая группа препаратов с большой анальгетической, жаропонижающей и противовоспалительной активностью. Однако длительное лечение НПВП не рекомендуется из-за побочных эффектов, которые они могут вызывать (особенно на уровне желудочно-кишечного тракта).
При назначении препаратов врач должен учитывать особенности ЖКТ пациента при назначении средств, снижающих кислотность желудочного сока (Омепразол, Лансопразол).
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
При более тяжелых воспалительных симптомах рекомендуются кортикостероиды. Они эффективны при пероральном введении и ионтофорезе. Но повторная инъекция кортикоидов может индуцировать апоптоз хондроцитов и ускорять дегенеративные изменения. Поэтому альтернатива — инъекции гиалуроновой кислоты. Они так же эффективны, как кортикостероиды, но не вызывают дегенеративных изменений костей.
В артралгии и миалгии в качестве анальгетиков используются мышечные релаксанты, особенно при ограниченном открытии мандибулы (нижней челюсти). Другие адъюванты при лечении хронической боли в челюстном суставе — группа антидепрессантов. Трициклические антидепрессанты (Амитриптилин), уменьшают боль, борются с бессонницей и беспокойством. Селективные ингибиторы обратного захвата серотонина используют с осторожностью, поскольку они имеют много побочных действий и могут приводить к растяжению жевательных мышц, усугубляя мышечную боль.
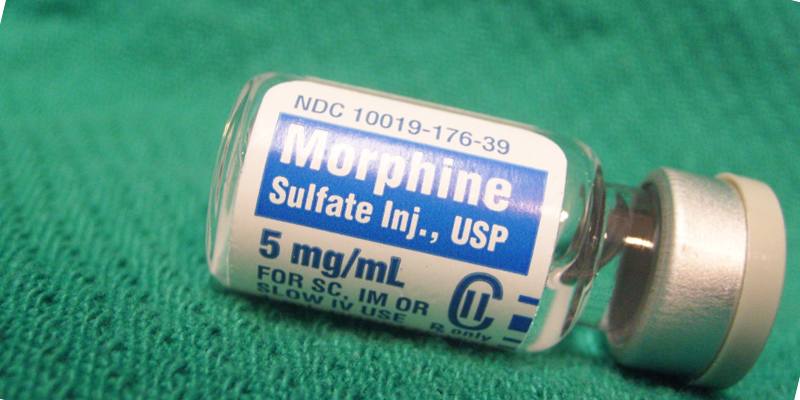
Опиоидная терапия показана при умеренной и тяжелой хронической боли, которая не утихает при использовании традиционных анальгетиков, включая Кодеин, Трамадол, Морфин, Фентанил. Однако важно ознакомиться с противопоказаниями, которые возникают в результате применения опиатов.
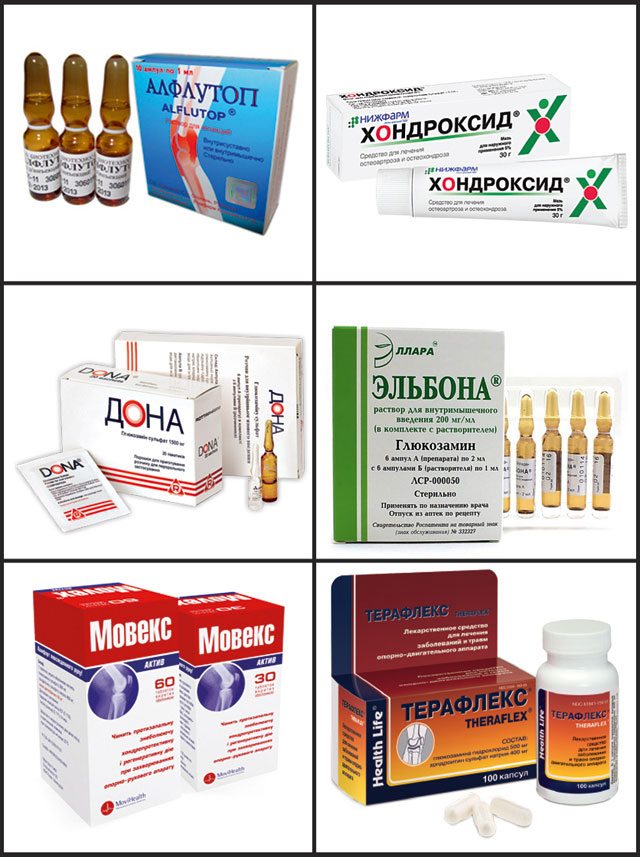
Для восстановления хрящевой ткани могут потребоваться хондропротекторы (Терафлекс, Хондролон, Хондроитин сульфат, гиалуроновая кислота). Витаминные комплексы (Аскорбиновая кислота, Холекальциферол) и препараты кальция (Кальций-Д3-Никомед Форте, Кальцемин) — важная часть медикаментозного лечения артроза челюстного сустава.
Все используемые в терапии артроза ВНЧС препараты должны назначаться врачом. Важно проходить лечение курсом и не прерывать его сразу после исчезновения первых симптомов.
Физиотерапевтическая медицина может быть эффективной для пациентов с ограниченной подвижностью челюсти и болевым синдромом. Мандибулярные упражнения — часто единственное необходимое лечение. Они включают расслабление, поворот, растяжение. Растяжка вместе с местным холодом и теплом очень эффективна для уменьшения боли и улучшения подвижности. Такие упражнения эффективны при регулярном выполнении, так как уменьшают сжатие челюсти.
Если упражнения неэффективны или усиливают боль, существуют и другие физические методики, которые можно использовать:
- магнитотерапия;
- электрофорез с йодидом калия и новокаином (воздействие слабым электрическим током);
- массаж;
- лазеротерапия;
- прогревания желчью;
- облучение ультрафиолетом;
- гальванотерапия;
- воздействие ультразвуком или микроволнами;
- парафинотерапия;
- инфракрасное облучение;
- озокеритотерапия.
В краткосрочной перспективе эти процедуры могут уменьшить боль в челюсти и увеличить диапазон ее движений, чтобы продолжить выполнение упражнений лицевой гимнастики.
Антон Епифанов об эффективности физиотерапии:
Большое значение в лечении артроза ВНЧС придается диетическим рекомендациям. Пища, принимаемая больным, должна содержать углеводы, белки (для восстановления ткани хряща) и витамины группы В (для роста костной ткани). Ее предпочтительная консистенция – кашицеобразная, поскольку в таком виде она не будет создавать нагрузку на челюстной сустав. Поэтому в рацион включают каши, пюре, супы, яйца, перетертые фрукты и овощи, соки и молоко. Мясо можно перемалывать и подавать в виде пюре, суфле, котлет или тефтелей.

Из ежедневного меню необходимо полностью исключить кофе, крепкий чай, алкоголь, газированные сладкие напитки, шоколад, жвачку, копчености, цельные куски мяса, острые и тяжело пережевываемые продукты, поскольку они могут увеличивать напряжение в челюсти и усиливать боль.
Кроме диеты, больному следует придерживаться здорового образа жизни. На время лечения необходимо отказаться от курения и алкоголя, избегать стрессов, соблюдать режим сна и бодрствования, в достаточной мере отдыхать. Важно уменьшить нагрузку на сустав, что может быть достигнуто путем борьбы с некоторыми привычками (жевать резинку, кусать ногти, слишком широко открывать рот при зевании).
Ортопедическое лечение
Суть такой терапии — в том, чтобы создать одинаковую нагрузку на все челюстные суставы. При неправильном прикусе в лечении применяются каппы, брекеты, пластинки, коронки и протезы. В некоторых случаях больному устанавливается пращевидная повязка, ограничивающая подвижность сустава и препятствующая возможному резкому открыванию/закрыванию челюсти. Носить такую повязку приходится от 2 до 10 дней, в зависимости от степени поражения сустава.
Хирургическое вмешательство назначается, когда другие методы лечения не увенчались успехом. Показание для проведения операции — постоянная боль в суставе, связанная со специфическими структурными изменениями. Суть метода заключается в удалении сустава или внутрисуставного диска, устранении или пересадке головки нижней челюсти или установке трансплантата. Какая операция необходима пациенту, может решать только лечащий врач. Но трансплантат — наиболее эффективная методика лечения патологии, поскольку заменяет поврежденный сустав.
Реабилитационный послеоперационный период также включает прием медикаментов, физиотерапию, психологическое лечение, определенный режим питания и образа жизни.
Народные средства
С разрешения врача можно использовать нетрадиционные методы лечения артроза челюстного сустава. Существуют как простые, так и сложные в приготовлении средства народной медицины. Например, отлично помогает справиться с болью прогревание солью или песком. Их нужно разогреть, пересыпать в текстильный пакет и прикладывать к пораженной челюсти на 1,5-2 часа до полного остывания. Еще один простой рецепт – использование сырого яичного белка. На ночь мазать им всю челюсть и область за ушами.
Из более трудоемких, но и более эффективных народных средств можно выделить следующие:
Капли на основе чистотела
- Измельченный и отжатый через марлю чистотел смешать с медом в соотношении 1:1.
- Когда мед полностью растворится, лекарство готово.
- Его закапывают в каждую ноздрю по 1 капле перед сном. В первые несколько дней такое лечение может вызывать дискомфорт, но со временем будет заметен эффект.
Раствор для компрессов
- Смешать по 5 г следующие компоненты: корневища девясила, лопуха и хрена, листья и цветы мяты, зверобоя, мелиссы, чистотела, календулы, эвкалипта, подорожника, можжевеловые плоды.
- Сырье измельчить и залить раскаленным кукурузным маслом.
- После остывания раствор освобождается от всех твердых ингредиентов.
- В полученную жидкость добавить по 5 г перги и прополиса.
- Лекарство настаивать в теплом месте около 20 минут.
- В это время 100 г живичного скипидара смешать с 15-20 г живичной канифоли.
- Спустя 20 минут оба раствора смешать.
- Полученную смесь применять в качестве компрессов на ночь.
Профилактика
Профилактика предотвращения артроза челюстного сустава подразумевает выполнение нескольких условий:
- правильное и сбалансированное питание;
- повышение двигательной активности всего тела;
- избавление от вредных привычек;
- гигиена полости рта;
- регулярное посещение стоматолога и повышение внимания к прикусу.
Еще недавно артроз височно-нижнечелюстного сустава считался болезнью пожилых людей, но в нынешних условиях все чаще можно встретить представителей молодежи с таким диагнозом. С каждым годом количество больных, страдающих от этой патологии, возрастает. Причины — неправильное питание, экологические условия, малоподвижный образ жизни и нежелание идти к доктору при появлении первых симптомов.
Запоздалое обращение к врачу способствует переходу заболевания на последнюю стадию. Для его лечения может потребоваться многопрофильная команда, в которую входят стоматолог, челюстно-лицевой хирург, физиотерапевт, психолог и другие специалисты.
Читайте также:


