Деформация голеностопного сустава у плода
Детская ортопедия и травматология относится к отдельному разделу медицины, так как имеет целый ряд тонкостей и особенностей, требующих особых знаний и навыков. В этом отношении стоит отметить патологию костно-суставной системы нижних конечностей. Среди ее видов особого внимания заслуживает вальгусная деформация стопы у детей, которая достаточно распространена, но при своевременном обнаружении неплохо поддается коррекции.

Вальгусная деформация стопы – это нарушение нормальных анатомических взаимоотношений продольных осей стопы и голени. При этом возникает синхронное поражение обеих конечностей в таком виде:
- Стопа отклоняется наружу;
- Наружный край стопы и пятки становится приподнятым и перестает быть опорной точкой при ходьбе и стоянии;
- Внутренний край стопы, который в норме провисает и не участвует в опоре, опускается и становится одной из опорных точек конечности;
- Резко уплощается свод стопы и деформируются пальцы;
- Продольные оси конечностей деформируются в виде литеры Х сначала в области голеностопного сустава, а затем и коленного.
Описанные изменения приводят к неправильному перераспределению нагрузок на все суставы конечности и позвоночник, что вызывает нарушение их функциональных способностей.
Важно помнить! Вальгусная деформация стопы у ребенка может быть врожденной и приобретенной. Очень часто прослеживается семейный характер данной разновидности отклонений. Теория появления вальгусной деформации стопы только по причине раннего начала ходьбы ребенка не может быть верной. В механизмах развития патологии задействовано много причин!
Основные причины и механизмы развития
Среди главных факторов, способствующих формированию вальгусной деформации стопы можно выделить:
- Генетическую предрасположенность;
- Врожденные дефекты костей, связок, мышц и сухожилий в области стопы и голеностопа. Они формируются в результаты неблагоприятных влияний на организм беременной и плода в процессе его внутриутробного развития;
- Недоношенность и незрелость ребенка при рождении;
- Мышечная гипотония при патологии мышц, полиомиелите, заболеваниях головного мозга и неврологических отклонениях;
- Неустраненная дисплазия тазобедренных суставов;
- Рахит и дефицит витамина Д;
- Истощение организма ребенка после любых болезней;
- Травмы нижней конечности и длительное пребывание в гипсовой повязке;
Все из перечисленных факторов, кроме врожденных дефектов, сами по себе не способны вызвать вальгусную деформацию стоп у ребенка. Они являются фоном, на котором конечность становится ослабленной. Если в это время на нее будут воздействовать нагрузки, которые не соответствуют фактическим возможностям опорно-двигательной системы, произойдет нарушение нормальных анатомических взаимоотношений стопы и голени, как нижних точек опоры при ходьбе. Такое возможно при:
- Паратрофии и избыточном весе у ребенка;
- Раннем начале ходьбы;
- Избыточной активности ребенка, особенно в раннем возрасте;
- Неправильно подобранной обуви.
Клиническая картина
Распознать болезнь не тяжело. Обычно родители сами начинают замечать, что ножки у детей в возрасте около года приобретают неправильный вид:
- Искривлены в виде наружного отклонения стопы;
- Ребенок не может нормально ходить, походка неаккуратная;
- Возникают боли в ножках и слабость;
- Если поставить ребенка на ножки, максимально прижать колени друг к дугу, расстояние между внутренними лодыжками будет более 4-5 см;
- Стопа устанавливается не наружной частью подошвенной поверхности, а внутренней, которая в норме не должна участвовать в опоре.
Последствия прогрессирования таких изменений заключаются в усилении деформации, невозможности ходьбы, искривлении оси всей конечности и позвоночника.
Диагностика

Диагноз становится очевиден даже при первичном осмотре ребенка. Для детализации и определения степени расстройств рекомендуется рентгенография стоп с захватом голеностопного сустава в 3-х проекциях. Дополнительно могут выполняться плантография и компьютерная подометрия. При необходимости показано УЗИ-суставов. Ребенок осматривается детским ортопедом и неврологом.
Возможности лечения
Лечение вальгусной деформации стоп в детском возрасте зависит от степени ее выраженности, времени возникновения и общего состояния ребенка. В комплекс лечебных мероприятий могут быть включены:
- Гипсовые корригирующие повязки. Накладываются детям с врожденными формами деформации стопы с первых дней жизни. Длительность такой иммобилизации продолжается до 6 месяцев, а при потребности и более;
- Ванночки на основе морской соли в сочетании с массажем, гимнастикой и ЛФК. Являются основой лечения любого типа вальгусной деформации стоп приобретенного и врожденного происхождения. Должны выполняться квалифицированными специалистами на протяжении длительного времени;
- Физиотерапевтическое лечение: парафин, лечебные грязи, электрофорез, электромиостимуляция, магнитотерапия, диадинамотерапия. Предназначены для укрепления ослабленных сухожильно-связочных структур голеностопных суставов и стопы;
- Использование супинаторов, ортопедических стелек и обуви. Они не только помогают в лечении этой проблемы, но и относятся к методам профилактики;
- Оперативное лечение. Показано в исключительных случаях при невозможности устранить вальгус консервативными методами. Операция заключается в перемещении сухожилий мышц голени и места их прикрепления на стопе. Это позволит удерживать стопу в правильном положении.
Профилактика
Проводить мероприятия по предотвращению возникновения вальгусной деформации стоп и ее осложнений у детей нужно, начиная с периода беременности. Ее планирование с внимательным отношением ко всем отклонением от нормального течения должны быть своевременно корректированы. Это поможет избежать нарушений внутриутробного развития плода.
После рождения ребенка с признаками вальгусной деформации стоп он должен быть консультирован детским ортопедом для назначения адекватного лечения. Здоровые дети до года, которые в процессе роста и развития подвержены постоянным изменениям должны осматриваться педиатрами каждых 3 месяца. Замеченные отклонения в периоде начала ходьбы в таком случае будут своевременно обнаружены и устранены. Не мене важна профилактика рахита и прем витамина Д детьми до года.
Врожденная косолапость, известная среди специалистов как эквиноварусная деформация стопы – достаточно часто встречающийся вид ортопедической патологии. По статистике, она обнаруживается у 1 – 3 детей из тысячи новорожденных. Статистика также утверждает, что у мальчиков он встречается в полтора раза чаще, чем у девочек, но объяснений этому факту пока не найдено. Известно другое – формирование скелета плода, в том числе и костного аппарата стопы, происходит в первом триместре беременности, а значит, именно в это время в организме матери вступают в действие некие отрицательные факторы, играющие негативную роль в возникновении врожденной косолапости у детей.
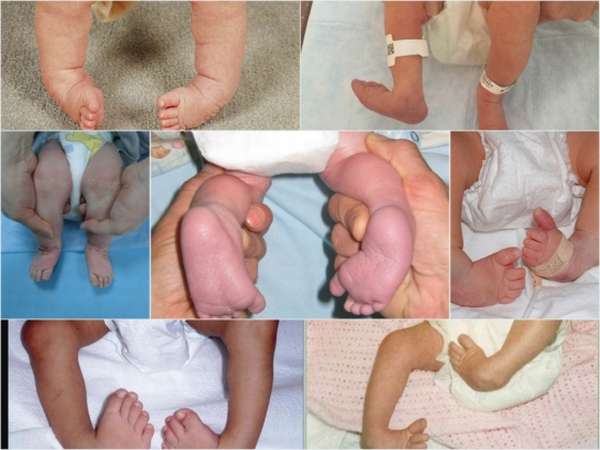
Причины косолапости
У врожденной косолапости имеется собственный код по МКБ 10 (десятому варианту международной классификации болезней, созданной медиками для удобства постановки диагнозов и систематизации данных) – Q66. В данную группу входят также другие врожденные патологии стопы. Специалисты относят к числу причин подобной аномалии и наследственную предрасположенность. Известны случаи, когда она время от времени встречается в разных поколениях у представителей одного рода. Но гораздо чаще развитие такой деформации ножки у младенца становится следствием воздействия внешних факторов. Среди них выделяют следующие:
- Сращение околоплодных вод (амниона) с нижней конечностью,
- Нажим амниона на стопу ребенка,
- Передавливание детской стопы, обмотавшейся вокруг нее пуповиной,
- Воздействие на стопу маточной мускулатуры при дефиците околоплодных вод и снижении их защитной функции,
- Давление на детскую стопу опухолевого новообразования в матке,
- Наличие у новорожденного ребенка патологий, вызванных нарушением функций спинномозговых нервов,
- Перенесенные матерью в первом триместре беременности инфекции, в том числе токсоплазмоз.
Эмоциональное состояние женщины также имеет значение – опасны длительные хронические стрессы. Многолетние наблюдения доказывают, что число детей, появляющихся на свет с врожденным косолапием, резко увеличивается в военные и послевоенные годы, когда психологический дискомфорт неизбежен.
Но четкой связи между этими причинами и косолапостью у новорожденных не выявлено. Женщина может пережить во время беременности болезни и стрессы, и родить здорового ребенка.
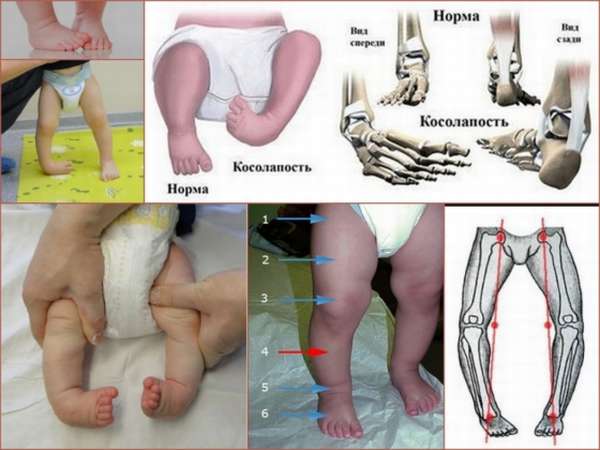
Диагностика и симптоматика косолапости
Современные диагностические методики позволяют медикам определить наличие косолапости у ребенка задолго до его рождения. Выявить косолапость плода на УЗИ (ультразвуковом исследовании) беременной для опытного специалиста не составляет большого труда. После появления ребенка с этой патологией на свет косолапость диагностируется практически сразу же. Заболеванию свойственны следующие симптомы:
- Сгибание стопы в подошве,
- Поворот внутрь подошвенной части с опорой на наружный край стопы,
- Приведение переднего отдела стопы.
Степень их выраженности может быть различной. Она зависит от степени тяжести заболевания, классифицируемой по трем группам:
- Легкая – ограничения движения в голеностопном суставе нет, положение стопы исправляется незначительным нажимом руки,
- Средняя – движения голеностопа заметно ограничены, при попытке исправить положение стопы чувствуется пружинистая податливость в сочетании с некоторым сопротивлением,
- Тяжелая – наблюдается выраженная деформация стопы и голеностопного сустава, не поддающаяся коррекции при мануальном воздействии.
Также существует определение косолапости в зависимости от предполагаемой этиологии (причины ее возникновения). Для врожденной косолапости их три:
- Типичная. Точную причину возникновения этого вида патологии определить пока не удается. Характеризуется дисплазией (неправильным развитием, недоразвитием) голеностопного сустава и нарушением анатомического строения и расположения мышц и связок. При этой форме одномоментная коррекция не представляется возможной даже в первые дни после рождения ребенка – необходимо длительное поэтапное лечение косолапости у новорожденного,
- Позиционная – вызвана укорочением мышц и связок без повреждения костно-суставной части. Является следствием нарушений эмбриональной стадии развития плода. Лечение этой формы менее сложное и позволяет добиться полного выздоровления без остаточных явлений,
- Вторичная – возникает вследствие различных врожденных патологий нервно-мышечной системы. Клиническая картина и способы лечения, а также его результаты, находятся в прямой зависимости от первичного заболевания,
Тяжелая форма недуга имеет четкие признаки, по которым врожденную косолапость на фото способен определить даже не специалист. Но для уточнения диагноза необходимы дополнительные исследования, которые проводятся в обязательном порядке. Костный и мышечно-связочный аппарат стопы ребенка исследуется при помощи УЗИ, компьютерной томографии и рентгеноскопического метода.
На основании полученных данных принимается решение о том, какие именно методики лечения необходимо применить. Неукоснительное исполнение рекомендаций специалистов в большинстве случаев позволяет справиться с проблемой в раннем детстве, закончив лечение до достижения малышом возраста пяти-шести лет.
Лечение косолапости
Родителей часто пугает диагноз. Они считают, что полностью исправить аномалию стопы невозможно. Но такое мнение – ошибочно. Существует несколько способов лечения врожденной косолапости, результативность которых весьма высока. Поэтому в большинстве случаев у них есть все шансы вылечить своего малыша.
В начальной стадии процесса лечения применяются консервативные методики, дающие высокие результаты при легкой и средней степенях косолапости:
- Самый первый из них – тугое бинтование стопы, которой предварительно вручную придается анатомически правильное положение. Методику начинают применять сразу после выписки из роддома и окончательного заживления пупочной ранки. При легкой степени деформации она позволяет добиться восстановления нормальной позиции стоп через 2-3 месяца после рождения ребенка,
- Наиболее распространенный способ коррекции средней формы детской косолапости – метод Понсети, названный так по имени американского врача, впервые применившего его в середине прошлого века. Метод заключается в поэтапном гипсовании ножек на протяжении 4-6 недель, со сменой гипсовой повязки, накладываемой до верхней трети бедра, через каждые 7 дней. После этого до 3-4-летнего возраста ребенку необходимо носить специальный фиксатор – брейс, удерживающий стопу в правильном положении,
- Для лечения тяжелой формы, включающей суставную деформацию, порой приходится прибегать к хирургическому вмешательству на связках и мышцах, иногда и на суставах стопы. После операции также накладывается гипсовая повязка.
Перечисленные способы лечения дополняются физиотерапией (парафиновые, озокеритные и грязевые аппликации), массажем и лечебной гимнастикой, а также обязательным ношением ортопедической обуви до 5-6 лет.
Комплексный подход к лечению патологии стопы гарантирует радикальное исправление аномалии в 90% случаев. Но даже если полного выздоровления добиться не удается, после всех указанных манипуляций состояние ребенка улучшается настолько, что, вырастая, он способен вести полноценный активный образ жизни с минимумом ограничений.
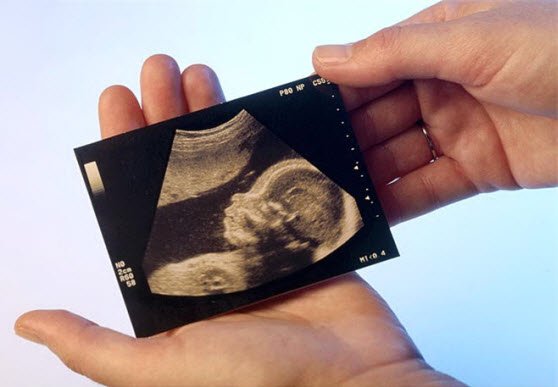
Диагностика врожденной косолапости на УЗИ
Врожденная косолапость представляет собой деформацию стопы. Заболевание стоит на первом месте среди врожденных патологий опорно-двигательного аппарата. Двусторонняя косолапость плода встречается чаще односторонней и реже у девочек.
В настоящее время с помощью УЗИ можно выявить косолапость на втором скрининге в 20-24 недели.
Причины аномальной установки стоп у плода могут быть разные:
- токсоплазмоз у матери;
- употребление определенных лекарственных средств, алкоголя, наркотических и других веществ, обладающих негативным влиянием на рост и развитие плода;
- давление на стопу тяжей амниона или пуповины, матки при маловодии, опухолью тела матки;
- многоплодная беременность, тазовое предлежание плода;
- нарушение иннервации мышц;
- генетическая предрасположенность.
Виды аномальной установки стоп у плода
Эквиноварусная косолапость может быть врожденной и приобретенной. Врожденная в свою очередь делится на идиопатическую и не идиопатическую, которая возникает в совокупности с другими аномалиями развития, что плохо поддается лечению.
Клинические формы включают в себя типичную и атипичную косолапость.
Типичная косолапость может быть легкой, средней и тяжелой степени. Проявляется следующими симптомами:
- варусной девиацией ступни (поворотом подошвенной поверхности кнутри с опусканием наружного края);
- эквинусом (подошвенным сгибанием стопы со смещением пятки кверху и ограничением подвижности в голеностопном суставе);
- аддукцией (приведением стопы в переднем отделе с увеличением ее свода);
- поворотом голени внутрь на уровне нижней трети;
При атипичной форме присутствуют выраженные признаки с наличием глубокой поперечной складки на подошве. Стопы более короткие, плюсневые кости согнуты, большой палец короче других.
Когда у плода заподозрили косолапость, то не спешите делать выводы. Сама по себе косолапость не является показанием к прерыванию беременности.
Женщине обязательно проведут не одно ультразвуковое исследование, но это все равно не дает возможность поставить окончательный диагноз и определить тяжесть заболевания. Беременную обязательно направят на консультацию к генетику и назначат дополнительное обследование, чтобы выявить возможные хромосомные аномалии.
Главное - не терять время после рождения ребенка и сразу обратиться к врачу-ортопеду. Медицина развивается, лечение проходит легче и короче по длительности, а положительных результатов всё больше.
Если не проходить лечение, то состояние ребенка только ухудшается. Малыш начинает поздно ходить, из-за аномальной установки обеих стоп внутрь появляется походка, при которой одна стопа переносится через другую. Мама замечает на наружном крае стопы более грубую кожу. Постепенно атрофируются икроножные мышцы голени. Со временем любой шаг приносит болевые ощущения.
Лечение надо начинать как можно раньше, буквально после выписки с роддома. Мягкие ткани новорожденного легче растянуть и удержать в этом положении, что способствует правильному росту и развитию костей стопы.
С первых дней лечения назначают гимнастику по 3-5 минут 3-4 раза в день, чтобы исправить деформацию. В перерывах делают массаж мышц голени и стоп. Затем по специальной методике стопу фиксируют в правильном положении мягким бинтом.
Первую процедуру проводит врач-ортопед и обучает маму, как и что делать в домашних условиях. При легкой форме к 2-3-х месячному возрасту можно добиться положительных результатов.
Для лечения средней и тяжелой степени применяют разные методики.

При неэффективности указанного выше лечения с 6-ти месяцев прибегают к операции на сухожильно-связочном аппарате. В дальнейшем на месяц накладывают гипс.
В последнее время многие врачи-ортопеды рекомендуют другую технику наложения этапных гипсовых повязок - по Понсети на первой неделе жизни. Малыш находится в гипсе всего 6 недель, после чего проводят мини-операцию и наложение гипса на 3 недели. Затем в течение 3-х месяцев ребенок носит ортезы, а по окончании этого периода только во время сна. Все это ведет к благоприятному исходу, и первые шаги можно делать уже в обычной обуви.
Если у ребенка выраженная тяжелая форма, то в 3 года, а по показаниям после 12 лет, проводят операции по специальным методикам.
Одновременно со всеми мероприятиями назначают лечебную физкультуру, физиотерапевтическое лечение, при необходимости ношение ортопедической обуви. Возможны рецидивы, поэтому рекомендуется диспансерное наблюдение у врача в течение нескольких лет.
Владлена Размерица, акушер-гинеколог, специально для Mirmam.pro
Варус (лат. varus) – это медицинский ортопедический термин, употребляемый в противоположность другой костно-суставной аномалии – valgus, и обозначает искривление конечностей вовнутрь, когда изгиб направлен к средней линии костного тела под острым углом. Такая форма искривления, например, варусная деформация стопы или другого органа нижней конечности — врожденный или приобретенный вид ортопедической аномалии.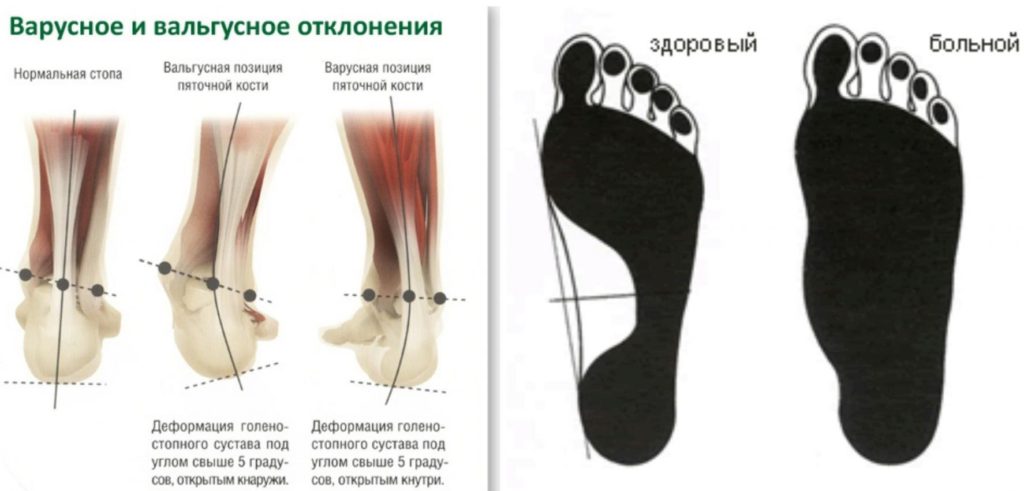
Рассмотрим предполагающие факторы развития клинической патологии различных костных и околосуставных участков нижней конечности,определим способы их лечения.
Врожденная косолапость
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Косолапие, или косолапость – это врожденная аномалия опорно-двигательной системы с двусторонней деформацией нижних конечностей, при которой постановка ног происходит на внешнюю грань.
Характерные признаки родовой ортопедической аномалии:
- варусная деформация стопы у новорожденного, когда подошвенная часть изогнута вниз и вовнутрь;
- супинация стопы, когда ее подошва обращена вовнутрь, и опорной частью становится край предплюсны или плюсны;
- аддукция, когда свод увеличен и приведен вовнутрь в переднем отделе.
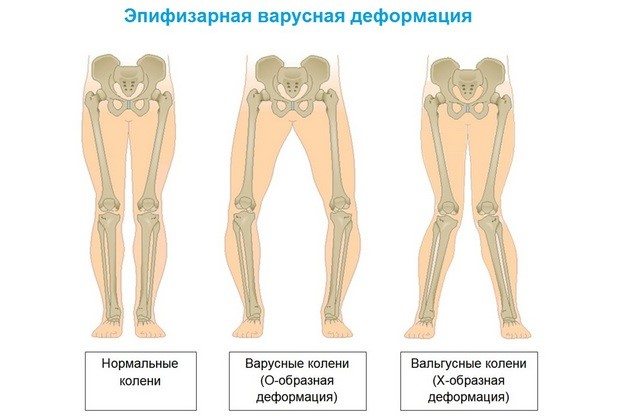
Степень указанных признаков изменяется как в большую, так и в меньшую сторону. Иногда супинация нижних конечностей у ребенка имеет такую выраженность, что внутренняя пяточная поверхность касается лодыжки, а ярко выраженная варусная деформация подтягивает пятку кверху, выворачивая ее внутрь.
По медицинской теории, врожденную двустороннюю косолапость определяют как легкой (варусная контрактура Остена-Сакена) формы, когда при малоподвижной коже выступает головка таранной кости, так и мягкой тканной связочной формой, когда кожный слой хорошо развит, а костные выступы отсутствуют.
Варусная деформация стопы у детей при врожденной двусторонней косолапости имеет смещение голени вовнутрь, что ограничивает подвижность опорного аппарата в голеностопном суставе.
Вся тяжесть ситуации усугубляется, когда ребенок начинает ходить. Возникает кожное огрубение наружной поверхности края стопы, постепенно развивается мышечная атрофия голеностопа в икроножной области, происходит Х-образная рекурвация коленного сустава.
Варусная деформация нижних конечностей у детей при двусторонней косолапости, по мнению медицинских экспертов, имеет различную причинно-следственную природу образования:
- контактное сращение амниона (зародышевой оболочки) с эмбрионом, с давлением амниотической тяжести на него;
- обхваченное давление пуповины на нижнюю конечность плода;
- мускулатурное маточное давление на наружную поверхность стопы зародыша из-за малого количества околоплодных вод;
- компрессия маточной опухоли;
- нарушение спинномозговой иннервации у плода.
При рождении ребенок получает стойкую приводящую разгибательную контрактуру (ограничение пассивных смещений в суставе) стопы, объясняющуюся врожденным недоразвитием, укорочение задних мышечно-связочных групп и сгибателей сухожилий.
Варусную деформацию нижних конечностей при врожденной двусторонней косолапости необходимо лечить как можно раньше, пока ткани грудного ребенка податливы, их можно удержать, растянуть, то есть привести в корригирующее состояние. Оперативная коррекция начинается, как только у ребенка зарубцовывается пупочная ранка.
После хирургического вмешательства нижние конечности начинают функционировать и нормально развиваться. Однако родителям малыша следует запастись огромным терпением, так как послеоперационное восстановление требует дальнейших действий и определенных усилий.
В течение некоторого времени малыш будет находиться в гипсовых лонгетах, а в дальнейшем в течение нескольких лет ребенок будет вынужден пользоваться корригирующими ночными супинаторами, ему будет необходимо проводить ежедневный массаж, специальную гимнастику.
Последствия врожденной косолапости до конца не устраняются. Прооперированный человек будет вынужден до конца своих дней носить ортопедическую обувь.
Лечебная реабилитация детей первого года жизни
Лечебная физическая культура (ЛФК) для детей с врожденной косолапостью показана с первых дней жизни на фоне общего ортопедического лечения. Именно в возрасте 7-10 дней удается эффективно воздействовать на связочно-мышечный аппарат маленького ребенка.
Комплексный подход ЛФК включает поэтапное воздействие корригирующих гипсовых повязок. Осуществляется так называемое лечение положением, которое подкрепляется специальным массажем. После снятия гипса массажист проводит гимнастику для стоп и голени, а затем заново фиксирует положение корригирующим лонгетом.
Комплекс массажных процедур должен обеспечивать полное расслабление мышц стопы и голени. С этой целью применяется поглаживание, вибрация, разминание, потряхивание мышц, растягивание сухожилий пяток.
После расслабляющего массажа происходит снижение мышечного тонуса, а массажист проводит следующий этап лечебной реабилитации – физическую гимнастику:
- Исходное положение ребенка – лежа на спине. Цель — устранить наружное приведение стопы. Рассматриваем работу массажиста с правой ногой. Голеностоп прижат левой рукой, при этом первый палец на наружной лодыжке, а второй – на внутренней, чтобы пятка малыша лежала на ладони массажиста. Охватив правой рукой стопу, первый палец — на наружном крае, согнутый второй палец массажиста — на тыльной стороне конечности, а третий палец — на внутренней поверхности, производим отведение стопы ребенка наружу. То же самое проделывается с левой.
- Исходное положение прежнее. Цель — устранение поворота стопы относительно продольной оси. Массажист охватывает правой рукой правую стопу ребенка, располагая первый палец на подошве, а прочие — на тыльной части. Второй рукой охватом пятки жестко фиксирует ее. Массаж выполняется надавливанием первого пальца снизу вверх наружной краевой части конечности малыша, а сверху вниз массаж работает на внутренний край.
- Исходное положение не меняется. Цель — устранение подошвенного сгибания. Правая рука массажиста прижимает левую голень ребенка к столу, упираясь первым и вторым пальцем в лодыжку. Левая рука массажиста движением ладони снизу вверх прижимает подошву стопы.
Такой комплекс лечебной физкультуры и массажа с повтором каждого движения 3-5 раз можно проводить самостоятельно.
Родителям достаточно пройти обучение у массажиста-инструктора ЛФК, чтобы заниматься с ребенком физкультурой в домашних условиях каждый день по пять занятий.
Другим эффективным лечебно-профилактическим воздействием станет плавание и водная гимнастика. Описанные массажные процедуры можно выполнять в ванне при температуре воды 36-37 ºС. Тёплая комфортная вода будет способствовать спастическому расслаблению мышц.
Плоская и плоско-вальгусная стопа
Существует не только врожденная варусная деформация стопы, но и вальгусная.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Плоскостопие – это ортопедическая разновидность деформационного поражения стопы с уплощением ее сводов. Сопровождается потерей амортизирующих функций, является распространенным видом деформации.
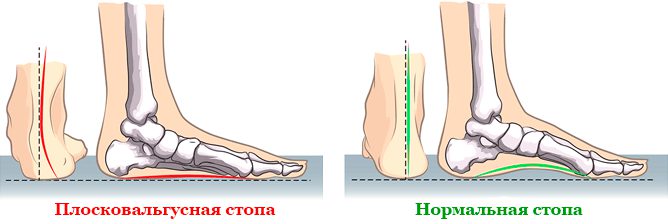
В ортопедии определяется несколько типов плоскостопия.
| Вид деформации | Причина и характеристика болезни |
| Врожденное плоскостопие | Клиническая патология связана с недоразвитием малоберцовой кости, амниотической перетяжки зародышевого мешка или порочного развития эмбриона |
| Рахитическое плоскостопие | Последствия рахита у детей младшего возраста. Следствие развития плоскостопия — размягчение костных тканей, ослабление мышечного и связочного аппарата. Стопа ребенка становится податливой под тяжестью собственного тела, своды ее опускаются, а передняя часть отводится наружу |
| Паралитическое плоскостопие | Результат детского спинномозгового паралича – полиомиелита. Степень выраженности зависит от количества пораженных — одной или двух — большеберцовых мышц |
| Травматическое плоскостопие | Деформация стопы из-за перелома предплюсны или неправильно сросшейся лодыжки |
| Статическое плоскостопие | Основная причина вальгусной деформации – это слабость мышечного тонуса |
Последний вид ортопедического заболевания — наиболее распространенный вид. Ранние симптомы статической формы деформации можно определить по быстрой утомляемости голеностопа, болям в области икроножных мышц при беге или ходьбе.
Такую вальгусную деформацию очень трудно лечить. Поэтому особое внимание — профилактике плоскостопия:
- подбирать удобную обувь;
- укреплять мышечную систему физкультурой, спортом;
- следить за осанкой;
- при первых признаках дискомфорта или боли в стопе обращаться к врачу-ортопеду.
Отличной профилактикой станут ходьба босиком по песку и траве, когда срабатывает так называемый рефлекс щажения, ежедневные солевые или хвойные ванны с погружением ног до колен в теплую (35-36 ºС) воду.
Лечебная физкультура для плоско-вальгусной стопы
Гимнастические занятия при деформации плоско-вальгусного типа позволят укрепить мышцы и костно-связочные группы голени и стопы, сформировать поддерживающий тонус продольного свода и скорректировать общее неправильное положение. Рассматриваемая ниже методика лечебных занятий предусматривает организацию следующих задач:
- лечение положением;
- массаж;
- физические упражнения.
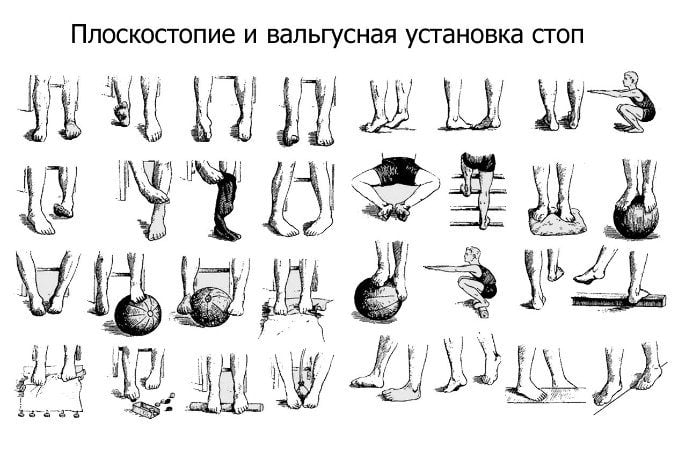
Лечение положением при ярко выраженной деформации свода стопы предусматривает придание ему более высокого положения. Для этого рекомендуются специальные ортопедические набойки на обувь с внутренней стороны подошвы высотой 2-5 мм, с уплощением к наружной стороне.
Будет правильным, если сочетать корригирующую обувь с обычными ботинками или туфлями, однако не следует ходить в мягкой или валяной обуви.
Массаж предназначен для улучшения супинаторных функций передних, внутренних групп пальцев ног, мышц голени и стоп. Наружные части опорных органов также нужно массажировать. Массажист производит растирающие, поглаживающие, вибрационные действия.
Физические упражнения необходимо выполнять плавно, медленно, следуя указаниям инструктора:
- Исходное положение – лежа на спине. Инструктор производит правой рукой сгибание и разгибание правой стопы, фиксируя жесткое положение в левом голеностопном суставе.
- Не меняя исходного положения, пациент самостоятельно плотно сводит и разводит ступни ног, делая это так, чтобы они касались друг друга.
- Пациент лежит на спине. Массажист правой рукой производит вращательно-поступательное движение правой стопы вправо/влево, придерживая левую голень в нижней ее трети. Аналогичная гимнастическая операция проводится с другой ногой.
- Когда в положении стоя или при ходьбе у пациента наблюдается отклонение переднего отдела стопы наружу, необходимо выполнить гимнастическую гиперкоррекцию. Инструктор ЛФК левой рукой жестко фиксирует левый голеностоп, а правой рукой охватывает передний отдел левой стопы таким образом, чтобы желоб ладони был снаружи, а пальцы находились на тыльной стороне. Цель — перевести передний отдел стопы вовнутрь.
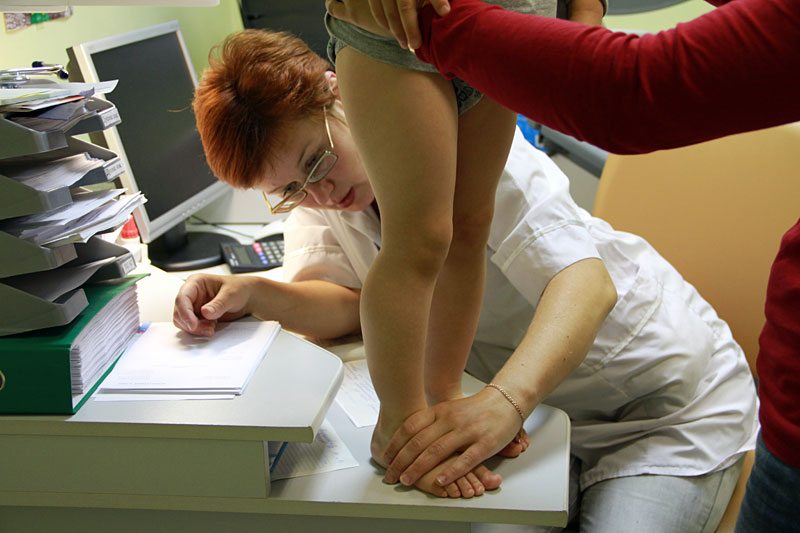
Кроме упражнений с инструктором, можно самостоятельно производить активные движения. Например, сидя на стуле поднимать с пола пальцами ног мелкие предметы – карандаши, ручки и т. д.
Вывих в коленном суставе
Врожденная патология вывиха в коленном суставе и, как следствие, варусная деформация голени у детей – это довольно редко встречающееся ортопедическое заболевание.
По статистике, патология в 3 раза чаще определяется при односторонней деформации, чем при двустороннем О-образном искривлении нижних конечностей.
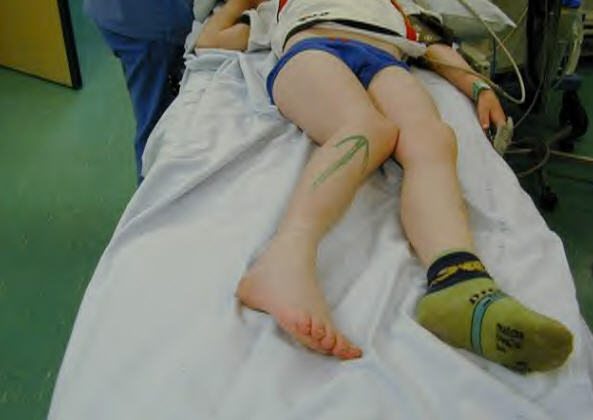
У девочек ортопедическая врожденная выраженность также встречается в 3 раза чаще, чем у мальчиков. Варусная деформация голени наблюдается при смещении проксимального конца большеберцовой кости вперед.
Причинами клинического состояния считают врожденную дистрофию или нарушение клеточного метаболизма в четырехглавой бедренной мышце в результате внутриутробного поражения костно-суставной структуры плода.
По версии некоторых медицинских экспертов, такая внутриутробная ситуация возникает из-за неправильного положения плода в материнском чреве, когда тазобедренные суставы согнуты, а коленные сочленения, наоборот, разогнуты.
Лечение коленного вывиха
При коленном врожденном вывихе и варусной деформации голени у детей лечение нужно проводить с момента появления младенца на свет. Детский ортопед предпринимает мануальную попытку вправления суставов закрытым способом.
Вначале проводится осевое вытяжение голени с усиленным разгибанием, а затем ортопед в обратном направлении вправляет верхний отдел голени давлением пальцев на мыщелки бедра. Вправленный сустав фиксируют гипсовым лонгетом под углом 90º.
В таком положении ребенку предстоит провести не менее одного месяца, затем врач назначает лечебно-профилактический курс гимнастических упражнений и мышечного массажа. В случае безуспешного мануального вправления назначается вертикальное вытяжение с введением релаксантов в мышцу.
Тракцию голени и вправление коленного вывиха следует производить немедленно, так как позднее сочленение концевых суставов будет осложнено.
При безуспешных попытках вправления мануальным методом или вытяжением удлинение прямой мышцы бедра и сгибателей (сухожилий) голени добиваются оперативным путем.
В случае оперативного реагирования на ортопедическую проблему прогноз на выздоровление — положительный. В противном случае человека ожидает неправильное анатомическое сращение с дальнейшим развитием артроза, ограничением полного объема движений опорно-двигательного аппарата.
Берегите себя, детей и будьте всегда здоровы!
Читайте также:


