Дефект суставного хряща надколенника
Из этой статьи вы узнаете: что это такое – хондромаляция надколенника, причины и симптомы болезни. Четыре степени, диагностика поражения коленной чашечки, как лечить заболевание, методы профилактики.

Автор статьи: Нивеличук Тарас , заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности "Лечебное дело".
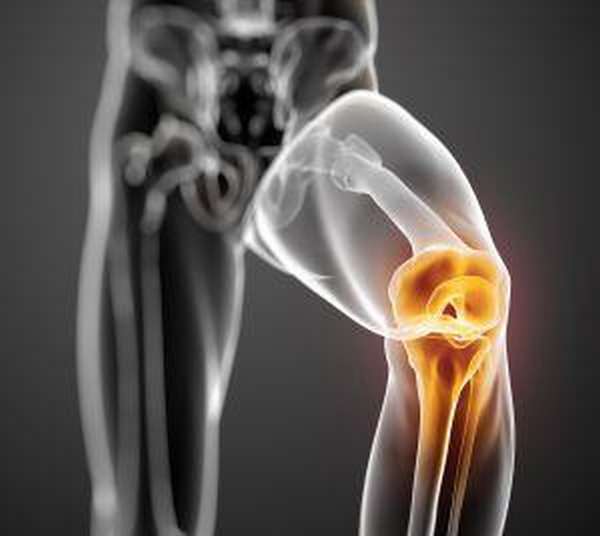
Хондромаляцией надколенника(коленной чашечки) называют повреждение хряща на задней поверхности коленной чашечки. Хондромаляция – это патологический процесс, при котором размягчается и разрушается хрящевая ткань.

Нажмите на фото для увеличения
Хрящи покрывают кости внутри суставов, уменьшая их трение во время движений. При этом они утрачивают свою защитную функцию, вследствие чего во время движений в поврежденном суставе возникают чрезмерное трение и боль.
Хондромаляция может поразить любой сустав в организме, но чаще всего развивается на задней поверхности надколенника. При наличии этого заболевания размягченный хрящ коленной чашечки трется о поверхность бедренной и большеберцовой костей, что вызывает его раздражение и боль.

Разрушение хрящевой ткани при хондромаляции надколенника
Хондромаляция также может поражать и хрящи, размещенные непосредственно в коленном суставе – на суставных поверхностях бедренной и большеберцовой костей. Лечение двух этих заболеваний почти одинаковое.
Патология не опасна и имеет хороший прогноз – у большинства пациентов удается добиться полного восстановления с помощью консервативного лечения. Хирургические вмешательства проводятся лишь в самых тяжелых случаях.
Хондромаляция принадлежит к группе хондропатий. Хондропатии – это описательный термин для любых заболеваний хрящевой ткани.
Обычно данной проблемой у пациента занимаются травматологи.
Причины и механизм развития патологии
Колено состоит из 4 основных костей – бедренной, большеберцовой, малоберцовой и надколенника.
Коленная чашечка при движениях в суставе своей задней поверхностью, покрытой хрящевой тканью, скользит по борозде в большеберцовой кости. Сам надколенник размещен в толще сухожилия четырехглавой мышцы, которое и удерживает его в борозде во время движений.

Строение коленного сустава. Нажмите на фото для увеличения
Причины хондромаляции надколенника изучены достаточно плохо, хотя многие врачи считают, что ими являются травмы, нарушения контакта между надколенником и расположенными под ним структурами или нестабильность положения коленной чашечки.
Факторы риска возникновения хондромаляции надколенника:
- Чрезмерная нагрузка на колено: например, при занятиях такими видами спорта, как бег, футбол, велоспорт.
- Избыточный вес.
- Проблемы со строением коленного сустава и ног, при которых нарушается его выравнивание по оси. При наличии этих проблем надколенник трется о бедренную кость. Причиной смещения коленной чашечки может быть неправильное развитие колена или дисбаланс окружающих его мышц, а также простое плоскостопие.
- Комбинация проблем с выравниванием оси надколенника и чрезмерной нагрузкой на колено – самая частая причина развития недуга.
- Травма коленного сустава – особенно повторные незначительные повреждения.
- Пожилой возраст – хондромаляция может развиваться из-за старения и изнашивания хрящей во многих суставах.
4 степени патологии
Всего существует 4 стадии, или степени,хондромаляции надколенника (тяжести заболевания):
- 1 степень – размягчение хряща в области колена.
- 2 степень – размягчение хряща с нарушением его поверхности. Наличие второй стадии является признаком начала разрушения тканей.
- 3 степень – истончение хряща с активным ухудшением его состояния.
- 4 степень – тяжелое повреждение хряща с оголением костной ткани.

Характерные симптомы
Хондромаляция надколенника имеет следующие симптомы:
- Боль – на передней части колена, вокруг или позади коленной чашечки. Болезненные ощущения усиливаются во время движений в коленном суставе, особенно при подъеме или спуске по лестнице. Боль может быть вызвана длительным сидением с согнутыми коленями.
- Ощущение трения, шум или треск в колене при движениях.
- Отек коленного сустава (редко).
Диагностика
Предварительный диагноз хондромаляции врач устанавливает на основании жалоб пациента и данных, полученных при осмотре. Для того чтобы подтвердить диагноз, нужны дополнительные обследования:
- Анализ крови — для исключения возможных аутоиммунных поражений сустава (ревматоидный артрит, псориатический артрит, артрит при воспалительных заболеваниях кишечника, постинфекционный артрит).
- Рентгенография колена – для определения анатомических структур сустава и уточнения положения и состояния надколенника.
- Магнитно-резонансная томография – позволяет визуализировать все структуры коленного сустава, включая хрящ надколенника.
- Артроскопия – визуализация внутреннего строения коленного сустава с помощью введенной в его полость видеокамеры. Обследование проводится под анестезией.

Магнитно-резонансная томография коленного сустава
Методы лечения
Хондромаляция надколенника имеет хороший прогноз. У многих людей с этим заболеванием часто наблюдается полное восстановление, хотя оно может занять от нескольких месяцев до нескольких лет.
Прогноз более благоприятен у подростков, так как их кости продолжают расти.
Основной способ облегчения симптомов хондромаляции надколенника – отдых для колена. Для этого нужно избегать любых нагрузок на пораженный сустав, особенно поднятия тяжестей, приседаний и сидения на корточках.
Другие методы уменьшения боли в колене:
- Прикладывание льда, обернутого в полотенце, к больному месту на 15–20 минут 3–4 раза в сутки в течение нескольких дней.

Применение нестероидных противовоспалительных средств – ибупрофен, напроксен, диклофенак – в виде инъекций, таблеток или мазей.

Местные обезболивающие препараты (мази, крема или пластыри), которые наносят на кожу в области колена. В их состав входят НПВС, применяющиеся местно: диклофенак, ибупрофен, индометацин, кетопрофен, нимесулид или пироксикам.

Нажмите на фото для увеличения
Долгосрочная цель лечения хондромаляции надколенника – выравнивание оси надколенника, чтобы он скользил в правильном направлении во время движений в колене.
Врач лечебной физкультуры разрабатывает индивидуальный план упражнений, которые помогают увеличить силу и баланс мышц вокруг колена. Правильный баланс этих мышц помогает выровнять ось надколенника.
Обычно врачи рекомендуют занятия без нагрузки на пораженный сустав – например, плавание или изометрические упражнения. При изометрических упражнениях происходит тренировка мышцы, но ее длина не меняется, и суставы остаются неподвижными. Образно говоря, эти упражнения заключаются в попытке сдвинуть то, что заведомо превышает возможности человека. Примеры таких упражнений: толкание стены ногами из положения лежа на спине или попытка раздвинуть ногами дверной проем.
Также может понадобиться тугое бинтование сустава, чтобы выправить положение надколенника и удерживать его.

При наличии плоскостопия носите ортопедическую обувь, чтобы уменьшить нагрузку на колени и выровнять ось надколенника.
Поддерживайте здоровый вес, чтобы снизить нагрузку на колени и другие суставы. Главные способы достижения этой цели – рациональное питание и физическая активность.
Хондромаляция коленного сустава и надколенника редко требует хирургического лечения. Оно проводится в основном при неэффективности консервативной терапии.
Врачи обычно выполняют при заболевании артроскопию:
- заводят в полость пораженного сустава видеокамеру, обнаруживают проблему, вызвавшую хондромаляцию;
- на следующем этапе – устраняют ее.
Возможные операции при заболевании:
- Хондрэктомия – удаление поврежденного хряща. Успешность этого метода лечения зависит от степени поражения тканей.
- Дриллинг хряща – сверление небольших отверстий в поврежденном хряще, которое стимулирует рост здоровой ткани.
- Замена поврежденного хряща полиэтиленовым протезом или собственным хрящом из другого места.
- Удаление надколенника – самое сложное хирургическое вмешательство при хондромаляции надколенника, которое применяется лишь при неэффективности всех иных методов лечения.

Профилактика
Риск развития хондромаляции надколенника можно уменьшить путем соблюдения следующих рекомендаций:
- Избегайте повторяющейся нагрузки на колено.
- Если вам нужно долго стоять на коленях, носите наколенники.
- Поддерживайте баланс мышц бедра с помощью упражнений.
Первоисточники информации, научные материалы по теме
- Вконтакте
- Одноклассники
- Мой мир
![]()
Лечение болезни Шляттера коленного сустава![]()
ЛФК после артроскопии коленного сустава![]()
Вывих коленной чашечки
Боли в коленях и неприятные ощущения при ходьбе могут свидетельствовать о самых разнообразных проблемах в коленном суставе. В число этих проблем входит и хондромаляция надколенника.
Заболевание чаще всего встречается у молодых людей в возрасте от 20 лет. Без своевременного лечения болезнь может иметь самые неприятные последствия.
Что такое хондромаляция надколенника

Прежде чем говорить о лечении и профилактике, надо определить, что это такое хондромаляция коленного сустава, в частности надколенника.
Специалисты определяют хондромаляцию, как структурные изменения хрящевых тканей, расположенных в различных суставах.
Хондромаляция надколенника – это структурные нарушения хряща, расположенного на нижней части коленной чашечки.
У данного заболевания есть и другие названия:
- колено бегуна,
- бедренно-надколенниковый артроз,
- пателлофеморальный болевой синдром.
Также нередко используется термин хондропатия надколенника, хотя данное заболевание имеет некоторые отличия и требует несколько иного лечения.
Важно. Причинами структурных нарушений в хряще коленной чашечки, чаще всего, становятся интенсивные занятия спортом, особенно те, что связаны с беговыми упражнениями.
Увеличивают риск развития патологии:
- неправильно подобранная спортивная обувь,
- деформация структуры нижних конечностей (может быть врожденной или приобретенной),
- избыточный вес,
- травмы.
При этом, согласно статистике, женщины подвержены заболеванию гораздо больше мужчин.
Степени болезни
К симптомам недуга относятся:
- слабый хруст и скрип при сгибании-разгибании коленного сустава,
- болевые ощущения во время бега, при приседаниях и подъеме по лестнице,
- боль при надавливании на коленную чашечку,
- отек коленного сустава.
При этом симптоматика зависит от степени развития заболевания. Согласно системе Аутербриджа, выделяют четыре его степени:
- Хондромаляция 1 степени характеризуется появлением мягких уплотнений и вздутия хряща. На этом этапе боль в суставе еще не возникает, но может наблюдаться дискомфорт.
![]()
Хондромаляция надколенника 2 степени уже может проявляться болями, возникающими при резких движениях и не проходящих какое-то время после. Одновременно, в надколенной области могут появляться отеки. На этой стадии в хрящевой ткани появляются щели (углубления) размером до 1 см.
Важно помнить, что если начать лечение на 1-2 стадии, то структуру суставного хряща можно восстановить. Впоследствии, процесс становится практически необратимым.
Важно. При запущенности болезни могут пострадать и другие хрящи, начать развиваться хондромаляция тазобедренного сустава, что приведет к еще большим проблемам со здоровьем.
Признаки хондромаляции на рентгене
Узнать о начале заболевания можно самостоятельно, проделав всего несколько несложных упражнений:
- пробежка на небольшое расстояние,
- комплекс приседаний,
- подъем по лестнице до 5 этажа.
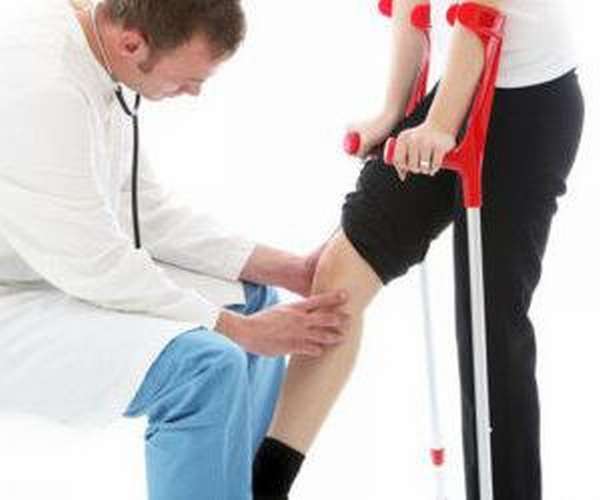
Появилась боль в коленном суставе? Вполне возможно, это сигнал о начале хондромаляции.
Однако для правильной постановки диагноза, необходимо провести дополнительную диагностику.
Одним из первых методов диагностического исследования, который проводится при обращении к специалисту – рентгенография в нескольких проекциях.
В качестве расширенного исследования применяются УЗИ и МРТ.
Как применять Нурофен при болях?
Узнайте, чем полезна магнитотерапия для суставов.
Способы лечения
Многие заметившие у себя симптомы патологии, задаются вопросом, как и чем лечить хондромаляцию надколенника? Ответить на этот вопрос может только специалист, и зависеть здесь многое будет от стадии развития заболевания.
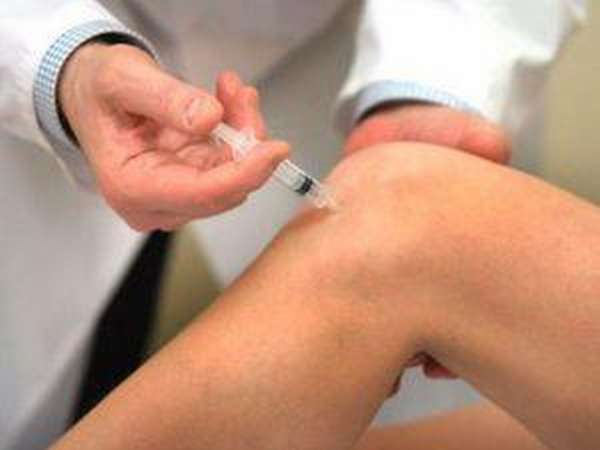
Чаще всего на начальных стадиях заболевания используется медикаментозная терапия противовоспалительными, обезболивающими средствами и хондопротекторами. Первые помогают снять воспаление в коленном суставе и уменьшить болевой синдром. Вторые, воздействуя на хрящевую ткань, способствуют улучшению ее структуры, повышению прочности и эластичности.
Лекарства могут применяться как перорально, так и в виде инъекций.
Если данный вид лечения не приносит положительных результатов, то применяется хирургический способ лечения хондромаляции.
Как принимать рыбий жир для суставов?
В качестве дополнения к медикаментозному лечению, а также при ускорении реабилитации после операции, могут применяться средства народной медицины.
Так, ускорить снятие воспалительного процесса позволят горячие ванны с добавлением эвкалиптового эфирного масла. Вместо эвкалиптового можно использовать масла календулы или зверобоя.
Дополнительную пользу в лечении окажет и использование лимонного сока – его необходимо втирать в колено ежедневно на протяжении месяца.
Избавиться от боли поможет отвар из листьев брусники. Для приготовления средства 2 ст/л листьев заливаются стаканом воды с последующим 15-ти минутным кипячением на слабом огне. После этого отвар остужается, процеживается и выпивается в течение дня.
Кроме того, большую популярность имеет компресс из сырого картофеля, который делается на ночь, и примочки с листьями лопуха.
При этом самостоятельно лечить хондромаляцию надколенника народными средствами без консультации с врачом нельзя. Как запрещено и использовать данный вид лечения в качестве основного.
Дополнением к всевозможным терапевтическим методам в лечении хондромаляции станет и ряд упражнений.
Самые распространенные упражнения при хондромаляции надколенника:
езда на велосипеде (для этого упражнения используется велотренажер),
При этом необходимо исключить все беговые нагрузки.
Во время занятий необходимо носить бандажи и ортезы, которые помогут фиксировать коленный сустав в нужном положении и правильно распределять нагрузку на него.
Как лечить суставы гиалуроновой кислотой?
Узнайте, как правильно колоть Алфлутоп в сустав.
Профилактика
Лечение хондромаляции – процесс длительный и затратный, поэтому лучшим способом борьбы с недугом должна стать его профилактика.
В качестве профилактических мер специалистами рекомендуются:
укрепление мышц. Упражнения помогут правильно распределить нагрузку на колени,
Кроме того, сократить риск развития патологии поможет снижение веса (в случае, если наблюдается его избыток).
Заключение
Хондромаляция – довольно распространенное заболевание и одно из самых коварных. На начальной стадии мало кто распознает симптомы.
Пациенты обращаются за врачебной помощью только тогда, когда болезнь начинает прогрессировать. Поэтому чтобы избежать дальнейшего ухудшения состояния, следует обращаться к специалисту при любых нарушениях в работе коленного сустава.
В нашей клинике вы сможете получить услуге по диагностике и комплексному лечению хондромаляции надколенника.
Для получения информации и записи на консультации звоните нам по телефону: +7(812)295-50-65, +7(812)295-50-82

Хондромаляция дословно переводится как размягчение хряща. Это довольно распространенная патология у лиц молодого возраста, ведущих активный спортивный образ жизни. Суть данной проблемы в том, что хрящевая ткань суставных поверхностей, надколенника утрачивает свою эластичность, упругость и размягчается. В дальнейшем это может привести к таким последствиям, как развитие артроза, образование хондральных тел и других. Наиболее распространенная локализация этой патологии – хрящевая ткань надколенника, так как это место наиболее подвержено травматическим повреждениям, занимающим важное место в этиологии заболевания.
Надколенник – это образование в виде относительно подвижной костной пластины, защищающей коленный сустав спереди от боковых смещений бедренной и большеберцовой кости. Он непосредственно расположен в толще сухожилия мышцы. С внутренней стороны надколенник выстлан хрящевой тканью, обращенной к суставной полости колена. При ударах, приходящихся в надколенник, образуются повреждения его хряща, которые могу быть совсем небольших размеров (микротрещинами).Затем края этих трещин, задевая другие структуры сустава, вызывают дополнительное трение, воспалительную реакцию, что приводит к хроническим изменениям хрящевой ткани, таким как хондромаляция, а, при дальнейшем прогрессировании, пателлофеморальный артроз.
Причины данной патологии могут быть различными:
- Страдают этим заболеванием в основном лица, активно занимающиеся спортом (чаще всего это бег, прыжковые виды спорта, силовые нагрузки). Постоянные микротравмы надколенника приводят к неизбежной хронизации воспалительного процесса и изменениям хряща.
- Нестабильность надколенника различного происхождения (это как врожденные особенности строения, так и изменения связочного аппарата, слабость мышц).
- Чаще встречается хондромаляция среди женщин из-за особенностей анатомии колена.
- Избыточный вес является также провоцирующим фактором.
- Тендиноз квадрицепса вызывает и нарушения состояния надколенника.
Симптомы хондромаляции наколенника
Болезнь сопровождается следующими основными симптомами:
Диагностика
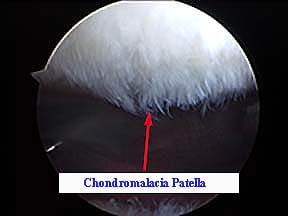
Диагностика основывается на данных осмотра специалиста, на основе жалоб и характерных симптомов. Далее, как правило, специалист назначает дополнительное обследование – рентгенологическое исследование или магнитно-резонансную томографию. МРТ дает подробную картину состояния хряща надколенника.
На основании этого исследования выделяют 4 степени деформации хряща надколенника:
- Первая степень – характеризуется изменением внутри хряща без нарушений его целостности (отечность, размягчение).
- Вторая – имеются участки с нарушением целостности хряща до 50% его толщины.
- Третья – нарушение целостности хряща с изменениями более чем на 50%.
- Четвертая степень – наличие участков с обнажением субхондральной кости.
В некоторых случаях для постановки диагноза используют артроскопию, в процессе которой врач может выполнить все необходимые лечебные хирургические мероприятия.
Лечение хондромаляции коленного сустава
Нехирургические методы лечения дают, как правило, хороший эффект на ранних этапах. В фазе обострения заболевания применяют противовоспалительные препараты, хондропротекторы, эффективны курсы внутрисуставных инъекций гиалуроновой кислоты и обогащенной тромбоцитами плазмы. Реабилитация направлена на стабилизацию коленного сустава, укреплению отдельных мышц при необходимости. Применяют ЛФК, физиотерапию, различные фиксаторы. Важно провести коррекцию образа жизни пациента так, чтобы впоследствии минимизировать факторы, способствующие прогрессированию патологии. При регулярном наблюдении у врача и выполнении всех рекомендаций удается предотвратить развитие заболевания. От сознательного подхода пациента значительно зависит успех лечения.
Хирургическое лечение хондромаляции надколенника выполняется при помощи артроскопического вмешательства. Этот метод позволяет как получить наиболее полную картину локализации и степени повреждения хряща, так и выполнить следующие манипуляции: устранение свободных фрагментов хряща, участков разволокнения, выравнивание (шлифование) его поверхности, краев, устранение неглубоких дефектов хряща.
Повреждение суставного хряща коленного сустава
Суставной хрящ — это гладкая белая ткань, покрывающая сочленяющиеся друг с другом концы костей. Здоровый хрящ обеспечивает свободные движения наших суставов. Он позволяет сочленяющимся поверхностям костей скользить друг относительно друга с минимальным трением.
Суставной хрящ повреждается в результате травм либо в процессе естественного процесса износа, прогрессирующего с возрастом. Поскольку хрящ не восстанавливается сам по себе, медики разработали ряд хирургических техник, стимулирующих рост нового хряща. Восстановление поврежденной хрящевой поверхности позволяет уменьшить боль в суставе и улучшить его функцию. Но наиболее важно то, что эти методы могут отсрочить или предотвратить развитие остеоартроза
Хирургические техники восстановления поврежденного суставного хряща непрерывно совершенствуются, и есть надежда, что чем больше мы будем знать о хрящевой ткани и ее способности к восстановлению, тем больше у нас будет возможностей восстановить поврежденный сустав.
Главным компонентом суставной поверхности кости является специализированная ткань, называемая гиалиновым хрящом. При его повреждении суставная поверхность становится неровной. Движения костей с такими неровными, поврежденными суставными поверхностями затрудняются и становятся болезненными. Повреждение хряща также ведет к развитию остеоартроза коленного сустава.
Целью операций по восстановлению хряща является стимуляция роста нового гиалинового хряща.
Во многих случаях внутрисуставных повреждений коленного сустава, например, разрывов менисков или связок, у пациентов имеет место и повреждение суставного хряща. Это повреждение бывает сложно обнаружить, поскольку гиалиновый хрящ не содержит кальция и не виден на рентгенограммах.
Если наряду с повреждением суставного хряща в коленном суставе обнаруживаются и другие повреждения, возможно выполнение вмешательства по поводу всех этих повреждений одновременно.
Большинство пациентов, кому показано восстановление суставного хряща, — это относительно молодые люди с единственным очагом повреждения. У пациентов более старшего возраста или пациентов с множественными или распространенными повреждениями хряща такая операция вряд ли позволит добиться значительного эффекта.
Коленный сустав — это тот сустав, где подобные операции выполняются чаще всего. Также методика применяется при повреждениях суставного хряща голеностопного и плечевого суставов.
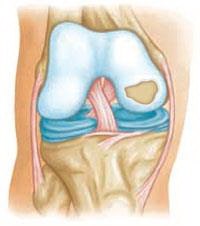
Единственный очаг повреждения суставного хряща коленного сустава.
Многие операции, направленные на восстановление суставного хряща, выполняются артроскопически. При артроскопии хирург выполняет несколько небольших проколов кожи в области сустава, через которые вводит в сустав артроскоп и инструменты.
Некоторые варианты вмешательств требуют выполнения более прямого доступа к поврежденному участку хряща, т.е. более значительных разрезов. Иногда это необходимо для устранения других проблем внутри сустава, например, разрывов менисков или связок, по завершении вмешательства по поводу повреждения хряща.
Восстановительный период после артроскопических вмешательств короче и менее болезненный для пациента, чем при традиционных открытых вмешательствах. Вы обсудите со своим врачом, какой вариант операции лучше всего подходит именно вам.
Наиболее распространенные операции, направленные на восстановление суставного хряща:
- Микрофрактуринг
- Туннелизация
- Абразивная артропластика
- Имплантация аутологичных хондроцитов
- Остеохондральная аутотрансплантация
- Остеохондральная аллотрансплантация
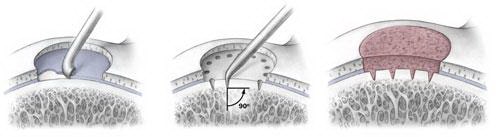
Этапы микрофрактуринга. Слева: Удаление поврежденного хряща. В центре: Формирование с помощью шила отверстий в субхондральной кости. Справа: Иллюстрация репаративного ответа, приводящего к образованию новых здоровых клеток хрящевой ткани.
Целью микрофрактуринга является стимуляция роста нового суставного хряща за счет формирования в зоне повреждения новых кровеносных сосудов. С помощью острого инструмента, называемого шилом, в поврежденной суставной поверхности формируются множественные отверстия. Эти отверстия формируются в костной пластинке, расположенной под слоем хряща. Это приводит к развитию репаративного ответа. В область повреждения прорастают новые сосуды и новые клетки, из которых формируется новый хрящ.
Микрофрактуринг выполняется артроскопически. Эта операция лучше всего подходит молодым пациентам с одиночным очагом повреждения хряща и здоровой субхондральной костью.

Нормальный здоровый хрящ коленного сустава (слева). Значительный дефект суставного хряща коленного сустава (в центре). Перфорация субхондральной кости в зоне дефекта шилом для микрофрактуринга (справа).
Туннелизация, как и микрофрактуринг, стимулирует образование здорового хряща. При этом в зоне дефекта с помощью сверла или спицы также формируются множественные отверстия. Это стимулирует развитие репаративного ответа.
Туннелизация также выполняется артроскопически, однако эта техника менее точна по сравнению с микрофрактурингом, а нагревание сверла может привести к повреждению некоторых тканей.
Эта операция аналогична туннелизации, однако здесь вместо сверел или спиц используются высокоскоростные боры, с помощью которых поврежденный хрящ удаляется до субхондральной кости.
Абразивная хондропластика выполняется артроскопически.
ИАХ — это двухэтапная операция, которая заключается в культивировании новых хрящевых клеток и последующей их имплантации в область дефекта хряща.
Первым этапом у пациента забираются здоровые клетки хрящевой ткани. Делается это на участке суставной поверхности, не подверженной нагрузкам. Этот этап выполняется артроскопически. Ткань, содержащая здоровые хрящевые клетки — хондроциты, — направляется в лабораторию. Там клетки культивируются на протяжении 3-5 недель, чем добиваются увеличения их числа.
ИАХ наиболее эффективна у молодых пациентов с одиночными дефектами хряща диаметром более 2 см. Преимуществом этого метода является то, что здесь используются собственные клетки пациента, что исключает риск отторжения. Недостатки — два этапа операции и необходимость открытого доступа в сустав. Все вместе занимает несколько недель.
При остеохондральной аутотрансплантации хрящ перемещается из одной части сустава в другую. Здоровая хрящевая ткань — трансплантат — забирается с участка, который не подвержен нагрузкам (ненагружаемая зона). Трансплантат имеет форму цилиндрической пробки, состоящей из хряща и субхондральной кости. В области дефекта формируется соответствующий ему по размерам цилиндрический канал, в которой эта пробка устанавливается. Таким образом восстанавливается ровная суставная поверхность.
Эта остеохондральная пробка может быть одной либо их может быть несколько. Такая операция называется мозаичной пластикой.
Остеохондральная аутопластика применяется при относительно небольших дефектах хряща. Это связано с тем, что участки сустава, где можно забрать трансплантат без ущерба для функции сустава, достаточно ограничены. Операция может выполняться артроскопически.
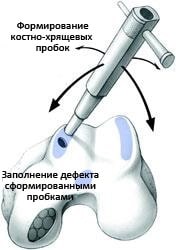
Мозаичный вариант остеохондропластики
Если дефект хряща слишком велик, чтобы выполнить аутопластику, можно подумать об аллопластике. Аллоткани — это ткани трупного происхождения. Как и при аутопластике, они представляют собой блоки, состоящие их хряща и субхондральной кости. В лабораторных условиях такие блоки обрабатываются и стерилизуются. Предварительно они тестируются на отсутствие инфекций, передающихся с кровью.
Аллотрансплантаты обычно больше аутотрансплантатов. Им можно придать форму, точно соответствующую форме дефекта.
Аллопластика чаще всего выполняется открыто.
Современные исследования сосредоточены на новых способах создания здоровых тканей человеческого тела. Наука, занимающаяся этим, называется тканевая инженерия. Факторы роста, которые стимулируют образование новых тканей, можно выделить и использовать в т.ч. для стимуляции роста новой хрящевой ткани.
Другим предметом исследования являются мезенхимальные стволовые клетки. Это клетки предшественницы всех остальных клеток человеческого тела. Источником их является живые ткани организма, например, костный мозг. Если поместить такую клетку в специфическую среду, она даст рост новым клеткам, аналогичным клетками соответствующей ткани организма.
Есть надежда, что стволовые клетки, помещенные в области поврежденной суставной поверхности, будут стимулировать рост нового гиалинового хряща.
Тканевая инженерия все еще находится на экспериментальной стадии своего развития. Большинство работ в этой области проводится в научных центрах и являются частью различных клинических исследований.
После операции сустав необходимо защитить на весь период заживления хряща. При операциях на коленном и голеностопном суставе это означает, что на ногу вам опираться будет нельзя. В течение первых нескольких недель после операции вы будете передвигаться с использованием костылей.
Доктор может назначить вам физиотерапию. Она поможет восстановить подвижность сустава. В первые недели после операции может проводится пассивное аппаратное восстановление движений в коленном суставе. Для этого используются специальные аппараты, осуществляющие движения в суставе заданной амплитуды.
По мере заживления в ваше лечение будут включаться упражнения, направленные на укрепление сустава и поддерживающих его мышц. Вернуться к занятиям спортом вы сможете только через несколько месяцев после операции.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическое лечение дефектов хряща коленного сустава — 39500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция, абразивная хондропластика, коабляция поврежденных участков хряща, туннелизация, микрофрактуринг, резекция мениска при необходимости
- Расходные материалы
* Анализы для операции в стоимость не входят
Артроскопическая мозаичная хондропластика — от 69500 до 99500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция на хряще коленного сустава
- Расходные материалы
- Импланты от ведущих зарубежных производителей
* Анализы для госпитализиации и послеоперационный ортез в стоимость не входят
PRP-терапия, плазмолифтинг при заболевания и травмах коленного сустава — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Внутрисуставное введение препарата гиалуроновой кислоты (без стоимости препарата Дьюралан) — 1000 рублей
- Местная анестезия
- Введение препарата гиалуроновой кислоты Дьюралан
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Пункция коленного сустава
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Снятие послеоперационных швов
Читайте также: